Рентген руки запястья норма и перелом у ребенка
В статье рассмотрим, как проводится рентген лучезапястного сустава. Зачем нужно данное исследование?
Данный сустав выполняет очень важную роль в процессе движения рук, являясь одним из наиболее гибких сочленений в человеческом теле. Этот район представляет собой опорный связочный аппарат, который соединяет кости кисти с предплечьем и отвечает за движение, а кроме того, за моторику, вращение, разгибание и сгибание рук. Лучезапястный сустав составляет большое количество мелких костей, что его делает весьма эластичным, но подвергающимся при этом очень частым травмам и всевозможным заболеваниям. Любое нарушение в сочетании с повреждением данного участка верхних конечностей может негативно сказываться на общем состоянии пациента, ограничивая его активность.

Особенности рентгенографии
Рентген лучезапястного сустава служит на сегодняшний день наиболее информативным и наглядным диагностическим исследованием, помогающим выявлять различного рода повреждения, патологию развития, травму, воспалительный процесс, общее состояние хрящей и костей, мягких тканей нижнего района предплечья и запястья. Самыми распространенными болезнями рассматриваемой области верхней конечности служат артрит наряду с артрозом, тендинитом, некрозом, туннельным синдромом, травмами, остеохондропатией.
Подготовка к проведению
Когда пациент получает направление в рентгенкабинет, он может отправиться туда сразу же, так как какой-либо специальной подготовки к такому исследованию суставов не потребуется. Эффективность рентгена лучезапястного сустава зависит напрямую от правильности избранного угла лучевых проекций. На снимке должны обязательно быть видны косточки нижней части пострадавшей конечности пациента, то есть лучезапястный сустав с районами пальцевых элементов.
Стандартная проекция
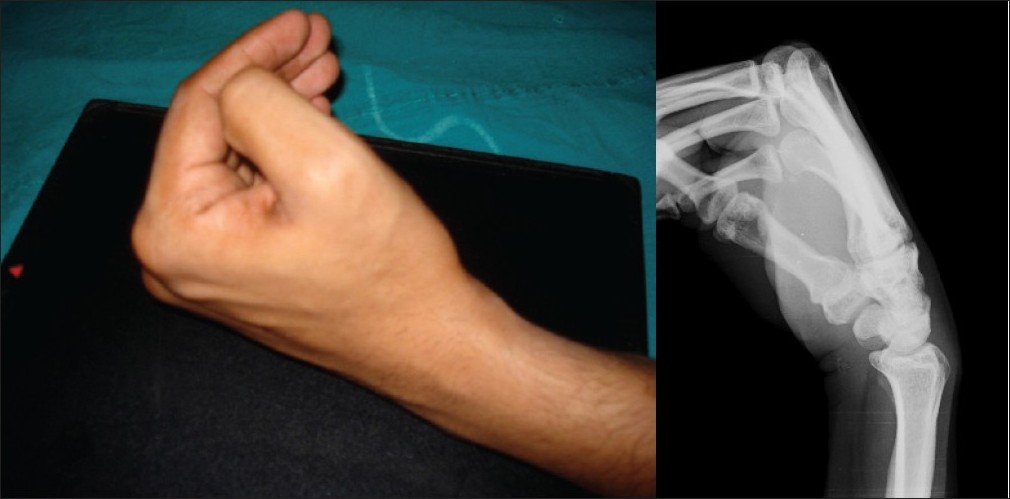
Стандартной проекцией вообще является прямая, но при подобном исследовании зачастую невозможно рассмотреть мельчайшие повреждения. Руку пациента укладывают вниз ладонью, а локтевой сустав должен быть согнут. Очень важно добиваться плотного прилегания к имеющейся поверхности, а вместе с тем требуется и неподвижное положение ладони при выполнении рентгена. При косых проекциях направляемых лучей положение поврежденной кисти по отношению к поверхности обычно составляет сорок пять градусов. Чтобы этот уклон зафиксировать, под ладонь подкладывается специальная подушечка. Далее поговорим о процедуре проведения рентгена.

Проведение рентгена лучезапястного сустава в двух проекциях
Рентгенографию такого участка как лучезапястный сустав проводят, как правило, в двух проекциях. Непосредственно на самом снимке должна одновременно быть видна нижняя треть костей предплечья, элементы запястья, район лучезапястного сустава. Помимо этого изображение должно демонстрировать состояние отделов пястных костей, так как очень часто повреждение рассматриваемого участка путают с травмами запястья.
Рентген левого лучезапястного сустава обычно занимает около пяти минут, а дозировка излучения при этом очень мала, в связи с чем пациенту нечего опасаться. После завершения обследования больной получает сделанный снимок с описанием и направляется на прохождение консультации и дальнейшую терапию у соответствующего специалиста.
В рамках прохождения процедуры пациента могут уложить или посадить в зависимости от степени тяжести его состояния. Основным неудобством рентгенографии может стать невысокая температура помещения (обычно в таких кабинетах очень холодно). Трудность составляет и необходимость в осуществлении недолгой фиксации пострадавшего сустава. Ту часть тела пациента, которую нет необходимости исследовать лучами, закрывают фартуком из материала, содержащего свинец. Это дает возможность понизить лучевую нагрузку на человеческий организм до минимума.
Пациентов обычно просят задержать дыхание (что делается на доли минуты), это потребуется для получения наиболее точного изображения. Объект должен быть совершенно неподвижным. Когда доктору требуется получение снимка с двух проекций, специалист располагает поврежденный сустав больного под разными углами к столу и по отношению к направляемым лучам рентгена.
Анатомия лучезапястного сустава
Он выступает одним из составляющих кистевого элемента, который принимает непосредственное участие в двигательной активности кисти. Стоит заметить, что кистевой сустав выступает вовсе не анатомическим понятием, это, скорее, функциональная категория. Клиницистами этот участок тела называется самым сложно устроенным отделом верхних конечностей человека. Этим элементом обеспечивается подвижность рук во всех требуемых направлениях. Любые отклонения от нормы выявляет рентген.
Анатомия лучезапястного сустава состоит из ряда отдельных структур:
- Лучезапястный элемент, располагающийся между предплечьем и первым рядом запястных косточек.
- Среднезапястная структура, находящаяся между костями первого и второго ряда запястья.
- Межзапястный элемент, который лежит между отдельными запястными структурами.
- Запястная структура, расположенная между косточками второго ряда запястья и проксимальной головкой пястных костей.
Рентген перелома
Стоит сказать, что рентген при переломе лучезапястного сустава является весьма необходимым и важным методом диагностики. Такое исследование всегда поможет выявить разные виды травм, а также всевозможные посторонние тела, способные находиться в ткани вокруг перелома. Такая мера диагностирования позволяет определять, потребуется ли хирургическое вмешательство в отношении того или иного пациента. Однако рентген не может выявлять состояние пораженной ткани вокруг перелома, включая связки и мышцы.
При беременности
В том случае, если женщина беременна, эта методика не подходит для нее из-за воздействия радиации (хоть и малого). Врачи в таких случаях могут посоветовать рентген при переломе только в наиболее опасных случаях.
После получения травмы перед проведением процедуры пациентов попросят снимать любые украшения с металлическими вещами. Больной может не только сидеть или лежать, но и стоять в рамках выполнения данной диагностической методики. Как правило, положение тела напрямую зависит от характера полученной травмы.
Есть перелом или нет?
Выясним, какова норма рентгена лучезапястного сустава.
Как сообщают работники рентгеновских кабинетов, в норме негативное изображение, которое получается на рентгенограмме, выглядит следующим образом: более плотной ткани должен соответствовать более светлый участок изображения. Таким образом, когда отсутствуют какие-либо потемнения – это свидетельствует о том, что перелома в костях нет.
Преимущества рентгена перед остальными методиками
Функцией лучезапястного сустава выступает его предназначение в качестве связующего звена костей рук. Данный элемент отвечает за моторику кисти, поэтому его любое повреждение оказывается всегда очень сложной задачей, требующей незамедлительной помощи от медицинского персонала.
Насколько информативны рентген-снимки лучезапястного сустава?
Основным предназначением рентгенографии, являющейся отдельным направлением диагностики, выступает подтверждение присутствия закрытого или открытого перелома, костной трещины, подвывиха и вывиха суставов, травмы связочного аппарата и тому подобное. Помимо вышеперечисленных функций у рентгена имеется несколько следующих преимуществ:
- Возможность определения места расположения костных обломков.
- Констатация благоприятного исхода переломов по завершении хирургического или консервативного лечения.
- Проведение диагностирования артрита, инфекционной и метаболической болезни костной ткани.
- Выявление костных и суставных нарушений на наиболее ранних стадиях.
- Возможность подтверждения профессиональной деформации и отклонения в развитии суставного либо костного аппарата из-за неправильного питания пациента.
Таким образом, рентген на сегодняшний день выступает доступным способом исследования костного каркаса человеческого организма в любом возрасте.
Фото рентгена лучезапястного сустава представлено в статье.
Показания к проведению рентгена
В том случае, если на лучезапястный сустав действовать механическим образом, с приложением давления и силы, то это может становиться причиной следующих нарушений в опорном и связочном аппарате:
- Получение серьезного вывиха.
- Появление раздробления.
- Наличие смещения.
- Получение сильного ушиба.
Без проведения необходимого исследования медикам бывает порой очень сложно определить характер патологии и прописать экстренную терапию. Но стоит также отметить, что кроме механической травмы причиной суставного заболевания могут быть:
- Фактор физиологического старения организма.
- Влияние несбалансированного рациона питания.
- Развитие гиподинамии.
- Неправильная физическая активность.
- Занятие тяжелой работой с чрезмерной мышечной нагрузкой и так далее.
Показания к выполнению рентгена для исследования лучезапястного сустава разделяют на две группы:
- При острой боли, определяемой пальпацией и наличием отеков, гематом и прочего.
- На фоне диагностики вследствие подтверждения подозрений, имеющих схожие с суставными патологиями симптомы.
Ни в коем случае нельзя проводить рентген лучезапястного сустава следующим категориям пациентов:
- Беременным, так как полученное излучение способно легко провоцировать патологии развития вынашиваемого плода.
- Женщинам при лактации, так как лучевое действие может приводить к резким гормональным скачкам и прекращению выработки материнского молока.
- Наличие крайне тяжелого состояния у больного, которое исключает проведение рентгена.
В случае наличия этих противопоказаний доктор принимает решение использовать смежное направление диагностирования, например, компьютерную томографию или МРТ.
Что означает рентген по закрытию ростковых зон лучезапястного сустава?
В рентгеновском изображении состояние ростковых зон костей характеризуют три показателя: высота ростковой зоны, характер ее контуров, а также ширина и однородность зон препаратного обызвествления. Высота ростковых зон — величина непостоянная, прогрессивно уменьшающаяся с возрастом. Возрастные нормативные показатели ее не установлены. Основным показателем нормы этого компонента ростковой зоны является равномерность высоты на всем протяжении.
Рентгенография или МРТ при травмах лучезапястного сустава?
Рентгенография считается очень быстрым, а вместе с тем доступным и достаточно точным методом диагностики. Такой способ дает возможность увидеть всю костную структуру, проанализировав ее состояние, обнаружив патологию и травму, смещение или нарушение.
Но в случаях, когда требуется оценивать состояние мягкой ткани, связок и мышц, врачи могут назначить и МРТ лучезапястного сустава. Такую процедуру стоит проводить на фоне подозрений на некоторые заболевания вроде туннельного синдрома, онкологических отклонений, аномалий развития кистей и так далее.
Как правило, доктор самостоятельно решает вопрос по поводу необходимости в той или иной методике диагностического исследования пациента с учетом характера заболевания, нарушения, особенностей организма больного, его возраста, состояния и других индивидуальных характеристик.
Мы рассмотрели, что собой представляет рентген лучезапястного сустава.
Медицинский эксперт статьи

- Показания
- Подготовка
- К кому обратиться?
- Техника проведения
- Противопоказания к проведению
- Нормальные показатели
- Осложнения после процедуры
- Уход после процедуры

Рентгенологическое исследование считается достаточно распространенным диагностическим методом, который применяют для определения состояния костно-мышечной системы, обнаружения нарушений, травм и заболеваний. Среди прочих видов рентгенологической диагностики, многим пациентам назначают рентген кисти руки – это безболезненная и относительно быстрая процедура, оказывающая минимальную лучевую нагрузку на человеческий организм, и поэтому безопасная. Специалисты могут назначать проведения рентгена кисти 3-4 раза в год, если это необходимо: никакого вреда здоровью это не принесет.
Показания
По статистике, чаще всего рентген кисти рук проводят при травмах, болезненных процессах, а также других состояниях, которые негативно отражаются на работоспособности верхней конечности, а также на её конфигурации (что обычно заметно со стороны).
Базовыми показаниями к выполнению рентгена считаются следующие:
- боль разной интенсивности в области кисти руки, как после двигательной активности, так и в спокойном состоянии;
- суставные деформации;
- нарушения целостности кости, ушибы;
- воспаления в области кисти, опухолевые процессы (как доброкачественного, так и злокачественного характера);
- суставные дефекты – например, врожденной этиологии (при синдроме Тернера). [1]
При помощи рентгена кисти часто удается поставить следующие диагнозы:
- кистозное образование (доброкачественная полостная опухоль, локализованная в центре или в субхондральном отделе эпифиза кости);
- синовит (скопление выпота в суставной полости);
- теносиновит, тендинит (воспалительный процесс в сухожилии и синовиальном сухожильном влагалище);
- кальцификат (отложение кальциевых солей, один из симптомов артрита);
- остеофит (шиповидное костное разрастание границы суставной поверхности); [2]
- остеопороз (болезнь, связанная с утратой костями кальция).
Согласно исследованию 2013 года, DXR-анализ (цифровой рентгенографический) рентгенограмм запястья и кисти позволяет прогнозировать риск перелома бедра у женщин и мужчин. [3]
Рентген кисти руки на костный возраст
Говоря о костном возрасте, медики имеют в виду условный возрастной период, соответствующий уровню развития костной системы. Обычно его определяют при помощи рентгена, после чего используют специальные расчетные показательные схемы: принимаются во внимание масса тела и рост человека, окружность грудной клетки и этап полового созревания. [4]
Известно несколько способов для оценки костновозрастного показателя. Эти способы учитывают период появления эпифизарных отделов трубчатых костей, стадий их развития, этапа соединения эпифизов и метафизов с формированием синостозов. Указанные процессы особенно хорошо видны в костях кистей верхних конечностей, поскольку в них имеется немалое количество эпифизарных участков и ядер окостенения.
Уровень зрелости скелета, по существу, может быть определен на основе двух характеристик: уровня роста в областях, подвергающихся окостенению, и уровня накопления кальция в этих областях. От младенчества до взрослой жизни эти две характеристики соответствуют определенному образцу и графику времени. [5] Сроки эпифизарной окостенения и слияния костей не происходят равномерно по всему телу. В некоторых костях оссификация начинается сразу после рождения, тогда как в других костях от 14 до 17 лет. [6]
Определение костного возраста обычно выполняют при расстройствах физического развития малыша, при замедленном росте, патологиях гипофиза, гипоталамуса и щитовидки.
Подготовка
Для рентгена кистей рук не требуется специальной подготовки, вне зависимости от того, какую руку будут исследовать – правую или левую.
Непосредственно перед процедурой пациент должен снять металлические украшения: нужно избавиться от колец, браслетов, наручных часов. Пациент должен сесть на стул в рентгенологическом кабинете, положив кисть руки на специальную подставку: положение конечности укажет специалист, который будет проводить диагностику.
При необходимости на пациента может быть надета специальная защита в виде свинцового фартука или жилета.
К кому обратиться?
Техника проведения рентгена кисти руки
Рентген кисти рук проводится следующим образом. Пациент садится на стул, расположенный возле стола или кушетки рентгенологического аппарата. Обычно специалист просит согнуть руку в локтевом суставе, положив при этом кисть на стол или специальную подставку. Угол расположения кисти подскажет рентгенолог. Чаще всего используют такие типы снимков:
Для прямой проекции кисть кладут горизонтально на поверхность подставки. При этом рентгеновские лучи пройдут сквозь руку перпендикулярно, что позволит рассмотреть всю костную систему запястья, кроме гороховидной кости. Хорошо визуализируются пястные кости, пястно-запястные суставы, пальцевые фаланги, межзапястье.
Для боковой проекции кладут ладонь латеральным краем на поверхность, а большой палец отводят вперед. Такое положение способствует хорошему рассмотрению костных контуров, фаланг, пястных костей. Боковую проекцию часто применяют для оценки степени травмы запястья, поскольку хорошо визуализируются смещения костных сегментов.
Для косой тыльной проекции кисть руки кладут на тыльную поверхность под углом 45°. Этот ракурс поможет рассмотреть состояние I и V пястных костей, а также трехгранную, крючковатую и гороховидную кости.
Для косой ладонной проекции кисть располагают ладонной поверхностью под углом 45°. Так удается визуализировать трапециевидную и ладьевидную кости.
Иногда расположение кисти корректируется индивидуально, в зависимости от имеющейся проблемы.
Рентген правой кисти обычно выполняют в двух проекциях, для оптимального рассмотрения проблемы. Кисть максимально ровно размещают на поверхности стола, пальцы прижимают друг к другу. Рентген левой кисти делают таким же образом, и лишь в некоторых случаях прибегают к нетипичной укладке конечности, что определяется индивидуально.
Рентген пальцев кистей помогает дать объективную оценку структуре и состоянию костей, мягких и хрящевых тканей. Доктор в индивидуальном порядке обозначает необходимость получения изображения нескольких или всех пальцев руки – как правило, в двух проекциях. Задача пациента – неподвижно удерживать пальцы в ходе процедуры. Если такую неподвижность обеспечить невозможно, то используют дополнительную фиксацию.
Зачастую вместе с исследованием травмированной или патологически измененной конечности для сравнения проводится рентген здоровой кисти.
Рентген кисти ребенку
Если имеется возможность, то желательно делать ребенку цифровой рентген кисти руки: он более безопасный и комфортный для самого малыша.
Диагностику в детском возрасте могут назначить:
- при травматическом повреждении верхней конечности и зоны запястья;
- при недостаточном развитии конечностей, а также для установления костного возраста;
- при локальных болях в кисти;
- при опухолевых процессах, аномалиях развития костей и лучезапястного сустава.
- для оценки костного возраста ребенка. [7]
Перелом кисти на рентгене
Кисть руки имеет сложную структуру, поскольку состоит из большого количества мелких и мельчайших костей. Поэтому переломы здесь разнообразны и часто множественны. На рентгене переломы могут быть представлены такими разновидностями:
- открытые и закрытые переломы;
- полные или частичные разломы (трещины);
- одиночные или множественные повреждения костей;
- диафизарные, околосуставные или внесуставные разломы;
- первичные или вторичные переломы;
- со смещением, или без смещения отломков.
Идентифицировать перелом кисти на рентгене относительно несложно, если правильно уложить конечность перед получением снимка.
Вывих кисти на рентгене
Вывих представляет собой смещение суставных поверхностей костей кисти по отношению друг к другу, что может быть вызвано травмой или другой патологией. Рентгенологическое исследование при вывихе играет одну из главных ролей: с его помощью можно определить степень травмы, исключить другие повреждения костей. На изображении легко удается идентифицировать тип вывиха, который бывает истинным, перилунарным, периладьевидно-лунарным, чрезладьевидно-перилунарным, перитрехгранно-лунарным, чрезладьевидно-чрезполулунным, в зависимости от положения кисти при травме и направленности силового воздействия.
Рентген кисти назначается при подозрении вывиха, если пострадавший упал, упираясь на кисть, либо получил прямой удар в лучезапястную зону. Как правило, рентгенограмма выполняется в двух, а при наличии сомнений – в трех проекциях.
Рентген кистей при ревматоидном артрите
Рентгенография рук является наиболее ценным методом визуализации в ревматологии. Заболевание суставов может быть выявлено по индивидуальным признакам, таким как сужение суставного пространства, эрозия, подвывих и деформация. При таких заболеваниях, как ревматоидный артрит, наличие эрозий на рентгеновских снимках рук дает ценную информацию об прогрессировании заболевания и реакции на терапию. [8]
Рентгенологическое исследование для пациента с ревматоидным артритом особенно необходимо – прежде всего, для того, чтобы оценить степень патологического процесса и определить его стадию.
Базовыми рентгенологическими признаками заболевания становятся отечные мягкие суставные ткани на фоне небольшого сужения межсуставной щели и видимого остеопороза. При давней патологии будут определяться костные эрозии – небольшие дефекты краев костных суставных концов. Эпифизы костей пальцевых фаланг обычно отличаются круговыми просветлениями.
Если проводился рентген кистей рук с масштабированием, то признаки будут более обширными: обнаруживается разрыв смыкающих пластин, причем практически в самом начале развития патологии. Со временем рентгенологическая картина усугубляется: сустав сужается, формируются эрозивные очаги, остеопороз становится более отчетливым. При разрушении конечных суставных элементов возможно развитие подвывихов.
Противопоказания к проведению
Противопоказаниями к проведению рентгена кистей рук считаются:
- период беременности (такое противопоказание – относительное, так как при должной защите проводить исследование все же можно);
Доза ионизирующего излучения, необходимая для того, чтобы вызвать специфические последствия для плода, зависит от стадии беременности. [9] Национальный совет США по радиационной защите заявляет, что риск выкидышей или серьезных врожденных пороков развития у плода, подвергшихся воздействию доз 5 рад или менее, незначителен по сравнению со спонтанным риском среди неэкспонированных женщин. Спонтанный риск включает в себя 15%-ную вероятность спонтанного аборта, 3%-ный риск серьезных пороков развития и 4%-ный риск задержки роста плода. [10], [11]
Комитет по радиационной безопасности Центра по контролю и профилактике заболеваний США рекомендует, чтобы нерожденные дети лабораторных работников не подвергались воздействию более 0,5 рад от совокупного излучения в течение всего периода беременности. [12]
- лактационный период;
- психопатологии (маниакальные психозы, шизофрения и пр.);
- декомпенсированные, тяжелые состояния больного.
Рентген лучше не проводить слишком часто, чтобы не превысить допустимую дозировку излучения. Также не рекомендуется обращаться к рентгенологической диагностике без особенных показаний. [13]
Нормальные показатели
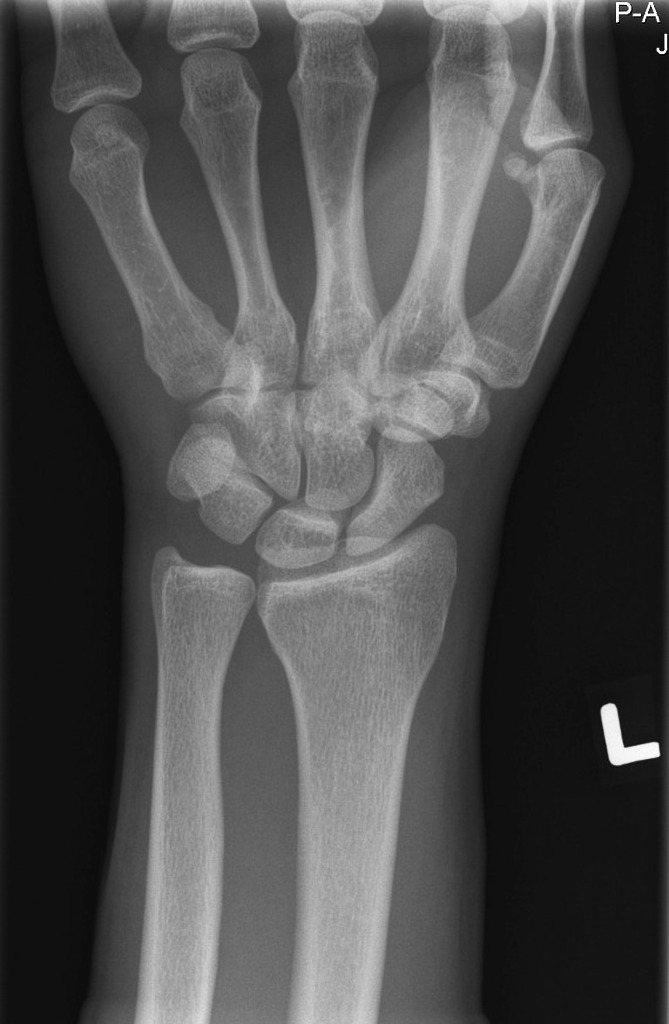
Описание, или расшифровку снимка рентгенолог выполняет непосредственно после получения снимка. Этот процесс представляет собой оценивание взаиморасположения костей, состояния их соединений и целостности, структурных особенностей и степени плотности.
О норме говорят, когда кости обладают однородной структурой. На рентгеновских изображениях должны отсутствовать затемнения на белом фоне, а между костными элементами обязательны зазоры.
При травматическом повреждении одной кисти руки может понадобиться снимок и другой кисти, для проведения сравнительного анализа и более легкого определения отклонений.
Осложнения после процедуры
Если есть возможность выбрать рентгеновский аппарат для проведения обследования кистей рук, то следует отдать предпочтение современному цифровому устройству: в нем доза облучения ниже, чем в аналогах более ранних поколений.
При каждой диагностической процедуре, связанной с рентгеновскими лучами, доктор регистрирует пациента в журнале учета дозовой нагрузки, а также делает отметку в индивидуальной амбулаторной карте. Еще несколько лет назад дозу облучения рассчитывали по специальной таблице, в которой обозначались средние показатели. На сегодняшний день в любом современном рентгеновском аппарате или томографе присутствует вмонтированный датчик, который непосредственно после процедуры демонстрирует тот уровень дозы, которую получил пациент. Эта доза – к примеру, при проведении рентгена кисти руки – не может быть для всех одинаковой. Она зависит от площади исследования, жесткости используемых лучей, расстояния от излучателя и пр.
Обычно для выполнения снимка кисти руки требуются доли секунды. За это время не может возникнуть никаких негативных последствий для организма. Однако в некоторых случаях все же требуется дополнительная защита в виде свинцовых фартуков, пластин и воротников. Например, такая защита необходима, если исследование проводится беременной женщине или ребенку.
Во избежание негативных последствий также следует помнить, что степень облучения способна накапливаться, поэтому проводить подряд один снимок за другим в течение короткого времени не рекомендуется: организм должен иметь время для самовосстановления.
Делать рентген кистей рук при беременности, а в особенности в первом триместре, не рекомендуется. Однако в отдельных случаях – к примеру, при нарушении целостности костей – без снимка обойтись не удается. Чтобы избежать возможных осложнений для растущего плода используют защиту: специальные экраны в виде фартуков, которыми прикрывают от излучения грудь и область живота женщины.
Согласно санитарным нормам, предельно допустимая доза излучения для плода определяется показателем, не превышающим 1 мЗв. При этом средняя доза при рентгене кисти руки обычно составляет менее 0,1 мЗв, поэтому навредить никак не может.
Специалисты советуют не паниковать понапрасну, а проводить рентген кисти руки, если для этой процедуры действительно имеются показания. Лучевая нагрузка при этом будет минимальной, а диагностическая информация, которую получит врач, станет исчерпывающей: доктор сможет установить верный диагноз и назначить правильное лечение. [14]
Уход после процедуры
Специального ухода за пациентом после процедуры, как правило, не требуется. Сразу же после исследования доктор проведет расшифровку, направит результаты лечащему специалисту, либо самостоятельно назначит лечение. Пациент, в зависимости от обстоятельств, будет отправлен домой или в стационар, для дальнейшего проведения лечения.
Некоторые врачи советуют для снижения лучевой нагрузки в день процедуры пить много жидкости, употреблять молочные продукты: молоко, кефир, натуральный йогурт. Кроме этого, желательно принять душ сразу по приходу домой. Рацион лучше разнообразить фруктами и зеленью, натуральными свежевыжатыми соками. И нельзя забывать о том, что рентген кисти руки – это безопасная диагностика, поэтому переживать о возможных отдаленных негативных последствиях не стоит.
Рентгенографическое исследование костей и суставов является наиболее востребованным диагностическим методом при анализе нарушений травматологического и ортопедического характера. Благодаря возможностям лучевой диагностики можно изучать строение, функциональные и топографические особенности костно-суставного аппарата человеческого организма, не повредив целостности тканей.
Чрезвычайно ценной представляется информация, которую можно получить путем динамического наблюдения за состоянием, структурой и скоростью восстановления (особенно при оценке проводимой терапии) костных структур. Однако наличие негативного влияния на организм ионизирующего излучения, используемого в рентгене, вынуждает строго регламентировать количество диагностических сеансов.
Гораздо проще дело обстоит с исследованием, проводимым на конечностях, так как на момент выполнения снимка, тело можно защитить свинцовым фартуком или пластиной. Такая возможность позволяет не ограничивать количество снимков и делать их в том количестве, какое необходимо для получения максимально развернутой информации. Например, для выявления последствий травмы или патологических изменений в суставной или костной ткани верхней конечности, рентген руки выполняют в нескольких проекциях, что обусловлено довольно сложным строением ее костного аппарата.
Рентгеноанатомия верхней конечности
Основной задачей рентгеноанатомии является применение знаний анатомических особенностей строения человеческого тела с целью правильного прочтения результатов рентгенологического исследования. В связи с тем, что изображение костей руки на рентгеновском снимке можно получить лишь в двухмерном изображении, в то время как сама рука является трехмерным объектом, то в результате неизбежно возникает эффект наслоения различных структур, затрудняющих расшифровку результатов.
Для получения обзорных снимков фрагментов верхней конечности делают рентгенографию в передне-задней и боковой проекциях. При этом хорошо визуализируется ключица, в виде затемнения в форме линии (на снимке белая линия), сужающаяся на концах и утолщающаяся в центре, лопатка, клювовидный и акромиальный отросток.
Кости предплечья и локтевой сустав, также хорошо видны на передне-задних снимках, при повороте руки ладонями вверх или вперед. Плотная структура трубчатой кости дает на снимках интенсивное затемнение (белый цвет), а губчатое наполнение – просветление вдоль ее центра. Закругленные окончания костей, образующие сустав (эпифизы) покрыты хрящом, который прозрачен для рентгеновских лучей и образует затемнение в виде полосы, толщина которой зависит от объема хрящевой ткани.
Структурный анализ рентгеновских снимков позволяет судить о состоянии костей и суставов, их соответствии возрасту человека, наличии возрастной оссификации (замещения хрящевой ткани костной). Следует учитывать, что если процесс окостенения хрящей у детей – это нормальное явление, так как до 5 лет эпифизы локтевого сустава, угол лопатки, клювовидный и акромиальный отростки состоят из хряща, то у взрослых это свидетельствует о развитии синостоза, что приводит к потере подвижности сустава.

Рентгеновский снимок локтевого сустава позволяет оценить состояние структурных элементов
Рентген кисти руки делают в проекции сзади, с ладонной стороны. Такой ракурс позволяет рассмотреть все кости, составляющие кисть. У взрослого человека они видны хорошо, но у новорожденного ребенка, кости запястья состоят из хряща, поэтому при рентгенографии их рассмотреть нельзя. Первые признаки формирования костей можно разглядеть в первый год жизни, а окончательное формирование происходит к 10 годам.
Травмы
Травматические повреждения руки имеют тесную взаимосвязь между возрастом пациента, его профессией и характером перелома. Каждое повреждение костей имеет характерные проявления при выполнении рентгеновского снимка.
Перелом лопатки встречается нечасто. К наиболее распространенным случаям травмирования можно отнести:
- перелом под лопаточной остью;
- перелом отростков (случается чрезвычайно редко);
- отрыв плечевого сустава (наблюдается при вывихе плеча).
В случаях перелома, на рентгеновском снимке отчетливо видно линию, пересекающую основание суставного отростка и отделяющую головку плечевого сустава от тела лопатки.
Рентгенологическая диагностика перелома ключицы не представляет затруднений, так как повреждение обнаруживается чрезвычайно просто. Линия перелома, в большинстве случаев, пересекает ключицу поперек и в редких случаях может иметь место косая линия. Рентгеновский снимок отображает две сместившиеся навстречу друг другу части ключицы: грудинный конец отгибается внутрь и вверх, а противоположный – наружу и вниз и одновременно обе части по направлению друг к другу.
Все переломы плеча можно разделить на 2 вида:
- произошедшие над большим бугорком плечевой кости;
- произошедшие под большим бугорком плечевой кости.
К первому случаю относятся внутрисуставные повреждения, диагностика которых чрезвычайно затруднена вследствие преобладания внутри сустава хрящевой ткани, не отражающейся на рентгеновских изображениях. В некоторых случаях можно разглядеть небольшой фрагмент линии перелома, затрагивающий основную кость. Характерным рентгенологическим проявлением такой травмы является резкое изменение структуры сустава, приобретающего вид пораженного остеоартрозом.
Ко второму типу относятся переломы, непосредственно, большого бугорка, хирургической шейки и, непосредственно, плечевой кости. Если при повреждении хирургической шейки или плечевой кости, имело место смещение, а, как правило, плечевая кость смещается кнаружи, под небольшим углом, то затруднений с обнаружением повреждения не возникает.
Если смещения не происходит, то при выполнении снимка в передне-задней проекции линии перелома не будет видно. Для выполнения диагностики потребуется выполнить рентгенографию в боковой проекции, поскольку полную картину полученной травмы можно получить, только просканировав руку во взаимно перпендикулярных направлениях. Не бывает смещения и при переломах большого бугорка. Именно этот факт становится причиной просмотра травмы, что впоследствии может привести к некрозу или бурситу.
Важно! Характерным явлением, наблюдаемым при переломах без смещения – это отсутствие следов на рентгенографическом снимке на момент травмы и появление явно выраженной линии по прошествии некоторого количества времени.

Рентген руки с переломом правой плечевой кости со смещением
При диагностике травм предплечья необходимо выполнять снимки минимум в двух проекциях (передне-задней и боковой), так как наиболее распространенные переломы: венечного отростка локтевой кости и головки лучевой кости, часто наблюдаются в комбинации, но они видны на снимках, выполненных под разными углами. Нередки случаи раздробления головки лучевой кости на несколько фрагментов, которые удерживаются в исходном состоянии благодаря суставным связкам.
Часто такая травма остается нераспознанной. Перелом лучевой кости между бугристостью и головкой в большинстве случаев происходит со смещением, которое легко распознается на рентгене. Самостоятельные вывихи и вывихи, сопутствующие переломам, распознаются на рентгене независимо от типа смещения (вперед или кзади). Переломы трубчатых костей предплечья, обычно происходят на одном уровне, но в редких случаях на разной высоте. Не исключены случаи повреждения лучевой кости при сохранении целостности локтевой. В этом случае здоровая кость впоследствии служит шиной для поврежденной.
При целенаправленном физическом воздействии сломана, может быть, любая кость запястья. Случайные переломы случаются только с трехгранной костью, ладьевидной и полулунной. Часто наблюдаются сочетанные травмы:
- вывих сломанной половины ладьевидной и полный вывих полулунной кости;
- полный вывих кисти;
- вывих ладьевидной;
- разнонаправленные вывихи трехгранной.
Перелом ладьевидной кости представляет собой серьезную травму, от характера повреждения которой зависит своевременность ее распознавания и вероятность развития осложнений. Трещина может проходить посередине кости, а может отсекать какой-либо ее полюс, но при любом варианте самостоятельного восстановления повреждения не произойдет. Основным препятствием для сращения обломков, является окружающий их хрящ и синовиальная жидкость, затекающая в щель.
Важно! Попытки самостоятельно лечения сломанной ладьевидной кости, как правило, заканчиваются обезображивающим остеоартрозом.
Через некоторое время после травмы, с двух сторон от трещины начинается рассасывание кости, отображающееся на рентгенограмме в виде круглых просветлений, напоминающих воспалительный инфильтрат.
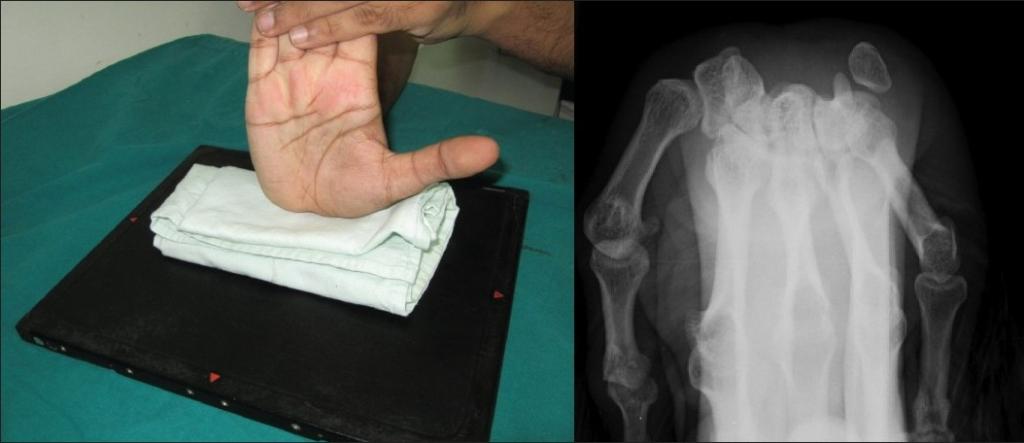
Для получения максимального количества информации о состоянии костей кисти рук, необходимо сделать 4 рентгенограммы:
- кисть, со слегка согнутыми пальцами укладывают на кассету, ладонью вниз (верхняя проекция);
- руку укладывают таким образом, чтобы локтевая кость находилась на одной линии с лучевой (боковая проекция);
- руку поворачивают ладонью назад (боковая проекция);
- руку поворачивают ладонью вперед (боковая проекция).

Рентген руки с переломом ладьевидной кости и хирургическое восстановление с помощью титанового штифта
Скол куска трехгранной или полулунной кости без особенных сложностей можно обнаружить на рентгене. Как правило, травма не сопровождается серьезными осложнениями. Пальцевые фаланги и пястные кости. Переломы фаланг и пястных костей довольно распространенное явление. Как правило, чаще всего травмируются 2, 4 и 5 пястные кости.
Трещина может быть самой разнообразной формы, находится в любом месте кости и всегда хорошо заметна на рентгене. Типичной травмой фаланги, является скол края ногтевого отростка большого пальца, при ударе молотком. Характер травм фаланги ничем не отличается от аналогичных травм других костей, и могут затрагивать различные ее отделы (суставы, кость, диафиз).
Обращение к врачу при травме руки не является определяющим фактором благополучного обнаружения и лечения повреждения. Нередки случаи шаблонного подхода, со стороны травматолога, к рентгенологическому обследованию. Принимая во внимание сложность строения костного аппарата верхней конечности, при распознавании травмы, нельзя опираться только на анализ симптомов и снимки, выполненные в стандартных проекциях.
Нередко линию перелома удается обнаружить в косом направлении излучения, сместив рентгеновскую трубку в сторону. Поэтому решение, где делать рентгенографию, должно опираться, в первую очередь, на репутацию врача-рентгенолога, а во вторую – на наличие в клинике современного рентгенологического оборудования.
Подскажите, если костный возраст на 7 лет, а ребенку реально 10, это сильно страшно?
Читайте также:


