Послеоперационные швы на локте
Восстановление начинается достаточно быстро. После возвращения в палату вы начнете выполнять щадящую программу реабилитации, чтобы расслабить мышцы вокруг нового локтевого сустава. Вам на руку наложат шину, а в некоторых случаях могут сделать обертывание со льдом, что помогает контролировать боль и опухание. При необходимости, вы будете продолжать получать обезболивающее.
Пребывание в лечебном учреждении
Перед тем как вы покинете лечебное учреждение, физиотерапевт покажет вам, как выполнять упражнения, имеющие важное значение для восстановления после операции.
Вас выпишут, как только хирург решит, что вы готовы к выписке. Пребывание в лечебном учреждении после операции займет около двух дней. Повязки и швы обычно снимают перед выпиской из больницы.
Дома вам необходимо будет продолжать выполнять физические упражнения. Физиотерапевт проинструктирует вас о надлежащем домашнем уходе и, возможно, продолжит работать с вами. Область локтевого сустава может оставаться горячей и болезненной в течение нескольких недель. Необходимо помнить, что в период восстановления вам нельзя ничего поднимать прооперированной рукой. Прежде чем начать поднимать что-либо, посоветуйтесь с хирургом-ортопедом.
Очень важно, чтобы вы соблюдали рекомендации хирурга. Перед выпиской из больницы обсудите с врачом все беспокоящие вас вопросы. Общие правила:
- Не опирайтесь на прооперированную руку, вставая с постели или со стула. Используйте другую руку.
- В течение шести недель после операции не рекомендуется тянуть что-либо на себя, например, подтягивать брюки и открывать двери.
- Врач предоставит вам список упражнений, которые необходимо делать по возвращении домой. Вы должны соблюдать рекомендации врача и делать эти упражнения четыре или пять раз в день примерно в течение месяца.
- Не превышайте объем движений, установленный вашим лечащим врачом.
- Избегайте падений.
- Ощущение уменьшения боли после операции может заставить вас поверить в то, что вы можете сделать больше. Соблюдайте рекомендации врача и не превышайте разрешенную нагрузку.
- Вес груза, который вы сможете поднимать прооперированной рукой, будет ограничен. В течение первых четырех-шести недель врач не разрешит вам поднимать ничего тяжелее чашки кофе. Прежде чем начать поднимать какие-либо тяжести, посоветуйтесь с хирургом-ортопедом.
- Использование перевязи для руки необходимо в зависимости от ситуации. Врач может рекомендовать использовать перевязь каждую ночь, по крайней мере, в первый месяц.
- После операции вам необходимо будет избегать контактных видов спорта. Лечащий врач обсудит с вами эти ограничения.
- Помните о том, что, возможно, вы будете уставать быстрее, чем обычно. Возможно, вам стоит запланировать время отдыха от 30 до 60 минут в первой и во второй половине дня.
- Остерегайтесь выполнять большой объем работы по дому, а именно подметать, мыть полы и пылесосить, задействуя прооперированную руку. Для удаления пыли с высоких и низких предметов используйте метелку с длинной ручкой. Врач скажет вам, когда можно будет вернуться к этим видам деятельности.
- Запоры являются наиболее распространненой проблемой после операции. Обычно это связано с ограничением активности и любыми обезболивающими препаратами, которые вы, возможно, принимаете. Обсудите с врачом вашу диету. В том случае, если ваш врач не порекомендует вам что-либо другое, она должна включать свежие фрукты и овощи, а также восемь полных стаканов жидкости каждый день.
- Скорее всего, врач выпишет рецепт на обезболивающие таблетки. При приеме этих лекарственных препаратов соблюдайте рекомендации врача.
- Появление небольшого отека вокруг рубца - это нормально. Лучше носить свободную одежду, чтобы не оказывать давление на рубец. Уточните у врача или у другого квалифицированного медицинского работника, как лучше ухаживать за раной.
- Чтобы уменьшить боль в положении сидя или лежа, можно поместить под локоть подушку, сохраняя зону оперативного вмешательства в приподнятом положении.
- Для уменьшения боли врач может порекомендовать прикладывать лед к локтевому суставу. В качестве льда можно использовать двух-фунтовый (ок. 900 г) пакет замороженного горошка или других мелких овощей.
Переломы локтевого отростка
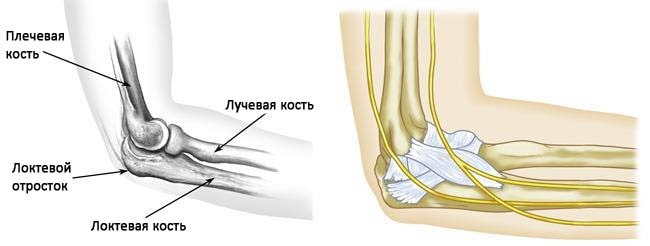
Локтевой отросток — это верхний конец локтевой кости, участвующий в образовании локтевого сустава.
Локтевой отросток расположен непосредственно под кожей и таким образом практически не защищен мышцами или другими мягкими тканями. Перелом локтевого отростка может произойти в результате прямого удара в эту область, например, при падении. Перелом характеризуется выраженным болевым синдромом и в значительной степени ограничивает движения в локтевом суставе либо делает их практически невозможными.
Лечение переломов локтевого отростка зависит от тяжести повреждения. Некоторые простые переломы можно лечить консервативно методом иммобилизации на период, необходимый для сращения перелома. Однако большинство переломов локтевого отростка сопровождаются смещением фрагментов. В таких случаях для восстановления анатомии и функции локтевого сустава необходимо хирургическое лечение.

Локтевой отросток — это костный выступ на задней поверхности локтевого сустава.
Локтевой сустав образован тремя костями:
- Плечевая кость
- Лучевая кость (наружная из костей предплечья)
- Локтевая кость (внутренняя из костей предплечья)
В локтевом суставе осуществляется сгибание и разгибание, чем он напоминает простой шарнир. Также важной функцией локтевого сустава является обеспечение ротации предплечья, т.е. поворот кисти ладонью вверх или вниз.
Локтевой сустав образован следующими сегментами костей:
- Дистальный конец плеча — это нижний конец плечевой кости. Он образует верхний отдел плечевого суставаи напоминает своего рода ролик, вокруг которого осуществляется сгибание и разгибание предплечья.
- Головка лучевой кости — это цилиндрический верхний конец лучевой кости, который скользит по передней поверхности плечевой кости при сгибании и разгибании и вращается вокруг локтевой кости при ротации предплечья.
- Локтевой отросток — часть локтевой кости, чашеобразно охватывающая нижний конец плеча и формирующая шарнир для движений в локтевом суставе. Локтевой отросток хорошо пальпируется под кожей, поскольку покрыт лишь тонким слоем мягких тканей.
Стабильность локтевого сустава обеспечивается архитектурой костей, образующих локтевой сустав, а также окружающими сустав связками, сухожилиями и мышцами. В области локтевого сустава проходят три основных нерва верхней конечности.
Переломы локтевого отростка встречаются относительно часто. Обычно это изолированные переломы, однако они могут быть частью более сложных повреждений локтевого сустава.
Это могут быть простые переломы, когда имеется только два фрагмента, и сложные, или многооскольчатые, переломы. Костные фрагменты могут сохранять правильное положение (переломы без смещения) или значительно смещаться (переломы со смещением).
В некоторых случаях костные фрагменты могут перфорировать кожу либо рана в области локтевого сустава может сообщаться с зоной перелома. Это открытые переломы. Открытые переломы опасны тем, что при них высока вероятность развития инфекции, поэтому при таких переломах показано неотложное хирургическое лечение.
Переломы локтевого отростка наиболее часто являются следствием:
- Падения на локтевой сустав
- Прямого удара в локтевой сустав твердым предметом, например, бейсбольной битой или в результате автомобильной аварии
- Падения на выпрямленную в локтевом суставе руку. В такой ситуации трехглавая мышца плеча, прикрепляющаяся к локтевому отростку, напрягается и может отрываться с костным фрагментом локтевой кости. При таком механизме травмы возможно также повреждение связок локтевого сустава.
Переломы локтевого отростка характеризуются выраженным болевым синдромом и ограничением движений в локтевом суставе. Другие симптомы и признаки перелома включают:
- Отек в области локтевого отростка
- Кровоизлияния. Иногда они распространяются вверх на плечо и вниз на предплечье.
- Болезненность при пальпации
- Онемение в области одного или нескольких пальцев кисти.
- Боль при движениях в локтевом суставе и при ротации предплечья.
- Ощущение нестабильности сустава
Доктор обсудит с вами состояние вашего здоровья в целом и имеющиеся у вас жалобы. Затем доктор осмотрит ваш локтевой сустав и оценит объем повреждения. В ходе осмотра доктор выполнит следующее:
- Осмотрит кожу на предмет возможных повреждений. В наиболее тяжелых случаях костные фрагменты могут перфорировать кожу, увеличивая тем самым риск инфекции.
- Пропальпирует область локтевого сустава, чтобы точно установить зону болезненности и выявить возможные сопутствующие повреждения.
- Проверит пульс на запястье с тем, чтобы убедиться в отсутствии нарушений кровоснабжения пальцев и кисти.
- Оценит движения и чувствительность пальцев. В некоторых случаях при переломах локтевого отростка возможно повреждение локтевого нерва, что проявляется слабостью и нарушением чувствительности безымянного пальца и мизинца.
Даже если вы предъявляете жалобы на боль только в локтевом суставе, доктор осмотрит ваш плечевой сустав, верхнюю часть плеча, предплечье, запястье и кисть для исключения других возможных повреждений.
Рентгенография обеспечивает визуализацию плотных анатомических структур, которыми являются ваши кости. Это основной метод диагностики переломов в области локтевого сустава.
В зависимости от ваших жалоб и обнаруженных в ходе физикального обследования симптомов доктор может назначить рентгенографию верхнего конца плеча, предплечья, плечевого сустава, запястья и/или кисти.
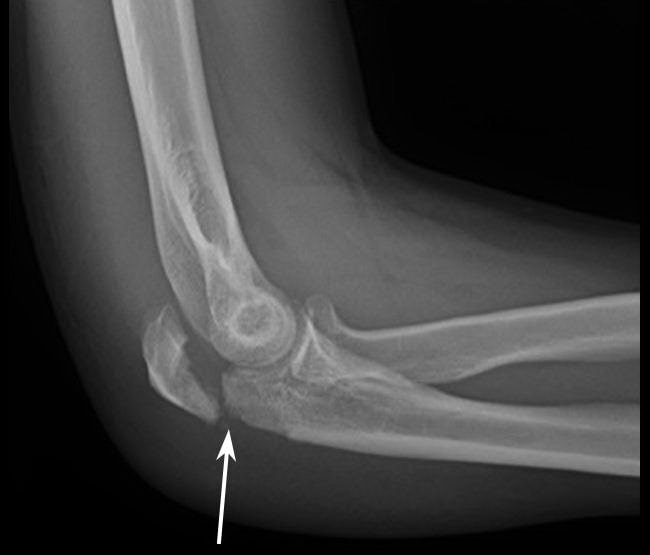
Рентгенограмма локтевого сустава в боковой проекции, на которой представлен перелом локтевого отростка со смещением
В условиях экстренного приемного отделения доктор наложит вам временную шину (или гипс) и зафиксирует руку на косыночной повязке. Первоначальные лечебные мероприятия могут включать:
- Местное применение льда для уменьшения боли и отека
- Обезболивающие препараты
Затем доктор решит вопрос о том, необходимо ли вам оперативное лечение. Не все переломы локтевого отростка нуждаются в хирургическом лечении.
Если смещение фрагментов отсутствует, доктор зафиксирует ваш локтевой сустав, чтобы удержать фрагменты до момента их сращения. В последующем доктор несколько раз повторит рентгенологическое обследование, чтобы убедиться в отсутствии смещения фрагментов.
Сроки иммобилизации локтевого сустава обычно составляет 6 недель, и только после этого начинается восстановление движений в суставе. Если в этот период наступает смещение фрагментов, вам может быть предложено хирургическое лечение.
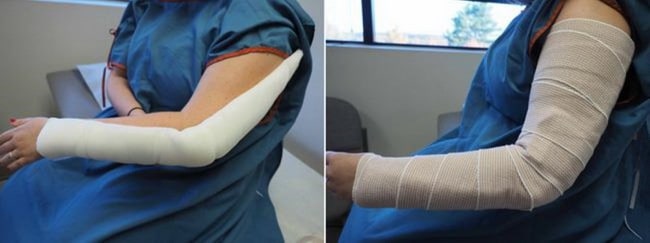
(Слева) Локтевой сустав фиксируется шиной от верхней трети плеча до кисти. (Справа) Шина фиксируется на руке эластичным бинтом.
Операция по поводу переломов локтевого отростка показана в случаях:
- Смещения костных фрагментов (переломы со смещением)
- Перфорации костными фрагментами кожи (открытые переломы)
Операция обычно заключается в устранении смещения фрагментов и создании условий, чтобы они не смещались до тех пор, пока не наступит сращение.
В связи с высоким риском инфекционных осложнений при открытых переломах операция должна выполняться как можно скорей, обычно в первые часы после травмы. В условиях экстренного приемного отделения таким пациентам назначается антибиотикопрофилактика (внутривенно) и профилактика столбняка. Во время операции рана и костные фрагменты тщательно обрабатываются. Репозиция и фиксация костных фрагментов обычно выполняются одновременно с обработкой перелома.
Открытая репозиция и внутренняя фиксация. Это наиболее распространенный метод лечения переломов локтевого отростка. Во время такой операции костные фрагменты сопоставляются друг с другом и фиксируются в нормальном положении винтами, проволокой, спицами или металлическими пластинами.
Ниже представлены некоторые наиболее часто применяемые методы фиксации локтевого отростка.

Фиксация перелома локтевого отростка спицами и стягивающей проволочной петлей
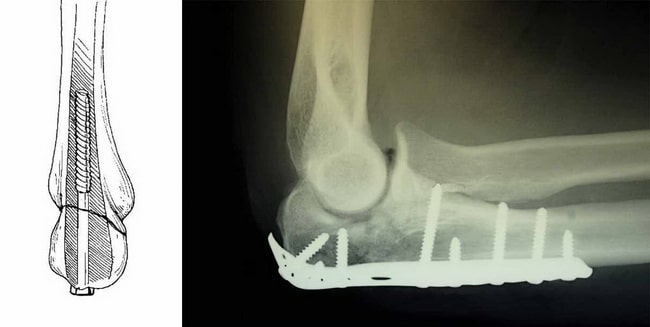
(Слева) Для фиксации перелома локтевого отростка можно использовать один винт, который вводится в костномозговой канал. (Справа) Фиксация перелома пластиной и винтами.
Костная пластика. В случаях открытых переломов часть костных фрагментов может быть потеряна либо они могут быть в значительной степени раздроблены. В таких случаях для заполнения костных дефектов необходима костная пластика. В качестве пластического материала может использоваться донорская кость или собственная кость пациента (чаще всего из тазовой кости). В некоторых случаях могут применяться искусственные костные заместители.
Удаление костного фрагмента. Если костный фрагмент слишком мал и фиксировать его невозможно, иногда приходится его удалять. В таком случае прикрепляющееся к фрагменту сухожилие трехглавой мышцы рефиксируется к оставшейся части локтевой кости.
Большинство пациентов возвращаются к нормальной жизни в течение примерно 2-3 месяцев после травмы, однако полное восстановление может занимать больше полу года. Восстановление силы в руке нередко занимает дольше, чем можно ожидать.
Несмотря на наличие рентгенологических признаков сращения перелома многие пациенты все еще отмечают ограничение функции локтевого сустава. Со временем функция локтевого сустава у этих пациентов обычно улучшается.
Боль при большинстве переломов сохраняется от нескольких дней до пары недель. Многие пациенты легко справляются со своими болевыми ощущениями местными аппликациями льда, приданием конечности возвышенного положения и самыми простейшими безрецептурными лекарственными препаратами.
Вне зависимости от используемого метода лечения, реабилитация после перелома локтевого отростка потребует от вас значительных усилий.
Поскольку консервативное лечение иногда связано с довольно продолжительным периодом иммобилизации, движения в локтевом суставе у вас поначалу окажутся значительно ограниченными. Поэтому вы должны быть готовы к длительному периоду физиотерапии.
В ходе реабилитации ваш лечащий врач или физиотерапевт порекомендуют вам комплекс упражнений, который поможет:
- Увеличить объем движений в суставе
- Уменьшить скованность
- Восстановить силу мышц в области локтевого сустава.
В течение некоторого периода времени вам будет запрещено поднимать тяжести или выполнять этой рукой какую-либо тяжелую работу. Доктор подробно обсудит с вами все эти ограничения.
В зависимости от тяжести перелома и стабильности фиксации локтевой сустав после операции может быть на некоторое время фиксирован шиной или лонгетой.
Физиотерапия. Большинство пациентов начинают упражнения для восстановления движений в локтевом суставе уже вскоре после операции, нередко уже на следующий день. Очень важно выполнять все упражнения так, как рекомендует врач. Их эффект виден только тогда, когда вы выполняете их регулярно.
Ограничения. После операции вам будет запрещено поднимать этой рукой тяжести по меньшей мере в течение 6 недель, однако доктор может разрешить вам пользоваться рукой при приеме пищи, умывании или одевании. Также вас могут ограничить тянуть или толкать что-либо этой рукой, например, открывать дверь или отталкиваться от кресла при вставании. Доктор подробно расскажет о всех возможных ограничениях, а также о том, когда вы сможете безопасно садиться за руль.
Риски осложнений присущи любым хирургическим операциям, и если доктор рекомендует операцию, значит он считает, что ее польза перевешивает эти возможные риски.
Инфекция. Риск инфекционных осложнений существует при всех операциях. Для профилактики таких осложнений доктор принимает специальные меры.
Дискомфортные ощущения в области металлоконструкций. У небольшого числа пациентов могут сохраняться дискомфортные ощущения в области металлоконструкций, использованных для фиксации перелома.
Повреждение нервов и кровеносных сосудов. При операциях на локтевом суставе существует небольшой риск повреждения нервов и кровеносных сосудов. Подобные осложнения при операциях по поводу переломов локтевого отростка встречаются редко.
Несращение. Иногда случается так, что переломы не срастаются. Фиксирующие их конструкции при этом могут ломаться и мигрировать.
Причин этому может быть несколько:
- Пациент не соблюдает рекомендации врача.
- У пациента есть сопутствующие проблемы со здоровьем, например, сахарный диабет, которые замедляют сращение переломов. Курение или употребление табака в другом виде также замедляет сращение.
- Открытые переломы, как правило, тоже характеризуются замедленным сращением.
- Инфекции, которые могут замедлять или вообще блокировать заживление перелома.
При проблемах со сращением перелома вам может понадобиться повторная операция.
Даже при успешно выполненном хирургическом вмешательстве у некоторых пациентов могут наблюдаться отдаленные осложнения.
Ограничение движений (контрактура). У некоторых пациентов вне зависимости от выбранного варианта лечения полный объем движений в суставе не восстанавливается никогда. В большинстве таких случаев пациенты не могут полностью выпрямить руку в локтевом суставе. К счастью, подобное ограничение, если оно выражено незначительно, никак в целом не влияет на функцию конечности. При значительном ограничении движений может понадобиться интенсивная физиотерапия, специальные средства фиксации или даже повторная операция, однако бывает такое при переломах дистального конца плечевой кости нечасто.
Посттравматический остеоартрит. Посттравматический остеоартрит — это вариант остеоартрита, который развивается после травмы сустава. Даже при нормальном сращении перелома суставной хрящ, защищающий кости, остается поврежденным, что со временем приводит к развитию болевого синдрома и ограничению движений в суставе.
Посттравматический остеоартрит является относительно частым осложнением переломов локтевого отростка. Он может развиться достаточно быстро или через несколько лет после травмы. Некоторым пациентом с этим состоянием может понадобиться повторная операция, однако многие из них практически не жалуются на боль в суставе и в хирургическом лечении не нуждаются.
В нашей клинике мы можем предложить Вам специально разработанные металлоконструкции для фиксации переломов в области локтевого отростка, изготовленные из различных материалов, а также подобрать наиболее подходящие в Вашем конкретном случае. Результат операции в большой степени зависит не только от качества импланта, но и от навыка и опыта хирурга. Специалист нашей клиники имеет опыт лечения нескольких сотен переломов данной локализации в течении более 10 лет.
Мы также применяем минимально инвазивные методики операций на локтевом суставе. Пациенты, которым выполнялась операция в условиях нашей клиники, возвращаются к двигательной активности уже на следующий день после операции.
Доступы при операциях по поводу контрактур локтевого сустава
Из большого разнообразия возможных доступов наиболее часто используют задний и передневнутренний доступы, что создаст возможность открытого вмешательства на элементах передней и задней локтевых ямок (рис. 29.3.1).
Для вмешательства на задней локтевой ямке используют задний доступ с рассечением (и часто с удлинением) сухожилия трехглавой мышцы плеча. При выполнении этого доступа учитывают близкое расположение локтевого нерва, входящего в верхний локтевой канал. При необходимости транспозиции локтевого нерва линия доступа может быть удлинена.
Для доступа к передней локтевой ямке предпочтительно использовать передневнутренний доступ, который предполагает отделение мышц-сгибателей от места прикрепления к внутренней части мыщелка плечевой кости. Это обеспечивает широкий подход к передней поверхности локтевого сустава, но может потребовать идентификации и мобилизации расположенных в этой зоне магистральных сосудов и срединного нерва.
Данный доступ легко обеспечивает и транспозицию локтевого нерва на переднюю поверхность плеча.
Пересадка кожно-фасциальных лоскутов при обширных рубцовых изменениях кожи
Наиболее часто хирург стоит перед необходимостью восстановления полноценного кожного покрова задней поверхности сустава. Для этого могут быть использованы следующие комплексы тканей, имеющие относительно равномерную и небольшую толщину:
1) лучевой лоскут на центральной сосудистой ножке способен перекрыть любую зону локтевого сустава, однако может оказаться недостаточным для замещения значительных по величине дефектов, расположенных на его задней поверхности;
2) локтевой лоскут на центральной сосудистой ножке может быть использован для замещения дефектов тканей, расположенных на задневнутренней поверхности локтевого сустава; в то же время возможности его применения ограничены из-за трудностей выделения сосудистой ножки в верхней трети предплечья;
3) свободный окололопаточный лоскут способен замещать значительные по величине дефекты тканей и может оказаться предпочтительным при необходимости включения в комплекс тканей островковых мышечных лоскутов, имеющих значительную дугу ротации; эти лоскуты могут сыграть важную роль в пломбировке пространств в области локтевых ямок;
4) свободный лучевой (локтевой) лоскут с соседнего предплечья обладает исключительными возможностями для формирования сложных поликомплексон тканей с заданным расположением их отдельных частей;
5) наружный лоскут плеча на периферической сосудистой ножке может быть перемещен на наружную, переднюю и заднюю поверхности локтевого сустава.
Следует подчеркнуть, что пересадку комплекса тканей выполняют после завершения манипуляций в полости сустава и окончательного определения деталей последующей реконструкции.
Размеры кожной части лоскута определяют в положении почти полного сгибания предплечья.
Удлинение (пластика) сухожилия трехглавой мышцы плеча
Удлинение сухожилия трехглавой мышцы плеча является почти обязательным элементом операции, выполняемой при выраженном разгибательном компоненте контрактуры локтевого сустава и длительных сроках ее существования.
Рассечение сухожилия осуществляют Z-образно на расстоянии 5—6 см от верхушки локтевого отростка.
В результате этого открывается хороший обзор задней поверхности сустава и создаются условия для эффективной операции на задней локтевой ямке.
Удлиненное сухожилие сшивают в положении полного сгибания конечности в локтевом суставе (максимальное растяжение трехглавой мышцы плеча).
При вовлечении сухожилия трехглавой мышцы в параоссальный оссификат и его окостенении весь конгломерат удаляют и выполняют пластику сухожилия прочным сухожильным трансплантатом.
Последний проводят в поперечном канале, сделанном вблизи вершины локтевого отростка. На стороне мышцы трансплантат фиксируют к сс апонсвротическому растяжению в положении полного сгибания предплечья и максимального растяжения трехглавой мышцы (рис. 29.3.2).

Устранение внутрисуставных механических препятствий
Механические препятствия устраняют на открытом суставе. Операция включает в себя удаление экзостозов и внутрисуставных свободных тел, углубление венечной ямки и ямки локтевого отростка, при необходимости — резекцию венечного отростка.
Эффективность проведения данного этапа операции оценивают по степени восстановления пассивных движений в локтевом суставе при том важном условии, что они достаточно свободные.
Создание полноценной биологической среды в околосуставных тканях
Создание полноценной биологической среды в околосуставной зоне требует пересадки хорошо кровоснабжаемых тканей и может выполняться в различных вариантах в зависимости от масштабов поражения тканей. Наилучшим донорским источником, используемым для этого, является лучевой лоскут предплечья на центральной сосудистой ножке. Он обеспечивает хирургу возможность решения почти любых задач, связанных с заполнением дефектов тканей сложной конфигурации.
Лучевой лоскут может включать значительный по размерам фасциально-жировой островок (островки), фрагменты мышечной ткани различного размера с удобным для каждого конкретного случая расположением их сосудистой ножки.
Наконец, в комплекс тканей может быть включен участок кожи, устраняющий натяжение на линии кожных швов в области передней и внутренней поверхностей локтевого сустава (рис. 29.3.3).
При сочетании рубцовых изменений кожи на задней поверхности локтевого сустава с заращением задней локтевой ямки может быть осуществлена пересадка двухдолевого окололопаточного кожно-фасциально-мышечного и фасциально-жирового лоскутов. Комплекс тканей может быть сформирован в бассейне подлопаточных сосудов на конечных ветвях (горизонтальной и нисходящей) огибающей лопатку артерии.
Его фасциально-жировой (-мышечный) фрагмент может быть использован для более точной пломбировки дефектов тканей на задней поверхности сустава, и в частности, расположенных под сухожилием трехглавой мышцы плеча (рис. 29.3.4).
Использование аппарата внешней фиксации
Наложение аппарата внешней фиксации является завершающим этапом операции. Целью его являются;
— надежная фиксация конечности Б послеоперационном периоде;
— защита пересаженных тканей от внешнего сдавления;
— дозированная разработка движений в суставе в послеоперационном периоде после стихания острых воспалительных процессов.
Аппарат чаще всего состоит из четырех опор: два кольца на предплечье, одно кольцо и одно полукольцо — на плечо.
Конструкцию соединяют шарнирами на уровне локтевого сустава.
После периода полной иммобилизации (5—7 дней) начинают дозированные движения конечности в аппарате. Они заключаются в том, что вначале предплечье за несколько этапов переводят в положение разгибания и фиксируют в нем на несколько часов. Затем положение конечности меняют на сгибательное. Режим последующей смены положения конечности определяется индивидуально.
Аппарат снимают при том важном условии, что после разъединения шарниров пациент способен к полному объему пассивных (активных) движений в суставе при стабильном сохранении их объема.
 |
Каким бы аккуратным и опытным ни был хирург, какими бы современными шовными материалами он ни пользовался, на месте любого операционного разреза неизбежно остается рубец – особая структура из соединительной (фиброзной) ткани. Процесс его формирования делится на 4 последовательно сменяющих друг друга стадии, причем значимые внутренние изменения после сращения краев раны продолжаются еще как минимум год, а порой намного дольше – до 5 лет.
Что же происходит в это время в нашем организме? Как ускорить заживление, и что нужно делать на каждом из этапов, чтобы шрам остался максимально тонким и незаметным? TecRussia.ru рассказывает во всех деталях и дает полезные рекомендации:
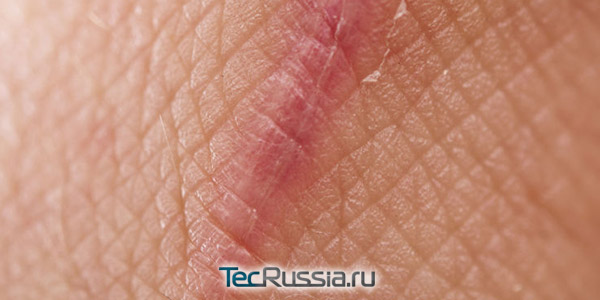
Начинается сразу же, как только получено повреждение (в нашем случае – операционный разрез) и продолжается в течение 7-10 суток.
- Чрезмерный отек, гематома, присоединение инфекции, нарушают нормальное рубцевание и повышают риск образования грубых шрамов. Еще одна угроза в этот период – индивидуальная реакция на шовный материал, обычно она проявляется в форме местного отека.
- Всю необходимую обработку полеоперационной раны на этой стадии делает врач или медсестра под его контролем. Самостоятельно делать ничего нельзя, да и вмешиваться в естественный процесс заживления пока не имеет смысла. Максимум, что может порекомендовать специалист после снятия швов – зафиксировать края силиконовым пластырем.
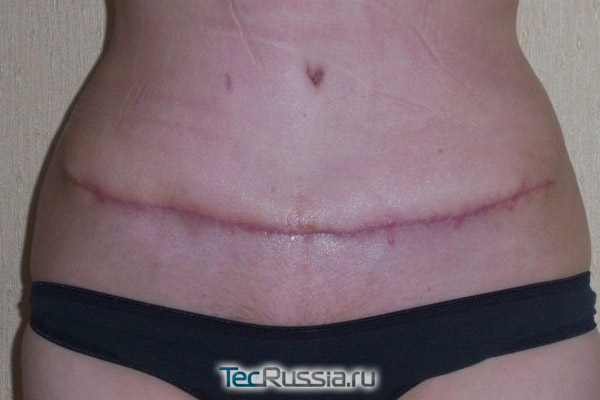 |
Протекает в период 10 – 30 суток после операции:
Основная опасность на этом этапе состоит в том, что уже срастающиеся швы все еще могут разойтись, если пациент чрезмерно активен. Поэтому так важно тщательно соблюдать все послеоперационные рекомендации, в том числе и те, что касаются образа жизни, физической активности, приема лекарств – многие из них направлены как раз на обеспечение условий для нормального, неосложненного рубцевания.
- По предписанию врача можно начинать использование наружных кремов или мазей для обработки формирующегося шва. Как правило, это средства, ускоряющие заживление: Солкосерил, Актовегин, Бепантен и тому подобные.
- Кроме того, хороший результат дают аппаратные и физиопроцедуры, направленные на снижение отечности и недопущение гипертрофии фиброзной ткани: Дарсонваль, электрофорез, фонофорез, магнитотерапия, лимфодренаж, микротоки и т.п.
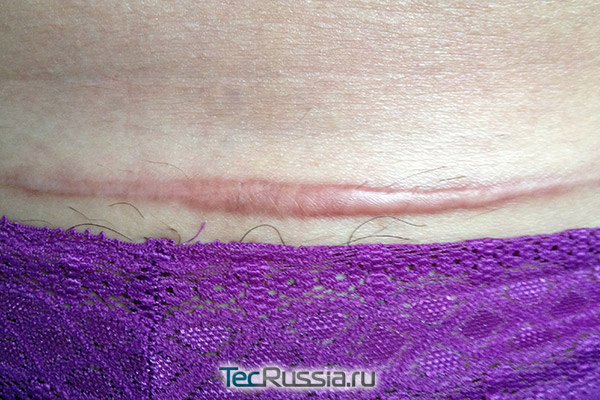 |
В этот период – на 30 – 90 сутки после операции – внешний вид шрама постепенно приходит в норму:
- Если на более ранних этапах коллагеновые и эластиновые волокна располагались беспорядочно, то в течение третьей фазы они начинают перестраиваться, ориентируясь по направлению наибольшего растяжения краев разреза. Фибробластов становится меньше, уменьшается и количество сосудов. Рубец уплотняется, уменьшается в размерах, достигает максимума своей прочности и бледнеет.
- Если в это время свежие соединительнотканные волокна подвергаются чрезмерному давлению, напряжению или иному механическому воздействию, процесс перестройки коллагена и удаления его излишков нарушается. В результате рубец может стать грубым, гипертрофическим, а то и вовсе приобрести способность к постоянному росту, превратившись в келоидный. В отдельных случаях такое возможно даже без воздействия внешних факторов – из-за индивидуальных особенностей организма.
На данном этапе стимулировать заживление уже незачем, пациенту достаточно избегать чрезмерных нагрузок на прооперированную зону.
- Если тенденция к излишнему фиброзу становится очевидной, врач назначает инъекции, уменьшающие активность рубцевания – как правило, препараты на основе кортикостероидов (гидрокортизон или подобные). Хорошие результаты дает электрофорез с Лидазой или коллагеназой. В менее сложных случаях, а также в профилактических целях используются нестероидные наружные средства – Контрактубекс, Дерматикс и др.
- Важно понимать, что такая терапия должна проводиться исключительно под наблюдением врача – дерматолога или хирурга. Если назначать себе гормональные мази или уколы самостоятельно, только потому, что внешний вид шва не соответствует ожиданиям или непохож на фото из интернета, можно существенно нарушить процесс восстановления тканей, вплоть до их частичной атрофии.
 |
Начинается через 3 месяца после операции и продолжается как минимум 1 год:
- Сосуды, пронизывавшие зреющую рубцовую ткань на предыдущих этапах, практически полностью исчезают, а волокна коллагена и эластина постепенно приобретают свою окончательную структуру, выстраиваясь в направлении основных действующих на рану сил.
- Только на этой стадии (как минимум через 6-12 месяцев после операции) можно оценивать состояние и внешний вид шрама, а также планировать какие-то коррекционные мероприятия, если они необходимы.
Здесь от пациента уже не требуется столь серьезных мер предосторожности, как на предыдущих. Кроме того, допускается возможность проведения широкого спектра дополнительных корректирующих процедур:
Кроме местных факторов, о которых было сказано выше, процессы заживления операционных разрезов во многом зависят от следующих обстоятельств:
- Возраст. Чем старше человек, тем медленней срастаются поврежденные ткани – но тем аккуратнее будет итоговый результат. Статистически, грубые гипертрофические и келлоидные рубцы чаще возникают у пациентов моложе 30 лет.
- Наследственность. Предрасположенность к формированию крупных, неконтролируемо растущих шрамов часто бывает семейной. Кроме того, люди со смуглой и темной кожей в большей степени склонны к избыточному делению клеток соединительной ткани.
Также, нарушить нормальные процессы заживления раны и ухудшить итоговое состояние рубца могут:
- ожирение или, наоборот, недостаток массы тела;
- болезни эндокринной системы (гипо-и гипертиреоз, сахарный диабет);
- системные коллагенозы (системная красная волчанка, системная склеродермия и т.д.);
- применение лекарств (кортикостероидов, цитостатиков, противовоспалительных).
Читайте также:


