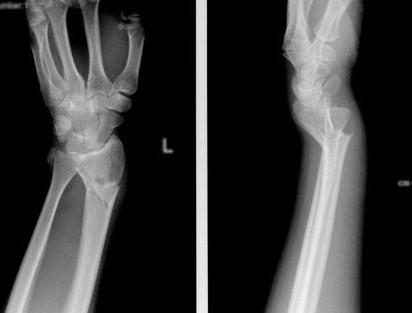
Остеосинтез лучевой кости удаление
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально разработанной для данной области. После сопоставления отломков, пластина фиксируется винтами к поврежденной кости. После установки пластины, на кожу накладываются швы, также применяется гипсовая лонгета. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для стимуляции сращения кости, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в спустя 2 недели, на контрольном приеме у травматолога, тогда же пациент отказывается и от гипсовой повязки. Рука находится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины, как правило, нет.
Аппарат внешней фиксации
В некоторых случаях – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы кожи, однако за аппаратом нужно следить весь срок его ношения – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в гипсовой лонгете, затем пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после проведения рентген-контроля, в условиях стационара. Перевязки необходимо проводить через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
Фиксация спицами или винтами
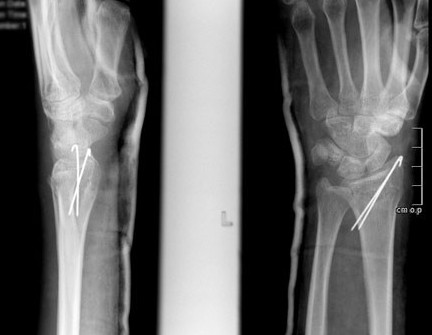
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. По стандартному протоколу, на 2 недели накладывается гипсовая лонгета, затем пациент начинает разрабатывать руку. Спустя 6 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантатов (винтов, спиц), удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах, пациентов могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, то он заполняется либо собственной костью человека: производится пересадка кости, которая берется, обычно, из гребня подвздошной (тазовой) кости, либо искусственной костью, которая примерно за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное лечение при застарелых и неправильно сросшихся переломах лучевой кости аналогичны описанным ранее. Однако,может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия - раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые отвечают за чувствительность и движения верхней конечности, и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация – успокаивающий укол перед операцией, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции при совместной беседе с пациентом.
Контакты: +7 (495) 155-19-61, e-mail: Этот адрес электронной почты защищён от спам-ботов. У вас должен быть включен JavaScript для просмотра.

Мойсов Адонис Александрович
Хирург-ортопед, врач высшей категории
Москва, ул. Дмитрия Ульянова 6, корп. 1, метро "Академическая"
Москва, ул. Арцимовича, 9 корп. 1, метро "Коньково"
Москва, ул. Берзарина 17 корп. 2, метро "Октябрьское поле"
Образование:
В 2009 году окончил Ярославскую Государственную Медицинскую Академию по специальности "лечебное дело".
С 2009 по 2011 г. проходил клиническую ординатуру по травматологии и ортопедии на базе клинической больницы скорой медицинской помощи им. Н.В. Соловьева в г. Ярославле.
С 2011 по 2012 г. работал врачом травматологом-ортопедом в больнице скорой помощи №2 г. Ростова-на-Дону.
В настоящее время работает в клинике г. Москва.
Стажировки:
2012 год – обучающий курс по Хирургии стопы, Париж (Франция). Коррекция деформаций переднего отдела стопы, миниинвазивные операции при подошвенном фасциите (пяточной шпоре).
Ноябрь 2014г. - Повышение квалификации "Применение артроскопии в травматологии и ортопедии"
Научные и практические интересы: хирургия стопы и хирургия кисти .
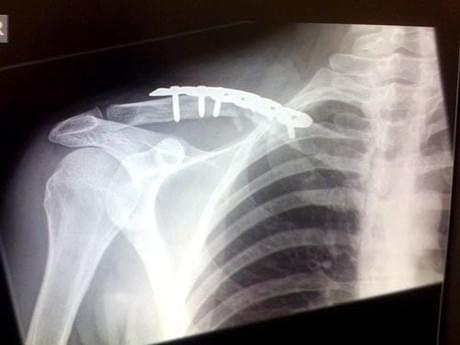
Операция по удалению металлоконструкций после остеосинтеза переломов
Удаление металлоконструкций является плановой операцией, которую проводят после консолидации (сращения) перелома, формирования полноценной костной мозоли, происходит это примерно через 8-12 месяцев. Возникает достаточно много споров о том, стоит ли удалять металлоконструкцию после остеосинтеза, если она не мешает?
Несколько доводов:
- В любом случае, это инородное тело и никто не спрогнозирует, как металл поведет себя через несколько лет, хоть это и высокотехнологичный сплав титана. Это и металлозы, и нагноения металлоконструкций, вплоть до такого осложнения как остеомиелит.
- Если металлоконстукция начнет мешать через 3 или более лет, то костная мозоль так "обрастет" пластину или винты, или стержень, что будет очень сложно технически её удалить. Поэтому имплантаты нужно удалять в плановом порядке примерно через год после установки.
Другое дело - удаление конструкций из костей таза часто сопровождается обильным кровотечением, обширными повреждениями тканей, риском травматизацией тазовых органов. Вследствие этого извлечение имплантатов нужно производить только при появлении абсолютных показаний — присоединении осложнений, признаков отторжения имплантата и др. Планово удалить можно только конструкции, фиксирующие лонное сочленение, при этой операции можно избежать обширной травматизации.
Экстренное удаление металлоконструкций
Показаниями к экстренному удалению могут стать:
- глубокое нагноение,
- непереносимость материала, из которого изготовлен имплантат,
- нестабильная фиксация,
- формирование ложного сустава,
- отсутствие признаков образования костной мозоли в течение долгого времени.
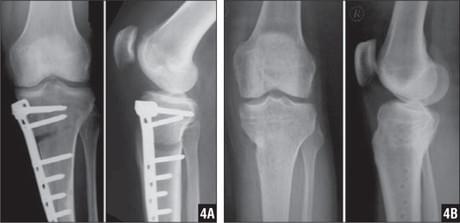
Технически удаление остеосинтеза является несложной операцией, если металлоконструкция установлена правильно, по принятой методике. При наружном расположении спиц производится простое механическое удаление. При внутрикостной фиксации с помощью штифтов, гвоздей, винтов производится полноценная операция под проводниковой анестезией или наркозом. Как правило это внутрисуставное внедрение. Рассечение кожи происходит с иссечением первичного рубца, либо без иссечения. Вскрывается суставная сумка, производится механическое удаление конструкции специальными инструментами с последующим зашиванием сумки, мягких тканей, кожного покрова.
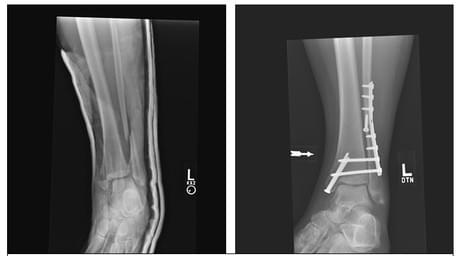
Для определения состояния имплантата непосредственно перед операцией производится контрольная рентгенография, для опрелеления возможной миграции винтов или спиц. Также применение компьютерной томографии.
Удаление металлоконструкций после остеосинтеза.
Удаление имплантатов из бедра, голени, плеча и предплечья, ключицы обычно производится в плановом порядке после формирования полноценной костной мозоли и надежной консолидации места перелома. Показания к экстренному вмешательству возникают нечасто, но пациент все равно требует регулярного осмотра.
Удаление спиц после операции
Спицами Киршнера в основном фиксируют мелкие кости и суставы (пальцы стопы и кисти, плюсневые и пястные кости). Иммобилизация проводится, как правило, в течение 4-6 недель после операции. Факсация может быть как наружной, т.е. конец спицы находится над поверхностью кожи, так и внутренней, т.е. спица полностью погружена под кожу для снижения риска инфицирования и неудобств пациента. Исполюзуется для временной фиксации. Так же существует погружной остеосинтез спицами и проволокой для остеосинтеза более крупных костей по Веберу, например, при:
При данных операциях спицы и проволоку удаляют через 8-12 месяцев после операции, так как для сращения этих костей требуется больше времени и стабильнее фиксация.
Удаление спиц и проволоки после остеосинтеза надколенника по Веберу
При переломах надколенника (коленной чашечки) со смещением отломков выполняется операция остеосинтеза, т.е. скрепление костных фрагментов для восстановления целостности кости и соответственно функции коленного сустава. Так как при отказе от операции пациент рискует остаться инвалидом.
Для остеосинтеза надколенника в подавляющем большинстве случаев используется методика Вебера. Когда костные отломки скрепляются двумя титановыми спицами Киршнера и дополнительно стягиваются титановой проволокой 8 образно. Это позволяет быстро и очень эффективно восстановить поврежденную кость и что немаловажно металлоконструкция минимальна по стоимости. Но у нее есть один большой минус. Очень часто пациенты испытывают дискомфорт и боль в области мпиц и проволоки, так как она находится правктичекски сразу под кожей. Поэтому часто выполняется удаление металлоконструкции из надколенника.
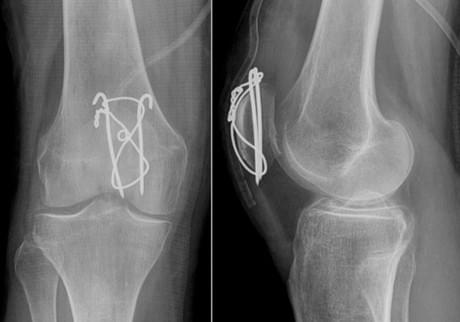
После того как кость срослась и металлоконструкция выполнила свою функцию ее можно удалить. Полное сращение кости происходит за 6- 8 месяцев, в некоторых случая 1 год. Именно спустя этот срок можно удалять металл.
Перед данной операцией нужно выполнить стандартные анализы крови; список можно посмотреть здесь.
Операция зачастую выполняется в условиях дневного стационара, т.е. через несколько часов после операции пациент может уйти домой. Анестезия местная, проводниковая либо наркоз. Непосредственно сама операция по времени занимает 30 минут. Найти проволку и спицы, как правило, не представляет труда для хирурга. После того как металлоконструкция удалена проводится зашивание раны и наложение асептической повязки. Пациент приходит на перевязки в первые сутки, далее можно перевязываться самостоятельно либо в лечебном учреждении рядом с домом. Швы необходимо снять через 14 дней после операции. В раннем послеоперационном периоде назначаются обезболивающие и антибактериальные препараты.
Примерно через 1 месяц после операции по удалению металлоконструкции из надколенника можно постепенно увеличивать нагрузку и возвращаться в свой обычный ритм жизни.
Удаление пластины после операции
Пластинами и винтами фиксируют практически любые кости человеческого тела. Это очень надежный и удобный метод остеосинтеза. На сегодняшний день существуют огромное количество пластин различной формы, размеров и модификации для определенного вида перелома. Самые распространенные примеры остеосинтеза пластинами это:
- Остеосинтез ключицы;
- Остеоситез плечевой кости
- Остеосинтез наружной лодыжки;
- Остеосинтез переломов голени;
- Остеосинтез пястных и плюсневых костей;
- Остеосинтез лучевой и локтевой кости.
Удаляют пластины, как правило, через 8-12 месяцев после операции.

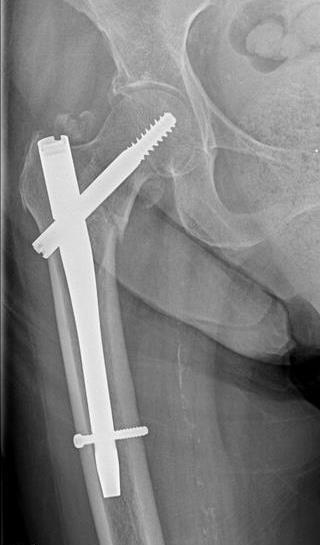
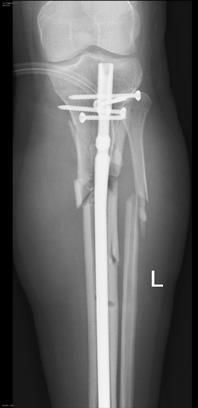
Удаление стержня (штифта) после операции
Внутрикостными (интрамедуллярными) стержнями с блокированием винтами или, как еще их называют, штифтами выполняют фиксацию переломов трубчатых костей, а в частности поперечных и винтообразных переломов с небольшим количеством отломков и осколков. Также предпочтение для внутрикостного остеосинтеза отдают ввиду скорости операции, миниинвазивности и малой травматичности операции. Стоит сказать, что фиксация стержнями очень хорошая и дозированную нагрузку на оперированную конечность разрешают давать уже через нечколько дней.
После успешной операции и сращения перелома, как правило, удаляют динамический винт и увеличивают нагрузку на конечность, для полного сращения перелома. Через 1 год после операции, когда перелом полностью сросся, в плановом порядке выполняется удаление винтов и стержня.
Почти всегда операция по удалению стержня не занимает более 30 минут, Удаление происходит с использованием подобных инструментов как и при установке.
Сложности при удалении стержня могут возникнуть, он установлен некорректно. Либо резьба и шляпки винтов сорваны. В таком случае нужно будет высверливать винты и стержень.

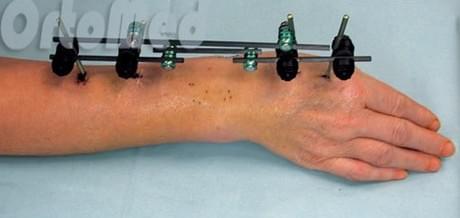
Удаление спицестержневого аппарата, аппатата Илизарова после операции
Удаление аппарата Илизарова не представляет сложности, так как спицы и стержни расположены над кожей. После выполнения общей или регионарной анестезии выполняется "скусывание" спиц и удаление их из кости. При наличии стержней, они выкручиваются. Раны обрабатывают растворами антисептиков, накладывают асептичесие повязки.
В нашей клинике производится удаление всех видов металлоконструкций .
Стоимость удаления металлоконструкции зависит от сложности операции и локализации имплантата, так же от вида анестезии, которая необходима для удаления.
Для лечения переломов в современной травматологии используются различные металлоконструкции. Они могут быть установлены как внутрь кости (спицы и интрамедуллярные стержни) так и на кости (пластины и винты). Для каждого вида перелома предпочтительно использование определенного вида металлофиксаторов.
Выполняемое хирургически соединение сломанных костей с использованием внутренних металлофиксаторов позволяет избавить пациента от громоздких гипсовых повязок, обеспечивают больному мобильность, уменьшает сроки его реабилитации, позволяет быстрее вернуться к повседневной трудовой и спортивной активности.
Так нужно ли удалять металлоконструкции после сращения перелома или это необязательно?
Есть случаи, когда без удаления пластины или стержня с винтами обойтись невозможно. К таким ситуациям можно отнести наличие гнойного процесса в области металлоконструкции при неудовлетворительной фиксации костей (остеосинтезе), непереносимость больным импланта или возникновение аллергии на металл, из которого изготовлена металлоконструкция. В этих случаях без удаления имплантов не обойтись и сделать это нужно как можно быстрее.
При повреждении связок, например, в области акромиально-ключичного сочленения или дистального межберцового синдесмоза голеностопа кости фиксируются в правильном положении друг относительно друга винтами или пластинами на время сращения поврежденных связок. Как только связки срастаются, обычно через 2-3 месяца, металлоконструкции обязательно следует удалить, иначе возможны осложнения такие, например, как поломка винта или пластины.
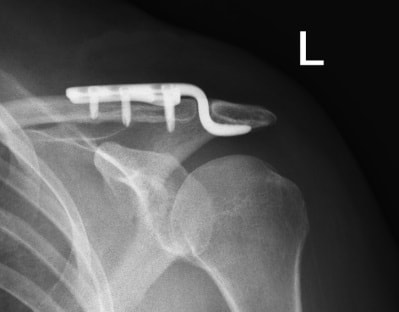
При вывихе ключицы, акромиально-ключичное сочленение фиксируется крючковидной пластиной. Часто пациенты по каким-либо причинам забывают удалить пластину в срок. Организм незамедлительно отвечает на это развитием значительного артроза в области сустава. Образующиеся костные разрастания (остеофиты) повреждают мышцы и сухожилия плечевого сустава и вызывают даже у молодых пациентов значительные боли в плече.
Некоторые пациенты по роду своей деятельности имеют высокий риск получить повторную травму после операции, например, профессиональные спортсмены особенно экстремальных видов спорта. У этой группы пациентов металлоконструкцию следует удалять сразу после сращения. При повторном переломе, наличие металлического фиксатора на кости значительно усложнит лечение, особенно хирургическое.
Имплантированные металлофиксаторы также могут быть преградой для прохождения пациентом службы в армии или на флоте. Для того чтобы работать по некоторым специальностям, необходимым условием является отсутствие в организме металлических имплантов. Вышеназванным группам пациентов также требуется удаление металлоконструкций после операций.
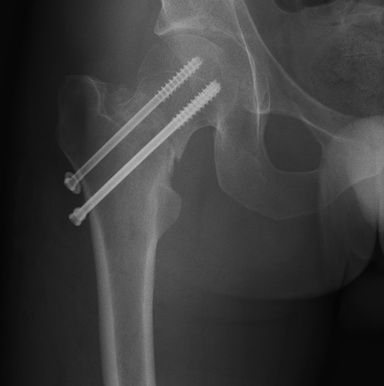
Во время операций по фиксации костей, в процессе сверления, нередко ломаются и остаются в кости спицы или сверла. Также в былые годы, при операциях на костях, использовали самодельные пластины и винты, изготовленные из сплавов, запрещенных к применению в медицине. Такие металлофиксаторы и обломки инструментов из костей лучше удалять.
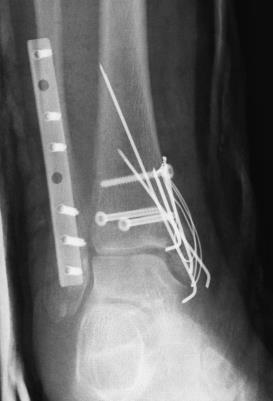
У худых пациентов наличие подкожно расположенной пластины, например, в области голеностопного сустава может вызывать неприятные ощущения при ношении обуви. Некоторые девушки, планирующие беременность беспокоятся о влиянии металла в организме на плод. Существую пациенты, для которых просто наличие инородного тела в организме является непереносимым. Всем этим группам пациентам предпочтительнее удалять металлофиксаторы после сращения перелома.
Решение по удалению металлоконструкции принимает врач травматолог-ортопед на основании собранного анамнеза заболевания, клинического осмотра и изучения рентгенограмм. На рентгенограммах или компьютерных томографиях должны быть четкие признаки сращения перелома. В тех случаях, когда пластина или винты расположены в области важных нервов или сосудов, удаление металлоконструкции сопряжено с риском повторного перелома в этой зоне. Если пациент страдает серьезными, сопутствующими заболеваниями, в удалении металлофиксатора могут отказать.
Операции по удалению производятся в плановом порядке после предоперационного обследования и подготовки. При миграции фиксатора, например, спицы в область жизненно важных органов или перфорация проволокой кожи удаление выполняется экстренно.
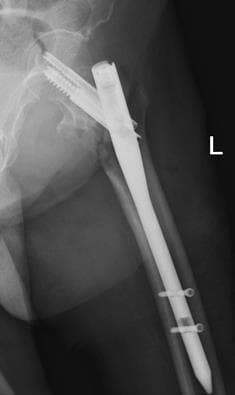
Хирургическая операция по удалению пластин, винтов, стержней и даже спиц не такая простая, как может показаться. На некачественных, чаще отечественных винтах, при откручивании на шляпке повреждаются шлицы, в результате чего удаление винта превращается в сложную с технической точки зрения задачу. Извлечение из кости сломанных винтов и стержней требует особых навыков от хирурга и наличие специального инструментария.
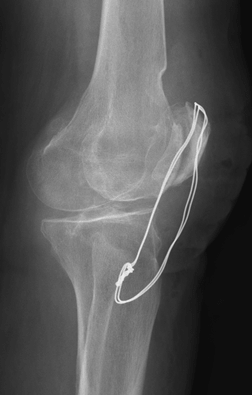
В нашей клинике выполняются операции по удалению металлоконструкций после консолидации (сращения) переломов. Решение вопроса об операции принимается в ходе консультации, на которую Вы можете записаться он-лайн или по телефону. На прием желательно взять с собой рентгенограммы и выписки из медучреждения, где выполнялась установка металлофиксатора. Свежие рентгеновские снимки или компьютерную томографию, которую Вы, при необходимости, можете выполнить у нас.
В нашем стационаре созданы все условия для комфортного пребывания пациентов в одно и двух местных палатах. Операции проводят опытные врачи, имеющие за своими плечами не одну сотню успешно выполненных хирургических вмешательств по удалению металлофиксаторов.
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Операция по удалению металлоконструкции — от 29000 до 49000 рублей в зависимости от сложности
- Пребывание в клинике
- Анестезия
- Операция
- Расходные материалы для операции
* Анализы для госпитализации в стоимость не входят
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязки или снятие послеоперационных швов
а) Показания для операции остеосинтеза пластиной при дистальном переломе лучевой кости:
- Плановые: переломы при сгибании, переломы тыльного или ладонного суставного края.
- Противопоказания: открытые переломы с повреждением мягких тканей.
- Альтернативные процедуры: внешняя фиксация.
б) Предоперационная подготовка. Предоперационное обследование: исключите повреждение сосудов и нервов (особенно срединного нерва!).
в) Специфические риски, информированное согласие пациента:
- Инфекция
- Повреждение сосудов и нервов
- Возможен забор и использование губчатой кости
- Нарушение репозиции (менее 10% случаев)
- Сниженная амплитуда движений
- Удаление фиксатора
г) Обезболивание. Блокада плечевого сплетения, общее обезболивание.
д) Положение пациента. Лежа на спине, подлокотник, турникет, электронно-оптический усилитель изображения.
е) Оперативный доступ. Ладонный разрез, в локтевую сторону от сухожилия лучевого сгибателя запястья.
ж) Этапы операции:
- Место перелома
- Разрез кожи
- Доступ
- Пересечение квадратного пронатора
- Идентификация места перелома
- Контурирование Т-образной пластины
- Восстановление мышцы
з) Анатомические особенности, серьезные риски, оперативные приемы:
- Предупреждение: избегайте интенсивных и повторных репозиционных действий: рефлекторная симпатическая дистрофия (синдром Зудека).
- Отведите лучевую артерию и сопровождающие ее вены радиально, оставляя срединный нерв и сухожилия сгибателя на локтевой стороне.
- Полностью отделите квадратный пронатор от места его прикрепления на лучевой кости.
- Если срединный нерв сдавлен, возможно пересечение поперечной запястной связки.
и) Меры при специфических осложнениях. Заполните дефекты в области раздробления метафиза губчатой костью.
к) Послеоперационный уход после операции при дистальном переломе лучевой кости:
- Медицинский уход: удалите активный дренаж на 2-й день; удалите пластину через 6-9 месяцев.
- Физиотерапия: ранние упражнения на амплитуду движений, если фиксация перелома устойчива.
- Период нетрудоспособности: 2-8 недель, в зависимости от рода деятельности и стороны повреждения.
л) Этапы и техника операции остеосинтеза пластиной при дистальном переломе лучевой кости:
1. Место перелома
2. Разрез кожи
3. Доступ
4. Пересечение квадратного пронатора
5. Идентификация места перелома
6. Контурирование Т-образной пластины
7. Восстановление мышцы
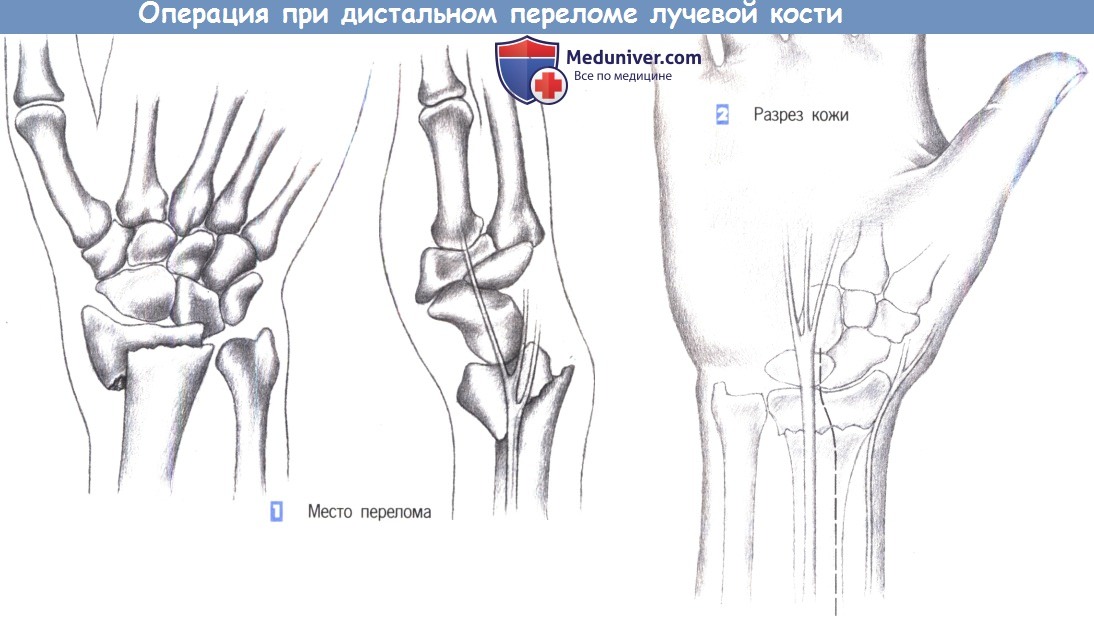
1. Место перелома. Показаниями к операции являются нестабильные переломы лучевой кости, возникающие обычно при избыточным сгибании. Близкое расположение поверхностной ветви лучевого нерва нередко приводит к нарушению чувствительности. Ладонный краевой перелом не поддается консервативному лечению. Эта ситуация - основное показание для фиксации перелома лучевой кости пластиной.
2. Разрез кожи. Разрез кожи для ладонного доступа должен быть ориентирован на ход срединного нерва, который находится в непосредственной близости от длинной ладонной мышцы, являющейся лучшей структурой для ориентации. Нерв проходит между длинной ладонной мышцей и лучевым сгибателем запястья. Разрез кожи немного отклоняется в лучевую сторону от пальпируемого сухожилия длинной ладонной мышцы и продолжается через более глубокие слои. Здесь необходимо избежать повреждения поверхностной ветви лучевого нерва.
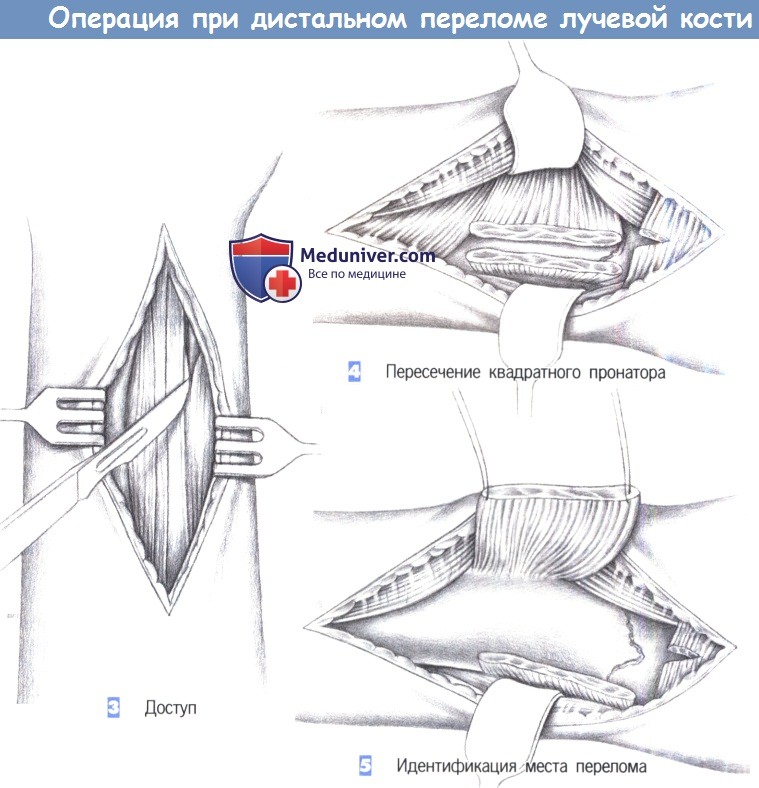
3. Доступ. Как только обнажается межмышечный промежуток, рекомендуется разработать слой между легко пальпируемым сухожилием лучевого сгибателя запястья с одной стороны и сухожилием длинной ладонной мышцы вместе со срединным нервом -другой. В зависимости от протяженности перелома разработка слоя может быть расширена до сухожильного растяжения сгибателя, чтобы полностью обнажить шиловидный отросток лучевой кости.
4. Пересечение квадратного пронатора. После обнаружения квадратный пронатор пересекается по лучевой кости. Срединный нерв и сгибатели пальцев отводятся тупым крючком в локтевую сторону, в то время как лучевая артерия и лучевой сгибатель запястья отводятся в лучевом направлении.
5. Идентификация места перелома. После полного отведения мышцы квадратного пронатора в глубине обнаруживается место перелома. С этой целью сухожильное растяжение сгибателя отделяется настолько дистально, насколько это возможно.
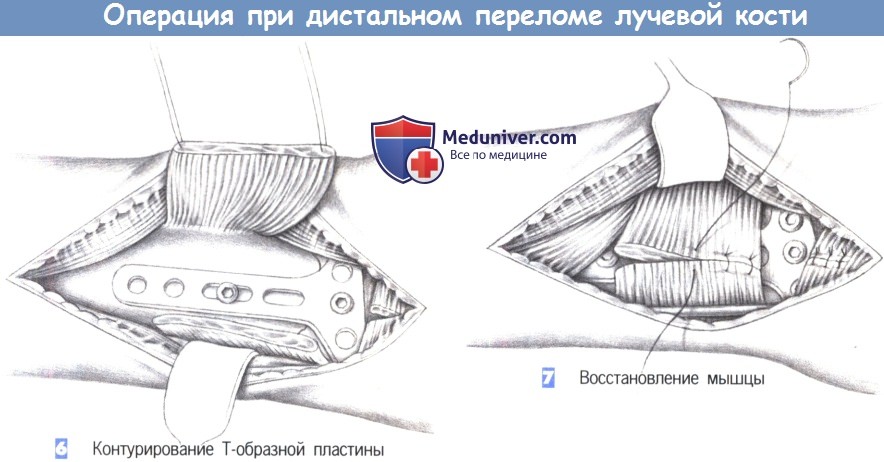
6. Контурирование Т-образной пластины. После обнажения перелома подгоняется Т-образная пластина небольшого размера. Пластина накладывается и устанавливается таким образом, чтобы удержать все фрагменты. После фиксации к шиловидному отростку лучевой кости положение пластины можно подправить с помощью овального отверстия и фиксировать ее в правильном положении остальными винтами.
7. Восстановление мышцы. После рентгенологического подтверждения положения пластины в двух плоскостях, квадратный пронатор восстанавливается отдельными швами (3-0 PGA). Затем устанавливается активный дренаж, и сухожилия возвращаются в их первоначальное положение. Это сопровождается восстановлением сухожильного растяжения сгибателя отдельными швами. Операция заканчивается подкожными и кожными швами, и наложением дорсальной шиной ниже локтя.
Читайте также: