Остеонекроз запястья что это
Каждый человек в день рождения имеет в своем скелете 270 костей. Позже часть из них (это кости черепа, таза и позвоночника) сращивается и сохраняется порядка 205 штук. Все они объединены в одно целое при помощи суставов, связок и прочих соединений. Скелет это опора всего организма. Без полноценной костной системы человек не будет иметь возможности двигаться, да и просто стоять тоже. Следовательно опорная функция это важная способность жизнедеятельности.
Заболевания костей приводят к изменению походки, сложности при наклонах или поворотах, непосредственно деформации конечностей или позвоночника. Могут быть врожденными, приобретенными в следствие травмы, быть осложнением от перенесенного ранее заболевания. Подвержены ему все.
Что такое некроз кости
Нужно разобраться с темой некроз костей —, что это такое. Кость это ткань, требующая энергию. Если кровообращение будет нарушено или остановлено, произойдет отмирание, деформация и уничтожение ткани. Некрозу подвержены предплечья, колени, тазобедренные суставы, плечевые кости и лодыжки.
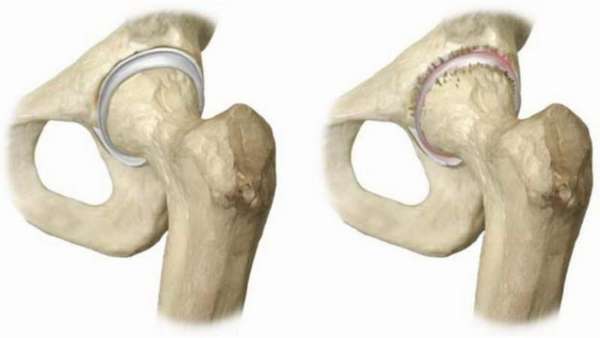
Называют асептическим некрозом его из за того, что заболевание проходит в отсутствие воспалительного процесса, без микроорганизмов-возбудителей. Его различия:
- полный (общий) некроз. При нем атрофируется кость целиком или почти целиком,
- неполный (частичный). Поражение происходит на каком-то пространстве,
- поверхностный (кортикальный). Отмирание происходит на поверхности кости,
- центральный (глубокий). Разрушается происходит глубоко внутри.
Некроз костной ткани обычно встречается у людей 25-45 лет. Стремительное прогрессирование заболевания приводит к утрате трудоспособности, если своевременно не диагностировать и не лечить его.
Причины некроза
При изменении снабжения костной ткани кровью, начинается некроз, который обычно наступает в следующих случаях:
- вследствие травмы. Перелом, ушиб или во время операции при повреждении сосудов механическим способом. Симптомы некроза проявляются не скоро —, через 1.5-2 года,
- длительный приём кортикостероидов. Этими препаратами лечат артриты, аллергические или аутоиммунные болезни. Их применение приводит к сужению кровеносных сосудов, и проблемам с питанием клеток кости, остеопорозу,
- нарушение метаболизма, лишний вес. При плохом питании процветает атеросклероз, когда наслоение холестерина в кровеносных сосудах ведет к их забиванию. В добавок, излишнюю нагрузку на нижние конечности влечет за собой лишний вес,
- плохие привычки и алкоголизм. Ведут к развитию атеросклероза,
- аутоиммунные заболевания. Для их лечения используется кортикостероиды, которые сужают стенки кровеносных сосудов, доводят их до истощения питания,
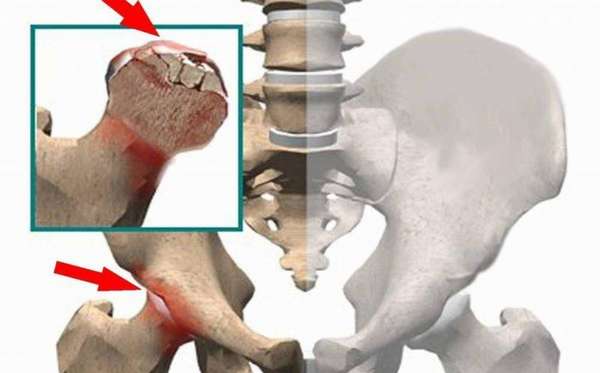
- заболевания позвоночника. При наличии межпозвоночной грыжи, происходит сдавливание нервных окончаний и сосудов, вследствие чего костная ткань не получает питание в полном объеме. Начинается аваскулярный некроз головки бедренной кости. Асептический некроз головки плечевой кости начнется при такой же ситуации в верхнем отделе позвоночника (шейный, грудной),
- прочие причины. Из за того, что асептический некроз сопровождается другими хроническими и острыми заболеваниями, то понять причины его появления не получается.
Болезнь встречается и у детей. Почему так происходит до конца не понятно. Зачастую развивается вместе с наследственным заболеванием при котором происходит недоразвитость позвоночника.
Классификация заболевания
Выделяются этапы:
- первый этап. От 0 до 6 месяцев. Ограничения двигательной функции нет, но разрушается губчатое вещество в самой кости, форма не меняется,
- второй этап —, стадия сдавленного перелома. Тоже продолжительность шесть месяцев. Из за увеличенной нагрузки на головку кости случается перелом балок костной ткани. Балки сминаются и начинается процедура деформации самой кости,
- третий этап —, стадия рассасывания. Протяженность около полутора лет. Осколки кости с мертвыми тканями перерабатываются крепкими клетками, поврежденные участки наполняются соединительной тканью. Подпитка клеток и тканей продолжает осуществляться и растут новые кровеносные сосуды. Но уже прерывается возможность роста шейки кости, что приводит к ее укорачиванию,
- четвертый этап —, конец. Соединительная ткань становится костной. Прерывается правильная структура костной ткани. Искажение и утолщение вертлужной впадины тазобедренного сустава (или любого другого) ведет к дезорганизации соединения кости с суставом.
Сколько займет времени и какова будет интенсивность каждой из четырех стадий напрямую зависит от возраста, здоровья в целом и физической подготовки каждого человека.
Немаловажную роль играет на каком из этапов была обнаружена болезнь и приступили ли к лечению.
Симптомы асептического некроза коленного сустава
Соединение большеберцовой и бедренной костей ноги с надколенником образуют коленный сустав. Сверху образована бедренная кость с утолщениями (мыщелки) и нижняя —, большеберцовая. Коленная чашечка (надколенник) играет роль ограничителя разгиба и находится спереди.
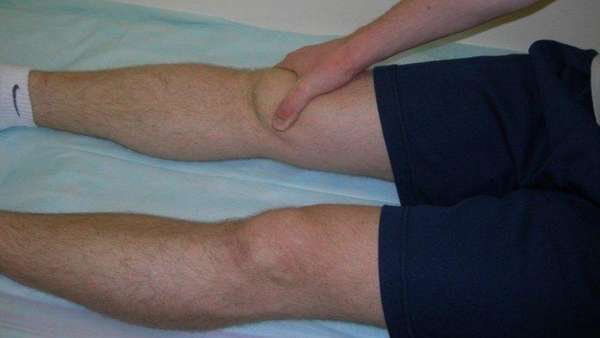
Клетки в костных тканях омертвевают, что приводит к их разрушению.
При данном некрозе болезнь протекает в три стадии со следующими симптомами:
- начальная (первая) стадия. Боль носит кратковременный характер, усиливающаяся от нагрузок. Иногда сопровождается отеканием коленного сустава,
- вторая стадия. Боль уже постоянная, хочется распрямить ногу, появляется хромота,
- третья стадия. В полость выходит суставная мышца, боль то средняя, то сильная, суставу сложно двигаться.
Большая часть пациентов с таким диагнозом это люди пенсионного возраста (80%), молодых всего около 20%.
Диагностика заболевания
В 21 веке идет целенаправленное изучение этого заболевания. Изучаются причины развития болезни. Потому что, как правило, у большей части пациентов точный диагноз ставится аж через 10-15 месяцев с начала болезни.
Чтобы установить точный диагноз нужно провести диагностику. Симптомы и первые проявления зависят от конкретного места некроза. Этапы:
- врач первично делает осмотр, находит поврежденные суставы, уточняет силу мышц, их подвижность и локальные рефлексы,
- далее пациент отправляется на рентген. К сожалению показывает лишь последние стадии,
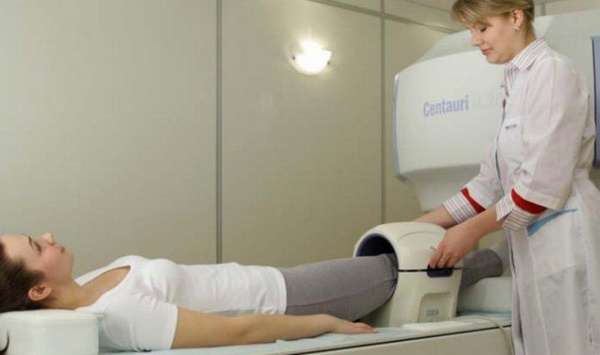
- прохождение магнитно-резонансная томографии. Это самый точный метод. При помощи ее некроз определяется на первых признаках отмирания костей. Недостаток ее в том, что процедура это дорогая и присутствует не в каждом лечебном учреждении,
- в процессе диагностирования некроза определяется показатель образования кости и уровни углеводного, минерального и жирового обмена.
Чтобы лечение было максимально эффективным важно быстро и верно обнаружить болезнь, дать ее точное название, а главное определить причину, по которой некроз «,пришел», к человеку.
Лечение асептического некроза коленного сустава
Главный залог терапии это оказание помощи больному вовремя. Врачи рекомендуют обращаться к медицинским работникам при первых признаках и недомоганиях, тогда остеонекроз коленного сустава или асептический некроз медиального мыщелка бедренной кости, или любой другой некроз можно будет вылечить.
При диагностировании у пациента заболевания асептический некроз коленного сустава лечение носит медикаментозные назначения и если не помогает, то используют хирургическое вмешательство.
В современной медицине используются два типа лечения:
- Консервативный.
- Хирургический.
К лечению медикаментами прибегают на первых порах. Чтобы избавиться от некроза используют:
- лекарства, улучшающие местное кровообращение (сосудистые),
- кальцийсодержащие препараты, для восстановления костной ткани (с тидроновой кислотой),
- витамин Д, повышающий прочность костей,
- препараты, способствующие восстановлению хряща и уменьшению воспалительных процессов, болевые ощущения,
- витамины группы В, чтобы восстановить здоровый синтез белка и усвоение магния,
- обезболивающее,
- для расслабления мышц, поврежденных конечностей, давая возможность нормализовать импульсы и кровоснабжение.
Чтобы полученный результат этого типа лечения закрепился показана лечебная физкультура, физиотерапевтические процедуры и медицинский массаж. Благодаря этому комплексу мер кости и ткани будут укрепляться и противостоять недугам в дальнейшем.
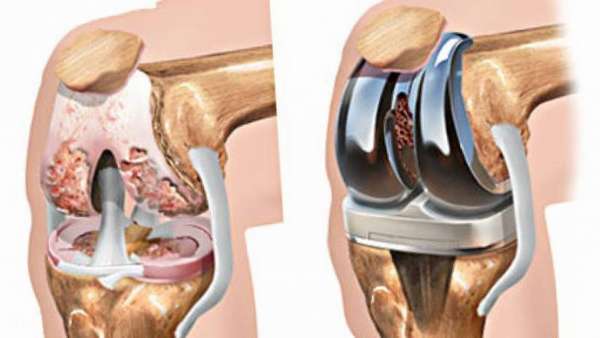
К сожалению, асептический некроз коленного сустава или некроз головки бедренной кости часто не диагностируется на ранних стадиях, когда консервативное лечение может помочь. Либо болезнь определилась рано, но медикаментозное лечение не оказало результата. Тогда остается лишь прибегнуть к способам хирургического вмешательства.
Оно бывает двух видов:
- эндопротезирование. В поврежденный сустав вставляется имплант (может быть искусственным или из собственных тканей больного),
- артродез. При такой операции окончания костей обрезаются и соединяются так, чтобы они могли срастись. Боль пройдет, но и подвижности сустава не будет. Делают такую операцию редко.
Порой только хирургические манипуляции помогут человеку избавиться от боли и дать возможность жить полноценно.
Лечение народными средствами могут использоваться только на первоначальной стадии болезни. Они не являются самодостаточными, а могут лишь дополнять консервативные методы лечения.
Что может помочь выздоровлению:
- скипидар. Он применяется как компресс для активизации кровоснабжения клеток кости,
- жир животных. Свиное сало или жир нутрии перетапливают в равных долях и намазывают больные суставы,
- капуста. Для создания нагрева делают компресс из капустного листа, смазанного медом.
Рецептом народной медицины огромное количество.
Диета
Пациент в период лечения и далее должен придерживаться принципов правильного питания, чтобы привести в норму свой обмен веществ и метаболизм в организме. Алкоголь запрещен.
При сбалансированном питании в организм человека попадают:
- хондропротекторы (омега3 жирные кислоты),
- минералы (магний, фосфор, фтор и прочее),
- витамины группы В.
Главное стараться, чтобы продукты поступали внутрь в свежем и сыром виде, без применения термообработки. Это сохранит витамины и минералы в виде, доступном для легкого усвоения.
Реабилитация
Ограничиваются физические нагрузки на заболевший сустав, но не целиком, чтобы не атрофировать его совсем и осложнить состояние. Применяются умеренные физические нагрузки под контролем врача. Показаны занятия лечебной физкультурой.
Назначается электростимуляция мышц, массаж.
Заключение
При своевременном обращении к врачу, некроз суставов в настоящее время это не приговор. Врач назначит квалифицированное лечение, согласно стадии заболевания, определит путь лечения: медикаментами или при помощи хирургической операции. Пациент может дополнить свое лечение народными средствами.
После выздоровление стоит продолжать соблюдать правильный образ жизни и здоровое питание, чтобы организм был способен противостоять любым болезням.
Название заболевания можно определить как немикробное поражение костной ткани, возникающее в результате нарушения ее питания и кровоснабжения и сопровождающееся омертвением ткани и ее частичным или полным разрушением.
Среди профессиональных заболеваний кисти особого внимания заслуживает повреждение полулунной и ладьевидной костей.
Асептический остеонекроз полулунной кости запястья (болезнь Кинбека)
При работе, связанной с напряжением верхних конечностей и особенно с нагрузкой на область лучезапястного сустава, в полулунной кости запястья могут развиться патологические изменения. Это объясняется особенностями ее анатомического расположения: она занимает центральное место в запястье, располагаясь между головчатой костью запястья и лучевой костью, и поэтому больше других при физической нагрузке подвергается механическому воздействию. Заболевание развивается постепенно и встречается чаще всего у рубщиков, обрубщиков, проходчиков, столяров, слесарей, крановщиков, может возникать и у работников других специальностей.
В результате постоянной микротравматизации тканей развивается частичное или полное нарушение кровоснабжения пораженного участка костной ткани с возникновением мелких кровоизлияний, в результате чего нарушается питание кости и наступает частичная ее резорбция, т.е. рассасывание (кость теряет минеральные вещества и микроэлементы, придающие ей прочность, в первую очередь соли кальция и фосфор). При продолжении профессиональной нагрузки или при ее увеличении повторные, хотя и незначительные, повреждения мягких тканей приводят к поражению надкостницы, хрящей и к краевым надломам кости. Все это создает условия для развития асептического субхондрального (т.е. поднадкостничного) очагового некроза полулунной кости, что приводит к ее распадению на отдельные элементы (к фрагментации), а затем к сплющиванию. Форма кости при этом изменяется. Определенную роль в возникновении этой патологии имеют последовательные мелкие травмы, которые способствуют возникновению внутрикостных переломов. В дальнейшем при условии продолжения физической нагрузки на область кости патологический процесс становится более выраженным, что ведет к образованию компрессионного перелома и деформации кости.
Заболевание характеризуется постепенным и достаточно медленным развитием и длительным течением. Симптомы этого заболевания довольно своеобразны. Вначале появляются боли ноющего, тянущего характера в области лучезапястного сустава, усиливающиеся во время работы или после нее. Через несколько месяцев, а иногда через год, в области лучезапястного сустава обнаруживается отечность. На работе от обычного мышечного напряжения, толчка или движения наступает рецидив болей с появлением припухлости на тыльной стороне запястья. Однако все явления исчезают, как только рабочий прекращает нагружать руку. В дальнейшем рецидив болей в области лучезапястного сустава вновь появляется при условии продолжения работы. Движения в суставе становятся все более ограниченными и болезненными. Надавливание на область проекции полулунной кости достаточно болезненно.
В выраженных случаях отмечается симптом Финстерера: при сжатии кисти в кулак головка III-й пястной кости находится на одном уровне с головками смежных с ней II-й и IV-й пястных костей, а не возвышается над ними, как это наблюдается в норме.
Резкую болезненность вызывает поколачивание по головке и по оси средней пястной кости, особенно при сжатии кисти в кулак. Указанные явления значительно ограничивают функцию руки, особенно при длительно протекающем заболевании. При этом наблюдаются ограничение подвижности ладони, нарушение тыльного и ладонного сгибания кисти.
В последующем в случаях запущенного заболевания может развиваться атрофия мышц предплечья от бездействия, при котором наблюдаются уменьшение мышечной массы и снижение силы мышц.
В диагностике определяющее значение имеет рентгенологическое исследование. На ранних стадиях заболевания на рентгенограммах отмечается изменение структурного рисунка полулунной кости: тень ее становится более интенсивной по сравнению с тенью соседних костей запястья.
В дальнейшем рентгенологически определяются ее деформация, сплющивание вдоль продольной оси и укорочение в поперечнике. Контуры кости неровные; в центре определяются участки просветления, которые соответствуют зонам рассасывания кости. Нередко отмечаются сужение суставной щели как проявление неспецифического воспаления в суставной щели и явления деформирующего остеоартроза.
Длительная иммобилизация — наложение циркулярной гипсовой повязки на область лучезапястного сустава на срок до 1 месяца, новокаиновые блокады, грязелечение, парафинотерапия, сероводородные ванны. Оперативное лечение (выскабливание некротических масс, иссечение пораженной кости) не всегда эффективно.
Полное излечение и восстановление функции лучезапястного сустава наблюдаются редко.
Экспертиза трудоспособности
Независимо от выраженности заболевания показаны перевод на работу, не связанную с физической нагрузкой на лучезапястный сустав, и рациональное трудоустройство.
Асептический некроз ладьевидной кости запястья (болезнь Прайзера)
Встречается намного реже, чем некроз полулунной кости, и отмечается при работах, требующих сильного напряжения и частых движений в лучезапястном суставе. Это заболевание может наблюдаться у работающих в виброопасных профессиях: у шлифовщиков, полировщиков, обрубщиков, рубщиков, у рабочих других специальностей.
Заболевание возникает исподволь в результате функциональной перегрузки кисти. Развитие заболевания имеет вялотекущий и постепенный характер. В начале болезни появляются ноющие, грызущие боли в области лучезапястного сустава. Обычно через 2—6 месяцев отмечается усиление болей, появляются припухлость в области тыльной поверхности лучезапястного сустава, иногда деформация его. Клиническая и рентгенологическая картины некроза ладьевидной кости сходны с таковыми при остеонекрозе полулунной кости. Часто наблюдаются случаи сочетания этих заболеваний. При дифференциальной диагностике необходимо исключать последствия первичного травматического перелома ладьевидной кости: при переломе изменения не захватывают всей кости, а отмечаются по соседству с плоскостью перелома в виде псевдоартроза.
Лечение и экспертиза трудоспособности такие же, как и при остеонекрозе полулунной кости.
Болезнь Кинбека (m. Kienbock) - остеонекроз полулунной кости. Заболевание имеет и другие синонимы (остеохондропатия полулунной кости, деформирующий остеохондрит запястья, травматический остеопороз костей запястья, лунатомаляция, асептический некроз полулунной кости запястья, аваскулярный некроз полулунной кости), но в настоящее время принято считать корректным именно трактовку "остеонекроз" полулунной кости. Впервые описано австрийским врачом рентгенологом R. Kienbock в 1910 году.
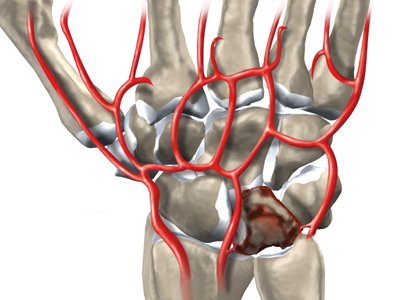
Полулунная кость - одна из восьми костей запястья.
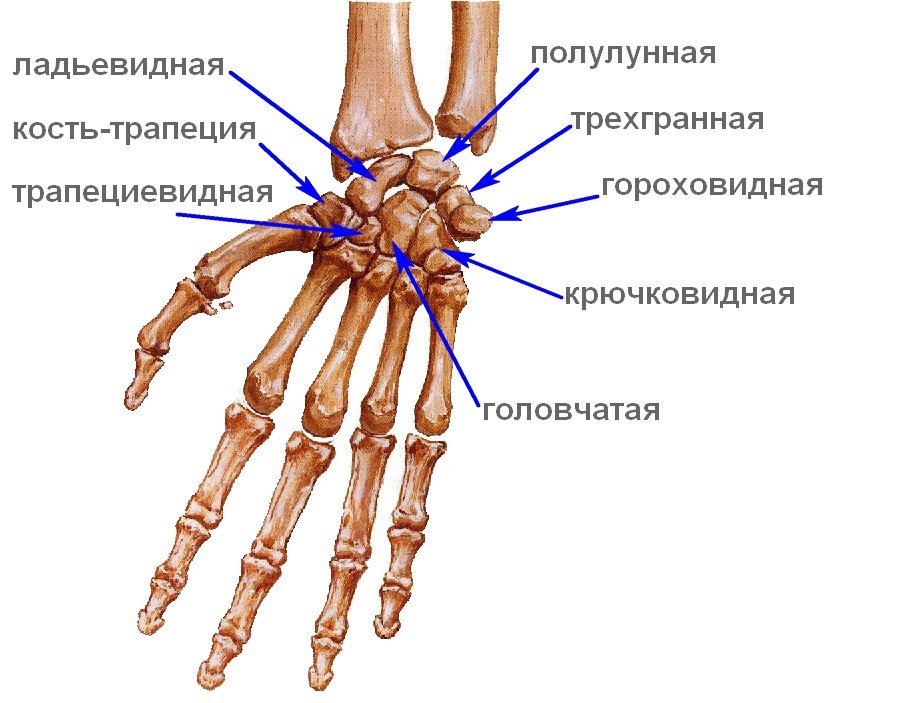
Кости запястья.
Считается, что причиной развития заболевания может служить однократная травма (падение на ладонь или кисть), а также постоянная травматизация (микротравматизация), что может привести к нарушению кровоснабжения костей запястья.
Поэтому болезнь Кинбека чаще встречается у людей, чья физическая активность связана с высокой нагрузкой на область лучезапястного сустава. Полулунная кость занимает центральное место в запястье, располагаясь между головчатой костью запястья и лучевой костью, и поэтому больше других костей травмируется при физической нагрузке. Заболевание развивается постепенно, и встречается чаще всего у мужчин рабочих профессий: рубщиков, столяров, слесарей, крановщиков, лиц, работающих с вибрирующими устройствами (отбойные молотки, перфораторы, и т.п.). НО, может возникать и у женщин других специальностей: парикмахер, повар, пекарь, кондитер, косметолог, визажист, массажист и т.п. Чаще всего поражается ведущая рука (у правшей - правая, у левшей - левая) при болезни Кинбека. Еще одна из причин развития болезни Кинбека - врожденная короткая локтевая кость. При таком случае давление на полулунную кость возрастает и может развиться остеонекроз полулунной кости (болезнь Кинбека).
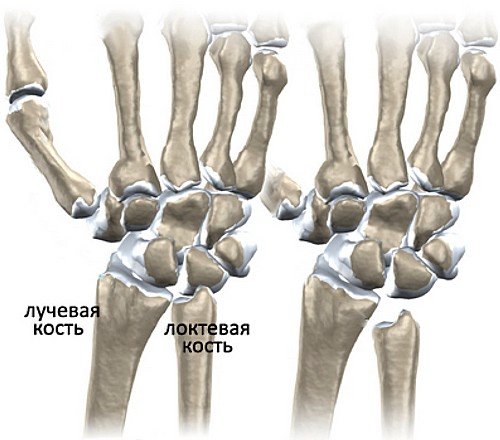
Слева - нормальная длина лучевой и локтевой костей, справа - врожденная короткая локтевая кость.
Сущность болезни состоит в постепенно нарастающем асептическом некрозе (или, точнее остеонекрозе) полулунной кости, который со временем приводит к ее фрагментации и полному разрушению. Все это сопровождается болью в запястье, в области лучезапястного сустава. Боль усиливается при движениях и возрастает по мере прогрессирования заболевания.
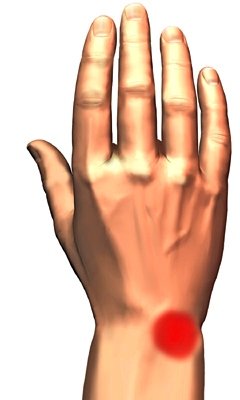
Место болезненности при болезни Кинбека.
Схематическое изображение болезни Кинбека При тяжелых поражениях полулунной кости область болезненности может быть не такой локальной, а охватывать всю область лучезапястного сустава, запястья
- Первая стадия: Полулунная кость теряет свое кровоснабжение, может возникнуть патологический спонтанный перелом.
- Вторая стадия: Полулунная кость становится слишком твердой, как камень - (склероз кости) из-за недостаточного кровоснабжения.
- Третья стадия: Коллапс полулунной кости. Кость спадается, уменьшается в размерах, фрагментируется (распадается на кусочки), фрагменты кости могут мигрировать.
- Четвертая стадия: Повреждаются соседние кости, что приводит к артрозу суставов запястья.
В дальнейшем рентгенологически определяются, деформация полулунной кости, сплющивание вдоль продольной оси и укорочение в поперечнике. Контуры кости становятся неровными; в центре определяются участки просветления, которые соответствуют зонам рассасывания кости. Не часто, но отмечаются сужение суставной щели, как проявление деформирующего остеоартроза. Также могут определяться рентгенологические признаки ложного сустава полулунной кости, патологические переломы, полулунная кость может стать фрагментированной, т.е. распасться на части.
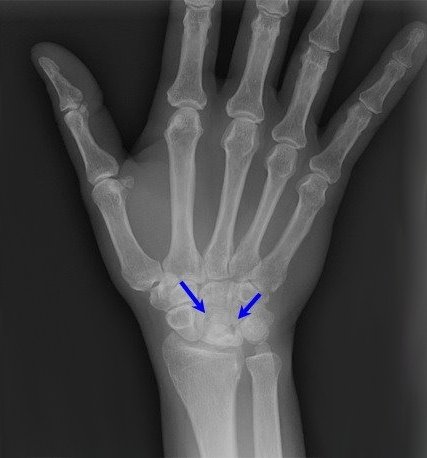
Рентгенограмма при болезни Кинбека.
В сомнительных случаях, когда рентгенография не позволяет с уверенностью говорить о диагнозе, выполняется КТ или МРТ:
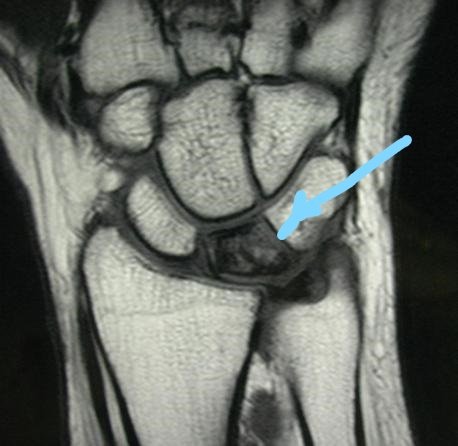
МРТ при болезни Кинбека.
Лечение болезни Кинбека определяется стадией заболевания.
При начальных стадиях заболевания используется иммобилизация (консервативное лечение): лучезапястный сустав обездвиживают специальным ортезом на 3-3,5 недели. Врач травматолог-ортопед подбирает оптимальный вариант ортезирования (лангет, тутор, ортез, повязка из полимерного бинта) с целью создание максимального покоя для полулунной кости. Принимая во внимание и учитывая характеристики материала, конструкцию и функциональность подобранного им ортеза может привести к регрессу заболевания на ранних стадиях, восстановлению кровоснабжения полулунной кости за счет прорастания новых сосудов или усиления-восстановления кровотока по старым кровеносным сосудам. Вопрос восстановления кровотока, иннервации, нормализации периферической нервной системы -берет на себя врач невролог и врач физиотерапевт. Составление поэтапного плана реабилитации и восстановления привычных и профессиональных навыков движения в кисти и лучезапястном суставе пораженной правой или левой руки- это удел врача ЛФК и профессионального инструктора по лечебной физкультуре. Если консервативное лечение привело к успеху, то в дальнейшем обязательны контрольные рентгенограммы каждые 4-6 недель в течение 1 года, наблюдение у травматолога, невролога. И если так случится, что заболевание начнет прогрессировать, то в первую очередь об этом будут знать наблюдающие специалисты, которые своевременно направят пациента на оперативное лечение с последующей поэтапной послеоперационной реабилитацией, которая будет похожа на этапы консервативного лечения, что, по сути, и есть выработанная тактика полного восстановления.

Удачи. Здоровья.
Врач травматолог-ортопед по направлению ортопедической реабилитации, ЛФК и СМ Тарасов А.Б.
Скелет человека состоит из 207 костей, в каждой из них есть живые клетки. Для нормального функционирования всей структуры необходимо их постоянно снабжать кровью. При нарушении функции кровотока клетки начинают погибать, что приводит к разрушению костей. Этот процесс носит название остеонекроз.
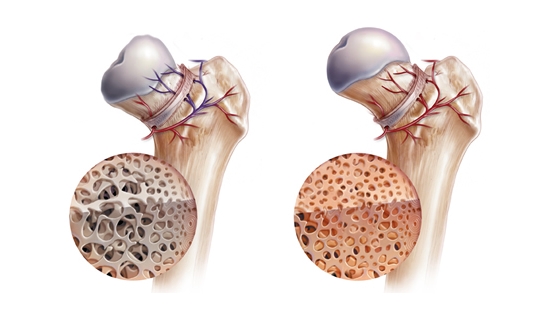
Причины возникновения заболевания
Точная причина отмирания клеток не совсем понятна. Иногда патология возникает без фактора риска, самостоятельно, независимо от других поражений. Заболевание это скорее развивается как сочетание многих факторов, включая генетические, метаболические, приобретенные, такие как алкоголь, курение.

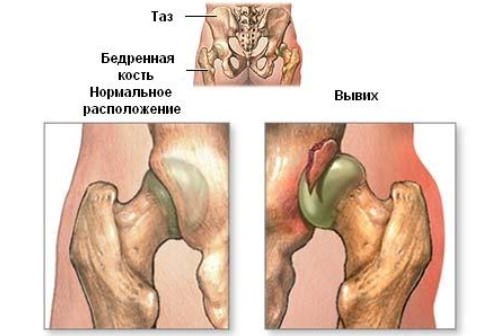
Частой причиной возникновения остеонекроза является перелом в тазобедренном суставе со смещением, травма колена и бедренной кости.
Исследования врачей показывают, что у 20% людей наблюдается остеонекроз тазобедренного сустава после его вывиха. Возможность его возникновения зависит от степени осложнения, особенно если вывих не был своевременно вправлен и привел к нарушению кровообращения.
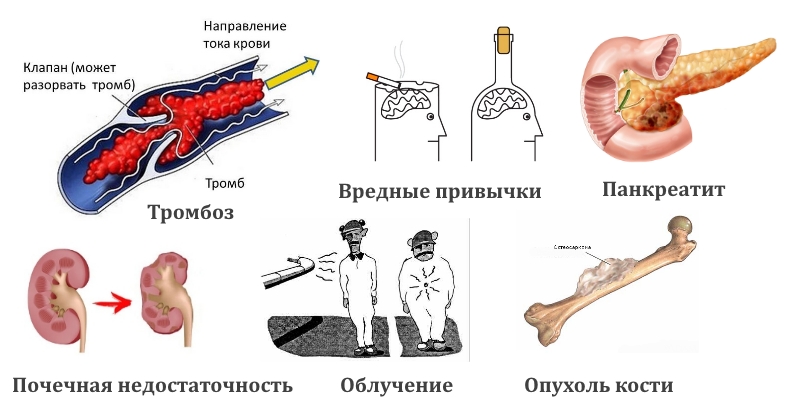
Долгосрочное системное использование кортикостероидных препаратов является фактором риска. Препараты, применяемые при лечении ревматоидного артрита, красной волчанки, воспаления кишечника, влияют на развитие некроза.
Характерные факторы, способствующие возникновению нетравматического некроза:
- алкоголь;
- химиотерапия;
- декомпрессионная болезнь;
- патологии печени;
- хронические болезни почек;
- трансплантация органов;
- панкреатит;
- облучение;
- опухоли.
Развитие остеонекроза нередко связывают с поражением костной ткани и остеоцитов. Внутрисосудистый тромбоз, увеличение объема жировых клеток тоже способствуют возникновению заболевания.
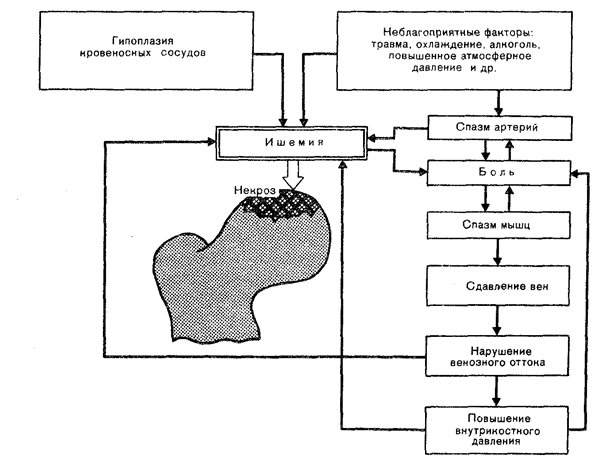
Локализация и характерные симптомы
Основной симптом остеонекроза — боли, которые происходят по нарастающей амплитуде. Несвоевременно начатое лечение может привести к потере трудоспособности и операции по замене суставов.

На ранних стадиях развития симптомы могут отсутствовать. Боль развивается постепенно, она увеличивается при нагрузках и утихает в ночное время. Сначала появляются болезненные ощущения только при перенесении тяжести тела на пораженный сустав, а затем и в состоянии покоя.
Время между первыми симптомами и потерей двигательных функций различно для каждого человека и может продолжаться от нескольких месяцев до года.
При остеонекрозе в области тазобедренного сустава дислокация боли происходит непосредственно около паха и передается на ягодицы и бедра. Происходит ограничение подвижности, со временем появляется хромота. Сложным заболеванием считается асептический некроз головки бедренной кости.

Некротические проявления в коленном суставе вызывают спонтанный остеонекроз, сопровождающийся резкой болью. Вначале возникают неприятные ощущения на внутренней поверхности сустава, затем начинаются воспалительные процессы, в дальнейшем возможна хромота.
При остеонекрозе головки плечевой кости боль выражена не так ярко, как при поражении тазобедренного сустава. В этом случае происходит ограничение движения, особенно при поднятии рук.
Реже бывают случаи некроза ребра, полости рта.

Остеонекроз может возникнуть в полулунной кости запястья. Она находится между головчатой и лучевой костями и чаще всех подвергается физической нагрузке.
Диагностика
После проведения полного медицинского осмотра и выяснения истории болезни врач может использовать один или несколько методов визуализации для диагностики остеонекроза. Ранний диагноз увеличивает шансы на выздоровление.
Наиболее частые исследования, с помощью которых удастся диагностировать первичные признаки остеонекроза:
- рентген;
- МРТ;
- сканирование костей;
- КТ;
- биопсия.
Рентген — самый первый инструмент, который использует врач для установления причины возникновения болей в суставах. Это простой способ просмотра изображения костей, который показывает начавшиеся изменения на ранних стадиях. В дальнейшем с помощью рентгена контролируется процесс заболевания.

МРТ — наиболее распространенный метод диагностики остеонекроза. При сканировании можно увидеть химические изменения в костном мозге и обнаружить болезнь на начальном этапе. Кроме того, МРТ выявляет области, которые еще не подверглись сильному поражению.
Компьютерная томография — это метод визуализации, который предоставляет врачу трехмерную картину пораженного органа. С его помощью хорошо просматриваются кусочки кости, качество изображения четкое и яркое. При КТ видны трещины, что помогает установить коллапс костей и суставов.
Биопсия — хирургическая процедура, при которой ткань из пораженной кости удаляется и изучается. Она редко применяется для диагностики, поскольку изображений, полученных при других способах исследования, бывает достаточно.
Методы лечения
Стандартная терапия состоит из следующих методов:
- неоперативное лечение;
- хирургическое вмешательство;
- профилактика.
Лечение остеонекроза необходимо для предотвращения сужения суставов. Если не проводить своевременные терапевтические процедуры, то быстро прогрессирующая болезнь может парализовать человека в течение двух лет. Раннее вмешательство важно для сохранения суставов, но большинство пациентов диагностируются в конечной стадии заболевания.
Для определения подходящего вида лечения учитывают следующие аспекты:
- возраст пациента;
- стадию заболевания;
- расположение затронутой некрозом кости;
- площадь поражения.

Единого и эффективного лекарственного средства для устранения остеонекроза не существует. Чаще используются неоперативные методы — ударно-волновая терапия, электростимуляция, упражнения по физиотерапии и укреплению мышц. Из фармацевтических препаратов для лечения применяют антикоагулянты, бисфосфонаты, липидные агенты.
В сложных случаях неоперативные методы не замедляют развитие болезни и не заменяют хирургического вмешательства.
Хирургическое лечение включает в себя туннелизацию в области пораженной кости, за счет чего уменьшается давление внутри ее. Эта процедура иногда уменьшает боль и замедляет разрушение кости и суставов.
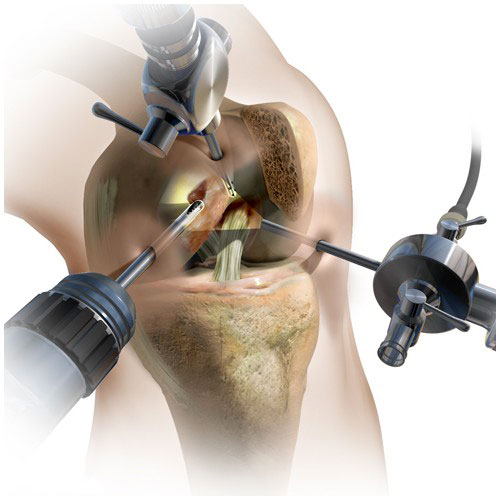
Еще одна операция, такая как остеотомия, показала свою эффективность для больных с прогрессирующим остеонекрозом и небольшой площадью поражения костной ткани.
В некоторых случаях применяются трансплантаты. При этой операции используются здоровые кости самого больного или донора. Эта сложная процедура включает в себя очистку омертвевшей костной ткани, которую после удаления заменяют здоровым трансплантатом.
Еще один вид костной реконструкции предполагает использование собственных клеток пациента, способных создавать новую кость. Чаще всего это стволовые клетки из костного мозга, которые помещают в пораженную ткань для восстановления и регенерации нового сустава. Такой вид оперативного вмешательства называется аутотрансплантацией.
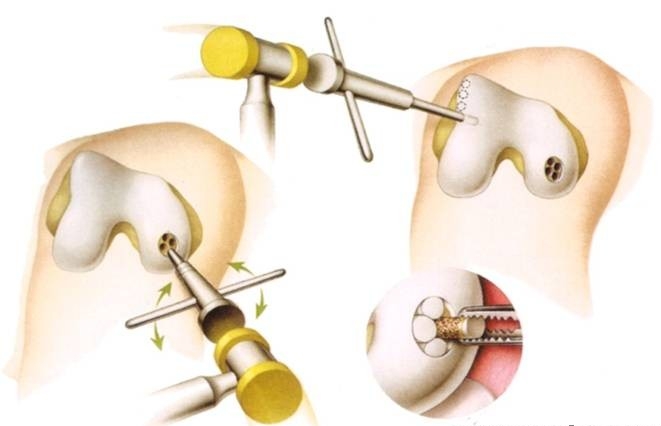
В случаях тяжелого заболевания проводится общая замена суставов — артропластика. Осуществляют ее на последней стадии, при полном разрушении сустава.
К консервативным методам лечения относят также лечебную гимнастику, массаж, физиотерапию.
Профилактика
Для профилактики остеонекроза у людей с предрасположенностью к заболеванию врачи должны оценивать препараты, которые они выписывают. Длительное использование кортикостероидов способствует разрушению липидных веществ, что приводит к сужению кровеносных сосудов.
Профилактика остеонекроза включает в себя и правильную гигиену полости рта. Перед посещением стоматолога, особенно если предполагается хирургическая операция, следует прекратить прием бисфосфонатов.
При первых признаках полученной инфекции следует обращаться к врачу.
Чрезмерное употребление алкоголя чревато развитием аваскулярного некроза. Курение увеличивает риск поражения костей.
Необходимо следить за уровнем холестерина, т. к. увеличенные жировые частицы блокируют кровоснабжение костей.
Читайте также:


