Операция рассечение связок на руки
Невысокая эффективность консервативного лечения защелкивающегося пальца уже давно побудила хирургов перейти к оперативному лечению. Шепборн (Schenborn, по Шмидту) впервые оперировал защелкивающийся палец, а к 1905 г. Марчези, собрав сведения о результатах операции у 46 больных, утверждал, что операцию следует делать значительно чаще.
До настоящего времени при защелкивающемся пальце применяют различные методы операции, что объясняется различием взглядов на сущность заболевания.
Гаук, Кро, Винтерштейн и др., полагая, что защелкивание является результатом стенозирующего тендовагинита, предлагают рассекать сухожильное влагалище или иссекать кусочек его стенки.
А. Ф. Бердяев, В. И. Розов, М. О. Фридланд, В. Д. Чаклин, Компер (Compere), Ваксмут (Wachsmuth) считают, что нельзя ограничиваться одним рассечением сухожильного влагалища, а необходимо также иссекать утолщения сухожилий.
Такие операции весьма сложны, требуют больших разрезов кожи и производятся, как правило, в стационаре.
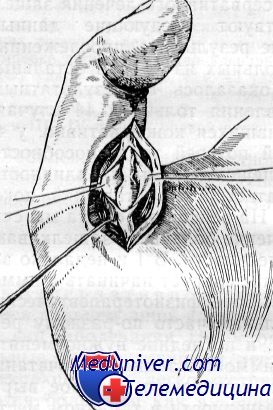
Вскрытие сухожильного влагалища при защелкивающемся пальце (по Ниссену и Ваксмуту)
И. П. Каллистов установил, что не утолщенное сухожилие и не сухожильное влагалище, а рубцовоизмененная кольцевидная связка приводит к защелкиванию и что для радикального хирургического лечения достаточно рассечь странгулирующее кольцо. В. П. Горбунов также подчеркивает, что основным в операции при защелкивающемся пальце является рассечение кольцевидной связки.
Совершенно очевидно, что одно рассечение кольцевидной связки несравненно проще, чем рассечение или иссечение сухожильного влагалища с выравниванием сухожилия. Однако для открытого доступа к кольцевидной связке необходимы также большие кожные разрезы, на месте которых впоследствии нередко образуются большие, плотные, болезненные рубцы, надолго лишающие больного трудоспособности. Уже при первой операции, выполненной Шенборном п подробно описанной Шмидтом, был сделан разрез длиною в 4 см.
Предпосылкой к широкому применению этой операции является легкость доступа к кольцевидной связке через прокол-разрез кожи, возможность рассечения ее из такого доступа, радикальность, достигаемая рассечением кольцевидной связки без дополнительных манипуляций на сухожильном влагалище и сухожилий, и, наконец, полная безопасность вмешательства при точном выполнении некоторых условий.
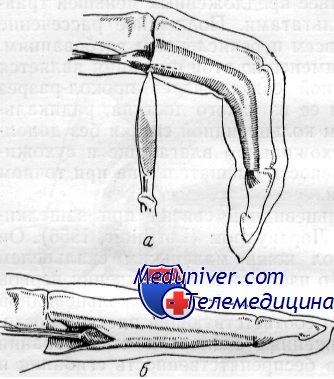
Схема. Сухожилие сгибателя пальца (а) до и (б) после подкожного рассечения кольцевидной связки
Подкожное рассечение кольцевидной связки при защелкивающемся пальце предложено Лортиуаром (Lorthioir). Он предложил производить прокол кожи маленьким скальпелем с узким и коротким лезвием. Во избежание повреждения нервов и сосудов скальпель необходимо продвигать к кольцевидной связке строго по средней линии соответствующей пястной кости. Связка пересекается при движениях скальпеля от основания пальца к периферии. Проверив беспрепятственность сгибания и разгибания пальца, скальпель извлекают и на рану накладывают пластырь. Иммобилизации пальца после операции не требуется. Эта операция была сделана Лортиуаром с успехом у 52 больных.
Мы прооперировали по указанному методу 37 больных с очень хорошим результатом. На основании собственного опыта мы считаем нужным остановиться на некоторых деталях этой операции. Оперировать следует под местной инфильтрационпой анестезией 0,5%-ным раствором новокаина, который в количестве 5—8 мл вводится из одного-двух уколов под кожу над головкой соответствующей пястной кости, проксимальное и дистальнее ее, в глубину и в стороны.
После нескольких минут выжидания ощупыванием определяется головка пястной кости и над ней, строго по средней линии пальца, продолженной на ладонь, прокалывается узким скальпелем кожа, а затем па глубине 5—6 см осторожными штриховыми движениями рассекается кольцевидная связка. Прохождение кольцевидной связки узнается по ощущению большой, иногда хрящевой плотности; полнота рассечения кольцевидной связки определяется двумя путями. Во-первых, при движениях скальпелем исчезает сопротивление и пропадает характерный царапающий звук, а во-вторых — и это самое главное — больной сразу начинает сгибать палец и разгибать его, не испытывая при этом никаких помех.
Полная свобода сгибания и разгибания пальца, отсутствие чего-либо похожего па щелканье или защелкивание являются доказательством радикальности операции, которая может быть закончена только после тщательной, многократном проверки восстановления движений пальца в полном объеме. Рана не зашивается. Операция заканчивается наложением небольшой повязки, состоящей из марлевой салфетки и бинта. Иммобилизации после операции не требуется. Наоборот, мы настоятельно рекомендуем своим больным сразу же после операции начинать активные движения пальцами. Через 7—8 дней повязка снимается. К этому времени рана заживает линейным рубцом, длиною 5—6 мм.
Боли и болезненность в рубце держатся до 2—3 недель. Наши больные после за крытой лигаментотомии приступали к работе обычно через 2—3 недели. Следует отметить, что у всех этих больных была отчетливо выражена II или III фаза заболевания, болели они не менее 4 месяцев и подвергались длительному консервативному лечению.

Операция на сухожилии кисти и пальцев рук показана больным с травмами, повлекшими разрыв сухожилия и нарушение подвижности пальцев. Такие вмешательства считаются сложными, имеют свою специфику, требуют правильной и длительной реабилитации, от которой зависит возможность полного или частичного восстановления исходного объема движений, мелкой моторики, письма.

Вмешательства на сухожилиях проводятся часто, ведь руки постоянно используются в быту и профессиональной деятельности, а потому и подвержены разного рода повреждениям. По статистике, почти треть всех травм кисти протекают с нарушением целостности сухожилия.
Любые травмы сухожилий пальцев или кисти требуют хирургической коррекции, в отличие от, к примеру, повреждений плечевого сустава. Операция на сухожилии плеча проводится лишь в особо тяжелых случаях, а большинству пациентов достаточно иммобилизации и медикаментозной терапии.
На практике хирурги чаще всего сталкиваются с травмами сухожилий сгибателей, которые расположены относительно поверхностно. Реже вовлекаются нервы пальцев, а на третьем месте по частоте стоят повреждения сухожилий мышц-разгибателей, причем последние могут разрываться от кончиков пальцев и до уровня средней трети предплечья.
Сухожилия пальцев имеют одинаковое строение, отличие состоит лишь в их толщине и форме на разных уровнях, в связи с чем хирурги условно выделяют пять зон травмирования, в соответствии с которыми операции приобретают некоторые технические особенности.

Очень большие сложности в лечении возникают при повреждении сухожилий, которые сочетаются с нарушением целостности сосудов и нервов и, особенно, переломами фаланг пальцев. Такие травмы требуют сложнейших пластических операций, которые под силу только высококвалифицированному хирургу, специализирующемуся на хирургической патологии кистей рук.
Показания и противопоказания к операции на сухожилиях рук
Операция на сухожилии руки показана при любой травме, сопровождающейся нарушением его целостности — резаная рана, причиненная ножом, осколком стекла и др., огнестрельное ранение, раздавливание мягких тканей с переломами пальцев и разрушением сухожилий, неосторожное использование пиротехники.
Экстренное вмешательство необходимо при отрывах пальцев или отдельных фаланг. Плановая операция проводится при:
- Синовиальных кистах;
- Туннельном синдроме;
- Контрактурных изменениях кисти;
- Зарубцевавшихся травмах сухожилий сгибателя или разгибателя пальца;
- Рубцовых деформациях.
Сухожилия очень прочны благодаря продольно ориентированным коллагеновым и эластическим волокнам, а наиболее уязвимое их место — зона перехода в брюшко мышцы или место крепления к кости. Самостоятельно срастись они не смогут, поскольку сокращение мышечных волокон ведет к сильному расхождению его краев, которые невозможно сопоставить без операции.
Клетки, образующие сухожильную ткань, не способны к активному размножению, поэтому регенерация происходит за счет рубцевания. Если операция не будет проведена, то уже к концу первой недели после травмы между концами сухожилия появится рыхлая соединительная ткань с многочисленными сосудами, на второй — волокна, а по истечении месяца — плотный рубец.
Восстановленное за счет рубца сухожилие не способно в полной мере обеспечить двигательную функцию пальцев, из-за чего уменьшается мышечная сила и скоординированная работа сгибателей и разгибателей пальцев руки.
Длительное сокращение мышц, которые не удерживаются целостным сухожилием, ведет к их атрофическим изменениям, которые спустя 6 недель становятся необратимыми, а через три месяца и более хирургу будет крайне затруднительно выделить свободные сухожильные концы.
Противопоказанием к операции на сухожилии пальца или руки может стать обширная рана с нагноением, микробным обсеменением мягких тканей, тяжелое состояние пациента — шок, кома, выраженные нарушения свертываемости крови. В таких случаях с хирургическим лечением придется повременить, отложив его до момента стабилизации состояния больного.
Подготовка к операции и методы обезболивания

Операция на сухожилии руки обычно проводится под местным обезболиванием или в условиях проводниковой анестезии, но во всех случаях важно, чтобы обезболивание было достаточно сильным и продолжительным, не оказывало влияния на сознание пациента, с которым хирург общается во время операции. Используемые препараты не должны вызывать ни общие, ни местные осложнения.
При плановой операции пациент является в клинику в назначенное время с результатами анализов крови и мочи, коагулограммой, а в случае приема кроверазжижающих препаратов последние должны быть отменены заранее. Специфическая подготовка может включать ЛФК.
Если имеет место травматическое повреждение тканей пальцев, а состояние пациента усугубляется другими повреждениями или сопутствующими заболеваниями, то операция откладывается до момента стабилизации работы жизненно важных органов. Проводится противошоковая терапия, восполнение потерянной крови, профилактика или лечение инфекционных процессов.
При сильном микробном загрязнении раны руки, развивающемся нагноении до вмешательства вводятся антибиотики, лечение которыми продолжается и в послеоперационном периоде.
Подготовительным этапом перед восстановлением целостности сухожилия может стать первичная хирургическая обработка раны, которая необходима пациентам с открытыми и глубокими повреждениями тканей кисти, сопровождающимися костными переломами, размозжением, отрывом фаланг или целого пальца.
Если оперирующий хирург не обладает достаточным опытом операций на кистях, то оптимальным будет промыть рану, остановить кровотечение и наложить швы в случае резаного ранения. После этого пациент должен быть направлен в специализированное отделение. Без первичной обработки раны сухожилия могут сместиться, зафиксироваться соединительной тканью в неправильном положении, что создаст значительные трудности на этапе реконструктивного лечения.
В случае плановых операций на сухожилиях пальцев и кисти проводится специальная подготовка:
- Лечебная физкультура пораженных и здоровых участков;
- Парафиновые аппликации на кисть или пальцы;
- Подготовка кожных покровов в месте предполагаемых разрезов;
- Восстановление пассивных движений пальцев, когда поврежденный палец фиксируется к здоровому пластырем и совершает вместе с ним движения;
- При сформированных контрактурах рекомендована лечебная гимнастика по полчаса ежедневно, при этом важно не допустить появление болезненности.
Техника и сроки выполнения операций на сухожилиях пальцев
Наиболее частыми разновидностями операций на сухожилиях кисти считаются:
- Наложение шва;
- Тенолиз — рассечение спаек;
- Тенодез — фиксация сухожилия к кости;
- Перемещение в другое ложе из зарубцевавшегося;
- Трансплантация.
Операция при разрыве сухожилия кисти состоит в наложении шва, причем, чем раньше это будет сделано, тем выше шансы на успешную реабилитацию. Правильная первичная хирургическая обработка в значительной степени помогает наложению шва и срастанию волокон.
Важным правилом, которое должен соблюдать хирург при сшивании сухожилий, – это как можно меньшее количество продольных разрезов, которые еще больше травмируют и без того поврежденную кисть.
Правила наложения шва при травмах сухожилия сгибателя пальцев:
- Ближний к запястью конец сухожилия выделяется из мягких тканей через отдельный поперечный разрез вдоль дистальной ладонной складки;
- По возможности обеспечивается минимальное повреждение костно-фиброзного канала кисти;
- Для сшивания рекомендуется использовать тонкие и прочные нити, обязательно накладывается дополнительный рассасывающийся шов на края разорванного сухожилия.
После обработки раны антисептиками, хирург производит необходимое количество разрезов в поперечном направлении, выводит концы сухожилия и сшивает их с соблюдением вышеописанных правил. Шов сухожилия должен быть простым с точки зрения хирургической техники, концы сшиваемого сухожилия не должны перекручиваться, между ними не следует оставлять зазор, в котором впоследствии разрастется рубец. Узлы погружают внутрь сухожилия, не допуская его разволокнения, а главный шов располагается внутриствольно.

виды сухожильного шва
Сегодня используется более 70 разновидностей сухожильных швов, но идеальный вариант так и не найден, а недостатки присущи каждому типу шва. Наиболее распространен так называемый спиральный, единственным недостатком которого можно считать необходимость тщательного исполнения. Любые технические погрешности при спиральном шве приведут к серьезным осложнениям и рубцеванию.
Операция на пальце руки обычно проводится при согнутом его положении. При повреждении сухожилий глубоких сгибателей техника сшивания зависит от уровня травмы:
- При отрыве сухожилия в самой дальней его части производится фиксация конца к дистальной фаланге или проведение сшивающей нити через ноготь и крепление ее там при помощи специальной пуговицы, которая удаляется через 4-5 недель, при невозможности фиксации к фаланге накладывается сухожильный шов и дополнительный обвивной;
- Самая сложная зона — от середины средней фаланги и до основания пальца, при травмах сухожилий в этой области возможно наложение внутриствольных швов, фиксация швов на коже сбоку фаланги при помощи пуговиц, иссечение поверхностного сухожилия при сочетанной травме ради сшивания глубокого и сохранения движения пальца;
- Операция на сухожилие кисти показана при разрыве сухожилий зоны от основания пальца и до запястья, необходимо наложение швов на каждый поврежденный сухожильный ствол, а в качестве прокладок, обеспечивающих скольжение, используются жировая ткань или мышцы;
- Травма сухожилий на уровне связки запястья требует наложения швов и обязательного иссечения самой связки, чтобы неизбежное увеличение объема сшитых тканей во время заживления не привело к компрессии и рубцовому сращению неповрежденных тканей, сосудов и нервов;
- При травмах выше проксимального края связки запястья хирург действует крайне аккуратно ввиду близости крупных сосудов и нервов, а также трудности в правильном сопоставлении соответствующих концов при разрыве сразу нескольких сухожильных стволов. Хирург накладывает отдельный внутриствольный шов на каждое сухожилие, восстанавливает целостность сосудов и нервов, что представляет собой крайне трудоемкую и кропотливую работу.

Если наложить шов сухожилия не представляется возможным ввиду значительного расхождения его краев, показана пластика с помощью синтетических материалов (тендопластика) или собственных сухожилий пострадавшего.
Помимо сшивания сухожилий и восстановления целостности других структур во время одной операции, возможно проведение двухэтапного лечения, которое актуально в случае массивных рубцовых разрастаний на кисти. На первом этапе лечения хирург аккуратно формирует канал из синтетической трубки, иссекая рубцы и сшивая сосуды и нервы. Через два месяца вместо трубки устанавливается трансплантат сухожилия, взятого у самого пациента из другой области (нога, например).
Применение микрохирургической техники значительно улучшает конечный результат операции на сухожилии пальца или кисти. В процессе вмешательств удаляются рубцы, производится пластика мягких тканей или пересадка недостающих компонентов из других участков тела.
При сильном спаечном процессе показан тенолиз — рассечение соединительнотканных сращений и выделение из них сухожильных пучков. Операция может быть проведена эндоскопически, что дает хороший косметический результат.
Послеоперационный период и восстановление
После операции на сухожилиях кисти пациент может быть выписан уже на следующий день, но при микрохирургических манипуляциях госпитализация проводится на протяжении 10 дней. При сильном болевом синдроме назначаются анальгетики, для предупреждения нагноения раны — антибиотики. Возможно дополнение лечения физиотерапевтическими процедурами.
Реабилитация после вмешательств на сухожилиях направлена, главным образом, на восстановление двигательной функции кисти и пальцев и определяется видом операции и глубиной травмы. Первые несколько дней конечность требует полного покоя.
Когда отек уменьшится (с 3-4 дня), нужно приступать к активным сгибательным движениям с максимально возможной амплитудой. Первое максимальное сгибание сохраняется сутки за счет гипсовой лонгеты, затем палец разгибается и также удерживается в нужном положении гипсом еще сутки. Такая посуточная смена положений приводит к тому, что образующиеся рубцовые сращения не разрываются, а растягиваются.
Примерно через три недели палец обретает удовлетворительную подвижность, наступает ранний послеоперационный период. Дальнейшее восстановление происходит при использовании эспандеров и специальных тренажеров, при этом движения должны быть безболезненными и аккуратными, так как чрезмерная активность и резкость может спровоцировать разрыв наложенного шва сухожилия.
После 35 дня начинается этап активной разработки пальцев, длящийся до полугода. Весь этот период пациент должен быть под тщательным наблюдением, так как любое отклонение от намеченного плана, излишнее или недостаточное усердие могут привести к неполному восстановлению подвижности. Только специалист-реабилитолог должен определять время увеличения нагрузки и ее интенсивность, необходимость применения дополнительных мер (миостимуляция) и безопасность возвращения к труду.
Результат операции на сухожилиях оценивается не ранее, чем через полгода после лечения. До года пациент продолжает активные тренировки пальцев и кисти, по мере которых увеличивается амплитуда движений. Важным аспектом в реабилитации после сшивания сухожилий является личное участие и заинтересованность прооперированного, от упорства, уровня интеллекта и терпения которого зависит эффективность восстановления.
Реабилитация в целом занимает до нескольких недель, во время которых нельзя приступать к работе, иначе все усилия будут бесполезны. Конечно, время возвращения к труду определяется профессиональными обязанностями, ведь некоторые специальности не требуют активного участия по крайней мере одной руки в трудовом процессе. При необходимости выполнения тяжелой физической работы, задействующей обе кисти и пальцы, пациенту положено освобождение от таковой или перевод временно на другую работу.
- Фарфор (35)
- Монеты (6)
- Картины (33)
- Антиквариат (разное) (35)
- Статьи о искусстве,художники. (189)
- Коллекционеры,арт дилеры,персоны. (105)
- Галереи,выставки. (93)
- Атрибуция,реставрация. (80)
- Разное (54)
- Иконы (2)
- Здоровье,медицина,стиль. (53)

Прежде чем начинать лечение синдрома запястного канала, нужно выяснить, какие обстоятельства явились его причиной. И, естественно, необходимо первым делом попытаться эти неблагоприятные обстоятельства устранить. Если синдром запястного канала является следствием профессиональных перегрузок, то их необходимо как минимум существенно снизить. Как максимум — на некоторое время вообще прекратить травмирующую профессиональную деятельность.
При неосложненном синдроме запястного канала хороший эффект может дать целый ряд медицинских процедур:
- фонофорез гидрокортизона на область запястья со стороны ладони
- электрофорез раствора никотиновой кислоты
- грязелечение
- лазеротерапия
- компрессы с димексидом на запястье
- внутривенные капельницы с сосудорасширяющими препаратами и др.
Хорошо помогает больным применение нестероидных противовоспалительных препаратов (таких, как диклофенак, мовалис, ибупрофен, нимулид и др). Некоторым пациентам существенное облегчение приносит прием мочегонных лекарств — они помогают снизить отек в тканях запястного канала.
Многим больным помогает использование специальных охлаждающих примочек на область запястья — например, холодных мокрых полотенец (только что из холодильника) или кубиков со льдом (максимум на 2—3 минуты 1—2 раза в день).
Но самыми обоснованными лечебными мероприятиями при сдавлении срединного нерва, с моей точки зрения, являются мануальные манипуляции над кистью с целью восстановить правильное положение косточек запястья и введение в запястный канал лекарственной смеси. Обычно специальной тонкой иглой в канал вводится смесь анестетика (лидокаина, новокаина и др.) с кортикостероидным гормоном — чаще всего с дипроспаном или гидрокортизоном. Как правило, уже первая подобная инъекция в запястный канал приносит пациенту существенное облегчение. Если же через 2 недели после первого введения неприятные ощущения у пациента исчезают не полностью, то проводят вторую инъекцию той же смеси. Еще через 2 недели можно провести третью, заключительную инъекцию.
Как правило, для выздоровления трех введений лекарственной смеси вполне достаточно. И если после трех инъекций в запястный канал неприятные ощущения не только не прошли, а даже не уменьшились (при условии правильного проведения процедуры), можно думать о диагностической ошибке.
Хотя справедливости ради надо сказать, что примерно в 10% случаев синдром запястного канала не поддается даже абсолютно грамотному комплексному лечению. Это происходит при значительном перерождении поперечной связки запястья и ее гипертрофии (расширении и набухании). В такой ситуации единственным выходом остается оперативное лечение синдрома запястного канала.
Операция относится к разряду достаточно простых. Она выполняется под местной анестезией и не требует длительного нахождения в стационаре, а некоторых клиниках она и вовсе выполняется амбулаторно — пациент приходит на операцию из дома, и после операции в тот же день возвращается домой. В ходе оперативного вмешательства хирург иссекает поперечную связку запястья и расширяет запястный канал, освобождая место для срединного нерва. И спустя 3—4 недели после удачно проведенной операции функция поврежденной руки восстанавливается на 60—70 процентов. Но окончательное восстановление руки после операции может произойти не сразу, а только через несколько месяцев.
Рецидивы синдрома запястного канала после операции случаются редко. Обычно 80—90% пациентов после рассечения поперечной связки запястья полностью избавляются от мучительных симптомов этого заболевания.
Карпальный туннельный синдром (КТС), который еще называют синдромом запястного канала (СЗК), возникает вследствие сдавливания срединного нерва1 в том месте, где он проходит через запястный канал (туннель) под поперечной связкой запястья. При КТС ощущается боль и покалывание в области кисти, может наблюдаться опухание кисти и запястья, онемение указательного и среднего пальцев.
Еще до появления персональных компьютеров КТС был известен как профессиональное заболевание машинисток, музыкантов, чертежников, водителей и представителей ряда других профессий. В последнее время количество страдающих этим недугом заметно увеличивается, что напрямую связано с широким распространением ПК. Дело в том, что при длительной работе с традиционными устройствами ввода, в частности с клавиатурой и мышью, пользователь делает тысячи движений пальцами, в то время как кисти рук остаются практически неподвижными. Через довольно узкий запястный канал, помимо срединного нерва, проходят девять сухожилий мышц кисти, постоянное движение которых вызывает раздражение и отек прилегающих тканей, что в итоге приводит к сдавливанию срединного нерва.

Туннельный синдром возникает вследствие сдавливания срединного нерва (синим цветом выделена область, в которой возникают неприятные ощущения)
| Рубрики: | Здоровье,медицина,стиль. |
Процитировано 10 раз
Понравилось: 5 пользователям
Запястный туннельный синдром или синдром карпального канала — это распространенное состояние, характеризующееся болью, онемением и парестезиями в области кисти и предплечья. Причиной этого состояния является сдавление одного из основных нервов кисти — срединного нерва — в канале запястья.
У большинства пациентов проявления туннельного синдрома усиливаются со временем, поэтому важны ранняя диагностика и лечение этого состояния. На ранних этапах добиться купирования симптомов заболевания можно за счет таких простых мероприятий, как шинирование запястья и отказ от определенных видов активности.
Если сдавление срединного нерва продолжается, может наступать его повреждение и прогрессирование симптоматики. Во избежание наступления необратимых изменений некоторым пациентам может быть показано хирургическое лечение, направленное на устранение сдавления срединного нерва.
Карпальный канал — это узкое пространство на уровне запястья шириной около 2,5 см. Дно и боковые стенки канала образованы небольшими костями запястья.
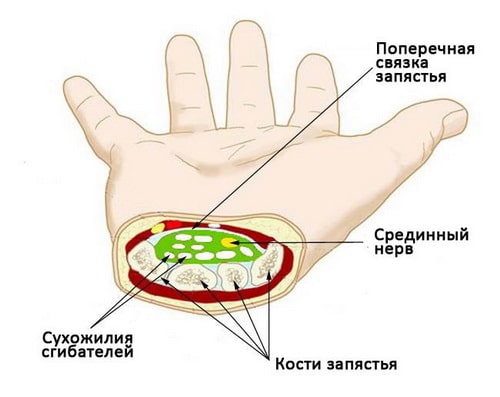
Карпальный канал служит защитой для срединного нерва и сухожилий сгибателей, осуществляющих сгибание пальцев кисти.
Срединный нерв — это один из основных нервов кисти. Он начинается на уровне шеи в виде группы нервных стволов, которые, объединяясь вместе, образуются единый нерв, следующий на плечо, предплечье и через запястный канал на кисть. Нерв обеспечивает чувствительность большого, указательного, среднего и безымянного пальцев. Также нерв иннервирует мышц в области основания большого пальца.
Также в запястном канале располагаются девять сухожилий, осуществляющих сгибание пальцев. Это сухожилия мышц-сгибателей.
Карпальный туннельный синдром возникает при уменьшении объема запястного канала либо вследствие отека окружающих сухожилий тканей, которые в такой ситуации оказывают давление на срединный нерв. Эти ткани называются синовиальной оболочкой сухожилий. В норме она обеспечивает свободное скольжение сухожилий в канале.
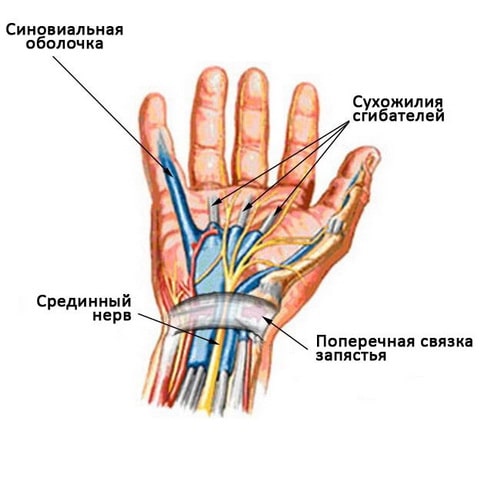
Запястный туннельный синдром вызван сдавлением срединного нерва в запястном канале.
В большинстве случаев запястного (карпального) туннельного синдрома к его развитию приводят несколько факторов. Исследования показывают, что чаще этим заболеванием страдают женщины и люди старшего возраста.
Другими факторами риска являются:
- Наследственность. Скорее всего этот фактор является важным. У некоторых людей объем запястного канала меньше, чем у других, либо его анатомия может отличаться, в связи с чем объем свободного пространства для срединного нерва будет меньше. Эти признаки передаются по наследству.
- Монотонная работа кистью. Выполнение кистью одной и той же работы или одних и тех же движений в течение длительного периода времени может приводить к отеку синовиальной оболочки сухожилий и сдавлению нерва.
- Положение запястья и кисти. Выполнение работы, связанной с максимальным сгибанием или разгибанием запястья и кисти в течение длительного периода времени, также может усиливать давление на нерв.
- Беременность. Отек синовиальной оболочки может быть вызван гормональными изменениями во время беременности.
- Фоновые заболевания. Запястный туннельный синдром чаще встречается при таких заболеваниях, как сахарный диабет, ревматоидный артрит и нарушения функции щитовидной железы.
Симптомы синдрома карпального канала включают:
- Онемение, парестезии, жжение и боль — в основном в области большого, указательного, среднего и безымянного пальцев.
- Иногда — ощущение прострелов в эти пальцы.
- Боль и парестезии, иррадиирующие вверх по руке до плечевого сустава.
- Слабость и нарушение тонких движений кисти — например, пациенту может быть сложно застегнуть пуговицы на одежде.
- Нарушение способности удержания предметов в кисти — в связи со слабостью, онемением и нарушением проприоцептивной чувствительности (пространственного чувства).
В большинстве случаев симптомы этого туннельного синдрома начинаются постепенно, без какой-либо предшествующей травмы. Многие пациенты помнят, когда это началось. По мере прогрессирования процесса симптомы начинаются появляться все чаще и сохраняться более продолжительные периоды времени.
Очень часто симптомы беспокоят в ночное время. Многие люди во сне сгибают кисти, боль при этом усиливается, и пациент может просыпаться. В течение дня симптомы нередко возникают, когда человек длительно держит кисть в одном положении, например, держа телефон, руль автомобиля или книгу.
Многие пациенты отмечают, что для уменьшения выраженности симптомов нужно подвигать или потрясти кистью.
В ходе обследования доктор поговорит с вами о состоянии вашего здоровья в целом и подробно расспросит об имеющейся у вас проблеме.
После этого доктор внимательно осмотрит ваше запястье и кисть и проведет ряд тестов.
- Надавливание или поколачивание по срединному нерву может вызывать онемение и парестезии в пальцах (симптом Тинеля)
- Сгибание кисти и удержание ее в этом положении также может приводит к онемению и парестезиям
- Оценка чувствительности кончиков пальцев и кисти с помощью специального инструмента с закрытыми у пациента глазами
- Оценка силы мышц основания большого пальца
- Атрофия мышц основания большого пальца. В наиболее тяжелых случаях эти мышцы могут выглядеть заметно меньше, чем на другой руке.
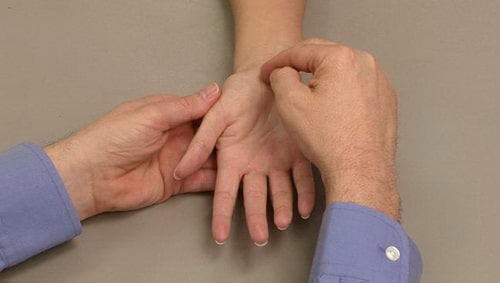
Для выявления симптома Тинеля доктор выполняет поколачивание по срединному нерву.
Электрофизиологические исследования. Эти исследования позволяют оценить, насколько хорошо работает срединный нерв и оказывается ли на него избыточное давление. Также эти исследования применяются для диагностики других заболеваний нервов, например, нейропатии, или сдавления их на других участках.
Электрофизиологические исследования включают:
- Исследование нервной проводимости. Это исследование позволяет измерить скорость проведения импульсов по нервам и оценить, насколько выражена ваша проблема, и выбрать соответствующую тактику лечения.
- Электромиография (ЭМГ). Это измерение электрической активности мышц. Она позволяет выявить повреждение соответствующих нервов и мышц.
Ультразвук. Это метод создания изображений костей и мягких тканей с помощью высокочастотных звуковых волн. Этот метод может использоваться для диагностики компрессии срединного нерва.
Рентгенография. Этот метод позволяет визуализировать плотные анатомические структуры, например, кости. При ограничении движений или боли в лучезапястном суставе доктор может назначить рентгенографию для исключения других заболеваний суставов — артрита, повреждения связок или перелома.
Магнитно-резонансная томография (МРТ). Это исследование позволяет визуализировать мягкие ткани человеческого тела. Оно может назначаться для диагностики других причин имеющихся симптомов или диагностики тех или иных патологических состояний, которые могут влиять на функцию срединного нерва. Также МРТ позволяет оценить состояние самого нерва и увидеть, например, его рубцовые изменения вследствие травмы или опухоль.
Синдром карпального канала — это медленно развивающийся процесс, однако у большинства пациентов в отсутствие лечения со временем он будет только прогрессировать. По этой причине диагноз нужно поставить как можно раньше. На ранней стадии прогрессирование заболевания можно замедлить или вовсе остановить.
Если запястный туннельный синдром диагностируется на ранней стадии, его симптомы можно купировать и без операции. В случаях, когда диагноз неясен, или симптомы заболевания выражены минимально, доктор сначала может порекомендовать консервативное лечение.
Консервативное лечение включает:
Иммобилизация или шинирование. Использование брейса или фиксирующей шины в ночное время предотвратит сгибание запястья в то время, когда вы спите. Фиксация лучезапястного сустава в прямом или нейтральном положении уменьшает давление не нерв в запястном канале. Также брейс можно носить и в дневное время при выполнении работы, которая может провоцировать или усиливать имеющиеся симптомы.

Использование брейса или тутора уменьшает давление на срединный нерв за счет фиксации лучезапястного сустава в выпрямленном положении.
Нестероидные противовоспалительные препараты (НПВП). Такие препараты, как ибупрофен или мовалис, помогают уменьшить боль или воспаление.
Изменение активности. Симптомы заболевания нередко возникают или усиливаются, когда ваша кисть долго находится в одном и том же положении, особенно, в положении сгибания или разгибания.
Если ваша работа или другая физическая активность способствуют усилению имеющихся у вас симптомов, смена или видоизменение этой активности помогут замедлить или остановить прогрессирование симптомов. В некоторых случаях это означает, что вам полностью придется поменять род своей деятельности.
Упражнения, способствующие облегчению скольжения нерва. У некоторых пациентов могут быть эффективны упражнения, направленные на облегчение скольжения срединного нерва в пределах запястного канала. Доктор или физиотерапевт может порекомендовать вам выполнение подобных упражнений.
Инъекции кортикостероидов. Кортикостероиды — это мощные противовоспалительные препараты, которые можно вводить непосредственно в запястный канал. Такие инъекции нередко позволяют купировать симптомы заболевания или их обострение, однако эффект этот иногда лишь временный. Введение кортикостероидов также может применяться с диагностической целью.
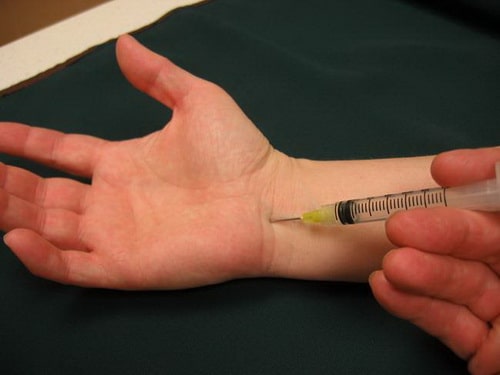
Введение в запястный канал кортикостероида позволяет на некоторое время уменьшить симптомы заболевания.
Если консервативное лечение по прошествии некоторого периода времени не избавляет пациента от симптомов заболевания, доктор может порекомендовать вам хирургическое лечение.
Решение об оперативном лечение основывается в первую очередь на выраженности имеющихся у вас симптомов — боли и чувствительных нарушений в кисти. В длительно существующих случаях, когда онемение кисти сохраняется постоянно и развивается гипотрофия мышц 1-го пальца, операция может быть рекомендована для предотвращения развития необратимых изменений.
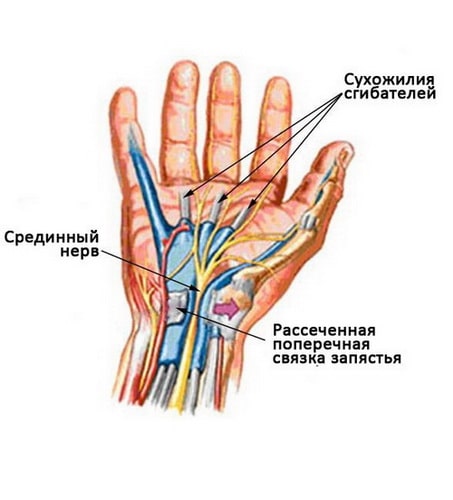
Во время релиза запястного канала рассекается поперечная связка запястья. После заживления объем канала увеличивается и места для нерва и сухожилий становится больше.
В большинстве случаев релиз запястного канала выполняется амбулаторно. Эта операция может выполняться в условиях общей анестезии, т.е. вы спите во время операции, или под местной анестезией, когда обезболивается только ваше предплечье и кисть. В некоторых случаях такая анестезия дополняется внутривенной седацией.
Открытый релиз запястного канала. При открытой операции доктор выполняет небольшой разрез в области основания кисти, по ходу которого визуализируется и рассекается поперечная связка запястья (крыша запястного канала). Объем канала таким образом увеличивается, а давление на нерв уменьшается.
После операции концы рассеченной связки постепенно срастаются, однако размеры канала остаются увеличенными и давление на нерв уменьшается.
Эндоскопический релиз запястного канала. При такой операции доктор делает один или два небольших разреза кожи, называемые портами, и через них вводит к запястный канал миниатюрную камеру — эндоскоп. С помощью специального скальпеля поперечная связка запястья, как и при открытой операции, рассекается.
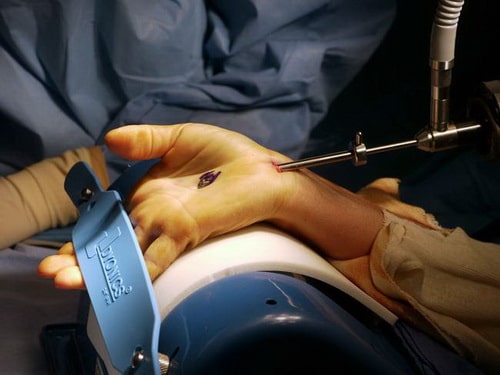
В данном случае через порт в области запястья в запястный канал введен эндоскоп. Через порт на ладони в канал будет введен инструмент для рассечения связки.
Результаты открытых и эндоскопических вмешательств похожи. Обе техники имеют свои преимущества и недостатки. Доктор обязательно обсудит с вами вопрос о том, какая техника наиболее оптимальна в вашем конкретном случае.
У большинства пациентов операция позволяет добиться купирования симптомов синдрома карпального канала. Восстановление, однако, может быть постепенным, а полное восстановление может продолжаться до полу года.
Если боль и слабость кисти сохраняются дольше 2 месяцев после операции, ваш лечащий врач может направить вас к физиотерапевту, занимающемуся проблемами кисти, чтоб помочь вам ускорить ваше восстановление.
Если у вас имеет место другое заболевание, сопровождающееся болью и ограничением подвижности лучезапястного сустава и кисти, например, артрит или тендинит, процесс реабилитации у вас может замедлиться. В длительно существующих случаях запястного туннельного синдрома со значительным нарушением чувствительности и/или атрофией мышц, восстановление также будет замедленным. У некоторых из таких пациентов полного восстановления не наступит вовсе.
Иногда синдром запястного (карпального) канала может рецидивировать, однако бывает такое редко. Если это все же произойдет, вам понадобится дополнительное лечение или операция.
Сразу после операции вам будет рекомендовано держать кисть выше уровня сердца и максимально активно двигать пальцами для профилактики отека и контрактуры.
После операции вы будете испытывать в той или иной мере выраженные болевые ощущения, отек и ограничение движений в лучезапястном суставе. Некоторый дискомфорт в области ладони может сохраняться от нескольких недель до нескольких месяцев.
Сила кистевого и пальцевого хвата восстанавливается обычно через 2-3 месяца после операции. Если функция срединного нерва изначально была плохой, восстановление силы мышц может продолжаться 6-12 месяцев.
В течение нескольких недель вам может быть рекомендовано ношение брейса, однако вы можете пользоваться кистью, выполняя легкую работу и избегая при этом дискомфортных ощущений. Вскоре после операции вам могут разрешить садиться за руль, обслуживать себя и брать кистью легкие предметы.
Доктор обсудит с вами вопрос о том, когда вам можно будет вернуться к работе и будут ли у вас какие-либо ограничения при физических нагрузках.
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Операция при синдроме карпального канала — от 19500 рублей до 29500 рублей
- Пребывание в клинике
- Анестезия (проводниковая)
- Операция при карпальном синдроме
- Расходные материалы
* Анализы для операции в стоимость не входят
PRP-терапия, плазмолифтинг при заболеваниях и травмах кисти и запястья — 4000 рублей (одна инъекция)
- Консультация специалиста, к.м.н.
- Взятие крови
- Приготовление обогащенной тромбоцитами плазмы в специальной пробирке
- Введение обогащенной тромбоцитами плазмы в пораженную область
Внутрисуставное введение препарата гиалуроновой кислоты (без стоимости препарата Дьюралан) — 1000 рублей
- Местная анестезия
- Введение препарата гиалуроновой кислоты Дьюралан
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Внутрисуставное введение препарата гиалуроновой кислоты (при необходимости)
- Снятие послеоперационных швов
Читайте также:


