Мази от высыпаний на локтях
Псориаз на локтях встречается часто, сопровождается появлением красных пятен на этой разгибательной поверхности. Имеет хронический характер течения, обострение происходит под действием внешних негативных факторов.
- Как правильно лечить псориаз на локтях: медикаментозные препараты и народные средства
- В чем особенность и отличие псориаза на локтях?
- Причины возникновения
- Чем лечить в домашних условиях быстро и эффективно
- Народные средства: список лекарств и мазей
- Как избавиться в домашних условиях медикаментами
- Чем мазать локти от псориаза при начальной стадии
- Эффективное средство от зуда и шелушения
- Полезное видео
Как правильно лечить псориаз на локтях: медикаментозные препараты и народные средства

На сегодняшний день не существует определенной схемы лечения псориатической сыпи на разгибательных поверхностях.
Каждый случай этого кожного заболевания имеет свой индивидуальный характер течения.
Больному подбирают эффективные лекарственные препараты зависимо от стадии псориаза.
В чем особенность и отличие псориаза на локтях?
Отличительной особенностью появления псориатической сыпи на локтях считается то, что длительное время заболевание протекает абсолютно бессимптомно. Больной не сразу понимает, что у него псориаз. Все дело в том, что кожа локтей намного толще и тверже, чем на других участках тела. Поэтому ее огрубение не всегда воспринимается, как симптом появления болезни. Чаще заболевание встречается в запущенной хронической форме.
В начале заболевания на кожных покровах разгибательной поверхности рук появляются мелкие папулы сыпи, которые со временем распространяются на большую площадь, сливаются между собой и представляют пятно ярко-красного цвета, покрытое чешуйчатой корочкой.


Для острой стадии заболевания характерен сильный зуд на пораженном участке. Если пациент не использует специальных средств, то при расчесывании на месте папул образуют ранки, покрытые плотной корочкой.
Они заживают длительное время, повышаются шансы на присоединение бактериальной инфекции.
Причины возникновения
Основными предрасполагающими факторами считаются:
- Генетическая наследственность. Большинство пациентов, столкнувшихся с псориазом, утверждают, что подобные случаи встречались и у их родственников.
- Действие на кожу агрессивных веществ. Псориаз встречается у людей, работающих или проживающих во вредных условиях. При наличии небольших трав на кожных покровах, туда попадают пары вредных веществ. Под действием иммунного ответа на этом участке появляется псориатическая сыпь.
- Патологии органов эндокринной системы. Гормональные сбои часто приводят к прогрессированию псориаза.
- Недостаток кремния в организме.
- Травмы локтевого сустава.
- Частые стрессы и нервные напряжения.
- Длительный прием лекарственных препаратов.

Чем лечить в домашних условиях быстро и эффективно

Выбор схемы лечения зависит от стадии и степени тяжести заболевания.
Перед началом терапии обязательно нужно установить причину, вызывавшую развитие псориаза. Чаще всего, в домашних условиях применяют наружные средства (мази, гели, крема) и воздействие народной медициной.
Большинство пациентов предпочитают лечить псориатические высыпания самостоятельно, используя народную медицину.

Среди популярных наружных средств домашнего приготовления выделяют:
- дегтевая мазь. Помогает быстро и эффективно избавиться от псориатических бляшек. Для этого используют чистый деготь из березы, которым тщательно смазывают пораженные участки на локтях. После нанесения засекают 8 минут и затем смывают средство. С каждой новой процедурой длительность экспозиции увеличивают, общая длительность должна дойти до 30 минут. Курс лечения составляет 2 недели;
- ванночки на основе отвара из лекарственных растений (череда, шалфей, ромашка, чистотел). Они помогают снять неприятные симптомы, устранить воспаление и дальнейшее распространение сыпи. Для проведения процедуры нужно опустить в теплый отвар локти и выдержать около 30 минут (контрольный знак – полное остывание отвара);
![]()
- примочки из цикория. Помогают купировать воспалительный процесс, видимый эффект уже на 5 день после начала лечения. Средний курс терапии – 10 дней (по истечении этого времени пациент полностью забывает о симптомах псориаза).
Стоит отметить, что многие народные средства приносят краткосрочный эффект и не лечат основную причину псориаза. Если у пациента длительное время не наступает видимых улучшений, то это служит поводом для обязательного обращения к специалисту.
Среди лекарственных препаратов для лечения псориаза выделяют наружные средства и таблетки. Первые помогают снять неприятные симптомы, устраняют зуд и покраснение, снимают воспаление на пораженных участках. Самыми популярными и эффективными считаются:
- Салициловая и серная мази;
- препараты на основе гормонов (гидрокортизон и др.);
- крема Унидерм, Антипсор и т.д.
Зависимо от стадии течения псориаза, средний курс лечения составляют 60-90 дней. В период лечения обязательно нужно придерживаться строгой диеты без приема в пищу красного, сладкого, соленого.

Для получения максимального лечебного эффекта врачи назначают больным с псориазом препараты для внутреннего применения. К этой группе относятся:
- седативные (Кларитин, Зодак и др.), они помогают устранить неприятные симптомы;
- успокоительные для снятия нервного напряжения (Ново-Пассит и т.д.);
- нестероидные противовоспалительные для купирования дальнейшего распространения воспалительного процесса (Нурофен, Панадол и др.).
Дозировку и длительность приема определяет врач индивидуально для каждого пациента.
Нередко псориаз сопровождается присоединением грибковой инфекции. В таком случае больному назначают антимикотические раствора и мази (Кандид, Нистатиновую мазь и др.). Эффективным средством считается цинковая мазь. Она оказывает антимикробный и противогрибковый эффекты, устраняет неприятные симптомы псориаза.
Чем мазать локти от псориаза при начальной стадии

Начальная стадия заболевания характеризуется неинтенсивным проявлением симптоматики. Для купирования воспалительного процесса применяют компрессы на основе свежего чеснока.
Они показывают свою эффективность в случае поражения небольших площадей кожных покровов. Для приготовления необходимо измельчить несколько зубчиков чеснока и залить полученную кашицу стаканом теплой воды, настоять не менее 60 минут.
Распределяют на зону поражения, длительность экспозиции до полного высыхания кашицы. Затем локоть тщательно моют мылом с нейтральным рН.
Эффективное средство от зуда и шелушения
Псориатические высыпания всегда сопровождаются сильным зудом и доставляют больному сильный дискомфорт. Для купирования этого неприятного симптома используют растительные или эфирные масла. Самый лучший эффект оказывают теплое масло из тыквенных семечек или семян льна (при их отсутствии можно заменить обычным оливковым). Эти средства смягчают кожу и устраняют зуд. Достаточно нанести немного масла и накрыть локоть теплым компрессом на 30 минут и все неприятные симптомы пройдут.

Также устранить эти неприятные симптомы помогают лекарственные средства с антигистаминным эффектом (мазь Фенистил и др.). Использовать их нужно после предварительной консультации с врачом. Самолечение повышает шансы на развитие дополнительных осложнений (аллергической реакции на компоненты препарата и т.д.).
Для снятия сильного зуда применяют легкие седативные препараты (настойку корня валерианы, корвалол и др.). Их нужно принимать за несколько часов до сна, они помогают успокоить нервную систему.
Псориаз на локтях очень распространенная форма кожных заболеваний. Сопровождается рядом неприятных симптомов, которые не всегда проявляют себя на ранней стадии. Для лечения хронической формы псориатических высыпаний используют препараты для наружного и внутреннего применения, а также средства народной медицины. Курс терапии зависит от стадии заболевания и может растянуться на несколько месяцев. Самолечение повышает шансы на развитие нежелательных осложнений.
Полезное видео
Псориаз на локтях относится к числу часто встречающихся заболеваний. Как правило, болезнь поражает локтевую зону. Однако в медицинской практике также встречаются случаи, когда недуг вместе с локтями воздействует на зону коленного сгиба.
Как правило, данным заболеванием страдают люди среднего и пожилого возраста. У детей такое проявление псориаза встречается крайне редко.
- От чего появляется болезнь на локтях и коленях: причины возникновения
- Симптомы и признаки начальной стадии заболевания
- Как выглядит локтевой псориаз?
- Необходимые диагностические мероприятия
- Как и чем лечить псориаз на локтях?
- Эффективные мази и кремы, помогающие убрать псориатические пятна
- Лекарства для внутреннего применения
- Физиопроцедуры как способ избавиться от проявлений болезни
- Лечебная диета: что нельзя есть, а что — нужно
- Лечение народными средствами в домашних условиях
- Можно ли вылечить чешуйчатый лишай навсегда?
- Видео по теме
От чего появляется болезнь на локтях и коленях: причины возникновения

Псориаз на локтях, как и любой другой вид подобного проявления, возникает вследствие сбоев в работе иммунной системы.
В результате нарушений происходит запуск механизма, при котором клетки кожи начинают обновляться почти в 5 раз быстрее, чем у здоровых людей. В итоге, не успевающие отмирать клетки собираются в папулы и воспаляются, впоследствии покрываясь шелушащимися чешуйками серебристо-белого цвета.

В число провоцирующих обстоятельств входит:
- сильный стресс или затяжные депрессии;
- гормональные сбои;
- нарушения в работе органов эндокринной системы;
- механические повреждения кожи;
- частые аллергические реакции;
- чрезмерная сухость кожи;
- вредные привычки;
- некоторые другие факторы.
Симптомы и признаки начальной стадии заболевания

Кожа в районе папул воспаляется, а на ее поверхности через определенное количество дней появляются серебристо-белые чешуйки, которые легко отделяются от бляшек при механическом воздействии.
После удаления ороговевших составляющих на поверхности воспаленного участка могут появиться кровяные капельки.
Как правило, появление пятен сопровождается зудом, ощущением стянутости кожи и прочими неприятными ощущениями. Болезнь протекает волнообразно: стадии ремиссии чередуются с обострением болезни.
Как выглядит локтевой псориаз?
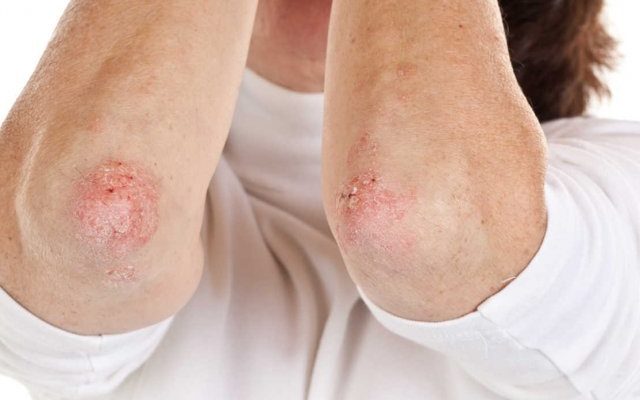
Локтевой псориаз в большинстве случаев характеризуется присутствием на коже локтевого сгиба сухих розовых или ярко-красных бляшек, покрытых чешуйками и имеющими бледно-розовый ореол.

Если у больного наблюдается пустулезная форма болезни, помимо папул в зоне локтя также могут появиться небольшие волдырики (пустулы), заполненные прозрачной жидкостью или гноем (в случае присоединения вторичной инфекции). Ставить диагноз и назначать лечение должен только лечащий врач.
Необходимые диагностические мероприятия
Локтевой псориаз, как и другие виды данного заболевания, сопровождается яркой симптоматикой, поэтому специалисту достаточно просто поставить пациенту предварительный диагноз.

Для уточнения обстоятельств лечащий врач все же прибегает к проведению дополнительных диагностических процедур, в числе которых:
- общий анализ крови;
- биохимический анализ крови;
- биопсия (соскоб тканей с места воспаления).
Получив результаты перечисленных видов тестирования, специалист сможет не только сделать полноценные выводы о состоянии здоровья больного, но и выбрать для него наиболее эффективный вид терапии.
Как и чем лечить псориаз на локтях?
Курс лечения заболевания нацелен на облегчение общего состояния больного, устранение мучительной симптоматики и предотвращение дальнейших рецидивов. Для получения желаемого результата используют комплекс мер, включающих медикаментозное, физиотерапевтическое и некоторые другие виды воздействия.
На начальных стадиях болезни применяют наружные средства, обладающие разными свойствами. Все зависит от симптомов и неудобств, которые доставляет пациенту болезнь. Это могут быть составы, направленные на устранение зуда, угнетение активности иммунной системы, увлажняющие или подсушивающие.

Обычно псориазникам назначают:
- Бенсалитин;
- Салициловую мазь;
- Ихтиоловую мазь;
- Цингодерм;
- Травокорт (гормональный препарат);
- Цинокап (для мокнущих участков);
- Дайвонекс (для усиления питания кожи).
В число медикаментов, предназначенных для внутреннего применения, входят следующие виды лекарств:

- антигистаминные препараты (Кларитин, Зодак);
- седативные средства (Персен, Ново-пассит);
- противовоспалительные медикаменты (Ортофен, Напроксен);
- витаминные комплексы (Аевит, Компливит и другие).
Также для скорейшего выздоровления больному могут назначить применение иммуномодуляторов.
Усиления эффекта медикаментозного воздействия можно добиться за счет регулярного проведения физиопроцедур.

- магнитотерапия;
- лазерное облучение;
- облучение ультрафиолетовыми лучами;
- ПУВА-терапия;
- фототерапия;
- криотерапия.
Также по возможности больному в профилактических и лечебных целях рекомендуют климатическое и грязелечение.
Соблюдение диеты является основой антипсориатического лечения.
Чтобы ускорить процесс выздоровления, больному необходимо придерживаться следующих правил.

- исключить из рациона жареные, соленые, пряные, копченые блюда, сделав упор на отварные, приготовленные на пару и запеченные в духовке без масла и жира лакомства;
- снизить потребление острых блюд и соли. Вместо майонеза лучше использовать лимонный сок или соусы, состоящие из натурального йогурта, горчицы, чеснока и зелени;
- употреблять больше зелени, овощей и фруктов;
- употреблять кисломолочные продукты натурального происхождения с пониженным содержанием жиров;
- исключить из рациона крепкий чай, кофе, сладкие газированные напитки и алкоголь. Пить больше обычной воды;
- желательно отказаться от курения.
Помимо лекарственных средств, диеты и физиотерапевтических процедур не менее эффективными могут быть народные рецепты.

- настой березового гриба. Высушенный гриб залить кипяченой водой и дать настояться в течение 4 часов. После — измельчить в ступке, залить этой же водой в пропорции 1:5 и настаивать в течение 48 часов. Полученный раствор процедить и принимать по 1 стакану в сутки за 30 минут до еды;
- настой из черной бузины. 2 ч. л. цветов растения залить 1 стаканом кипятка. Принимать по 2 ст. л. по 5-6 раз в день;
- лечебная мазь. Необходимо Солидоловую мазь и элеутерококк колючий смешать в пропорции 5:1 и наносить на псориатические папулы.
Также в сети можно найти и другие народные рецепты для внутреннего и наружного применения, которые применяют для лечения псориаза.
Можно ли вылечить чешуйчатый лишай навсегда?

К сожалению, навсегда избавиться от локтевого псориаза не получится. Во избежание усугубления самочувствия больному необходимо принимать медикаментозные меры на ранних стадиях болезни.
Также в целях предотвращения обострения недуга необходима постоянная профилактика: соблюдение правильного питания, регулярное увлажнение кожи, климатическое лечение и так далее.
Видео по теме
О лечении псориаза на локтях в видео:
Прыщи или пятна могут появиться на любом участке кожного покрова, но в некоторых случаях сыпь характеризуется излюбленной локализацией. Местами скопления патологических элементов зачастую становятся области локтей и коленей. Когда там возникают высыпания, стоит рассмотреть подробнее.
Причины у детей и взрослых
Любая сыпь – это реакция кожи на повреждение, обусловленное действием внешних факторов или внутренних нарушений. Она может быть воспалительной, аллергической или принимать характер обычного раздражения. Обычно в такой ситуации у взрослых или детей приходится констатировать ту или иную дерматологическую патологию.
Длительное воздействие пота на кожу приводит к повреждению эпителия содержащимися в нем химическими веществами. И особенно часто это наблюдается в естественных складках кожи. Развитию подобного состояния способствуют различные факторы:
- Перегревание (излишне сильное укутывание младенцев).
- Ношение одежды из синтетических материалов, слишком теплой.
- Профессиональные вредности (работа в сталелитейных цехах, плохо проветриваемых душных помещениях).
- Пренебрежение правилами личной гигиены (редкие приемы душа и купания).
- Локальный и общий гипергидроз (на фоне эндокринных, нейровегетативных нарушений).
Сначала на коже возникает легкое покраснение, которое сопровождается зудом и жжением. Продолжающийся контакт с потом при увеличении его продукции или нарушении испарения приводит к появлению рассеянных пузырьков с прозрачным содержимым. Такая форма потницы называется кристаллической.
При папулезном варианте жидкость в полостных элементах мутнеет, они окружаются красным воспалительным венчиком, что связывают со вторичным микробным инфицированием. Отдельные элементы сливаются, запущенные случаи сопровождаются мокнутием, осложняются пиодермией.
Потница сопровождается покраснением с образованием пузырьков или папул. Она возникает не только у детей, при определенных условиях ею страдают и взрослые.
Зудящие элементы в области локтей или под коленками зачастую свидетельствуют об аллергическом процессе. Реакции гиперчувствительности лежат в основе различных заболеваний:
- Аллергического контактного дерматита.
- Атопического дерматита (нейродермита).
- Экземы.
- Крапивницы.
Кожа рук, включая локтевые сгибы, часто контактирует с потенциальными аллергенами. В этом случае на участках, подвергшихся их воздействию, наблюдаются ограниченное покраснение и отечность, на фоне которых видны мелкие папулы и пузырьки. Кожные изменения проходят после устранения провоцирующего фактора.
При повторных контактах с аллергеном процесс трансформируется в экзему, когда образуется большое количество серопапул или микровезикул, которые лопаются с образованием сплошной мокнущей поверхности. В отличие от аллергического дерматита, наблюдается сенсибилизация организма, в результате которой высыпания принимают симметричный характер, распространяются и на другие участки тела.
Локтевые и подколенные складки – довольно типичная локализация высыпаний при атопическом дерматите. У детей первого года жизни и в раннем возрасте очаги схожи с экземой, сочетаются с плотными папулами, сливающимися между собой. У более старших пациентов и взрослых преобладает инфильтрация, шелушение и лихенизация (усиление кожного рисунка).
Атопический дерматит принимает хронический рецидивирующий характер, обостряясь и усугубляясь на фоне невротических расстройств. Последние поддерживаются упорным и сильным зудом, который является постоянным признаком болезни. У пациентов отмечаются повышенная раздражительность и возбудимость, нарушается сон.
Для крапивницы характерны волдыри. Это кожные элементы, возникновение которых связано с отеком сосочкового слоя дермы. Они несколько возвышаются, бледно-розового или красного цвета, имеют полигональные очертания и склонны к слиянию. Крапивница возникает на различных участках кожного покрова, включая область естественных складок, сопровождается выраженным зудом.
Сыпь при аллергических заболеваниях может приобретать различный характер, но ведущим симптомом таких реакций становится зуд, порой довольно интенсивный.
Дерматомикозы, вызванные грибками (трихофитоном, микроспорумом, эпидермофитоном), также поражают кожу в области кожных складок и внутренней поверхности конечностей. При этом возникает округлое или овальное красное шелушащееся пятно с четкими границами и несколько возвышающимися отечными краями. В центре очаги светлеют и немного западают, поэтому выглядят в виде колец, по периферии которых образуются мелкие пузырьки, чешуйки или корки. Они часто сливаются между собой, захватывая обширные зоны и принимая причудливые очертания.
Заболевание протекает длительно, сопровождается легким зудом, который усиливается в периоды обострения (особенно летом и при повышенной потливости). Эпидермофитией чаще болеют взрослые, а дети обычно заражаются микроспорией или трихофитией, для которых также характерно вовлечение в процесс волосистой части головы. Там отмечают появление бледно-красных или синюшных очагов с шелушением. На этом фоне наблюдается гнездная плешивость: при трихофитии волосы обламываются у самой кожи, а при микроспории – высоко, на разных уровнях.
Концентрация сыпи в естественных складках кожи часто наблюдается при некоторых инфекциях детского возраста. В этом случае вовлечены не только участки вокруг локтей и коленей – элементы рассеяны практически по всему телу. Мелкоточечные высыпания характерны для скарлатины, они становятся более видны при нажатии стеклянным шпателем. Другими признаками инфекции будут:
У взрослых вокруг локтевых и коленных суставов могут образовываться специфические узлы (гуммы), которые являются признаком третичного сифилиса. Они локализуются в подкожной клетчатке, безболезненны, постепенно увеличиваются в размерах, становясь при этом тугоподвижными. Далее в центре узла формируется некроз и язва, из глубины которой выделяется вязкая жидкость. В процессе разрешения они уменьшаются в размерах и рубцуются.
Клиническая картина детских инфекций имеет ряд отличительных черт, по которым можно установить диагноз даже на основании осмотра.

На коже рук и ног у детей, страдающих ревматизмом, может появиться кольцевидная эритема – сыпь в виде округлых розово-красных элементов (ободков), безболезненных и не возвышающихся над окружающей поверхностью. При надавливании они бледнеют и становятся незаметными. Обычно кольцевидная эритема наблюдается в начале болезни, а при стихании активности она проходит.
Болезнь характеризуется и другими проявлениями в области суставов – ревматическими узелками. Обычно они встречаются у детей с рецидивами. Это плотные безболезненные подкожные образования, размерами от нескольких миллиметров до 2 см, расположенные в местах прикрепления сухожилий. Схожие образования наблюдаются при ревматоидном артрите у взрослых.
Разгибательные поверхности локтевых и коленных суставов – одна из типичных локализаций псориатических бляшек. Сначала образуется плоская шероховатая папула розово-красного цвета, покрытая мелкими чешуйками. Постепенно элементы увеличиваются в размерах, превращаясь в бляшки причудливых очертаний. Для псориаза характерна триада клинических феноменов:
- Стеаринового пятна – при поскабливании бляшек видны мелкие серебристые чешуйки.
- Терминальной пленки – после удаления чешуек остается блестящая поверхность.
- Кровяной росы – дальнейшее поскабливание приводит к точечному кровотечению.
В прогрессирующей стадии кожные изменения сопровождаются зудом различной интенсивности. У детей до 5 лет псориаз проявляется распространенной сливной сыпью, иногда с мокнутием и отечностью. В школьном возрасте выражены экссудативные процессы с появлением на поверхности бляшек чешуйко-корок.
Дополнительная диагностика

Для определения причины высыпаний на локтях и коленях необходима комплексная диагностика. Иногда происхождение пятен ясно и по данным клинического осмотра, но зачастую приходится проводить дополнительные исследования:
- Общий анализ крови (лейкоцитарная формула, СОЭ).
- Биохимические показатели (иммуноглобулины E, антистрептолизин-О, ревмопробы).
- Серологические маркеры (МРП, ИФА, РИФ).
- Аллергопробы (аппликационные, прик-тест).
- Соскоб с пораженных участков (микроскопия, посев).
Исходя из конкретной ситуации, ребенку или взрослому может потребоваться консультация смежных специалистов – аллерголога, инфекциониста, ревматолога. Дифференциальную диагностику приходится проводить с широким спектром состояний, сопровождающихся сыпью на коже.
Обследование на первичном этапе включает врачебный осмотр, дальнейшая диагностика проводится с учетом его результатов.
Что делать, если появились?
Любая сыпь на теле, особенно в детском возрасте, внушает вполне обоснованную тревогу. Это симптом, который нельзя оставлять без внимания. Определив его происхождение, можно приступать к терапевтическим мероприятиям. Одни состояния, например, потница, требуют лишь оптимизации образа жизни и ухода:
- Частое проветривание помещения.
- Регулярно принимать душ, купать ребенка.
- Избегать чрезмерного укутывания младенцев.
- Носить одежду из натуральных тканей.
- Делать воздушные ванны.
Но в большинстве ситуаций необходима более активная тактика, предполагающая использование медикаментов. Правильно назначенные препараты должны действовать на причины и механизмы развития болезни, что и ведет к устранению симптомов. Исходя из клинической ситуации, могут быть назначены:
- Антигистаминные (Тавегил, Эриус, Фенистил-гель, Псило-бальзам).
- Десенсибилизирующие (глюконат кальция, тиосульфат натрия).
- Кортикостероиды (Элоком, Адвантан, Целестодерм, Флуцинар).
- Противогрибковые (гризеофульвин, кетоконазол, тербинафин).
- Антисептики (салициловая и борная кислоты, калия перманганат).
Лечение скарлатины, ревматизма и сифилиса осуществляется антибиотиками пенициллинового ряда, при острых инфекциях проводят инфузии дезинтоксикационных средств. Наружная терапия псориаза предполагает использование различных мазей (салициловой, дегтярной, нафталанной, гормональных). Кожные высыпания лечат ПУВА-терапией, в тяжелых случаях назначаются цитостатики (метотрексат, циклоспорин).
Красная сыпь в области локтевых и коленных суставов может появиться при широком спектре патологических состояний у взрослых и детей. Для выявления конкретной причины необходимо обратиться к врачу и пройти обследование. Только так можно определить правильную лечебную тактику.
Читайте также:



