Массаж руки после операции на связках

Операция на сухожилии кисти и пальцев рук показана больным с травмами, повлекшими разрыв сухожилия и нарушение подвижности пальцев. Такие вмешательства считаются сложными, имеют свою специфику, требуют правильной и длительной реабилитации, от которой зависит возможность полного или частичного восстановления исходного объема движений, мелкой моторики, письма.

Вмешательства на сухожилиях проводятся часто, ведь руки постоянно используются в быту и профессиональной деятельности, а потому и подвержены разного рода повреждениям. По статистике, почти треть всех травм кисти протекают с нарушением целостности сухожилия.
Любые травмы сухожилий пальцев или кисти требуют хирургической коррекции, в отличие от, к примеру, повреждений плечевого сустава. Операция на сухожилии плеча проводится лишь в особо тяжелых случаях, а большинству пациентов достаточно иммобилизации и медикаментозной терапии.
На практике хирурги чаще всего сталкиваются с травмами сухожилий сгибателей, которые расположены относительно поверхностно. Реже вовлекаются нервы пальцев, а на третьем месте по частоте стоят повреждения сухожилий мышц-разгибателей, причем последние могут разрываться от кончиков пальцев и до уровня средней трети предплечья.
Сухожилия пальцев имеют одинаковое строение, отличие состоит лишь в их толщине и форме на разных уровнях, в связи с чем хирурги условно выделяют пять зон травмирования, в соответствии с которыми операции приобретают некоторые технические особенности.

Очень большие сложности в лечении возникают при повреждении сухожилий, которые сочетаются с нарушением целостности сосудов и нервов и, особенно, переломами фаланг пальцев. Такие травмы требуют сложнейших пластических операций, которые под силу только высококвалифицированному хирургу, специализирующемуся на хирургической патологии кистей рук.
Показания и противопоказания к операции на сухожилиях рук
Операция на сухожилии руки показана при любой травме, сопровождающейся нарушением его целостности — резаная рана, причиненная ножом, осколком стекла и др., огнестрельное ранение, раздавливание мягких тканей с переломами пальцев и разрушением сухожилий, неосторожное использование пиротехники.
Экстренное вмешательство необходимо при отрывах пальцев или отдельных фаланг. Плановая операция проводится при:
- Синовиальных кистах;
- Туннельном синдроме;
- Контрактурных изменениях кисти;
- Зарубцевавшихся травмах сухожилий сгибателя или разгибателя пальца;
- Рубцовых деформациях.
Сухожилия очень прочны благодаря продольно ориентированным коллагеновым и эластическим волокнам, а наиболее уязвимое их место — зона перехода в брюшко мышцы или место крепления к кости. Самостоятельно срастись они не смогут, поскольку сокращение мышечных волокон ведет к сильному расхождению его краев, которые невозможно сопоставить без операции.
Клетки, образующие сухожильную ткань, не способны к активному размножению, поэтому регенерация происходит за счет рубцевания. Если операция не будет проведена, то уже к концу первой недели после травмы между концами сухожилия появится рыхлая соединительная ткань с многочисленными сосудами, на второй — волокна, а по истечении месяца — плотный рубец.
Восстановленное за счет рубца сухожилие не способно в полной мере обеспечить двигательную функцию пальцев, из-за чего уменьшается мышечная сила и скоординированная работа сгибателей и разгибателей пальцев руки.
Длительное сокращение мышц, которые не удерживаются целостным сухожилием, ведет к их атрофическим изменениям, которые спустя 6 недель становятся необратимыми, а через три месяца и более хирургу будет крайне затруднительно выделить свободные сухожильные концы.
Противопоказанием к операции на сухожилии пальца или руки может стать обширная рана с нагноением, микробным обсеменением мягких тканей, тяжелое состояние пациента — шок, кома, выраженные нарушения свертываемости крови. В таких случаях с хирургическим лечением придется повременить, отложив его до момента стабилизации состояния больного.
Подготовка к операции и методы обезболивания

Операция на сухожилии руки обычно проводится под местным обезболиванием или в условиях проводниковой анестезии, но во всех случаях важно, чтобы обезболивание было достаточно сильным и продолжительным, не оказывало влияния на сознание пациента, с которым хирург общается во время операции. Используемые препараты не должны вызывать ни общие, ни местные осложнения.
При плановой операции пациент является в клинику в назначенное время с результатами анализов крови и мочи, коагулограммой, а в случае приема кроверазжижающих препаратов последние должны быть отменены заранее. Специфическая подготовка может включать ЛФК.
Если имеет место травматическое повреждение тканей пальцев, а состояние пациента усугубляется другими повреждениями или сопутствующими заболеваниями, то операция откладывается до момента стабилизации работы жизненно важных органов. Проводится противошоковая терапия, восполнение потерянной крови, профилактика или лечение инфекционных процессов.
При сильном микробном загрязнении раны руки, развивающемся нагноении до вмешательства вводятся антибиотики, лечение которыми продолжается и в послеоперационном периоде.
Подготовительным этапом перед восстановлением целостности сухожилия может стать первичная хирургическая обработка раны, которая необходима пациентам с открытыми и глубокими повреждениями тканей кисти, сопровождающимися костными переломами, размозжением, отрывом фаланг или целого пальца.
Если оперирующий хирург не обладает достаточным опытом операций на кистях, то оптимальным будет промыть рану, остановить кровотечение и наложить швы в случае резаного ранения. После этого пациент должен быть направлен в специализированное отделение. Без первичной обработки раны сухожилия могут сместиться, зафиксироваться соединительной тканью в неправильном положении, что создаст значительные трудности на этапе реконструктивного лечения.
В случае плановых операций на сухожилиях пальцев и кисти проводится специальная подготовка:
- Лечебная физкультура пораженных и здоровых участков;
- Парафиновые аппликации на кисть или пальцы;
- Подготовка кожных покровов в месте предполагаемых разрезов;
- Восстановление пассивных движений пальцев, когда поврежденный палец фиксируется к здоровому пластырем и совершает вместе с ним движения;
- При сформированных контрактурах рекомендована лечебная гимнастика по полчаса ежедневно, при этом важно не допустить появление болезненности.
Техника и сроки выполнения операций на сухожилиях пальцев
Наиболее частыми разновидностями операций на сухожилиях кисти считаются:
- Наложение шва;
- Тенолиз — рассечение спаек;
- Тенодез — фиксация сухожилия к кости;
- Перемещение в другое ложе из зарубцевавшегося;
- Трансплантация.
Операция при разрыве сухожилия кисти состоит в наложении шва, причем, чем раньше это будет сделано, тем выше шансы на успешную реабилитацию. Правильная первичная хирургическая обработка в значительной степени помогает наложению шва и срастанию волокон.
Важным правилом, которое должен соблюдать хирург при сшивании сухожилий, – это как можно меньшее количество продольных разрезов, которые еще больше травмируют и без того поврежденную кисть.
Правила наложения шва при травмах сухожилия сгибателя пальцев:
- Ближний к запястью конец сухожилия выделяется из мягких тканей через отдельный поперечный разрез вдоль дистальной ладонной складки;
- По возможности обеспечивается минимальное повреждение костно-фиброзного канала кисти;
- Для сшивания рекомендуется использовать тонкие и прочные нити, обязательно накладывается дополнительный рассасывающийся шов на края разорванного сухожилия.
После обработки раны антисептиками, хирург производит необходимое количество разрезов в поперечном направлении, выводит концы сухожилия и сшивает их с соблюдением вышеописанных правил. Шов сухожилия должен быть простым с точки зрения хирургической техники, концы сшиваемого сухожилия не должны перекручиваться, между ними не следует оставлять зазор, в котором впоследствии разрастется рубец. Узлы погружают внутрь сухожилия, не допуская его разволокнения, а главный шов располагается внутриствольно.

виды сухожильного шва
Сегодня используется более 70 разновидностей сухожильных швов, но идеальный вариант так и не найден, а недостатки присущи каждому типу шва. Наиболее распространен так называемый спиральный, единственным недостатком которого можно считать необходимость тщательного исполнения. Любые технические погрешности при спиральном шве приведут к серьезным осложнениям и рубцеванию.
Операция на пальце руки обычно проводится при согнутом его положении. При повреждении сухожилий глубоких сгибателей техника сшивания зависит от уровня травмы:
- При отрыве сухожилия в самой дальней его части производится фиксация конца к дистальной фаланге или проведение сшивающей нити через ноготь и крепление ее там при помощи специальной пуговицы, которая удаляется через 4-5 недель, при невозможности фиксации к фаланге накладывается сухожильный шов и дополнительный обвивной;
- Самая сложная зона — от середины средней фаланги и до основания пальца, при травмах сухожилий в этой области возможно наложение внутриствольных швов, фиксация швов на коже сбоку фаланги при помощи пуговиц, иссечение поверхностного сухожилия при сочетанной травме ради сшивания глубокого и сохранения движения пальца;
- Операция на сухожилие кисти показана при разрыве сухожилий зоны от основания пальца и до запястья, необходимо наложение швов на каждый поврежденный сухожильный ствол, а в качестве прокладок, обеспечивающих скольжение, используются жировая ткань или мышцы;
- Травма сухожилий на уровне связки запястья требует наложения швов и обязательного иссечения самой связки, чтобы неизбежное увеличение объема сшитых тканей во время заживления не привело к компрессии и рубцовому сращению неповрежденных тканей, сосудов и нервов;
- При травмах выше проксимального края связки запястья хирург действует крайне аккуратно ввиду близости крупных сосудов и нервов, а также трудности в правильном сопоставлении соответствующих концов при разрыве сразу нескольких сухожильных стволов. Хирург накладывает отдельный внутриствольный шов на каждое сухожилие, восстанавливает целостность сосудов и нервов, что представляет собой крайне трудоемкую и кропотливую работу.

Если наложить шов сухожилия не представляется возможным ввиду значительного расхождения его краев, показана пластика с помощью синтетических материалов (тендопластика) или собственных сухожилий пострадавшего.
Помимо сшивания сухожилий и восстановления целостности других структур во время одной операции, возможно проведение двухэтапного лечения, которое актуально в случае массивных рубцовых разрастаний на кисти. На первом этапе лечения хирург аккуратно формирует канал из синтетической трубки, иссекая рубцы и сшивая сосуды и нервы. Через два месяца вместо трубки устанавливается трансплантат сухожилия, взятого у самого пациента из другой области (нога, например).
Применение микрохирургической техники значительно улучшает конечный результат операции на сухожилии пальца или кисти. В процессе вмешательств удаляются рубцы, производится пластика мягких тканей или пересадка недостающих компонентов из других участков тела.
При сильном спаечном процессе показан тенолиз — рассечение соединительнотканных сращений и выделение из них сухожильных пучков. Операция может быть проведена эндоскопически, что дает хороший косметический результат.
Послеоперационный период и восстановление
После операции на сухожилиях кисти пациент может быть выписан уже на следующий день, но при микрохирургических манипуляциях госпитализация проводится на протяжении 10 дней. При сильном болевом синдроме назначаются анальгетики, для предупреждения нагноения раны — антибиотики. Возможно дополнение лечения физиотерапевтическими процедурами.
Реабилитация после вмешательств на сухожилиях направлена, главным образом, на восстановление двигательной функции кисти и пальцев и определяется видом операции и глубиной травмы. Первые несколько дней конечность требует полного покоя.
Когда отек уменьшится (с 3-4 дня), нужно приступать к активным сгибательным движениям с максимально возможной амплитудой. Первое максимальное сгибание сохраняется сутки за счет гипсовой лонгеты, затем палец разгибается и также удерживается в нужном положении гипсом еще сутки. Такая посуточная смена положений приводит к тому, что образующиеся рубцовые сращения не разрываются, а растягиваются.
Примерно через три недели палец обретает удовлетворительную подвижность, наступает ранний послеоперационный период. Дальнейшее восстановление происходит при использовании эспандеров и специальных тренажеров, при этом движения должны быть безболезненными и аккуратными, так как чрезмерная активность и резкость может спровоцировать разрыв наложенного шва сухожилия.
После 35 дня начинается этап активной разработки пальцев, длящийся до полугода. Весь этот период пациент должен быть под тщательным наблюдением, так как любое отклонение от намеченного плана, излишнее или недостаточное усердие могут привести к неполному восстановлению подвижности. Только специалист-реабилитолог должен определять время увеличения нагрузки и ее интенсивность, необходимость применения дополнительных мер (миостимуляция) и безопасность возвращения к труду.
Результат операции на сухожилиях оценивается не ранее, чем через полгода после лечения. До года пациент продолжает активные тренировки пальцев и кисти, по мере которых увеличивается амплитуда движений. Важным аспектом в реабилитации после сшивания сухожилий является личное участие и заинтересованность прооперированного, от упорства, уровня интеллекта и терпения которого зависит эффективность восстановления.
Реабилитация в целом занимает до нескольких недель, во время которых нельзя приступать к работе, иначе все усилия будут бесполезны. Конечно, время возвращения к труду определяется профессиональными обязанностями, ведь некоторые специальности не требуют активного участия по крайней мере одной руки в трудовом процессе. При необходимости выполнения тяжелой физической работы, задействующей обе кисти и пальцы, пациенту положено освобождение от таковой или перевод временно на другую работу.
В послеоперационном периоде при артроскопическом шве Банкарта происходит процесс срастания суставной губы и комплекса плечелопаточных связок с передним краем суставной впадины лопатки. В соответствии с фазами образования соединительнотканного рубца через 2-3 нед. после операции образуется фибробластическая спайка, которая обладает минимальной механической прочностью.
Спустя 1,5-2 мес. эта спайка уплотняется и через 2,5-3 мес. становится более устойчивой к механическому воздействию. Процесс ее созревания заканчивается по прошествии 6 мес. после операции. С учетом фаз созревания рубца и необходимости восстановления мышечного баланса плеча следует строго регламентировать нагрузки в послеоперационном периоде, так как преждевременное увеличение амплитуды движений в суставе приводит к растягиванию послеоперационного рубца с последующим рецидивом нестабильности.
Рецидивирующая нестабильность плечевого сустава характеризуется стойким нарушением координации мышечной деятельности, в связи с чем возникают дополнительные задачи, связанные с его устранением и формированием нормального двигательного стереотипа поврежденной верхней конечности.
Таким образом, функциональное восстановительное лечение делится на 4 периода.
1. Ранний послеоперационный — 3-4 нед.
2. Поздний послеоперационный — 3-4 мес.
3. Предтренировочный — 6-10 мес.
4. Тренировочный — 10-12 мес.
Данное деление на периоды произведено для основного контингента пациентов — спортсменов высокой квалификации.
Для лиц, не занимающихся спортом, используют более упрощенную схему:
1- й период — активизация двигательного режима за время иммобилизации — 3-4 нед.;
2- й период — поэтапное восстановление двигательного режима и функции мышц плечевого сустава — 2-3 мес;
3- й период — восстановление общей трудоспособности — 6 мес. Тяжелый физический труд разрешен через 1 год после операции.
Ранний послеоперационный период
Занятия лечебной гимнастикой начинают со 2-го дня после операции в условиях палаты в положении лежа на спине, на здоровом боку и стоя. С 3-5-го дня занятия продолжают в зале для занятий ЛФК. Используют дыхательные упражнения, общетонизирующие упражнения для мелких и средних мышечных групп. Занятия проводят 3-4 раза в день.
После улучшения общего состояния пациента, обычно к 4-6-му дню после операции, основной задачей становится активизация двигательного режима на период 3-4 нед., направленная на профилактику гипотрофии мышц плечевого пояса и улучшение местного кровообращения, что создает благоприятный фон для репаративных процессов. Проводят тренировку мышц в изометрическом режиме, электростимуляцию, пневмоударный массаж. Особенностью изометрической гимнастики является то, что занятия ею начинают в разные сроки в соответствии с фазами морфологической перестройки тканей в зоне операции.
Суть тренировки мышц в изометрическом режиме состоит в следующем. В начальной фазе обучения пациент последовательно выполняет пассивные и активные движения на здоровой стороне, что формирует конкретную программу действий. Затем предлагают мысленно воспроизвести те же движения на оперированной стороне (идеомоторное упражнение). Тренировки проводят ежедневно, интенсивность напряжения должна приближаться к максимальной, не вызывающей болевых ощущений, длительность сокращений увеличивают с 1 до 5-7 с, а расслабление продолжается 2-3 с.
Поздний послеоперационный период
После прекращения иммобилизации конечности начинается наиболее ответственный период восстановления функции плечевого сустава, продолжительность которого 3-4 мес.
Он подразделяется на три этапа:
1. Устранение миогенной контрактуры плечевого сустава в течение 1 мес.
2. Укрепление мышц плеча и плечевого пояса в течение 1 мес.
3. Восстановление координации движений и выносливости к длительной статической нагрузке — в течение 3-4 мес.
Цель восстановительного лечения в позднем послеоперационном периоде — восстановление функциональных возможностей мышц плеча и плечевого пояса в сочетании с дозированной мобилизацией плечевого сустава. Для достижения этой цели используют лечебную гимнастику, массаж, трудотерапию, лечение положением, физические упражнения в воде, физиотерапию, преимущественно электростимуляцию мышц.
В первые дни после прекращения иммобилизации, несмотря на проводимую изометрическую гимнастику мышц, стабильность головки плечевой кости остается сниженной. В связи с этим задачей восстановительного лечения является устранение миогенной контрактуры плечевого сустава без нарушения целости формирующегося послеоперационного рубца.
С целью увеличения амплитуды движений в плечевом суставе выполняют активные движения в облегченных условиях: скольжение по гладкой поверхности с роликовой тележкой с рукой, подвешенной на функциональном механотерапевтическом столе. Эти упражнения чередуют с нагрузкой легкими предметами (гимнастическая палка, мячи).
Для уменьшения миогенной контрактуры используют феномен постизометрической релаксации мышц. В исходном положении сидя пациент последовательно производит изометрические напряжения мышц плечевого пояса (попытка поднять руку, выдвинуть вперед плечо, соединить лопатки), при этом врач или инструктор ЛФК рукой оказывает максимальное противодействие движению. Затем аналогичным образом напрягают мышцы, окружающие плечевой сустав (попытка согнуть, разогнуть, привести, отвести, ротировать плечо). При выполнении каждой процедуры амплитуду движений увеличивают примерно на 5°. Описанная методика позволяет устранить миогенную контрактуру, не растягивая капсулу плечевого сустава и не нарушая стабильность головки плечевой кости.
Рекомендуется следующий темп увеличения амплитуды движений в оперированном плечевом суставе при типичном течении восстановительного процесса:
- Через 1 мес. после операции сгибание должно достигнуть 90°, отведение 60°, ротация опущенной вдоль туловища руки кнаружи — не более половины дуги ротации здоровой.
- Спустя 1,5 мес. сгибание увеличивают до 120°, отведение — до 90°, ротация кнаружи до нейтрального положения — 0°.
- Через 3-4 мес. сгибание должно быть 140-150°, отведение — 130-140°, ротация кнаружи — на 20-30° меньше дуги ротации здоровой конечности.
Для закрепления достигнутого на занятиях объема движений используют лечебные укладки оперированной конечности в положении коррекции — отведение плеча с фиксацией его и надплечия мешочками с песком в исходном положении — лежа на спине или сидя за столом. Продолжительность коррекции 5-10 мин.
Следующий этап — избирательная силовая подготовка мышц, обеспечивающих стабильность положения головки плечевой кости. Выполняют активные движения прямой и согнутой рукой с возрастающим отягощением и противодействием — вперед, в сторону, вращение кнутри, сгибание предплечия. Исходное положение — лежа или стоя. Темп движений медленный и средний. Используют гантели, эспандеры, медицинские палки, мячи.
В занятия лечебной гимнастикой включают упражнения, направленные на восстановление плечелопаточного ритма. Кроме того, обращают внимание на увеличение выносливости к длительным статическим и динамическим нагрузкам мышц плечевого пояса, а также восстановление профессиональных двигательных навыков. Это реализуют путем выполнения упражнений с длительным удерживанием руки в заданном положении со стандартными гантелями (2 кг) или дозированным отягощением — 10-25% от максимально возможного.
При решении указанных задач мы исходили из того, что для обеспечения нормальной двигательной функции оперированной конечности необходимы следующие условия:
— восстановление амплитуды пассивных движений;
— достаточные силовые возможности мышц, принимающих участие в движении;
— выносливость к длительной статической и динамической работе;
— подавление патологического двигательного стереотипа;
— отсутствие боли при активных и пассивных движениях.
Предтренировочный и тренировочный периоды
Предтренировочный период начинается с 3-4-го месяца после операции и продолжается до 6-8 мес. Основной задачей этого периода является восстановление общей тренированности спортсмена. Параллельно начинают тренировку специальных двигательных качеств (в зависимости от спортивной специализации), исключая широкоамплитудные, маховые, форсированные движения оперированной конечностью, а также пассивные движения для увеличения угла отведения, разгибания и наружной ротации конечности. При планировании тренировок следует включать микроциклы упражнений на силовую подготовку отводящих мышц, наружных ротаторов плеча, сгибателей предплечья.
Целями тренировочного периода, который продолжается с момента начала тренировок с полной нагрузкой примерно в течение 12 мес. после операции, являются восстановление специальной тренированности спортсменов, коррекция арсенала технических навыков в условиях соревнований. Спортсмен допускается к соревнованиям после объективной оценки функционального состояния плечевого сустава в сроки от 8 до 12 мес. после операции (в зависимости от вида спорта и квалификации спортсмена).
В зависимости от типа оперативного вмешательства методика функционального лечения может несколько видоизменяться. Так, после наложения артроскопического трансгленоидного шва основное внимание уделяют дифференцированной тренировке мышц — стабилизаторов плечевого сустава.
Таким образом, пациенты, прошедшие полный курс функционально-восстановительного лечения после оперативного вмешательства по поводу нестабильности плечевого сустава, возвращаются к полноценной спортивной и трудовой деятельности.
Уже при первичной обработке повреждения следует думать о конечном функциональном результате вмешательства. Конечный функциональный результат обусловлен не только характером повреждения и операцией, но и совокупностью способов лечения (способ иммобилизации, продолжительность его и т. д.).
Под комплексной терапией подразумевается научно обоснованная система применения различных общих и местных лечебных факторов с целью устранения функциональных нарушений организма. Комплексное лечение предполагает применение всех лечебных мероприятий, способствующих совершенному анатомическому и функциональному восстановлению организма. Комплексное лечение состоит из хирургического вмешательства, лечебной физкультуры, физиотерапии и трудотерапии.
По определению Яноша, в комплексном функциональном лечении больных предпочтение отдается тем мероприятиям, которые предупреждают или устраняют функциональные расстройства, следующие за повреждениями, и тем самым способствуют восстановлению функции поврежденного органа. Основы функционального лечения пострадавших были выработаны в России П. Ф. Лесгафтом во второй половине прошлого столетия. Выработкой принципов функционального лечения занимались врачи Харьковского медико-механического института во время первой мировой войны. Обоснование функциональной терапии в связи с переломами костей на западе принадлежит Л. Бёлеру.
Лечение и послеоперационное лечение должны составлять единую цепь, они не должны быть разделены даже во времени. Функциональное лечение и по времени должно быть в тесной связи с другими лечебными мероприятиями. Это относится и к срочным мероприятиям. Итак, лечение должно быть одновременно профилактическим и восстановительным. Несомненно, что послеоперационные мероприятия обычно являются консервативными, но патофизиологические реакции организма могут потребовать применения и активных мероприятий.
Следовательно, послеоперационное лечение может быть разделено на два этана: консервативное функциональное лечение и оперативное лечение. Функциональное лечение не может полностью предупредить сращение скользящих поверхностей мягких тканей, деформации после переломов или же развитие артрозов после повреждения суставных хрящей. Хирургические вмешательства в послеоперационном периоде имеют исключительно восстановительный характер. Цель этих вмешательств: с учетом имеющихся анатомических данных создать наиболее выгодное с точки зрения функции положение.
Такими вмешательствами являются, например: транспозиция сухожилий после паралича, операция тенодеза, артропластика, артроризы и т. д. Однако по ходу этих операций неизбежно наступление недостаточной регенерации, создание вынужденного положения конечности или ригидности сустава. Перечисленные изменения требуют также функционального лечения. Процесс регенерации может осуществляться только при наличии полного покоя, поэтому поврежденные, оперированные, пересаженные ткани сначала нуждаются в покое, что достигается путем иммобилизации. При лечении повреждений и заболеваний суставов и скользящих поверхностей в отношении движения и покоя имеется резкое противоречие.

а - упражнения на активные движения и на ловкость кисти, составляющие переход к трудотерапии. Вырезание различных фигур из бумаги требует от больного внимания, и при этом он незаметно включает в работу и больную руку. Таким образом устраняется психический момент, который долгое время может мешать активному пользованию рукой
б - больные охотно занимаются рисованием, даже имея малоподвижные и чувствительные суставы кисти. Такая тонкая работа улучшает координацию движений
В то время как основным условием регенерации тканей при восстановлении сухожилий является покой, для остальных тканей необходимы ранние движения и функциональное лечение, чтобы предупредить вторичные изменения в них.
К сожалению, избежать всех вторичных изменений практически невозможно. При повреждениях костей, суставов и сухожилий кисти продолжительная иммобилизация является необходимой, в то же время она может привести к определенным вторичным изменениям. Наиболее значительные вторичные изменения: неподвижность суставов, атрофия и расстройства координации движений.
Ригидность суставов предупреждается расслаблением и растяжением соответствующего отдела кисти; с целью растяжения сначала производятся активные двигательные упражнения. Мускулатура сокращаетсярефлекторно, ее действие происходит по принципу синергизма и антагонизма, то есть сокращение сгибателей сопровождается рефлекторным расслаблением антагонистических разгибателей. При пассивном движении рефлекторное расслабление отсутствует.
Если ткани не функционируют соответственно своей структуре, наступает их атрофия, ткани подвергаются обратному развитию и дегенерации. Активные упражнения способствуют улучшению кровообращения, и специфические тканевые раздражения, возникающие при активном движении, увеличивают работоспособность органа, а тем самым и его объем; при этом атрофия исчезает.
Если функция части кисти нарушена, то, как правило, чрезвычайно сложные движения всей кисти и руки в целом также нарушаются, наступают расстройства координации этих движений. Если часть кисти потеряна, то ее функцию выполняют другие отделы. Для усвоения новых, целесообразных комбинаций движений требуется длительное обучение при большом терпении больного.
Больным с тяжелыми повреждениями после оперативного и функционального лечения следует проводить трудотерапию, чтобы они снова могли привыкнуть к своей прежней работе или же освоить новую профессию. Если у больного имеются такие изменения, что он не может вернуться к своей профессии, его следует обучать целесообразной и подходящей ему деятельности, имеющей практическое значение. При этом необходимо учитывать состояние нервной системы больного и его настроенность. Следует подчеркнуть значение совместной работы лечащего врача и соответствующих организаций в интересах больного (институт определения трудоспособности).
Врач должен своевременно указать степень предполагаемой трудоспособности больного.
Активные движения и систематические упражнения могут привести к следующим изменениям в органе:
1. гипертрофия,
2. изменение строения, соответственно требованиям функции,
3. изменение кровоснабжения тканей путем капилляризации (Джокл),
4. улучшение координации движений.
Раздражения, обуславливающие обновление изнашиваемых в ходе функционирования органов и тканей, возникают благодаря самой функции. Следующие друг за другом движения передаются по всему организму путем специфических раздражений только благодаря активному движению (Дробил).
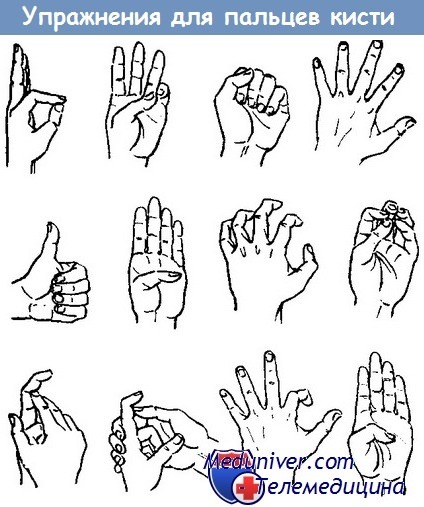
Сокращение мышц происходит в ответ на раздражение, приходящее к ним по двигательным нервам.
Натяжение, оказываемое мышцами на сухожилия, является для сухожилий основной функцией, при отсутствии которой они подвергаются дегенерации.
Сухожилия мышц оказывают тягу на кости. Кости претерпевают давление при нагрузке и при сгибании. Все это составляет обычную функцию костей.
Давление и движения в суставе поддерживают нормальное функциональное состояние хрящей суставов.
Суставные связки при движении сустава претерпевают натяжение.
Чувствительные нервы раздражаются чувствительными импульсами.
Активное движение непосредственно способствует улучшению кровоснабжения мышц, так как при этом сдавливаются вены и механически выжимается из них кровь. Рефлекторное действие также стимулирует кровоснабжение.
Уже в это время следует выполнять воображаемые упражнения: упражнять иммобилизованные мышцы путем воображаемых движений (Дробил). В дальнейшем очень важным является определение момента снятия иммобилизующей повязки и начала движения. Слишком рано начатые движения препятствуют регенерации и могут быть источником вредных импульсов, однако поздно начатые движения обуславливают наступление атрофии, сращений, неподвижности суставов. Поэтому не следует ждать до полного заживления ран.
Несоответствие выносливости тканей и функциональных требований субъективно выражается в появлении болей, а объективно — в наступлении состояния раздражения. Эти явления наступают тогда, когда регенерация поврежденных тканей еще не закончена, когда еще имеются скрытые повреждения, особенно в области иннервации симпатического нерва. В таких случаях следует следить за общим состоянием больного, за температурой и за СОЭ.
При начале упражнений следует обращать внимание на наличие субъективных ощущений — болей. Боли при движении должны сосредоточить внимание врача на соответствующей области, при этом необходимо провести объективное исследование ее (даже рентгенологическое). Послеоперационное лечение не должно вызывать болей, хотя индивидуальная чувствительность больных чрезвычайно изменчива. Выносливость тканей различна не только у разных людей, но и в различной фазе регенерации.
По сути дела, объективно судить можно только о количестве функциональной нагрузки, проводя различие между различными ее видами (движение без нагрузки, движение с нагрузкой, нагрузка путем усиления и удлинения продолжительности действия тяги, нагрузка путем увеличения числа и учащения ритма движений). Для того, чтобы врач мог создать необходимый для работы контакт с больным, он должен иметь соответствующие навыки, наблюдательную способность и, несомненно, психологические знания и чутье.
Итак, лечебной физкультурой должен руководить врач-специалист. Функциональное лечение должен вести сам врач, сначала ежедневно, позже два раза в неделю. Врачи, отпускающие больных домой с советом постоянно упражнять пальцы, не могут рассчитывать на получение хороших функциональных результатов. Эти советы для больных чаще всего остаются пустыми словами.
Читайте также:


