Локтевая и лучевая кости срослись
Синостоз – непрерывное соединение костей посредством костной ткани. Статья описывает основные виды синостозов
Синостоз – непрерывное соединение костей посредством костной ткани. Может быть врожденным или приобретенным, физиологическим или патологическим, естественным, искусственным (созданным в ходе операции) или посттравматическим. Иногда развивается в результате инфекционного или дегенеративного процесса: остеомиелита, туберкулеза, бруцеллеза или выраженного остеохондроза. Диагноз выставляется на основании рентгенографии и других исследований. Тактика лечения определяется индивидуально, с учетом возможных последствий.
Физиологический синостоз – нормальное соединение костей, возникающее по мере взросления. В норме синостозы образуются в подростковом и юношеском возрасте на месте синхондрозов (хрящевых соединений) между костями таза, крестцовыми позвонками и костями основания черепа. При гипергонадизме, евнухоидизме, болезни Кашина-Бека и некоторых других заболеваниях этот процесс замедляется или ускоряется, что может становиться причиной нарушений развития костно-мышечной системы.
Врожденный синостоз – патологическое сращение костей, обусловленное гипоплазией или аплазией соединительной ткани между этими костями. Чаще всего образуется между локтевой и лучевой костью. Реже наблюдается краниостеноз (преждевременное сращение двух или более черепных швов), синостоз ногтевой и средней фаланг V пальца стопы и синостоз костей запястья. В литературе описаны случаи сращения фаланг соседних пальцев при синдактилии, синостоз нескольких нормально развитых ребер, а также сращение первого и добавочного (шейного) ребра. При синдроме Клиппеля-Фейля образуются синостозы позвонков. Для синдрома Энтли-Бикслер характерна целая группа патологических сращений, в том числе краниостеноз, синостоз костей предплюсны, сращение головчатой и крючковидной костей запястья, плечелучевой синостоз и синостоз лучелоктевого соединения.
Посттравматический синостоз – сращение расположенных рядом костей вследствие повреждения костной ткани, эпифизарного хряща или надкостницы. Чаще всего выявляется синостоз между костями голени, костями предплечья и соседними позвонками. Причиной синостоза локтевой и лучевой, а также малоберцовой и большеберцовой костей обычно становится сближение отломков этих костей в зоне повреждения. Синостоз позвонков возникает в результате окостенения передней продольной связки после краевых переломов тела и вывихов позвонка.
Искусственный синостоз – создание сращения между костями в ходе операции. Применяется для устранения обширных дефектов кости, предотвращения формирования ложных суставов и т. д. Чаще всего искусственный синостоз создается между берцовыми костями. После операции основная нагрузка при ходьбе приходится на малоберцовую кость, которая со временем компенсаторно утолщается до размеров большеберцовой кости.
Другие патологические синостозы. В ряде случаев сращение костей происходит вследствие неспецифического воспаления (остеомиелита), специфической инфекции (брюшного тифа, бруцеллеза, туберкулеза) или выраженного дегенеративно-дистрофического процесса (остеохондроза).
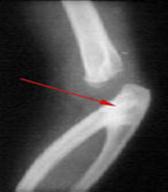
Синостоз костей предплечья или радиоульнарный синостоз – врожденное патологическое сращение локтевой и лучевой кости. Может образовываться на любом участке предплечья, однако чаще всего выявляются синостозы в проксимальном отделе. Длина участка сращения может варьировать от 1 до 12 см. В отдельных случаях наблюдается сочетание синостоза и синдесмоза. Грубая деформация, как правило, отсутствует, отмечается некоторая атрофия кисти и предплечья в сочетании с гипертрофией локтевого отростка.
Характерным признаком является невозможность активной и пассивной ротации предплечья, предплечье фиксировано в положении пронации. Такая установка конечности влечет за собой существенные ограничения трудоспособности и самообслуживания. Пациенты с радиоульнарным синостозом не могут принимать предметы на ладонь или совершать винтообразные движения кистью. Им трудно самостоятельно одеваться, обучаться письму, переносить тарелку или правильно держать ложку.
Диагноз радиоульнарный синостоз подтверждают при помощи рентгенографии предплечья. В возрасте до 3 лет проводят консервативную терапию: этапные корригирующие гипсовые повязки, ЛФК, массаж руки. В процессе коррекции предплечье переводят в положение супинации. Повязки меняют раз в две недели, срок лечения составляет от 6 до 10 мес. В последующем продолжают интенсивные занятия лечебной гимнастикой, назначают трудотерапию, чтобы развить компенсаторные движения в суставах. По достижении 4-6 лет осуществляют хирургические вмешательства, устраняя синостоз или переводя предплечье в функционально выгодное положение.
Применявшиеся ранее паллиативные и радикальные операции при синостозе часто не обеспечивали удовлетворительного результата из-за повторного сращения лучевой и локтевой кости. В настоящее время при данной патологии все шире используют специальные модификации аппаратов Илизарова, позволяющие постепенно устранить ротацию, обеспечить достаточное растяжение межкостной мембраны, создать условия для тренировки мышц супинаторов и пронаторов.
Выявляется у одного из двух тысяч новорожденных, чаще встречается у мальчиков, в отдельных случаях сочетается с врожденными пороками сердца. Проявляется ранним закрытием черепных швов. Сопровождается изменением формы черепа, ограничением объема черепа и развитием внутричерепной гипертензии. Интеллект изначально не нарушен, в последующем возможна вторичная задержка умственного развития. Причиной возникновения являются некоторые внутриутробные и наследственные заболевания. Пусковым фактором становится нарушение закладки костей черепа.
Синостозы могут образовываться как во внутриутробном периоде, так и после рождения ребенка. При внутриутробном сращении отмечаются более выраженные деформации черепа. В зависимости от сращения тех или иных швов выделяют несколько видов краниостеноза. При скафоцефалии (раннем сращении саггитального шва) выявляется сужение головы и увеличение переднезаднего размера черепа. При брахицефалии (раннем сращении ламбовидного и венечного швов) череп короткий, увеличен в поперечном размере. При тригоноцефалии (раннем сращении метопических швов) возникает треугольное выпячивание в лобной области.
Кроме видимой деформации черепа при краниостенозе наблюдается внутричерепная гипертензия, менингеальные симптомы, головная боль, тошнота, рвота, судороги (непроизвольные сокращения мышц, иногда с потерей сознания), нарушения сна (бессонница, частые пробуждения, трудности при засыпании), сонливость, раздражительность, беспокойство, задержка психического развития, снижение памяти, косоглазие и экзофтальм.
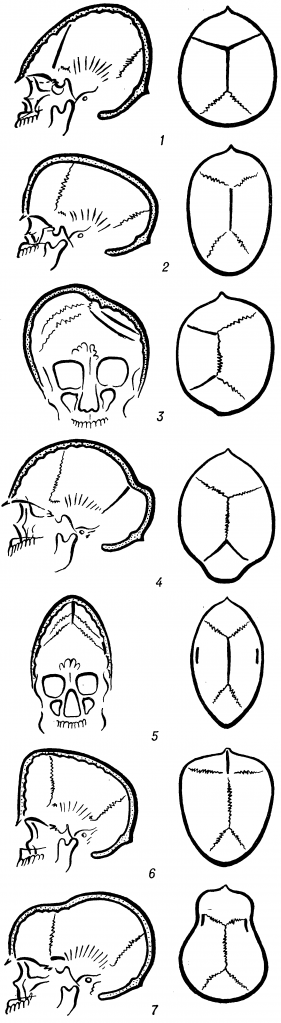
Рис. 1. Основные формы черепа при краниостенозе. Слева — схемы рентгенограмм в боковой (1, 2, 4, 6 и 7) и передней (3,5) проекциях; справа — крыша черепа— вид сверху; преждевременно окостеневшие швы выделены жирными линиями и перечислены ниже в скобках для каждой формы: 1— башенный череп— оксицефалия (венечный и стреловидный); 2— лодкообразный череп — скафоцефалия (стреловидный); 3— косой череп — плагиоцефалия (венечный и ламбдовидный); 4— уступообразный череп — батроцефалия (ламбдовидный); 5 — плоский череп — платицефалия (стреловидный и чешуйчатый); 6 — треугольный череп — тригоноцефалия (метопический лобный шов); 7 — узкий череп — лептоцефалия.
Для уточнения диагноза и оценки состояния внутримозговых структур проводят комплексное обследование. Пациентов направляют на осмотр к неврологу, осуществляют краниометрию (измерение размеров черепа), выполняют рентгенографию черепа. Для выявления признаков повышения внутричерепного давления назначают консультацию офтальмолога с осмотром глазного дна. Для изучения венозного оттока из полости черепа (позволяет косвенно выявить признаки повышения внутричерепного давления) используют ультразвуковую венографию.
Для оценки состояния внутримозговых структур больных направляют на КТ и МРТ головного мозга. При подозрении на патологию со стороны сердечно-сосудистой системы назначают консультацию кардиолога и проводят УЗИ сердца. Лечение хирургическое, по возможности осуществляется в первые годы жизни пациента. В раннем возрасте рассекают сросшиеся швы. При выраженном нарушении формы черепа осуществляют реконструктивные операции.
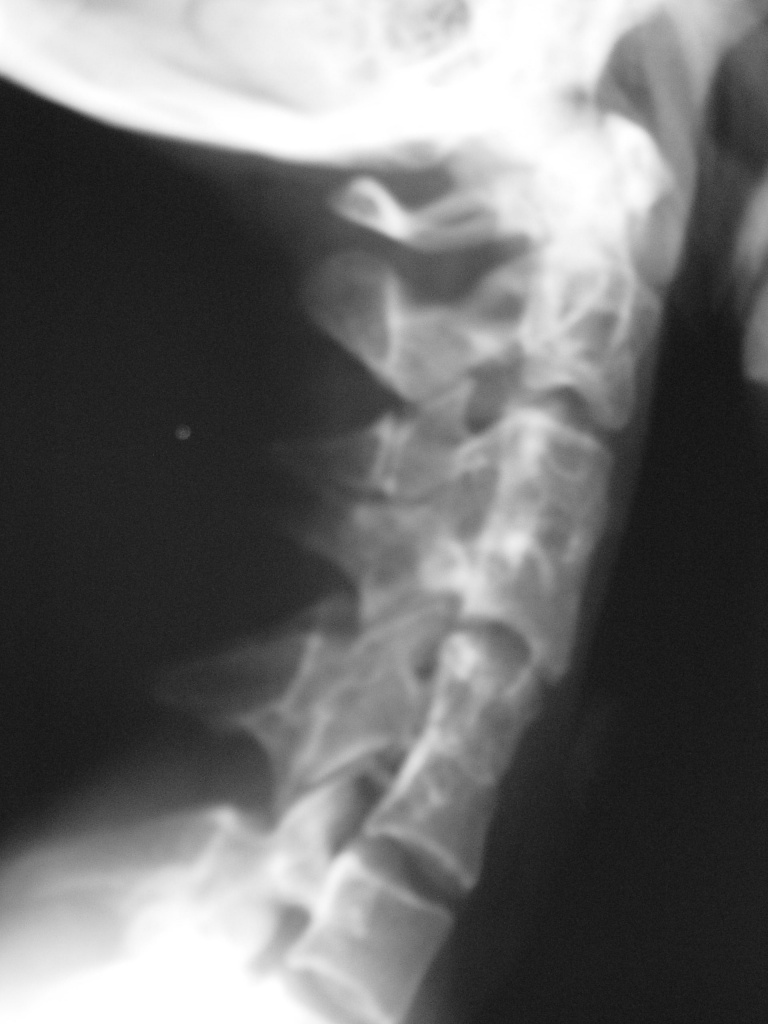
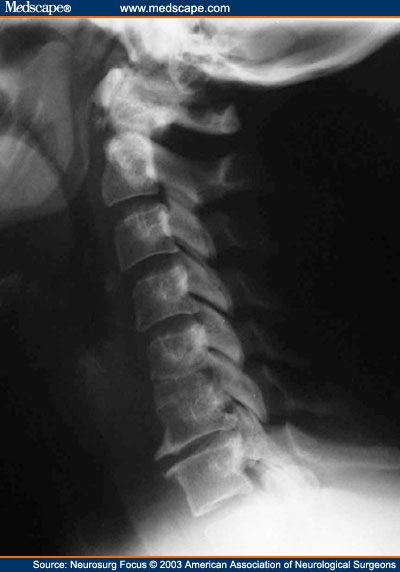
Редкая врожденная аномалия развития позвоночника, сопровождающаяся уменьшением количества или синостозом шейных позвонков. Описана французскими врачами Андре Фейлем и Морисом Клиппелем в 1912 году. Передается по аутосомно-доминантному типу. Характерными признаками являются короткая шея, ограничение подвижности верхних отделов позвоночника и снижение роста волос в затылочной области. Возможно сочетание с другими аномалиями, в том числе – пороками сердца, волчьей пастью, расщеплением позвоночника и сколиозом. Кроме того, у больных с синдромом Клиппеля-Фейля иногда выявляются врожденные аномалии развития дыхательной системы, ребер, почек, половых органов, пальцев рук, верхних и нижних конечностей, лица и головы.
Для подтверждения диагноза выполняют рентгенографию шейного и грудного отдела позвоночника. Лечение чаще консервативное, при выраженном косметическом дефекте иногда осуществляют удаление высоко расположенных верхних ребер. Для улучшения осанки и предотвращения вторичных деформаций пациентам назначают массаж, физиотерапию и лечебную физкультуру. При развитии радикулитов используют анальгетики. При выраженной компрессии нервных корешков производят хирургические вмешательства.


Лучевая кость руки – это парная кость в предплечье, которая распложена рядом с локтевой костью. Перелом лучевой кости можно получить в любое время года и суток, при любых обстоятельствах. Часто он бывает во время ДТП, при занятии спортом или падении велосипеда или с лестницы – особенно у пожилых людей. Очень велик риск такой травмы, если упали на прямую руку.
Еще одна причина, которая может привести к перелому – остеопороз. При этом заболевании кости становятся очень хрупкими, настолько, что травму можно получить даже при незначительном ударе рукой.
Существует несколько видом перелома лучевой кости:
-
внустрисуставной – когда перелом приходится на лучезапястный состав;
внесуставной – в данном случае сустав не затронут;
открытый – когда повреждена кожа;
оскольчатый – в этом случае кость может быть сломана на 3 и более частей.
Самый опасный из них – открытый перелом, поскольку при таком варианте риск заражения инфекцией. Такие переломы очень сложно срастаются, поэтому надо как можно быстрее обратиться к травматологу.
Симптомы перелома лучевой кости
Главных симптомов три:
-
сильная боль от запястья до локтя;
сложно пошевелить запястьем.
Иногда может появиться гематома и онемение пальцев. При переломе лучевой кости со смещением будет заметна деформация руки, а при пальпации – характерный хруст обломков кости.
Лечение перелома лучевой кости
Диагностика
В большинстве случаев определить перелом лучевой кости помогает рентген – его делают в двух проекциях. Если перелом внутрисуставной и потребуется операция, делают компьютерную томографию (КТ) – она обеспечит точное выравнивание составной поверхности.
КТ делают и после операции, чтобы проверить, правильно ли сросся перелом.
Их несколько и зависят они от типа травмы. Кроме того при лечении учитывают возраст пациента (у пожилых людей кости срастаются дольше) и его активности, например, спортсменам важно сохранить полную подвижность руки.
Консервативное лечение. Если перелом несложный, смещения нет, на травмированную руку накладывают гипс.
Если перелом со смещением, врач первым делом вернет части в правильное положение – это называется репозиция. После этого руку зафиксируют гипсовой лангетой в конкретном положении, которое зависит от характера перелома. Лангету оставляют на несколько дней, до тех пор, пока не спадет отек. А после этого наложат гипс – на 4 - 5 недель.
Хирургическое лечение. В отдельных случаях смещение при переломе бывает настолько сильным, что зафиксировать кости в правильном положении просто гипсом не получится. В этом случае их будут фиксировать спицами через кожу или платинами и винтами – в этом случае делают открытую операцию.
После того, как кости срастутся, врач назначает физиотерапию. Это может быть электрофорез, УВЧ, массаж, ЛФК (лечебная физкультура, которая поможет восстановить подвижность руки) и специальная диета, направленная на укрепление костей.
Профилактика перелома лучевой кости в домашних условиях
Совет здесь может быть только один – осторожность и еще раз осторожность. Особенно это касается пожилых людей. Носите удобную обувь и не торопитесь, чтобы исключить возможность падения.
И конечно, надо больше употреблять продуктов, укрепляющих кости. Среди них лосось, сардины, сыр, йогурт, шпинат, соя, листовая капуста и злаки.
Популярные вопросы и ответы
Осложнения при переломе лучевой кости случаются как в момент травмы, так и в процессе лечения.
Если в результате травмы фрагменты кости повреждают кожу, перелом инфицируется. Проходящие вокруг лучевой кости сосуды и нервы могут повредиться как острыми отломками, так и быстро развивающимся отеком в зоне перелома.
Консервативное лечение заключается в восстановлении положения костей и удержании их гипсовой повязкой. Гипс иногда сдавливает мягкие ткани, что приводит к их медленному разрушению и трудному заживлению после удаления повязки.
Хирургическое лечение связано со стандартными редко встречающимися рисками – инфицирование раны, замедленное сращение перелома, сосудистые и неврологические осложнения.
Реабилитация после перелома лучевой кости должна начинаться сразу после оказания врачебной помощи. Хорошо помогает справиться с отеком лечебная физкультура под наблюдением физическим терапевтом, иногда применяется аппаратная физиотерапия. Консервативное лечение требует реабилитации в течение 6 - 8 недель в гипсе, и потом еще 6 - 8 недель без гипса. Хирургическое лечение позволяет сократить эти сроки вдвое.
Локтевые травмы считаются одними из серьёзнейших повреждений, требующих длительного лечения, а также реабилитации, подобно другим сложным переломам. Дело в том, что перелом локтевой кости – это повреждение кости со сложным анатомическим строением, поэтому он оказывает влияние на лучезапястный сустав, который столь важен для нормального функционирования руки.
Строение локтевой кости непростое, так как оно представляет собой трубчатую кость, сочленённую с лучевой и образующую предплечье. В самом низу кость крепится к кисти, а вверху – к плечевой кости. Для движения человеку необходимо одновременное участие трёх отростков кости локтя: венечного, а также локтевого и шиловидного.
Если целостность тканей кости нарушена, это непременно провоцирует полное обездвиживание верхней конечности, поскольку именно локтевая кость формирует сустав локтя. При переломе локтевого сустава наблюдается неподвижность руки. Верхняя конечность может быть подвижна только при наличии сустава, ведь за счет него совершаются столь важные действия и движения, как вращение и разгибание.
Причины

Целый ряд причин, провоцирующих перелом локтевого отростка, известен сегодня медицине. Практика выделяет наиболее частные причины перелома:
- Умышленное физическое воздействие, осуществляемое с целью нанести вред здоровью;
- Разного рода удары, происходящие случайно, сложность перелома здесь зависит от направленности и силы ударов;
- Остеопороз – заболевание, приводящее к переломам, если на больную кость постоянно действует чрезмерная нагрузка;
- Падение с вытянутой рукой (подразумевается попытка удержаться): такой перелом локтя происходит следующим образом, человек вытягивает руку автоматически, однако вся мощь удара сосредотачивается на локтевой зоне.
Классификация

Сложность конструкции кости не выделяет перелом руки в локтевом суставе среди переломов других участков, поэтому классификация в данном случае стандартная.
- Закрытый – самый распространённый, при его получении кожа на руке не разрывается, а саму травму можно с лёгкостью определить по отёчности, боли и ограничениях в движениях.
- Открытый отличается от закрытого нарушением целостности кожи руки.
- Оскольчатый напоминает закрытый внешними проявлениями, однако отличается ощущением раздробленности костных тканей при ощупывании конечности. Степень раздробленности и количество осколков устанавливают посредством рентгеновского снимка.
- Перелом в локтевом суставе со смещением диагностируется легко, ведь концы кости и она сама при прощупывании повреждённой зоны расположены неверно. Одна часть выпирает неестественным образом из локтя.
- Трещины в кости – простой вариант травмированного локтя, поскольку заживление и полное восстановление длится гораздо меньше, чем при стандартной травме. Трещина подразумевает нарушение структурной целостности кости.
В медицине все закрытые переломы подразделяют на:
- Неполные;
- Полные.
В первом случае кость не нарушается целиком, но имеет место отрыв бугорков. Метафизарный перелом также известен медицине, чаще всего его называют в практике околосуставным. Близость травмы к зоне сустава дала ей подобное название. Если речь идёт об оскольчатых переломах, то следует различать здесь понятие отломка и осколка.
- Перелом с отломком возникает при отделении кости с костным каналом;
- Нестабильный локтевой перелом выглядит на снимке подобно неровной линии с изгибами (при получении травмы этого типа нередко возникает повторное смещение кости).

Речь идет о пребывании травмы на стадии сращения. Существует четыре стадии повреждения данного типа:
- Первичная устойчивая фиксация при сопоставлении врачом всех отломков позволяет избежать образования костной мозоли, не нарушая при этом кровообращения;
- Сращение вторичного характера происходит, если врачом не были сопоставлены все отломки (вероятность появления мозоли особенно высока в этом случае);
- Если рука не зафиксирована устойчиво, отломки плохо сопоставлены, не происходит сращение, а значит консолидация невозможна;
- Сращение всех слоёв костных тканей происходит правильно с последующим восстановлением кости и сустава локтя. Костная гематома рассасывается.
Симптоматика
Травмы локтя могут привести к развитию следующих симптомов перелома локтя:
- Резкие болевые ощущения на момент получения повреждения;
- Резкие боли от прикосновений к повреждённой области;
- Отёки и гематомы в зоне сустава;
- Выступание под кожей отломков, видимых невооружённым глазом;
- Частичная утрата функциональности конечности;
- Нехарактерные для руки движения, подвижность патологического характера;
- Скапливание кровяных выделений в суставе, называемое гемартрозом.
Сохранить положение всех отломков, и предотвратить неизбежную операцию при переломе локтя со смещением можно посредством правильного наложения гипса. Возможно, получится добиться лишь частичного сохранения функции конечности. Все разгибательные и другие движения при этом могут стать крайне болезненными.
Отдельные случаи позволяют прощупать повреждение при пальпации. Если нервные стволы ущемлены или повреждены, может появиться неврологическая симптоматика. Возможны жалобы на отсутствие чувствительности, покалывание и онемение руки в зоне повреждения.
Первая помощь

Сталкиваясь с такой травмой, необходимо предоставить первую помощь посредством полного обездвиживания повреждённой верхней конечности. Если поблизости не имеется медицинской шины, её можно самостоятельно изготовить из материалов, найденных под рукой. Это могут быть гибкие металлические прутья или дощечки, удилища.
Важно согнуть руку при наложении шины под прямым углом очень аккуратно. Следует разместить ладонь, направив её к лицу пациента. Важно прислушиваться к ощущениям пострадавшего.
Если он почувствует резкую боль при попытке установить руку в надлежащем положении, придётся отказаться от всяческого сгибания и чётко зафиксировать её в принятом после травмы положении.
Кожу следует обмотать бинтом, шину наложить так, чтобы она обездвижила все суставы руки, а затем подвесить на повязке. Антисептики и стерильные бинты необходимо применять при открытом переломе, но вату использовать нельзя. Пострадавшему можно дать обезболивающее перорально.
Диагностика

Диагностируется локтевой перелом по результатам осмотра пациента. Одни лишь признаки перелома локтя могут предоставить недостаточно информации, поэтому диагноз подтверждается в обязательном порядке рентгенологическим обследованием любого вида:
- МРТ;
- Компьютерная томография;
- 2 проекции рентгенограммы.
Обычно врач обходится обычным рентгеном. Дорогие методы незаменимы лишь в особенно сложных ситуациях.
Лечение
Если смещение отсутствует, травма поддаётся консервативному лечению. При небольшом смещении можно поступить аналогично. Смещение кости может потребовать операцию в большинстве случаев. Важно, чтобы кость срослась правильно, ведь от этого зависит дальнейшее развитие конечности.
Медикаментозное лечение

Медикаментозное лечение применяется в нескольких вариациях:
- Антибиотики и всевозможные антибактериальные препараты;
- Противовоспалительные и обезболивающие средства;
- Кровоостанавливающие препараты;
- Сыворотка противостолбнячная;
- Кальций и витаминный комплекс.
В конце последней (второй) недели активного лечения назначается физиотерапия.
Реабилитация
Очень важно подойти к реабилитации грамотно.

Массаж, который применяется при переломе локтя, ничем не отличается от массажа, выполняемого при других типах повреждений. Используются такие элементы массажа, как поглаживание, растирание, разминание, сгибание и разгибание в суставе, вращение. Выполнение происходит в сидячем положении специалистом.
При этом может присутствовать помощник, который держит руку пациента на весу, что необходимо при выполнении некоторых техник. Массаж помогает в лечении всех болезней суставов, при условии его верного осуществления. Во время восстановления массаж обязателен.
Осложнения
Осложнения, случающиеся в результате перелома в локте, делят на 2 вида: раннего характера и поздние. Рано возникающие осложнения:
- Потеря крови из сломанной кости при операции;
- Кровотечения, спровоцированные повреждением сосудов частью кости;
- Занесение инфекции (в том числе столбняк) в рану при лечении и из-за характера перелома;
- Болевой шок;
- Ненадлежащее состояние конструкции, использованной для фиксации места перелома;
- Неверно наложенные в результате операции швы;
- Эмболия сосудов инородными телами, жиром и тканью;
- Перемещение части костей под наложенным гипсом.
Поздно возникающие осложнения:
![]()
Плохая подвижность сустава;- Нарушение заживление суставных элементов;
- Отторжение эндопротеза сустава и имплантата ткани кости;
- Внутренние пролежни;
- Боль в месте травмы;
- Патологии нервных стволов.
Часто, осложнения позднего толка возникают в результате неверно выполненного лечения, невыполнение предписаний врача и выбора неэффективных методов восстановления.
Перелом локтя у детей

Как правило, чаще всего переломы локтя у ребенка встречаются в раннем возрасте. Причины ясны – наличие высокой двигательной активности и отсутствие опыта. Нередко кость ломается в месте роста из-за того, что это самая хрупкая и одновременно эластичная её часть.
Осложнения у ребёнка происходят не так часто. Чаще всего возникает смещение частей кости из-за желания двигать конечностью раньше времени. Важнейшим методом лечения для ребёнка считается остеосинтез, благодаря которому возможность шевелить рукой появляется в течение нескольких дней после операции.
Содержание:

Неподвижное взаимосращивание двух либо нескольких рядом расположенных костных структур посредством остеоткани имеет название синостоза. Описанный процесс бывает как врожденным, так и приобретенным. Совмещение костей обуславливается природными провоцирующими факторами либо различными патогенетическими явлениями. В зависимости от разновидности причины и выраженности сращения подбирается в каждом случае индивидуальным образом. Однако, зачастую физиологически сформированный синостоз не приносит каких-либо дискомфортных последствий и не нуждается в коррекции. К описанному явлению не следует относить процесс сращивания костных структур в суставных соединениях – анкилоз, и нормальное остеосрастание после повреждения целостности (перелома).
Классификация синостозов
В ортопедической практике имеется ряд видов синостоза. Выделяются различные его разновидности в соответствии с видом провоцирующего фактора, местом размещения, степенью тяжести болезни. Наиболее крупное деление синостоза по временному фактору его развития:
- врожденный;
- приобретенный.
Первый вариант выступает генетически обусловленным и формируется вследствие патологического процесса в период внутриутробного развития. Самый часто встречаемым считается радиоульнарный синостоз – лучелоктевой.
Он относится к редким аномалиям формирования суставного соединения, ему свойственно костное сращение проксимальных концов лучевой и локтевой костей. При нормальном формировании в месте локализации располагается соединительнотканная мембрана, которая обуславливает малоподвижное соединение костных структур. А их полное сращивание обеспечивает достаточно сильное ограничение двигательных актов в локтевом суставном соединении. Сращивание дистальных окончаний выступает казуистикой.
Зачастую такой патологический процесс является двусторонним. У лиц мужского пола эта болезнь встречается достаточно редко. В случае одностороннего повреждения чаще всего наблдается поражение левого суставного соединения. Такой патпроцесс преимущественно комбинируется с иными аномалиями развития конечностей (синдактилия, неполноценное развитие сегментов и пр.).
Врожденный либо приобретенный вариант может привести к формированию ульнарного синдрома, т. е, к расстройству функционирования локтевого нервного пучка. Такой болезни свойственно чувство онемения в кисти, ограниченность мобильности пальцев, развитием атрофического процесса в мускулатуре, частыми болевыми ощущениями.
Симптоматическая картина
Неспособность выполнения ротационных двигательных актов, отсутствие пронирующих и супинирующих действий предплечьем. Как правило, предплечье пребывает в позиции пронации, а это, в свою очередь, лишает пациента возможности выполнять действия по умыванию, правильного удержания ложки, причесывания, стирки и др. Двигательные акты в локтевом артрсоединении обычно не претерпевают каких-либо изменений.
Протяженность синостозирующего процесса различается в каждом конкретном случае — от одного-двух сантиметров до значительных величин, захватывается иногда треть и больше лучевой костной структуры.
В ортопедической практике существует несколько типов лучелоктевого синостоза:
- I — истинный врожденный. Представлен единым блоком из обоих проксимальных концов лучевой и локтевой костных структур, протяженность его бывает от 2 до 10 см.
- II — синостоз, характеризующийся недоразвитием головки луча либо ее вывих. Шейка несколько расширена, тело деформировано по типу дуги, костные структуры иногда бывают не полностью развиты, точка сращивания костей располагается ниже головки — возле метафиза и диафиза, имеет значительную протяженность.
- III – синостозирование со сращиванием на протяжении верхней 1/3 диафиза на фоне интактной головки луча.
Терапевтический подход

В случае врожденного варианта синостоза консервативные способы терапии не приносят каких-то результатов. Оперативное вмешательство может быть выполнено у лиц после восьмилетнего возраста. Оно предусматривает разъединение места костного сращивания с частичной иссечением этого места и использование прокладки межкостном пространстве.
Крайне необходимо начать терапию до достижения малышом двух-трехлетнего возраста. Назначают поэтапные повязки из гипса, лечебную гимнастику, массаж. Повязка накладывается на согнутую в локте (угол 70 — 80°) руку от основания пальцев до верхней 1/3 плеча. Параллельно выполняют корректирование позиции в направлении супинации. Сроки между заменой повязки – от 10дней до двух недель. Длительность терапевтических мероприятий составляет от полугода до 10 месяцев. До шестилетнего возраста важно проводить интенсивные лечебные физупражнения, трудотерапию для формирования компенсаторных двигательных актов в суставном сочленении. В случае несвоевременного лечения и наличия патологического процесса 4-5 лет используется операция с последующим применением аппарата Илизарова, последний предотвращает повторное сращивание костей. Однако, такая методика должна сопровождаться обязательной лечебной гимнастикой с целью тренировки мышечных групп.
Жизненный прогноз в любом случае после проведения хирургического вмешательства считается благоприятным.
Читайте также:



