Как восстановить нервы после перелома руки
После перелома костей руки и длительного пребывания в гипсе в обездвиженном состоянии наблюдаются атрофии мышц, уменьшение объёма движений в суставах. Снижение подвижности оказывает негативный эффект на результаты восстановления. Больной теряет работоспособность, несмотря на то, что кость срослась. В восстановительном периоде наступает время активной разработки конечности, направленное на увеличение объёма активных движений. В статье рассматривается, как разработать руку после перелома и какие методы для этого применяют.
Понятие перелома
При переломе руки подразумевается нарушение целостности костей, которые её составляют.
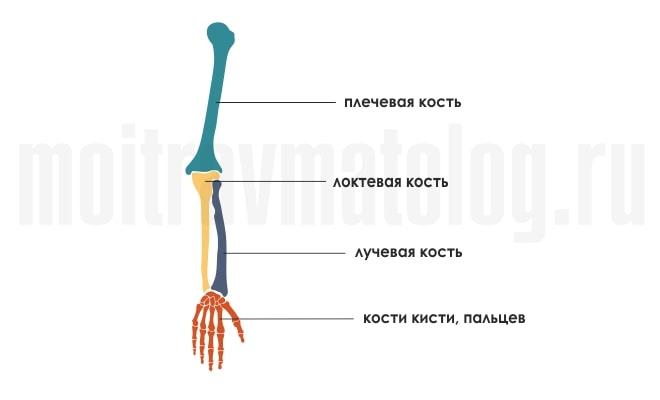
К ним относятся:
- плечевая кость;
- локтевая;
- лучевая;
- костей кисти, пальцев.
В эту группу относятся внутрисуставные переломы (плечевой, локтевой, лучезапястный, суставы фаланг пальцев). После перелома часто нарушается их подвижность из-за развившихся контрактур в суставах, снижение объёма пассивных и активных движений. Нарушается тонус мышц и снижается эластичность связок.
ВАЖНОЕсли не разрабатывать руку после перелома костей, в результате длительного пребывания в гипсе, у больного не восстановится трудоспособность. А при отсутствии грамотной реабилитации у больного наступает тяжёлая инвалидность.
Когда можно начать реабилитацию
Активно увеличивать подвижность в повреждённой руке можно, когда произойдёт полное сращение отломков. К ней приступают только после снятия гипса. До этого выполняют упражнения в щадящем режиме, в тех частях конечности, которые не были закрыты гипсом. Это поможет уменьшить или даже предотвратить нарушение функции руки. Лёгкие движения совершают несколько раз в день. Какие упражнения использовать, и как их выполнять объясняет врач реабилитолог или инструктор ЛФК. Рука после гипса отёчна так, как нарушается лимфоотток и страдает трофика тканей. Перед началом занятий ЛФК нужно убрать отёчность конечности, только после этого можно активно делать упражнения после перелома руки.
Противопоказания
Существуют патологические состояния, при которых реабилитационные мероприятия для верхней конечности не проводятся.
Упражнения для разработки руки после перелома не проводят в следующих ситуациях:
- тяжёлое общесоматическое состояние больного;
- стойкий выраженный болевой синдром;
- состояние после массивной кровопотери;
- повышенная температура (свыше 37,5 С );
- сохранение инородного тела в тканях близко к крупным нервам и сосудам;
- наличие сопутствующей патологии, при которой запрещены физические нагрузки;
- опасность возобновления кровотечений при движении.
Разработка руки после перелома проводится только после ликвидации этих проблем.
Методы реабилитации
Основной задачей реабилитации при переломе конечности является полное восстановление.
Существуют ещё и другие задачи:
- предотвращение атрофии мышц, сдавливания нервов и сосудов;
- возобновление объёма движений в суставах, подвергшихся иммобилизации;
- возвращение прежнего состояния мышц;
- возвращение полной двигательной функции конечности.
Реабилитация после перелома обязательно должна быть комплексной.
Чтобы восстановить руку после перелома, широко применяют следующие методы:
- физиотерапия;
- ЛФК;
- специальный массаж;
- правильное питание;
- иглорефлексотерапия;
- водные упражнения.
Методы восстановления подвижности конечности назначаются каждому пациенту индивидуально врачом реабилитологом.

Восстановление после перелома – это повышенная нагрузка для обмена веществ в организме. Большое количество питательных веществ организм тратит на заживление. Поэтому рацион пациента должен быть обогащён полезными составляющими. Особенно организм нуждается в различных аминокислотах. Они содержатся в легко усвояемом мясном белке (курятина, телятина, мясо индейки и кролика). Его в ежедневном рационе при переломе должно содержаться полтора грамма на килограмм-массы больного. Он должен получат продукты, улучшающие образование коллагена (рыба, молочные продукты, холодец, садовая зелень, морковь). Организм в период реабилитации нуждается в повышенном количестве витаминов с антиоксидантными свойствами (Д, С, В6, К). Для этого лечащим врачом рекомендуются специальные витаминно-минеральные комплексы. Перелом не срастается при дефиците минералов, каких как: кальций, медь, цинк, кремний, фосфор. Только при правильном питании восстанавливается рука после перелома.
ЛФК после перелома руки – самый эффективный способ реабилитации. Комплекс лечебной физкультуры разрабатывается индивидуально для каждого пациента врачом реабилитологом, а выполняется он под контролем инструктора ЛФК.
Этим методом реабилитации решают следующие задачи:
- улучшает кровоснабжение и лимфоотток;
- ускоряются обменные процессы в поражённых тканях;
- улучшает мышечный тонус и повышает эластичность связок;
- активизируют образование костной мозоли;
- предотвращает появление тугоподвижности суставов, образование контрактур;
- вырабатываются компенсационные движения;
- сокращается время до полной функциональной реабилитации конечности.
Лечебная физкультура при переломе руки проводится с использованием простых упражнений с применением специальных тренажёров и подручных средств. Для разработки движений в руке после перелома применяются мячики, кистевой эспандер, другие предметы обихода. Они должны легко помещается в ладонь, и используются для совершения сдавливающих движений. И не должны выполняться через боль. Упражнения, разрабатывающие руку после перелома, начинают проводить в щадящем режиме на следующий день после репозиции костных отломков. В полном объёме гимнастику после перелома руки начинают после снятия гипса. Регулярное и качественное выполнение гимнастического комплекса, поможет разработать конечность, а также избежать формирования посттравматических осложнений.
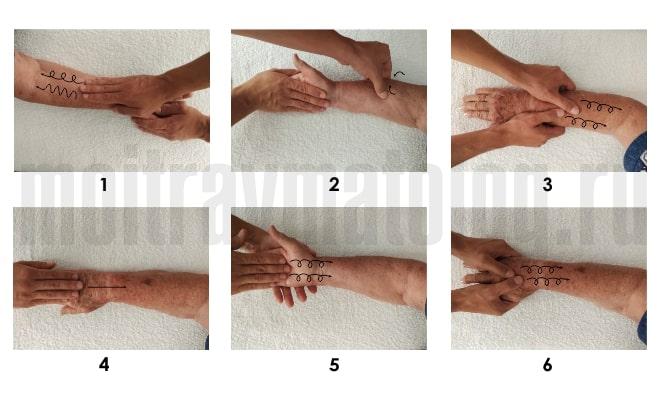
Массаж после перелома конечности назначают с целью улучшения кровообращения и восстановления атрофированной мышечной ткани. Вначале его проводят в щадящем режиме, когда конечность ещё в гипсе. Полноценно его начинают делать после снятия гипса с руки. Курс массажа назначает лечащий врач после снятия гипса, он проводится сертифицированным массажистом. Частота и методика его проведения зависит от степени тяжести повреждений. Для ускорения наступления положительного эффекта используют эфирные масла. Его проводят перед ЛФК.
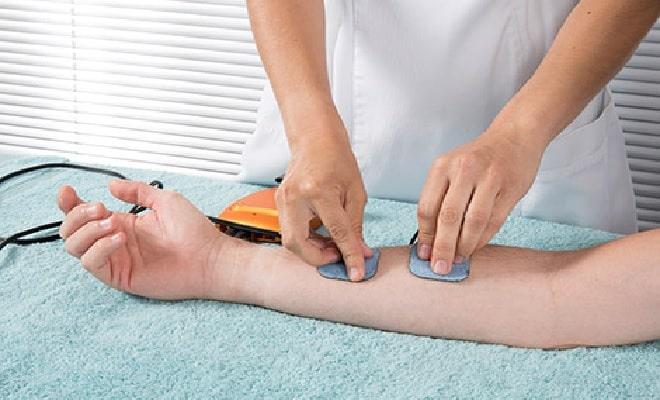
Физиотерапевтическое лечение имеет вспомогательное значение при проведении реабилитации после переломов вместе с ЛФК. Лечение назначают сразу после удаления гипса.
Для реабилитации используются следующие процедуры при переломе руки:
- электрофорез;
- грязелечение;
- фонофорез;
- электромиостимуляция;
- УВЧ.
Тепловые процедуры применяют только после заживления перелома, они усиливает отёк тканей. Их начинают использовать после купирования воспалительных реакций.
Разработка травмированной конечности в воде ускоряет восстановление суставов и мышц. Проводятся упражнения в бассейне с тёплой водой. Этот метод считают наиболее щадящей формой при разработке повреждённого сустава, связок и мышц. Вода снижает нагрузку на мышцы и кости при упражнениях, отсутствует необходимость преодолевать вес собственного тела. Хорошо тренируется сила мышц, увеличивается гибкость суставов, объём движений, эластичность связок.
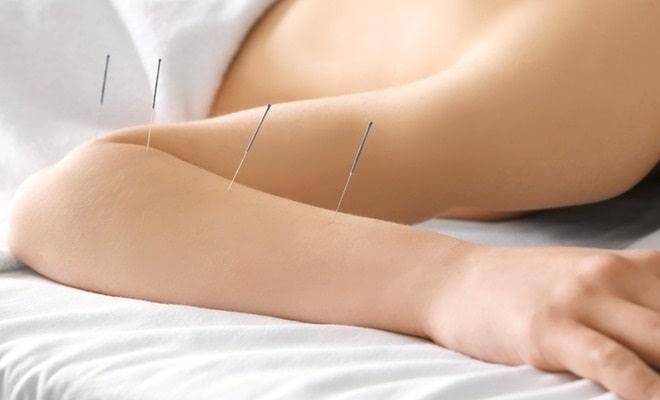
При этой методике ведётся воздействие на биологически активные рефлексогенные точки специальными иглами. Они снимают патологический мышечный тонус, улучшают их питание и кровообращение. Иглоукалывание ускоряет восстановление конечности, помогает разрабатывать руку.
Периоды реабилитации
Главная задача реабилитации – восстановление полного объёма движений. Реабилитационный процесс делится на специфические периоды, требует комплексного подхода. При этом необходимо выполнения больным всех рекомендаций лечащего врача.
Выделяется три периода реабилитации при восстановлении после перелома руки:
- Иммобилизационная – в это время больной находится в гипсе. По времени этот реабилитационный период длится при разных переломах до трёх месяцев. В это время выполняются движения в суставах, не подвергшихся иммобилизации.
- Функциональная — это стадия длятся до полугода после снятия гипса, в ней проводится активная разработка мышц и суставов верхней конечности. Сначала тренируют базовые движения, функции конечности. Затем посредством упражнений больному восстанавливают возможность совершать сложные координированные действия, расширяют объём движений в суставах.
- Тренировочная – продолжают развивать двигательный объём в суставах и активные движения. Восстанавливают трудоспособность пациента. Применяют упражнения с утяжелением. ЛФК продолжают до года после перелома.
Качественная, своевременная реабилитация и ЛФК помогает больному восстановить трудоспособность, сохранить качество жизни.
Начинают разрабатывать руку на второй день после репозиции костных отломков. Упражнения выполняют в щадящем режиме на участках свободных от гипса. И проводятся только при отсутствии противопоказаний, если они не усиливают боль и отёчность. Простейшие упражнения позволяют улучшить кровообращение в мышцах и костях. Они предотвращают развитие мышечных атрофий и контрактуры суставов.
Упражнения ЛФК проводятся на участках верхних конечностей, которые неограниченны гипсом.
Для реабилитации применяют упражнения ЛФК:
- Полезным упражнением считают применение кистевого тренажёра в виде шаров диаметром пять сантиметров.
- Пальцы, сломанной руки, с силой сжимают в кулак, снова разжимают и разводят максимально в стороны. Повторяют упражнение двадцать раз в сутки.
- Разминание кости при помощи специального экспандера. Интенсивность, скорость выполнения и силу упражнения наращивают постепенно.
- Соединение в кольцо по очереди подушечки каждого пальца с большим пальцем.
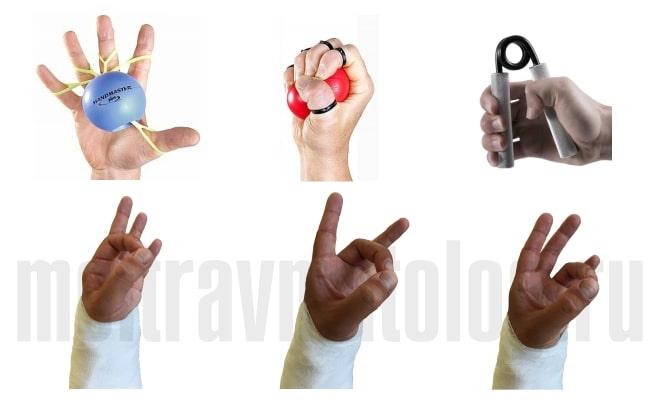
Упражнения ЛФК проводят осторожно, постепенно наращивая нагрузку. Если они усиливают боль, занятия прекращают.
После снятия гипсовой повязки приступают к ЛФК с разработкой верхней конечности в полную силу. Упражнения ЛФК выполнять можно только после снятия отёка. В гипсе в тканях нарушается кровообращение и лимфоотток. Это снимается тренировками руки.
Применяются следующие упражнения:
- В первые дни после снятия гипсовой повязки конечность растирают, затем разминают мышцы. Эти действия выполняют в течение трёх дней. В это время выполняют упражнения для кистей.
- Потом выполняются расслабляющие упражнения ЛФК. Проводят маятникообразные движения руками, покачивания, отведение надплечий. Затем сводят, разводят лопатки.
- Конечность сгибают и разгибают во всех суставах при помощи здоровой руки. Затем разжимают и сжимают пальцы.
- Через две недели после снятия гипса выполняются упражнения ЛФК с тренажёрами, спортивными снарядами. Полезны различные поролоновые губки для сжимания, мячи, гимнастические палки. Для разработки кисти полезно разминание пластилина.
- После расширения безболезненного объёма активных движений без нагрузки, выполняют активные нагрузочные упражнения с различными утяжелениями.
Разработку и лечение руки после снятия гипса проводят до года, при этом стремятся к обретению полного объёма движений. Восстановление после перелома руки со смещением проводят очень осторожно, при этом следят, чтобы не было смещения отломков.
Продолжают разрабатывать руку в домашних условиях после перелома. Перед этим выполнению движений самостоятельно больной должен научиться под руководством опытного инструктора. Упражнения ЛФК надо выполнять осторожно. Они не должны вызывать сильный дискомфорт и боль. Нельзя выполнять упражнения с опорой на больную руку, а также подтягивания и отжимания.
Упражнения для разработки руки после перелома
Перед началом разработки требуется убрать отёчность тканей и боль в руке. Упражнения ЛФК рекомендуется сочетать с массажем, а также физиотерапией. Процедуры дополняют согревающими мазями. Они разогреют мышцы и связки, после них повышается эластичность тканей, улучшается кровообращение, лимфоотток. Эти процедуры облегчат болезненность, проведут подготовку перед комплексом упражнений.
Так как повреждение кости может произойти в разных местах, необходимо точно знать, чем нужно разрабатывать руку после перелома.

Реабилитация после перелома кисти руки проводится в комплексе. Совместно используются ЛФК, массаж и физиотерапия. Они ускоряют процесс реабилитации, возвращают кисти руки после перелома полную подвижность.
Для разработки применяются следующие движения ЛФК:
- одновременное разгибание и сгибание пальцев, а затем каждого в отдельности;
- рука сжимается в кулак;
- сгибание в суставах кисти свободных от гипса;
- шевеление пальцами;
- производят разведение полностью выпрямленных пальцев;
- сгибание при помощи здоровой руки ногтевой фаланги каждого пальца;
- упражнения ЛФК, развивающие мелкую моторику, гибкость пальцев.
Для восстановления кисти руки после перелома на поздних стадиях реабилитации больному рекомендуют выполнять в быту различные движения для самообслуживания. Полезно шить, вышивать, вязать и выполнять другие мелкие работы больной конечностью.

Реабилитация после перелома запястья назначается лечащим врачом, который полностью разрабатывает программу. Применяется массаж, физиотерапия, ЛФК при переломах запястья. Активно начинают работать над восстановлением функции сустава после перелома запястья руки сразу после снятия гипса. Упражнения выполняют под контролем инструктора.
Применяются следующие движения для разработки запястья после перелома:
- вращают кистью по очереди против и походу часовой стрелки;
- сгибают и разгибают конечность в запястье;
- производят движения кистью вверх и вниз;
- давят на пальцы больной руки здоровой при сгибании и разгибании;
- сжимают кисть в кулак;
- сводят пальцы, затем разводят их в стороны.
Восстановление руки после перелома запястья проводят на специальных тренажёрах, применяется кистевой экспандер. Далее, для реабилитации руки в запястье используются упражнения с гантелями весом не более двух килограмм. Чтобы восстановить руку после перелома в лучезапястном суставе придётся потрудиться, но ЛФК полностью восстановит движения и убережёт его от развития осложнений.

Разрабатывать объём движений в суставе начинают активно после снятия гипсовой повязки. Основным упражнением ЛФК является сгибание, разгибание в локтевом суставе. Сначала для усиления эффекта помогают здоровой рукой. Затем можно приступать к упражнениям на тренажёрах и с гантелями. Применяются упражнения ЛФК с мячом и гимнастической палкой.

После травмы плечевой кости разрабатывают руку постепенно. Упражнения с течением времени становятся сложнее, нагрузка на мышцы увеличивается. Занятия ЛФК выполняются под контролем инструктора, сочетаются с массажем и физиотерапией. К активной реабилитации приступают после удаления гипса. Выполняются ЛФК в плечевом суставе вниз, вверх и вперёд, назад. Проводят отведение, приведение конечности к туловищу. Сгибают, отводят конечность за голову. Затем сводят руки за спиной, сцепляя их в замок, сводя лопатки. Можно выполнять круговые движения в плечевом суставе выпрямленной рукой. Спустя два месяца можно делать те же упражнения ЛФК с отягощением. Применяют гантели с весом не более килограмма.
Сроки реабилитации
Сколько времени длится реабилитация при переломе руки. Этот процесс, в зависимости от тяжести повреждения, занимает до года.
Скорость восстановления зависит от следующих параметров:
- возраст больного;
- тяжесть перелома;
- сопутствующие патологии;
- вида повреждения;
- дисциплинированности пациента при выполнении ЛФК;
- наличия травм ранее в этом месте.
Несоблюдение рекомендаций врача увеличивает сроки восстановления травмированной конечности.
Возможные последствия
Основным последствием повреждения костей и суставов верхней конечности считают ограничение объёма движений.
Ещё к осложнениям относятся:
- длительный болевой синдром;
- нарушение срастания;
- отсроченный некроз отломков;
- поражение периферических нервов;
- развитие артроза.
Посттравматический артроз лечит врач ревматолог. При этом заболевании идёт постепенное разрушение суставных поверхностей, потеря объёма движений.
При повреждении костей и суставов верхней конечности развиваются осложнения с потерей объёма движений. Они восстанавливаются с большим трудом. Чтобы процесс реабилитации прошёл успешно надо выполнять все рекомендации лечащего врача, активно заниматься ЛФК для разработки руки.
Основные симптомы:
Болевой синдром , болит большой палец, болит локоть, боль в предплечье, болевые ощущения при разгибании пальца, синдром висячей кисти, дискомфорт при вращении кистью, плохо разгибается локоть, плохо разгибается предплечье, немеет рука, немеет тыльная часть кисти, ощущаются мурашки на руке, плохая чувствительность тыльной стороны руки, снижен тонус мышц предплечья, плохая чувствительность большого пальца, уменьшена чувствительность указательного пальца, трудно разгибать кисть, плохо разгибаются пальцы.
Невропатия лучевого нерва руки – самое частое заболевание периферических нервов. Как правило невропатия провоцируется продолжительной компрессией, способная привести к нарушению функций нерва. Для её возникновения достаточно неправильно положить руку во время сна (отлежал руку).
Невропатия (нейропатия) лучевого нерва руки может развиваться в результате перегрузок и травм. Патология актуальна для таких специалистов, как: спортивные доктора, ортопеды, травматологи. Лечение заболевания определяет специалист, который может назначить различные методы восстановления. Это могут быть массаж и различные упражнения.
Что такое невропатия лучевого нерва
Невропатия лучевого нерва руки (неврит лучевого нерва) – патологическое состояние, где повреждается один из трех главных нервов. Если рассматривать с точки зрения функциональности, то лучевой нерв влияет на двигательную активность верхних конечностей: сгибание и разгибание рук, фаланг пальцев кисти. Кроме того, нерв контролирует способность отводить в сторону большие пальцы кисти. Волокна лучевого нерва взаимодействуют с нервными образованиями плеча и предплечья. Повреждаться могут, как левая, так и правая рука.
Для того чтобы установить верный диагноз врачу может потребоваться лишь проведение неврологического осмотра. В некоторых случаях необходим более широкий спектр диагностики. Лечение невропатии лучевого нерва руки может ограничиваться применением медикаментов и выполнение гимнастических упражнений.
В международной классификации невропатия лучевого нерва имеет свой отдельный шифр: код по МКБ-10: G56.3.
Невропатия лучевого нерва руки в зависимости от места воспаления способна повреждать такие области:
– Подмышечная впадина. Происходит паралич разгибательных мышц предплечья. Кроме того, появляется ослабление сгибания и атрофируется трехглавая мышца;
– Средняя треть плеча. Это наиболее распространенная форма заболевания;
– Область запястья. Клиническая картина патологии будет зависеть от места компрессии нерва.
Имея этиологические факторы невропатию лучевого нерва руки можно подразделить на несколько видов:
– Посттравматическая невропатия лучевого нерва;
– Токсический тип нейропатии;
– Метаболическая разновидность неврита;
– Компрессионно-туннельная форма заболевания.
Причины возникновения невропатии лучевого нерва
Одна из главных причин появления невропатии лучевого нерва руки – это длительное сдавливание. Это может произойти из-за следующих факторов.

– неудобная или неправильная поза во время сна;
– сдавливание верхних конечностей костылями;
– долгое сдавливание руки жгутом;
– длительное резкое сгибание локтя во время бега;
– введение инъекций в область плеча. Это возможно только при аномальной локации нерва;
– перелом кости плеча.
В некоторых случаях лучевая невропатия руки является следствием:
– Алкогольного отравления при долгих запоях;
– Нарушения гормонального фона у женщин и беременности;
– Интоксикации организма свинцом;
– Прошедших инфекционных заболеваниях;
– Развития сахарного диабета.
Причиной нарушения лучевого нерва верхних конечностей может быть профессиональная деятельность человека. К примеру, среди больных огромное количество людей чья деятельность связана с физическим ручным трудом.
Помните!
Есть случаи, когда невропатия лучевого нерва конечностей возникает у профессиональных спортсменов. Длительное напряжение рук может привести к нарушению в работе нервных образований.
Симптомы невропатии лучевого нерва руки
Клиническая картина невропатий лучевого нерва верхних конечностей будет зависеть от места компресси нерва.
Первый тип невропатии лучевого нерва руки
– Свисание кисти при поднимании руки;
– Сомкнуты первый и второй пальцы;
– Появляется сложность в разгибании кисти;
– Теряется чувствительность у пальцев, появляется состояние онемения.
Второй тип невропатии лучевого нерва
Наверное, самая распространенная лучевая невропатия рук. Возникает при случайном повреждении нерва:
– во время крепкого сна;
– при переломе плеча;
– длительное неудобное положение руки;
– при наложении жгута.
При сильном сдавливании в области средней части предплечья могут быть такие симптомы невропатии, как чувство онемения кисти с тыльной стороны. Кроме того, нет возможности разогнуть пальцы. Однако, разгибательные движения в предплечье сохраняются.
Третий тип лучевой невропатии верхних конечностей
Данное заболевание подразумевает повреждение заднего отростка нерва. Это проявляется в повреждении верхней конечности в районе локтя. Довольно часто можно наблюдать хроническое течение нейропатии из-за ослабления связок сустава и изменений в работе мышц кисти. Если разгибать локоть, то ощущаются болевые ощущения в мышцах предплечья. Также, ощущается боль при движении кисти.
Есть также общие симптомы при невропатии лучевого нерва руки
Наблюдая каждый тип невропатии, могут возникнуть сопутствующие и основные симптомы. Основные симптомы были перечислены выше.
– отечность в месте поражения;
– возникновение трудностей при совершении двигательных действий руками;
– нарушенная координация движения руками;
– спазмы и судороги.
Если имеются подобные симптомы и признаки, следует срочно принять меры и начать лечение невропатии лучевого нерва кисти.
Диагностика невропатии лучевого нерва руки
Главным методом при невропатии лучевого нерва является неврологический осмотр. Однако, чтобы максимально точность диагностировать заболевание, требуется комплексное обследование.
Чтобы определить правильное лечение, требуется выяснить, в каком именно мете возникло повреждение верхней конечности. На этом этапе стоит определить, какой из нервов получил повреждение.
Когда специалист определит, что имеет дело с лучевым нервом, он назначит необходимый комплекс мероприятий, который будет направлен на определение места поражения.
Что используется для диагностики?
Инструментальные диагностические мероприятия включают в себя:
– рентгенографию больной конечности.
При постановке диагноза лечащий врач учитывает характер и причины заболевания, среди которых можно особо выделить токсическое, ишемическое, посттравматическое, компрессионное поражение.
Дополнительные консультации таких специалистов, как : ортопеда, эндокринолога, травматолога. Врач дает направление на сдачу анализов на биохимический состав крови, а также проверяется уровень сахара в крови.
Лабораторные исследования могут включать в себя:
– общий анализ крови;
– общий анализ урины.
Лечение невропатии лучевого нерва
Методы лечения невропатии лучевого нерва руки определяются причиной её появления и местом, где возникло поражение. Если болезнь возникла при инфекционных заболеваниях или интоксикации, то можно проводить медикаментозное лечение нейропатии лучевого нерва.
Если это перелом, то в дамм случае ведется иммобилизация верхней конечности и прочие мероприятия, чтобы устранить травму. При разрыве нерва при переломе необходимо выполнить хирургическую операцию (сшивание).
Если лучевая невропатия руки появилась из-за внешних факторов, то на период лечения стоит полностью их убрать. К примеру, сон в неудобной позе, применение костылей, активная физическая нагрузка на конечность и т.п.
Как правило, при таких заболеваниях пациент лечится амбулаторно. Госпитализация потребуется в том случае, если больному необходимо ввести сильнодействующий или наркотический анальгетик.
При медикаментозной терапии могут использоваться следующие препараты:
– нестероидные противовоспалительные средства. Они необходимы, чтобы устранить боль и остановить воспалительный процесс;
– препараты против отеков;
– антихолинэстеразные средства. Препараты необходимы, чтобы максимально эффективно провести импульс по нерву;
– сосудорасширяющие препараты. Усилить приток крови и максимально улучшить питание мышц и нерва.
– различные биостимуляторы и витамины группы B. Ускоряют регенерацию нерва.
Медикаментозное лечение невропатии лучевого нерва руки необходимо проводить с дополнением различных физиопроцедур.

– иглорефлексотерапия;
– ЛФК (лечебная физкультура);
К приоритетным методам лечения лучевого можно отнести массаж и лечебную физкультуру. Помните, что физические упражнения должны подбираться индивидуально с учетом особенностей организма.
Есть ситуации, когда невропатия лучевого нерва руки довольно плохо поддается консервативному лечению и больному можно рекомендовать проведение хирургическое вмешательство, чтобы устранить компрессию.
Если лечение было проведено вовремя и правильно, то восстановление функции лучевого нерва наступает за 1-2 месяца. Все будет зависеть от глубины и степени поражения. Есть ситуации, когда заболевание становится хроническим и обостряется периодически.
Чтобы не возникла невропатия лучевого нерва, необходимо придерживаться нескольких несложных рекомендаций.
Профилактические мероприятия включают в себя:
– избегание каких-либо травм и переломов верхних конечностей;
– занятие удобной позы для сна;
– отказ от вредных привычек, к примеру, от распития алкогольных напитков;
– недопущение ситуации, при которой понадобится долго сжимать руку жгутом, наручниками или костылями;
– раннее диагностирование и устранение болезней, которые провоцируют возникновение подобного нарушения;
– регулярное прохождение всестороннего обследования в медицинском центре.
Прогноз описываемой патологии преимущественно благоприятный, в особенности при проведении комплексной терапии и соблюдении всех рекомендаций лечащего врача. Недуг не приводит к осложнениям, однако, это не означает, что не возникнут последствия болезни-провокатора.

Лечение в нашей клинике:
- Бесплатная консультация врача
- Быстрое устранение болевого синдрома;
- Наша цель: полное восстановление и улучшение нарушенных функций;
- Видимые улучшения после 1-2 сеанса; Безопасные безоперационные методы.
-
Прием ведут врачи
- Методы лечения
- О клинике
- Услуги и цены
- Отзывы

Восстановление лучевого нерва может потребоваться пациенту после перелома плечевой, локтевой или лучевой кости, туннельного синдрома, диабетической ангиопатии и ряда других заболеваний. Слабость мышц верхней конечности, ощущение парестезии и онемения кожных покровов, нарушение моторики 1-3 пальцев руки – все это признаки поражения лучевого нерва.
Поиск и устранение потенциальной причины – это первичный этап терапии. Если действие патогенного фактора не устранено, то начинать проводить курс восстановительной терапии бесполезно. В ближайшее время начнется обострение и пациент вернется с теми же самыми симптомами.
Для восстановления лучевого нерва руки могут применяться разные подходы: медикаментозные, хирургические, мануальные, физиотерапевтический и т.д. В официальной медицине чаще всего применяются препараты, улучшающие питание нервного волокна, купирующие воспалительную реакцию в месте предполагаемой компрессии. Это дает кратковременный результата. При обнаружении серьезных препятствий на пути следования лучевого нерва, восстановление его функциональной способности возможно при проведении хирургического вмешательства. В ходе операции доктор выполняет частичную резекцию тканей. Это могут быть рубцовые деформации, возникшие после перенесенных травм, воспалительных процессов и т.д. Также зачастую нарушение проводимости лучевого нерва связано с ростом опухолей. Фибромы, невриномы, атеромы, липомы – все они подлежат удалению до момента начала восстановительной терапии.
Полноценное лечение и восстановление лучевого нерва руки возможно с применением методик мануальной терапии. Они позволяют не только безопасно и эффективно устранить причину патологических изменений, но и запустить процессы регенерации поврежденных тканей. Если вам требуется провести курс реабилитации, то вы можете записаться на бесплатный прием к неврологу в нашей клинике мануальной терапии. Доктор проведет полноценный осмотр, ознакомиться с вашей медицинской документацией, назначит индивидуальный курс лечения.
Анатомия и физиология лучевого нерва
Анатомия лучевого нерва: он состоит из ветвей корешковых нервов, отходящих от 5 – 8 шейных позвонков. Выходит из плечевого сплетения и проходит через подмышечную впадину, направляется по нижней дорзальной поверхности руки к кисти. В области выхода из подмышечной впадины разделяется на несколько ветвей. Часть из них отвечает за работоспособность мышц плеча и предплечья. Другая обеспечивает сенсорные способности (кожная чувствительность, определение температуры окружающей среды).
Физиология лучевого нерва: он состоит из двух типов аксон. Это двигательные и сенсорные нейроны. Первая группа отвечает за проведение двигательного нервного импульса, исходящего из структур головного мозга, к мышцам. Затем следует сократительная реакция или расслабление миоцитов. Второй тип нейронов – сенсорный или чувствительный. Он собирает данные о взаимодействии с окружающей средой и передает эти сведения в структуры головного мозга для анализа и получения реакции.
Прохождение лучевого нерва по верхней конечности:
- вентральные ветви корешковых нервов СV – СVIII заходят в плечевой нервное сплетение и выходят из него с другой стороны;
- по задней поверхности подмышечной впадины нерв нисходит по подлопаточной и широчайшей мышце спины;
- в передней части подмышечной впадины от него отходит кожный нерв плеча;
- по борозде лучевого нерва в поверхности плечевой кости проходит до локтевого сустава;
- по плечелучевой мышце проходит до выхода на переднюю поверхность предплечья;
- по плечевой мышце проходит к капсуле локтевого сустава и пересекает её по направлению к супинатору;
- происходит деление на поверхностную и глубокую ветви;
- поверхностная ветвь выходит на предплечье и разделяется на пять пальцевых ветвей в области запястного канала;
- глубокая ветвь проходит до лучезапястного сустава и отвечает за работу сгибателя большого пальца кисти.
При поражении на разных уровнях могут возникать соответствующие клинические симптомы. Опытный невролог, хорошо знающий анатомию и физиологию лучевого нерва с легкостью поставит первоначальный диагноз который затем подтвердится при проведении функциональной клинической диагностики.
Причины поражения лучевого нерва
Существуют различные причины поражения лучевого нерва. Чаще всего в молодом возрасте это разного рода травматические воздействия. Чаще всего нерв поражается при растяжении и разрыве мышц плеча. Это может быть следствием привычного вывиха или разрушения суставной губы. Туннельные синдромы стоят на втором месте по распространенности патогенных факторов.
К другим причинам поражения лучевого нерва можно отнести:
- остеохондроз шейного отдела позвоночника и компрессия корешковых нервов, осложнения заболевания, такие как межпозвоночная грыжа диска, протрузия, экструзия;
- нестабильность положения тел позвонков, связанная как с развитие остеохондроза, так и с неправильной работой сухожильного и связочного аппарата;
- подвывих позвонков;
- холка или образование горбика в области 6-7 шейного позвонка;
- спондилез и спондилоартроз;
- болезнь Бехтерева, системная красная волчанка, склеродермия и другие ревматоидные и аутоиммунные процессы в организме человека;
- травмы в области шеи;
- вывихи, переломы, растяжения и разрывы в области верхнего плечевого пояса;
- лимфаденит подмышечной группы лимфатических узлов;
- диабетическая ангиопатия и нейропатия;
- воздействие токсических веществ на организм человека (употребление алкогольных напитков, некоторых лекарственных препаратов, курение, работа с солями тяжелых металлов);
- инфекции, поражающие костную и хрящевую ткань (туберкулез, полиомиелит, сифилис и т.д.).
Среди пациентов пожилого возрасте ведущей причиной поражения лучевого нерва остается деформирующий остеоартроз плечевого, локтевого и лучезапястного сустава. При их разрушении и деформации на нервное волокно оказывается воспалительное, отечное и травматическое воздействие. Поэтому быстро нарушаются моторная и сенсорная функции. Появляются сильные продолжительные боли, которые сменяются мышечной слабостью и отсутствием кожной чувствительности. У женщин в период климактерической менопаузы происходит снижение уровня кальция в крови и деминерализация костной ткани. На фоне тотального остеопороза, отягощенного гормональной недостаточностью развивается поражение лучевого нерва. Но в этом случае нейропатия часто сочетается с повреждением и других нервных волокон, поэтому диагноз поставить достаточно сложно, нужно исключать все возможные заболевания.
Восстановление лучевого нерва после перелома плечевой кости
Начинать восстановление лучевого нерва после перелома нужно после того, как снята гипсовая повязка и на рентгенографическом снимке видно образование полноценной костной мозоли. Курс восстановления лучевого нерва после перелома плечевой кости разрабатывается индивидуально для каждого пациента. Врач должен обратить внимание на возможность формирования значительного количества рубцовой деформированной ткани в области перелома. Также есть опасность образования анкилоза и контрактуры крупных и мелких суставов. В этом случае происходит функциональное уменьшение протяженности нервного волокна. При попытке вернуть утраченные функции возникает острый болевой синдром, который препятствует полноценному восстановлению.
Для прохождения курса восстановления необходимо обращаться к специалистам. В домашних условиях, без постоянного контроля со стороны срача, пройти полный курс реабилитации невозможно. Высока вероятность вторичного повреждения нервного волокна и парализации верхней конечности.
Как проводится восстановление лучевого нерва после травмы?
Восстановление лучевого нерва после травмы начинается с проведения полноценной функциональной диагностики. С помощью специальных тестов опытный невролог определит, насколько поражена структура нерва и на каких участках его прохождения наблюдается компрессия.
Затем будет проведена работа по устранению последствий травмы. Они обычно заключаются в том, что мягкие ткани в области травматического нарушения целостности подвергаются рубцовой деформации. Это плотная, не растяжимая ткань, которая оказывает выраженное давление на проходящие рядом с ней кровеносные сосуды и нервы. В результате компрессии они подвергаются ишемии и утрачивают свои функциональные способности. При устранении рубцовой деформации могут использоваться разные методики: физиотерапия, лазерное воздействие, остеопатия, массаж и рефлексотерапия.
Следующий этап – запуск процесса восстановления поврежденного волокна. Для этого в очаге поражения необходимо усилить микроциркуляцию крови и лимфатической жидкости. Сделать это можно с помощью массажа и остеопатии. Рефлексотерапия позволяет за счет воздействия на биологически активные точки запустить процесс естественной регенерации с использованием скрытых резервов организма человека.
После регенерации следует этап восстановления моторных и сенсорных функций. Он включает в себя использование массажа, остеопатии, физиотерапии и лечебной гимнастики.
Сроки восстановления лучевого нерва
Ответ на вопрос о том, сколько времени занимает восстановление лучевого нерва, зависит от причины поражения нервного волокна и степени запущенности данного процесса. Проще и быстрее всего происходит восстановление после перенесённого перелома. В том случае, если компрессия лучевого нерва продолжается свыше 30 дней, в его структуре начинаются патогенные дегенеративные процессы. Он утрачивает свою способность иннервировать участки верхней конечности. В этом случае сроки восстановления лучевого нерва могут быть значительно больше.
Еще одна группа патологий, при которых восстановление проходит сравнительно быстро – инфекции и последствия аутоиммунных процессов. Для запуска регенерации в таких ситуациях достаточно провести эффективную этиотропную терапию и можно начинать проводить реабилитацию с помощью остеопатии, массажа, лечебной физкультуры и т.д.
Самый длительный срок восстановления подмышечного лучевого нерва при поражении на уровне шейного отдела позвоночника. Здесь важно восстановить нормальную высоту межпозвоночных дисков и исключить риск дальнейшего разрушения корешковых нервов, ветви которых образуют лучевой нерв. Поэтому на первом этапе проводится полноценное лечение шейного остеохондроза. А оно может занимать от 2 до 5 недель. Затем начинается реабилитация с целью восстановления функциональности лучевого нерва.
Реабилитация при парезе лучевого нерва
Самая сложная реабилитация лучевого нерва предстоит при парезе на фоне нарушения иннервации. Это может быть следствием грыжи межпозвоночного диска и инсульта (нарушения мозгового кровообращения с последующей парализацией тела).
Реабилитация при парезе лучевого нерва может потребоваться после перенесенных инфекций: клещевого энцефалита, менингита, полиомиелита, туберкулёза спинного мозга и т.д.
Курс реабилитации разрабатывается индивидуально. Он может включать в себя массаж и остеопатию, лечебную гимнастику и кинезиотерапию, лазерное воздействие, рефлексотерапию и т.д.
Если вам требуется восстановление лучевого нерва, то рекомендуем вам обратиться на бесплатный прием к неврологу в нашу клинику мануальной терапии в Москве. Здесь работают опытные доктора. Они проведут диагностику, назначат лечение, дадут индивидуальные рекомендации каждому пациенту.
Читайте также:


