Что такое костно лучевой некроз

Лучевой (радиационный) некроз, представляющий собой очаговое структурное поражение в месте локализации опухоли, является отдаленным осложнением со стороны центральной нервной системы (ЦНС) после радиотерапии либо радиохирургии.
Отек тканей и присутствие новообразования вызывают в паренхиме органов ЦНС, находящейся в ложе опухоли, изменения, которые повышают вероятность развития лучевого некроза. Радиационный некроз может возникнуть в том случае, когда радиотерапия назначается по поводу первичных новообразований ЦНС, метастатических поражений головного мозга либо опухолей головы и шеи. Лучевой некроз может развиться после любого применения ионизирующего излучения для лечения опухолей или использования любого протокола такого лечения.
Диагностика лучевого некроза и его лечение представляют значительные трудности, поскольку проявления этого осложнения радиотерапии часто перекрываются симптомами рецидива опухоли. Ошибочный диагноз (рецидив новообразования вместо лучевого некроза) может стать причиной назначения неправильного лечения, способного представлять опасность для жизни пациента.
Симптомы лучевого некроза
Нужно понимать, что лучевой некроз является отдаленным осложнением радиотерапии, развитие которого нередко происходит месяцы, а то и годы спустя после завершения лечения ионизирующим излучением. Чаще всего он проявляется в период от 6 месяцев до 2 лет после завершения последнего курса радиотерапии.
В современной медицинской литературе встречаются данные о частоте развития лучевого некроза, которые отличаются значительной вариативностью – от 5% до 37% всех пациентов, получавших радиотерапию по поводу внутричерепных опухолей.
При этом некоторые авторы сообщают о том, что до 10% всех случаев этого осложнения радиотерапии были бессимптомными и выявление лучевого некроза в подобных случаях целиком является заслугой прогресса в методах нейровизуализации. Лечащим врачам необходимо принимать во внимание возможное отсутствие симптомов лучевого некроза у больных, несмотря на развитие патологического процесса.
В тех случаях, когда развитие лучевого некроза все же сопровождается симптоматикой, у пациентов чаще всего наблюдаются следующие признаки:
- головная боль;
- тошнота;
- когнитивные нарушения;
- судорожные припадки;
- очаговая неврологическая симптоматика, связанная с локализацией очага некроза;
- изменение личности;
- апатия;
- гемипарез.
Мозговые кровоизлияния при лучевом некрозе явление редкое, но, тем не менее, встречающееся в практике нейроонкологов.
Лучевой некроз: диагностика
МРТ является наиболее распространенным методом диагностики лучевого некроза. Однако при этом нужно отметить, что изображения ЛН, полученные с помощью этого метода, очень часто напоминают картину рецидива опухоли – с увеличением контрастности в пораженном участке и отеком, расположенным по периферии патологического очага.
В результате из-за низкой прогностической ценности обычной МРТ большее значение приобрели более современные методы диагностики:
- магнитно-резонансная спектроскопия;
- перфузионная МРТ;
- позитронно-эмиссионная томография (ПЭТ).
Диагностика лучевого некроза с помощью первого из этих методов (магнитно-резонансной спектроскопии) основана на том, что жизнеспособная опухоль обладает ненарушенной сосудистой системой, вследствие чего объем кровотока в ней больше по сравнению с некротической тканью.
Для дифференциального диагноза в этом случае используется показатель относительного церебрального объема крови, полученный с помощью динамической контрастной МРТ. При опухолях этот показатель выше по сравнению с лучевым некрозом.
Оценка состава метаболитов в метастатической опухоли головного мозга с помощью магнитно-резонансной спектроскопии является еще одним ценным методом дифференциальной диагностики. Повышенные показатели соотношения холин/креатинин и холин/N-ацетиласпартат могут свидетельствовать в пользу рецидива опухоли, а не лучевого некроза.
Перспективным направлением в дифференциальной диагностике лучевого некроза можно назвать и ПЭТ с фтортирозином. Некоторые авторы сообщают о чувствительности этого метода в 100% и специфичности 93% при диагностике ЛН.
Что же касается использования гистологического исследования для диагностики лучевого некроза, то надо подчеркнуть, что объем биоптата должен быть таким, чтобы иметь возможность полностью исключить рецидив опухоли и вместе с тем не вызвать клинически значимого неврологического дефицита. При заборе биоптата следует избегать нарушения целостности структур мозга, расположенных в глубине центральной части таламуса, двигательной области коры головного мозга, затылочной области и центров речи.
Обычно в образцах ткани, пораженной некрозом, не обнаруживается преобладание злокачественных клеток. Вместе с тем, ткани облученной опухоли могут содержать некротизированные участки, что не всегда указывает на лучевой некроз.
При лучевом некрозе исследование биоптата может выявлять утолщение кровеносных сосудов с пролиферацией эндотелия и/или гиалинизацию с фиброзом и умеренной инфильтрацией лимфоцитов и макрофагов.
Лучевой некроз: лечение
Для эффективного лечения лучевого некроза первостепенное значение имеет правильно поставленный диагноз, так как ошибочный диагноз рецидива опухоли и последующее противоопухолевое лечение могут привести к нежелательным тяжелым последствиям.
В отношении пациентов без симптомов лучевого некроза, у которых в период наблюдения с помощью МРТ выявляется некротическая масса, может быть избрана выжидательная тактика. Если выбор стратегии лечения не зависит от того, выявлен ли у больного лучевой некроз или рецидив глиомы, состояние такого больного нужно контролировать с помощью серии МРТ.
Однако тактика лечения должна быть другой при наличии таких симптомов как синдром объемного образования в полости черепа, повышенное внутричерепное давление, неврологические нарушения. В подобных случаях возможно использование таких методов лечения (раздельно или в комбинации):
- назначение кортикостероидов;
- в случае неэффективности стероидов можно рассмотреть использование бевацизумаба (моноклональное антитело, которое селективно связывается с биологически активным фактором роста эндотелия сосудов (VEGF) и нейтрализует его);
- гипербарическая оксигенотерапия (подача кислорода под давлением 2-3 атм. На курс лечения: 20-30 сеансов продолжительностью 90-120 минут каждый).
Хирургическое лечение лучевого некроза имеет свои преимущества и недостатки. Удаление некротической массы способствует быстрому снижению повышенного внутричерепного давления и восстановлению неврологических функций. Вместе с тем, такая операция связана с риском серьезных осложнений и проводится в основном пациентам, у которых консервативное лечение оказалось безрезультатным.
Факторы риска лучевого некроза
К настоящему времени установлены несколько факторов риска, которые способствуют развитию лучевого некроза. По мнению ведущих специалистов в области нейроонкологии, несмотря на то, что эти факторы риска были в основном обнаружены у пациентов с артериовенозными мальформациями, которым назначалось радиохирургическое лечение, а также пациентов с глиомой, они могут быть экстраполированы и на всех больных с метастазами в головной мозг:
- объем опухоли и поглощенная доза;
- применение химиотерапии наряду с радиотерапией;
- локализация опухоли (риск развития ЛН является максимальным при облучении лобного отдела коры мозга и значительно меньшим при облучении стволовой области мозга);
- гистологические особенности опухоли.
Установлено также, что радиотерапия некоторых метастатических опухолей головного мозга связана с повышенным риском развития лучевого некроза в зависимости от формы первичной опухоли. Увеличение частоты развития ЛН наблюдается при радиотерапии метастазов в головной мозг при следующих опухолях:
- карцинома почки;
- аденокарцинома легкого;
- меланома кожи с мутацией онкогена BRAF V600;
- HER2-позитивный рак молочной железы.
Кроме того, способствует развитию лучевого некроза и повышенная индивидуальная чувствительность к действию ионизирующего излучения.
Каждый человек в день рождения имеет в своем скелете 270 костей. Позже часть из них (это кости черепа, таза и позвоночника) сращивается и сохраняется порядка 205 штук. Все они объединены в одно целое при помощи суставов, связок и прочих соединений. Скелет это опора всего организма. Без полноценной костной системы человек не будет иметь возможности двигаться, да и просто стоять тоже. Следовательно опорная функция это важная способность жизнедеятельности.
Заболевания костей приводят к изменению походки, сложности при наклонах или поворотах, непосредственно деформации конечностей или позвоночника. Могут быть врожденными, приобретенными в следствие травмы, быть осложнением от перенесенного ранее заболевания. Подвержены ему все.
Что такое некроз кости
Нужно разобраться с темой некроз костей —, что это такое. Кость это ткань, требующая энергию. Если кровообращение будет нарушено или остановлено, произойдет отмирание, деформация и уничтожение ткани. Некрозу подвержены предплечья, колени, тазобедренные суставы, плечевые кости и лодыжки.
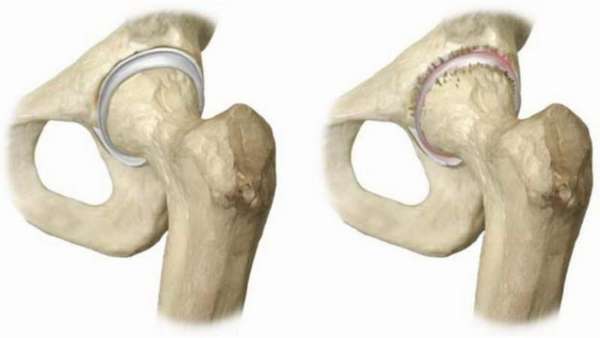
Называют асептическим некрозом его из за того, что заболевание проходит в отсутствие воспалительного процесса, без микроорганизмов-возбудителей. Его различия:
- полный (общий) некроз. При нем атрофируется кость целиком или почти целиком,
- неполный (частичный). Поражение происходит на каком-то пространстве,
- поверхностный (кортикальный). Отмирание происходит на поверхности кости,
- центральный (глубокий). Разрушается происходит глубоко внутри.
Некроз костной ткани обычно встречается у людей 25-45 лет. Стремительное прогрессирование заболевания приводит к утрате трудоспособности, если своевременно не диагностировать и не лечить его.
Причины некроза
При изменении снабжения костной ткани кровью, начинается некроз, который обычно наступает в следующих случаях:
- вследствие травмы. Перелом, ушиб или во время операции при повреждении сосудов механическим способом. Симптомы некроза проявляются не скоро —, через 1.5-2 года,
- длительный приём кортикостероидов. Этими препаратами лечат артриты, аллергические или аутоиммунные болезни. Их применение приводит к сужению кровеносных сосудов, и проблемам с питанием клеток кости, остеопорозу,
- нарушение метаболизма, лишний вес. При плохом питании процветает атеросклероз, когда наслоение холестерина в кровеносных сосудах ведет к их забиванию. В добавок, излишнюю нагрузку на нижние конечности влечет за собой лишний вес,
- плохие привычки и алкоголизм. Ведут к развитию атеросклероза,
- аутоиммунные заболевания. Для их лечения используется кортикостероиды, которые сужают стенки кровеносных сосудов, доводят их до истощения питания,
- заболевания позвоночника. При наличии межпозвоночной грыжи, происходит сдавливание нервных окончаний и сосудов, вследствие чего костная ткань не получает питание в полном объеме. Начинается аваскулярный некроз головки бедренной кости. Асептический некроз головки плечевой кости начнется при такой же ситуации в верхнем отделе позвоночника (шейный, грудной),
- прочие причины. Из за того, что асептический некроз сопровождается другими хроническими и острыми заболеваниями, то понять причины его появления не получается.
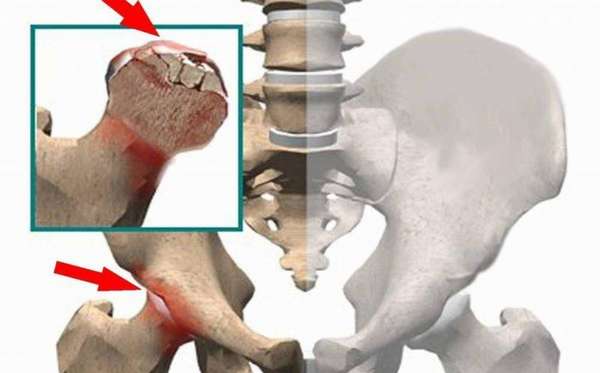
Болезнь встречается и у детей. Почему так происходит до конца не понятно. Зачастую развивается вместе с наследственным заболеванием при котором происходит недоразвитость позвоночника.
Классификация заболевания
Выделяются этапы:
- первый этап. От 0 до 6 месяцев. Ограничения двигательной функции нет, но разрушается губчатое вещество в самой кости, форма не меняется,
- второй этап —, стадия сдавленного перелома. Тоже продолжительность шесть месяцев. Из за увеличенной нагрузки на головку кости случается перелом балок костной ткани. Балки сминаются и начинается процедура деформации самой кости,
- третий этап —, стадия рассасывания. Протяженность около полутора лет. Осколки кости с мертвыми тканями перерабатываются крепкими клетками, поврежденные участки наполняются соединительной тканью. Подпитка клеток и тканей продолжает осуществляться и растут новые кровеносные сосуды. Но уже прерывается возможность роста шейки кости, что приводит к ее укорачиванию,
- четвертый этап —, конец. Соединительная ткань становится костной. Прерывается правильная структура костной ткани. Искажение и утолщение вертлужной впадины тазобедренного сустава (или любого другого) ведет к дезорганизации соединения кости с суставом.
Сколько займет времени и какова будет интенсивность каждой из четырех стадий напрямую зависит от возраста, здоровья в целом и физической подготовки каждого человека.
Немаловажную роль играет на каком из этапов была обнаружена болезнь и приступили ли к лечению.
Симптомы асептического некроза коленного сустава
Соединение большеберцовой и бедренной костей ноги с надколенником образуют коленный сустав. Сверху образована бедренная кость с утолщениями (мыщелки) и нижняя —, большеберцовая. Коленная чашечка (надколенник) играет роль ограничителя разгиба и находится спереди.
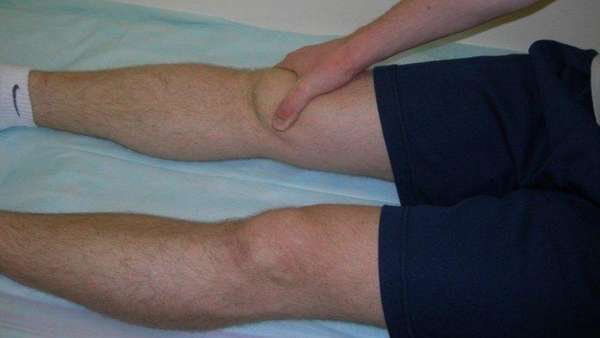
Клетки в костных тканях омертвевают, что приводит к их разрушению.
При данном некрозе болезнь протекает в три стадии со следующими симптомами:
- начальная (первая) стадия. Боль носит кратковременный характер, усиливающаяся от нагрузок. Иногда сопровождается отеканием коленного сустава,
- вторая стадия. Боль уже постоянная, хочется распрямить ногу, появляется хромота,
- третья стадия. В полость выходит суставная мышца, боль то средняя, то сильная, суставу сложно двигаться.
Большая часть пациентов с таким диагнозом это люди пенсионного возраста (80%), молодых всего около 20%.
Диагностика заболевания
В 21 веке идет целенаправленное изучение этого заболевания. Изучаются причины развития болезни. Потому что, как правило, у большей части пациентов точный диагноз ставится аж через 10-15 месяцев с начала болезни.
Чтобы установить точный диагноз нужно провести диагностику. Симптомы и первые проявления зависят от конкретного места некроза. Этапы:
- врач первично делает осмотр, находит поврежденные суставы, уточняет силу мышц, их подвижность и локальные рефлексы,
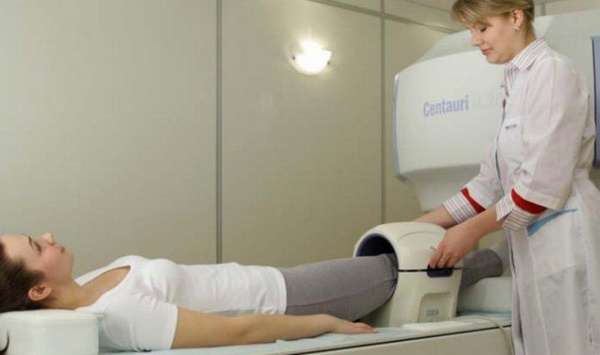
- далее пациент отправляется на рентген. К сожалению показывает лишь последние стадии,
- прохождение магнитно-резонансная томографии. Это самый точный метод. При помощи ее некроз определяется на первых признаках отмирания костей. Недостаток ее в том, что процедура это дорогая и присутствует не в каждом лечебном учреждении,
- в процессе диагностирования некроза определяется показатель образования кости и уровни углеводного, минерального и жирового обмена.
Чтобы лечение было максимально эффективным важно быстро и верно обнаружить болезнь, дать ее точное название, а главное определить причину, по которой некроз «,пришел», к человеку.
Лечение асептического некроза коленного сустава
Главный залог терапии это оказание помощи больному вовремя. Врачи рекомендуют обращаться к медицинским работникам при первых признаках и недомоганиях, тогда остеонекроз коленного сустава или асептический некроз медиального мыщелка бедренной кости, или любой другой некроз можно будет вылечить.
При диагностировании у пациента заболевания асептический некроз коленного сустава лечение носит медикаментозные назначения и если не помогает, то используют хирургическое вмешательство.
В современной медицине используются два типа лечения:
- Консервативный.
- Хирургический.
К лечению медикаментами прибегают на первых порах. Чтобы избавиться от некроза используют:
- лекарства, улучшающие местное кровообращение (сосудистые),
- кальцийсодержащие препараты, для восстановления костной ткани (с тидроновой кислотой),
- витамин Д, повышающий прочность костей,
- препараты, способствующие восстановлению хряща и уменьшению воспалительных процессов, болевые ощущения,
- витамины группы В, чтобы восстановить здоровый синтез белка и усвоение магния,
- обезболивающее,
- для расслабления мышц, поврежденных конечностей, давая возможность нормализовать импульсы и кровоснабжение.
Чтобы полученный результат этого типа лечения закрепился показана лечебная физкультура, физиотерапевтические процедуры и медицинский массаж. Благодаря этому комплексу мер кости и ткани будут укрепляться и противостоять недугам в дальнейшем.
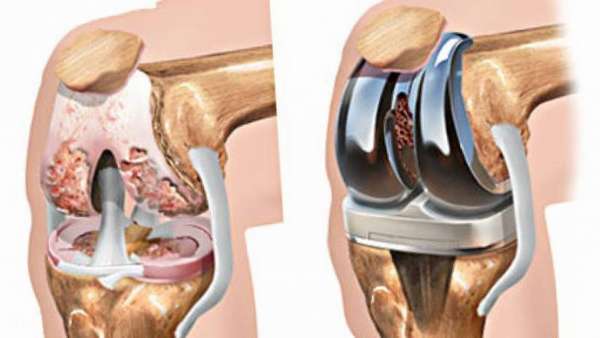
К сожалению, асептический некроз коленного сустава или некроз головки бедренной кости часто не диагностируется на ранних стадиях, когда консервативное лечение может помочь. Либо болезнь определилась рано, но медикаментозное лечение не оказало результата. Тогда остается лишь прибегнуть к способам хирургического вмешательства.
Оно бывает двух видов:
- эндопротезирование. В поврежденный сустав вставляется имплант (может быть искусственным или из собственных тканей больного),
- артродез. При такой операции окончания костей обрезаются и соединяются так, чтобы они могли срастись. Боль пройдет, но и подвижности сустава не будет. Делают такую операцию редко.
Порой только хирургические манипуляции помогут человеку избавиться от боли и дать возможность жить полноценно.
Лечение народными средствами могут использоваться только на первоначальной стадии болезни. Они не являются самодостаточными, а могут лишь дополнять консервативные методы лечения.
Что может помочь выздоровлению:
- скипидар. Он применяется как компресс для активизации кровоснабжения клеток кости,
- жир животных. Свиное сало или жир нутрии перетапливают в равных долях и намазывают больные суставы,
- капуста. Для создания нагрева делают компресс из капустного листа, смазанного медом.
Рецептом народной медицины огромное количество.
Диета
Пациент в период лечения и далее должен придерживаться принципов правильного питания, чтобы привести в норму свой обмен веществ и метаболизм в организме. Алкоголь запрещен.
При сбалансированном питании в организм человека попадают:
- хондропротекторы (омега3 жирные кислоты),
- минералы (магний, фосфор, фтор и прочее),
- витамины группы В.
Главное стараться, чтобы продукты поступали внутрь в свежем и сыром виде, без применения термообработки. Это сохранит витамины и минералы в виде, доступном для легкого усвоения.
Реабилитация
Ограничиваются физические нагрузки на заболевший сустав, но не целиком, чтобы не атрофировать его совсем и осложнить состояние. Применяются умеренные физические нагрузки под контролем врача. Показаны занятия лечебной физкультурой.
Назначается электростимуляция мышц, массаж.
Заключение
При своевременном обращении к врачу, некроз суставов в настоящее время это не приговор. Врач назначит квалифицированное лечение, согласно стадии заболевания, определит путь лечения: медикаментами или при помощи хирургической операции. Пациент может дополнить свое лечение народными средствами.
После выздоровление стоит продолжать соблюдать правильный образ жизни и здоровое питание, чтобы организм был способен противостоять любым болезням.

Асептический некроз кости – это болезнь, которая вызывает некротические изменения в костной ткани без участия болезнетворных организмов. Вероятно, связано с нарушением кровообращения в определенной области костной ткани. Может возникать как у детей, так и взрослых, но в большинстве случаев отмечается в стадии быстрого роста длинных костей, а значит, в детско-подростковом периоде.
Некроз может развиться в любой кости. В настоящее время известно до 40 различных форм, различающихся местоположением. Чаще всего проявляется болью в месте возникновения патологических изменений, а также снижением подвижности сустава.
Причины асептического некроза кости
Неизвестно, в чем причина болезни, хотя считается, что это связано с нарушением кровообращения в конкретной области костной ткани.
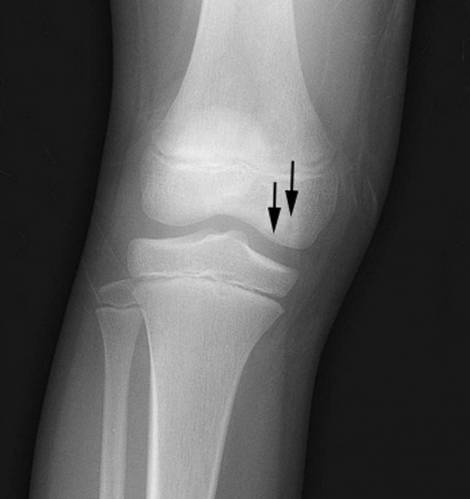
Некроз коленного сустава.
Уменьшенный или заблокированный поток крови в сторону кости, может быть вызван различными факторами:
- травма, перелом или вывих может привести к повреждению соседних кровеносных сосудов, в результате чего развивается гипоксия и дефицит поступающих энергетических субстанций, что вызывает некроз;
- приток крови может уменьшиться в результате стеноза просвета сосуда. Причиной этого является накопление жировых клеток в стенках кровеносных сосудов и развитие атеросклероза, а также в результате накопления деформированных клеток крови в сосуде в случае серповидно клеточной анемии;
- в результате применения некоторых лекарственных препаратов, а также в ходе некоторых заболеваний, например, некроз головки и шейки бедренной кости или повышения давления в кости, что приводит к ограничению притока крови в сторону кости.
Особенно уязвимы к асептическому некрозу кости являются:
- люди длительно применяющие глюкокортикостероиды;
- больные ревматоидным артритом;
- люди, у которых была диагностирован волчанка;
- люди, злоупотребляющие алкоголем в течение нескольких лет, поскольку происходит отложение жировых клеток в стенках сосудов, что влияет на приток крови к кости.
Детско-подростковая форма развивается на растущих костях, чаще всего, на таких, как голова бедренной кости, бугристость большой берцовой кости, головка второй плюсневой кости. Может включать в себя также и другие кости, например, позвоночник или таза. На данный момент известно 40 форм некроза костей у детей и подростков.
Симптомы и лечение асептического некроза кости
Симптомы: сначала боль, которая проходит после отдыха, сниженная подвижность больного сустава, хромота, может появиться отек, болезненность при нажатии. Боль может излучать на другие части тела, например, при некроза кости таза боли излучают в пах или вниз, к колену.
Асептический некроз кости диагностируется при радиологическом исследовании. Лечение заключается в защите поврежденной кости от неблагоприятных механических воздействий и создание условий для восстановления мертвой кости с как можно меньшими отклонениями от нормального состояния.
Для симптоматического лечения используются нестероидные противовоспалительные препараты, чтобы уменьшить возникшую боль и уменьшить воспалительные реакции, которые сопровождают некроз кости. Также было показано, что прием бифосфатов, применяемых в лечении остеопороза, замедляет процесс омертвения кости. Рекомендуется также снижение физической активности той части тела, в которой присутствует некроз кости. В некоторых случаях необходимо хирургическое лечение.
Длительность заболевания зависит от того, когда оно появилось – от года до четырех лет. Шанс на полное излечение выше при внесуставном некрозе. В случае изменений суставов прогнозы менее благоприятны. Если болезнь обнаруживается слишком поздно или её не лечить, то в более позднем возрасте она приводит к дегенеративным изменениям и искривлениям.
Применение ионизирующего облучения при лечении опухолей, заболеваний крови, скелета и различных органов и систем сопряжено с риском развития осложнений. Нередко люди, чья профессия связана с радиационными приборами становятся жертвой негативного воздействия высоковольтного облучения. Сроки развития некротических очагов в тканях после облучения зависят от величины дозы, объема облучаемой зоны и т. д.
Проникающая радиация способна вызывать тяжелые виды омертвений тканей. Пока механизм и характер патологических изменений от радиационного излучения полностью не изучен. Известно, что причинами возникновения лучевого некроза являются сосудистые, морфологические и дегенеративные нарушения. Не исключено также иммунодепрессивное действие ионизирующего излучения на ткани.
Облучение организма способствует подавлению ферментных систем содержащих железо и принимающих участие в дыхательном процессе тканей в аэробной фазе. Это влечет за собой образование в тканях недоокисленных продуктов обмена веществ. Лучевая терапия может вызывать поражение нервной системы и привести к появлению свободных радикалов. При гистологическом исследовании, как правило, выявляется деминерализацию нервных волокон, уплотнение ткани мелких артерий и некроз ткани головного мозга.
Нервы плечевого и пояснично-крестцового сплетения, подвержены развитию лучевого некроза одновременно с лучевым некрозом Центральной нервной системы. Лучевая болезнь – следствие действия на весь организм в целом рентгеновских гамма-лучей, потоков нейтронов. Как правило, течение болезни сопровождается некрозом. В облученных тканях подавляется регенерация, слизистая оболочка рта и губ отекает, могут возникать точечные кровотечения.
В разгаре болезни ухудшается общее состояние, изменяется трофика слизистой полости рта, наблюдается чувство жжения, анемия, сухость. Возникает лучевой стоматит. Явления геморрагического синдрома, наличие инфекции (гнилостной) провоцируют образование язв и некроза. Некроз развивается в ротовой полости, всегда наиболее выражен в области прилегания к слизистой оболочке металлических протезов и пломб, в таких местах обычно присутствует больше бактерий. Появляются признаки поражений краев десен и миндалин, за этим следует поражение боковых поверхностей языка и неба, сильный отек оболочки рта, губ и лица.
После того как край десен некротизируется, они становятся рыхлыми, кровоточащими. Размягчение костной ткани альвеолярного отростка становится причиной расшатывания и выпадения зубов. Методы терапевтических мероприятий зависят от состояния различных органов и систем. Без лечения лучевой некроз имеет объемные очаги, но под действием глюкокортикоидов, степень активного развития снижается.
Лучшим методом лечения прогрессирующего лучевого некроза является хирургическая операция. Перед любым облучением необходимо принимать препараты, замедляющие радиохимические реакции. Снижается риск негативных последствий от лучевой терапии при использовании гормональных, антигистаминных, антибактериальных средств.
Для восстановления работы кровеносной системы и предупреждения геморрагического диатеза вызывающего развитие некроза назначают рутин, викасол, глюконат кальция и поливитаминный комплекс. Если рассматривать облучение гипоталамуса и гипофиза, то после этого процесса происходят сбои в эндокринной системе. Через несколько месяцев после лучевого влияния эмаль зубов тускнеет, теряет блеск, появляются участки некроза темного цвета, образуется рыхлая некротическая масса.
Постепенно участки некроза охватывают значительную часть зуба, появляются полости с неровными изъеденными краями, выпадают пломбы. Прогрессирующий радиационный некроз поражающий твердые ткани зуба лечится в несколько этапов методом удаления разложившихся тканей и заполнения дна и стенок полости кальцифицирующей пастой. Прежде чем приступать к лучевой терапии, для уменьшения прямого действия радиации на зубы нужно надевать капу из свинца, проводить курс реминерализующей терапии и принимать антиоксиданты.
Все эти способы максимально защитят организм от негативных последствий или снизят степень возможных воздействий. Облучение внутричерепных опухолей, новообразований на голове и на шеи неблагоприятно для организма. Впоследствии могут наблюдаться некрозы мозга. Такие осложнения развиваются быстро или в течение нескольких месяцев и лет. Механизмом, запускающим развития позднего некроза центральной нервной системы, считают повреждение сосудистой сети мозга.
Для определения вероятности развития лучевого некроза мозга учитывают дозу и длительность облучения. Клинические проявления при этом виде патологи весьма разнообразны, им могут содействовать разные причины и условия. В случае развития некроза может быть полезно иссечение пораженного участка ткани.

Эксперт-редактор: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".
Читайте также:


