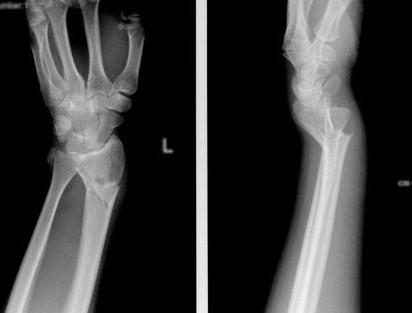
Что делать если перелом лучевой кости со смещением сросся неправильно
Перелом лучевой кости без смещения не требует операции. Целая локтевая кость выполняет опорную функцию, и при надежной фиксации с помощью лангета и соблюдении режима покоя конечности лучевая кость быстро срастается. Перелом со смещением требует особого подхода, методика лечения и время восстановления работоспособности во многом зависят от характера перелома.
Совмещение осколков при переломе лучевой кости со смещением
Существуют случаи, когда при переломе со смещением кости части кости расходятся незначительно.
Такие переломы лучевой кости со смещением могут быть вылечены без оперативного вмешательства. Совмещение незначительно разошедшихся осколков должно выполняться только хирургом. После этой процедуры руку фиксируют, ограничивая подвижность, и тщательно контролируют срастание. Повторный рентген для определения правильности сопоставления осколков делается после исчезновения отека.
Когда перелом лучевой кости со смещением требует оперативного вмешательства?
Если при переломе части кости значительно смещены относительно друг друга, необходимо хирургическое вмешательство, во время которого производится репозиция (сопоставление) осколков и их фиксация. Эти меры позволяют предотвратить неправильное срастание, которое исправимо, но требует оперативного вмешательства и приносит дополнительные страдания пациенту
Возможные осложнения перелома лучевой кости со смещением при правильном лечении
Реабилитационные мероприятия после срастания перелома лучевой кости со смещением.
Кроме совмещения костных осколков оперативное вмешательство требуется при переломах головки лучевой кости, при котором от кости откалывается небольшой осколок. В этом случае осколок удаляют, не приращивая.
Даже грамотное лечение переломов лучевой кости не является гарантией от возникновения осложнений. Так, при дефиците кальция и других микроэлементов в организме, может быть недостаточной интенсивность разрастания костных волокон. Отсутствие подвижности зафиксированной руки способна привести к вялости мышц, если до операции физическая подготовка пациента была недостаточной. Отек, остающийся некоторое время после снятия лангета или гипса, не относится к числу осложнений, это – нормальное явление, вызванное застойными процессами из-за неподвижности, которое довольно скоро проходит.
Диета при переломе лучевой кости со смещением
Для того чтобы на месте перелома как можно скорее образовалась соединительная костная мозоль, необходимо обеспечить организм кальцием, который содержится в твороге, сыре, молоке и многих других продуктах.

Усвоению кальция могут помешать чрезмерно жирная пища и щавелевая кислота, содержащаяся в шпинате, петрушке, щавеле и некоторых других видах зелени.
Некоторые продукты способны снабжать организм не только кальцием, но и другими необходимыми для восстановления костной ткани веществами (например, витаминами А, Е и D). При переломах рекомендуют включать в рацион:
- рыбные блюда,
- фрукты,
- орехи,
- тыквенные и кунжутные семечки,
- мед.
Исключить из меню, кроме указанных выше жирных блюд и зелени, содержащей щавелевую кислоту, необходимо:
- алкоголь,
- чай,
- кофе,
- газированные напитки.
Эти продукты способны замедлять процесс срастания кости.
Физическая активность в период реабилитации после перелома лучевой кости со смещением
В период срастания подвижность руки ограничена, однако после снятия лангета или гипса нельзя сразу же возвращаться к привычной активности. Место срастания в первые несколько недель еще слишком хрупко, а мышцы за время неподвижности отвыкли от нагрузки. Специальные тренировки помогут руке быстрее восстановить работоспособность без риска получения дополнительных травм.
- Положить руку от локтя до кисти на стол и выполнять сгибательные и разгибательные движения кистью.
- В том же положении поворачивать раскрытую ладонь, касаясь поверхности поочередно то одним, то другим ребром.
С течением времени рекомендуют переходить к упражнениям, тренирующим мелкую моторику (собирание спичек, детской мозаики, паззлов и пр.).
В качестве реабилитационных процедур медики часто назначают физиотерапию и массаж.
После того как у человека случился перелом кости, чаще всего это случается с нижними или верхними конечностями, срастание может быть неправильным. При этом кость меняет свою правильную анатомическую позицию. Довольно часто причиной того, что перелом неправильно сросся, становится недостаточная фиксация фрагментов в гипсе. Но это не единственная причина.
Как происходит срастание кости
Неправильно может срастись перелом в любой части тела. Чаще это происходит при переломах челюсти, рук и пальцев. Неправильно сросшийся перелом ноги встречается намного реже.
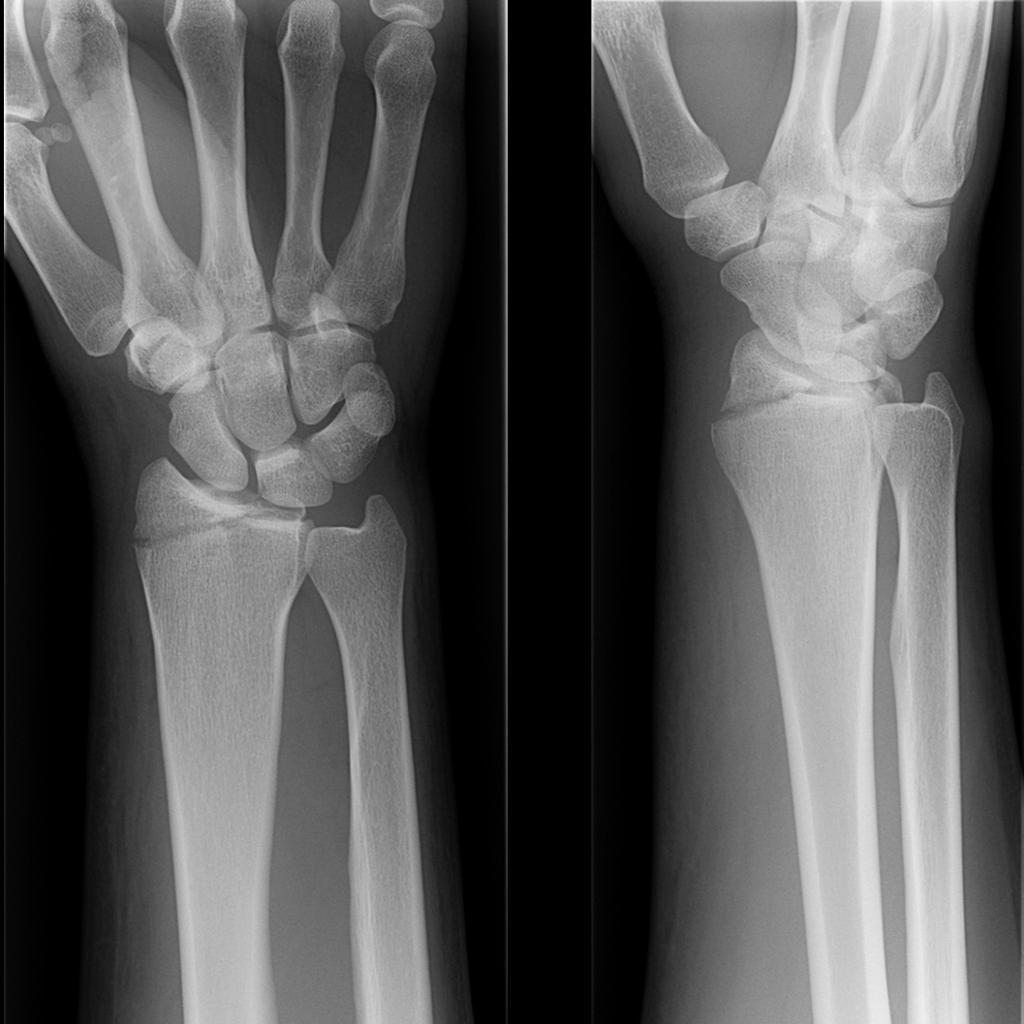
Сразу же после того как произошло несчастье, в организме человека начинается восстановление повреждения. Этот процесс состоит из двух этапов. На первом этапе происходит рассасывание тех тканей, которые погибли при получении травмы, а во время второго этапа восстанавливается непосредственно сама кость.
Чтобы кость срослась, необходимо определенное время. В течение первой недели происходит образование специальной ткани, которую называют грануляционной. Эта ткань притягивает к себе минеральные вещества, что приводит к выпадению лишних нитей фибрина. Позже появляются коллагеновые волокна, благодаря которым кость формируется в том виде, в котором она должна быть. С каждым днем на месте перелома накапливается все большее количество минеральных солей, что помогает образованию новой костной ткани.
Если сделать рентгеновский снимок через три недели, то на нем можно будет увидеть костную мозоль в месте срастания. То, что перелом срастается неправильно, можно обнаружить с помощью рентгена именно на этом этапе. Что делать с неправильно сросшимся переломом, решается в каждом индивидуальном случае по разному.
Причины неправильного срастания переломов
Переломы могут быть двух видов – закрытые и открытые. Закрытый не так опасен, как открытый. Он быстро срастается, и причиной того, что перелом неправильно сросся, может быть только неправильное лечение. Плохо, когда перелом открытый, бывают случаи, когда развивается остеомиелит. Или происходит инфицирование раны.
Что неправильно срослось при переломе руки? Почему так произошло? Причины могут быть следующими:
- При лечении были сделаны ошибки.
- В гипсе случилось смещение костей.
- Не были установлены петли, вправляющие кость.
- Во время хирургического вмешательства не по морфологии установили фиксаторы.
Чаще всего то, что перелом сросся неправильно, происходит по причине каких-либо ошибок, допущенных в период лечения. Если в области, где случилась травма, человека что-то беспокоит, и он подозревает, что кости срастаются неправильно, следует обратиться к травматологу для подтверждения или опровержения этого факта.
Самая частая проблема – неправильно сросшийся перелом лучевой кости руки. Поэтому при такой травме во время восстановления кости, нужно быть особенно осторожными, чтобы потом не было никаких проблем.
Если случилось, что при переломе лучевой неправильно срослось, то эта патология лечится также, как и переломы в других местах.
Хирургические методы лечения
Если происходит аномальное сращивание костей, то обычно это лечится хирургическим способом. Ортопедические операции бывают трех видов:
- остеотомия корригирующая,
- остеосинтез,
- краевая резекция костей.
Корригирующая остеотомия
Такая операция проводится под общим наркозом. Ее конечная цель – устранить костную деформацию. Чтобы достичь этого, приходится снова ломать кость, которая срослась неправильно. Ее ломают с помощью хирургических инструментов, рассекают радиоволнами или лазером.
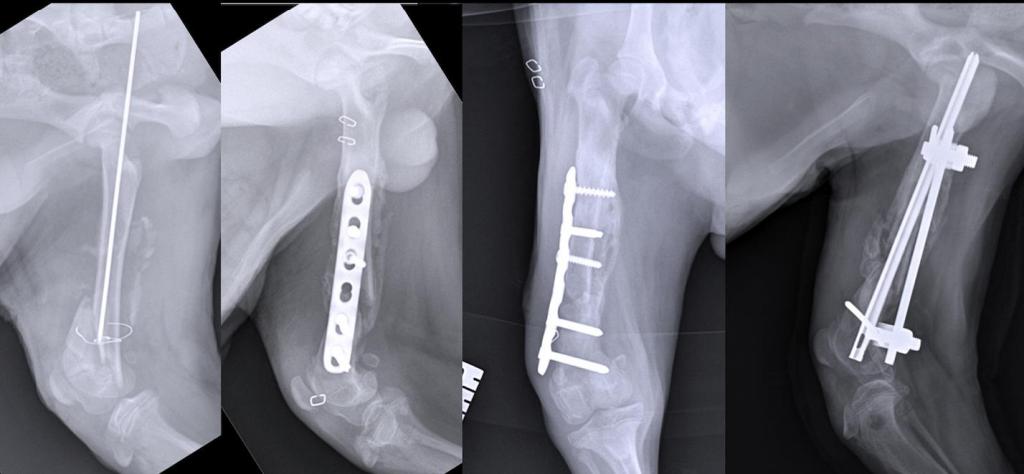
Фрагменты костей снова соединяют друг с другом в правильном положении и закрепляют, используя специальные винты, спицы, пластины и другое. Во время такой операции может быть использован принцип вытяжения. К спице, которая находится в кости, подвешивают груз, который вытягивает кость, и она занимает то положение, которое необходимо для нормального сращивания.
Виды остеотомии
Остеотомия по типу проведения может быть открытой и закрытой. В процессе открытого вмешательства делается разрез кожи на 10-12 сантиметров, который открывает кость. Затем хирург отделяет кость от надкостницы и рассекает ее. Иногда это делается по специально просверленным отверстиям.
При закрытом методе этой операции на месте травмы кожные покровы разрезаются всего на 2-3 сантиметра. После этого хирург хирургическим инструментом надсекает кость лишь на ¾, а оставшаяся часть доламывается. Во время такого вмешательства иногда серьезно повреждаются крупные сосуды и нервы, поэтому все-таки чаще проводится остеотомия открытого типа.
Корригирующая остеотомия чаще всего применяется, чтобы исправить неправильно сросшийся перелом на нижних или верхних конечностях. Благодаря этой операции ноги пациента передвигаются, а руки выполняют все движения, которые им присущи.

Противопоказания остеотомии
Этот вид операции запрещается делать, если у пациента имеются следующие заболевания:
- Тяжелые болезни почек, печени, а также других внутренних органов.
- Патологии сердца и сосудов.
- Если на момент операции у больного имеется острое или обострение хронического заболевания.
- Гнойное инфицирование органов или тканей.
Осложнения после операции
Как и после любого другого хирургического вмешательства, после остеотомии могут быть осложнения, а именно:
- Попадание в рану инфекции, что может вызвать нагноение.
- Появление ложного сустава.
- Замедление сращивания перелома.
- Смещение фрагментов костей.
Операция остеосинтез
Это очень популярный способ лечения переломов, которые срослись неправильно. Суть этой операции заключается в том, что фрагменты поломанной кости прикрепляют один к другому, используя различные фиксаторы. Они могут быть в виде специальных шурупов, винтов, спиц и т. п. Фиксаторы делаются из крепкого неокисляющегося материала, это может быть костная ткань, специальный пластик, нержавеющая сталь, титан и другие материалы.
Имплантаты используются долгое время, что позволяет кости в месте перелома полностью восстановиться.
Остеосинтез может быть двух видов:
- Наружный, его еще называют чрескостным. Во время такой операции соединяются костные обломки. Снаружи все закрепляется с помощью аппарата Илизарова или других похожих устройств.
- Внутренний (погружной). Этот метод отличается от предыдущего тем, что имплантаты закрепляют кости внутри тела, а не снаружи. После этой операции часто проводится дополнительная фиксация с помощью гипсовой повязки.
Остеосинтез обычно применяется в случаях, когда необходимо соединить длинные трубчатые кости ног (бедро, голень) и рук (плечо, предплечье), а также при переломах суставов и мелких костей кисти и стопы.
Фиксация при остеосинтезе сохраняет сломанные кости в неподвижном состоянии, и поэтому они срастаются правильно.
Противопоказания для данной операции
Такое хирургическое вмешательство как остеосинтез, несмотря на многие положительные моменты, имеет также и некоторые противопоказания. Например:
- Пациент находится в тяжелом состоянии.
- В рану попала инфекция или грязь.
- Большая зона повреждения, если перелом открытый.
- У пациента имеется недуг, который сопровождается судорогами.
- Наличие остеопороза, при котором кости становятся очень хрупкими.
Возможные осложнения
Чтобы зафиксировать кость, хирургу приходится обнажать большой участок кости. При этом она лишается окружающих ее тканей, в которых расположены кровеносные сосуды, и это приводит к нарушению ее кровоснабжения.
Во время операции повреждаются близлежащие ткани и кости. Также большое количество отверстий, которые необходимы для шурупов и винтов, ослабляют кость.
Если не соблюдаются антисептические меры предосторожности, в рану может попасть инфекция.
Частичная резекция кости
В ходе такой операции происходит удаление поврежденного участка кости. Резекция может выполняться как отдельная операция, а может быть лишь определенным этапом другого хирургического вмешательства.
Частичная резекция может быть двух видов:
- Поднадкостничная. При этом способе хирург с помощью скальпеля разрезает надкостницу в двух местах – над местом поражения и под ним. Причем это следует делать в том месте, где стыкуются здоровые и поврежденные ткани. После этого надкостницу отделяют от кости и перепиливают снизу и сверху.
- Чрезнадкостничная. Операция делается так же, как и предыдущая, разница лишь в том, что надкостница отслаивается в сторону не здорового участка, а пораженного.
Резекция проводится под общей или проводниковой анестезией.
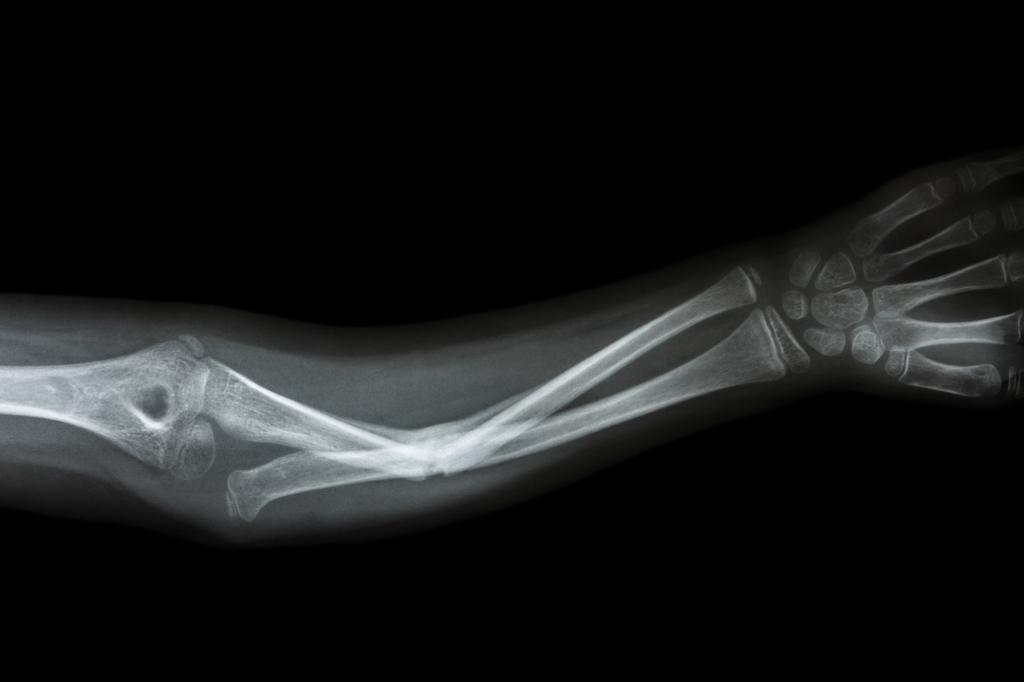
Застарелые, неправильно сращенные и несращенные переломы лучевой кости в типичном месте со смещениями, подвывихами и деформациями нижнего конца предплечья нарушают функцию кисти в лучезапястном суставе и в некоторой степени пронацию предплечья. Деформация в области лучезапястного сустава вызывает косметический дефект и является источником скорее моральных, чем физических, страданий женщин молодого, среднего, а иногда и пожилого возраста.
В застарелых случаях в сроки до 2-4 нед, а иногда в более поздние, удается произвести вправление обычными приемами – ручным способом с применением некоторого насилия. В более тяжелых случаях вправлению может препятствовать сместившийся нижний конец локтевой кости, расположенный (против нормы) на одном уровне (а чаще ниже суставной поверхности) с укоротившейся лучевой костью. В этих случаях резекция нижнего конца локтевой кости на протяжении 2-3 см значительно облегчает вправление. Если же оно не удается, небольшая операция - резекция нижнего конца локтевой кости – не только дает косметическое улучшение и сглаживает деформацию, но и улучшает функцию в лучезапястном суставе, уменьшает боли.
Неправильное сращение переломов лучевой кости в типичном месте наблюдается часто. В зависимости от характера смещения дистального конца лучевой кости отмечается большая или меньшая деформация и ограничение функции лучезапястного сустава.
Основными причинами неправильного сращения и деформаций являются: 1) плохая и недостаточная репозиция; 2) повторное смещение отломков в гипсовой повязке после уменьшения отека; 3) сильное раздробление эпифиза; даже после хорошего вправления отломки в таких случаях нередко вновь смещаются и при поврежденной суставной поверхности лучевой кости нарушается конгруэнтность сустава; 4) большая компрессия эпиметафиза лучевой кости, которая обычно наблюдается при переломах у пожилых людей; вследствие разминания губчатой кости сращение происходит с укорочением лучевой кости и, таким образом, выпячивающаяся головка локтевой кости располагается дистальнее суставной поверхности лучевой кости; лучезапястный сустав расширен; 5) полный разрыв связок нижнего лучелоктевого сустава и вследствие этого смещение дистального конца локтевой кости; 6) слишком раннее снятие гипсовой лонгеты и применение лечебной гимнастики (до сращения перелома); это может привести к повторному смещению отломков и деформации.
Имеется большая градация деформаций, дисфункций и косметических нарушений. В связи с этим следует различать случаи, в которых нужно применить хирургические способы. Если деформация не выражена и не вызывает сколько-нибудь значительных
нарушений функций, операция не показана. Даже при значительных деформациях под влиянием лечебной гимнастики, массажа и физиотерапии часто восстанавливается вполне удовлетворительная функция кисти.
Оперативное вмешательство показано при значительной деформации, нарушении конгруэнтности и функции лучезапястного сустава и при посттравматическом деформирующем артрозе, которые часто являются причиной болей в лучезапястном суставе.
У молодых людей, особенно у женщин, при деформации даже без значительных нарушений функций часто возникает необходимость в оперативном исправлении косметического дефекта. Если деформации сопровождаются остеопорозом Зудека, операция не должна предприниматься до тех пор, пока признаки этого синдрома нарастают, остаются стабильными или продолжают уменьшаться. Иначе говоря, операция по поводу деформации возможна лишь после полной ликвидации синдрома острого болезненного посттравматического остеопороза.
В большинстве случаев оперативное вмешательство приводит к улучшению как внешнего вида, так и функции лучезапястного сустава. Выбор оперативного вмешательства зависит от характера деформации и степени нарушения функции сустава.
Часто при неправильно сросшихся переломах предплечья в типичном месте со значительной деформацией, выпиранием нижнего конца локтевой кости, который расположен дистальнее суставной поверхности лучевой кости, функция лучезапястного сустава может быть значительно ограничена. В этих случаях небольшая операция – косая резекция на протяжении 2-3 см дистального конца локтевой кости, в определенной степени блокирующего движения в лучезапястном суставе, не только уменьшает деформацию и сглаживает косметическое нарушение, но и улучшает функцию сустава и уменьшает боли. После поднадкостничного удаления конца локтевой кости необходимо сшить края периоста и таким образом соединить конец резецированной локтевой кости с lig. collateral carpi ulnare (рис. 81). После операции накладывают гипсовую лонгету от локтя до головок пястных костей на 10-12 дней. Затем назначают лечебную гимнастику и тепловые процедуры.
Простая корригирующая остеотомия показана при угловых искривлениях оси лучевой кости, если длина этой кости и артикулирующая поверхность сохранены. После остеотомии отломки соединяют с помощью спицы толщиной 2-3 мм, которая проводится через оба отломка и фиксирует их в правильном положении. Один конец спицы выводят над поверхностью кожи. Если между отломками образовалась щель, ее заполняют губчатой костью, взятой из крыла подвздошной кости, или гомокостью. После операции накладывают гипсовую повязку от локтевого сустава до головок пястных костей. Спицу удаляют через 4-6 нед, а гипсовую повязку - через 8 нед после операции.
Если лучевая кость укорочена, показана простая корригирующая остеотомия лучевой кости с резекцией дистального конца локтевой кости. Отломки лучевой кости фиксируют так же, как было указано выше, а резецированную часть локтевой кости используют как аутотрансплантат. В ряде случаев удлинить лучевую кость после остеотомии можно за счет пересадки костного аутотрансплантата, взятого с наружной части дистального конца локтевой кости по Кемпбеллу.
В некоторых случаях при тяжелых деформациях с разрушением радиоульнарной суставной поверхности, деформирующем артрозе, нарушении функции и болях возникает вопрос об артродезе лучезапястного сустава; при этом в ряде случаев производится также резекция дистального конца локтевой кости.
Раздробленные переломы эпифизарной области с повреждением ростковой зоны у детей могут вызвать преждевременное прекращение роста лучевой кости; степень нарушения роста и возникающую вследствие этого деформацию трудно предсказать. Переломы лучевого эпифиза с подозрением на повреждение ростковой зоны следует контролировать каждые 6-12 мес, чтобы определить судьбу росткового хряща. У
маленьких детей несоответствие роста лучевой кости может потребовать резекции дистального локтевого росткового хряща. Этого не следует делать у детей в возрасте, в котором приближается фаза окостенения эпифиза лучевой кости. В таких случаях целесообразнее произвести поднадкостничную резекцию 2-3 см локтевой кости выше росткового хряща дистального конца локтевой кости и затем соединить дистальный и проксимальный отломки при помощи шва или винта.
Рис. 81. Резекция дистального конца локтевой кости при неправильно сросшемся переломе в типичном месте.
Несращение дистального конца лучевой кости - редкое осложнение. В этих случаях, как правило, имеется укорочение лучевой кости. Производят резекцию дистального конца локтевой кости на протяжении 2-3 см, сопоставление отломков лучевой кости, фиксацию их посредством спицы, один конец которой выводят над кожей, и костную трансплантацию губчатыми костными пластинками. Спицу удаляют через 6 нед, а гипсовую повязку – через 8-10 нед.
Пятнистый посттравматический остеопороз, или так называемая острая трофоневротическая костная атрофия Зудека, или острый болезненный остеопороз, - нередкое осложнение после переломов предплечья в типичном месте. Патогенез этого осложнения полностью не выяснен, вероятнее всего, в основе лежат сосудистые и нейротрофические нарушения. Болезнь характеризуется развитием значительного отека и напряжением в мягких тканях кисти и пальцев. Отмечаются циркуляторные нарушения в мягких тканях и костях. Кожа приобретает пурпурный цвет со стеклянным блеском, на ощупь она холодная. Пальцы отечны, выпрямлены, движения в пальцевых суставах почти полностью отсутствуют, в пястно-фаланговых – весьма ограничены, в лучезапястном суставе также ограничены. Всякая попытка активных или особенно пассивных движений
вызывает сильную, подчас мучительную боль. Нередко больные вследствие вынужденного фиксированного положения руки испытывают также боли в локтевом и плечевом суставах. Процесс длительный, продолжается несколько месяцев.
На рентгенограммах отмечается пятнистый остеопороз, захватывающий нижнюю часть лучевой и локтевой костей, запястные и пястные кости, фаланги пальцев.
Хотя травматический остеопороз встречается и у молодых, однако у пожилых людей это осложнение наблюдается чаще и протекает более тяжело и продолжительно. Движения пальцев у них восстанавливаются медленнее и труднее, чем у молодых. Наряду с тяжелыми формами посттравматического остеопороза отмечаются менее выраженные формы, при которых восстановление происходит легче и быстрее. Обычно при тяжелых формах боль начинает стихать через 2-3 мес после, казалось, почти застывшего состояния; в течение многих месяцев продолжает улучшаться состояние руки, уменьшается отек и восстанавливается функция пальцев, хотя в некоторых случаях ограничение ее все же остается.
Лечение заключается в футлярной блокаде выше места поражения 80 мл 0,25% раствора новокаина, назначении анальгетиков, массажа, теплых ванночек и, самое важное, в побуждении к активным и пассивным движениям в течение длительного времени, пока не наступит выздоровление.
Неврит срединного нерва, описанный Г. И. Турнером (1926), может возникнуть в результате ушиба нерва в момент травмы или сдавления рубцовой тканью или костью в том месте, где нерв проходит на ладонной поверхности в запястном канале под ладонной и поперечной запястными связками. Клиническая картина характеризуется постоянной болью с атрофией мышц тенара и межпястных промежутков. Это осложнение иногда может потребовать сравнительно небольшого хирургического вмешательства, заключающегося в освобождении срединного нерва. Синдром сдавления срединного нерва не следует смешивать с синдромом травматического остеопороза.
Разрыв сухожилия длинного разгибателя I пальца - осложнение, которое наблюдается в более позднем периоде после травмы. Разрыв этого сухожилия происходит под влиянием постоянного трения над костным выступом, образовавшимся в результате смещения дистального отломка лучевой кости в тыльную и лучевую стороны. Лечение состоит в сшивании сухожилия и перемещении его за пределы поврежденной бороздки лучевой кости или в выравнивании этой бороздки.
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально разработанной для данной области. После сопоставления отломков, пластина фиксируется винтами к поврежденной кости. После установки пластины, на кожу накладываются швы, также применяется гипсовая лонгета. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для стимуляции сращения кости, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в спустя 2 недели, на контрольном приеме у травматолога, тогда же пациент отказывается и от гипсовой повязки. Рука находится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины, как правило, нет.
Аппарат внешней фиксации
В некоторых случаях – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы кожи, однако за аппаратом нужно следить весь срок его ношения – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в гипсовой лонгете, затем пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после проведения рентген-контроля, в условиях стационара. Перевязки необходимо проводить через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
Фиксация спицами или винтами
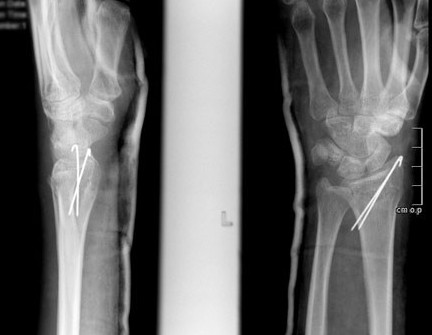
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. По стандартному протоколу, на 2 недели накладывается гипсовая лонгета, затем пациент начинает разрабатывать руку. Спустя 6 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантатов (винтов, спиц), удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах, пациентов могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, то он заполняется либо собственной костью человека: производится пересадка кости, которая берется, обычно, из гребня подвздошной (тазовой) кости, либо искусственной костью, которая примерно за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное лечение при застарелых и неправильно сросшихся переломах лучевой кости аналогичны описанным ранее. Однако,может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия - раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые отвечают за чувствительность и движения верхней конечности, и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация – успокаивающий укол перед операцией, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции при совместной беседе с пациентом.
Контакты: +7 (495) 155-19-61, e-mail: Этот адрес электронной почты защищён от спам-ботов. У вас должен быть включен JavaScript для просмотра.
Читайте также: