Чем лечить стенозирующий лигаментит поперечной связки запястья
Стенозирующий лигаментит большого пальца – это заболевание связочного аппарата, имеющее воспалительный характер. Часто болезнь развивается из-за микроскопических травм или воспаления сустава. Основная опасность данного заболевания состоит в том, что связка в процессе дегенерации постепенно трансформируется в хрящ. При отсутствии лечения болезнь может не только перейти в хроническую форму, но и привести к самым серьезным осложнениям. Из статьи вы узнаете, какие терапевтические методы применяют для лечения стенозирующего лигаментита пальца руки.
Описание болезни
Слово стенозирующий обозначает сужающий просвет, а термин лигаментит подразумевает воспаление связок. При сгибательных и разгибательных движениях кисти и пальцев, человек задействует длинные сухожилия рук. Сухожилия мышц сгибателей удерживаются связками, которые образуют тоннель. Воспаляясь, связки затрудняют движение сухожилия в тоннеле. Таким образом, стенозирующий лигаментит — это воспаление связок, удерживающих сухожилия мышц сгибателей. Распространёнными причинами заболевания являются:
- диабет;
- подагра;
- высокая нагрузка на кисти и пальцы;
- аномальное строение кольцевидной связки сухожилий;
- инфекционные заболевания,
- травма;
- атеросклероз;
- ревматоидный артрит.
Наиболее часто заболевание диагностируется у людей, чья деятельность связана с регулярными и продолжительными нагрузками на кистевые суставы. Именно поэтому, некоторые исследователи относят эту патологию к профессиональным болезням.
При хроническом стенозирующем лигаментите, который развился у профессиональных музыкантов или киберспортсменов, может стать причиной полного прекращения трудовой деятельности.
Симптомы стенозирующего лигаментита
Стенозирующий лигаментит имеет несколько стадий: острая, подострая, хроническая. Заболевание развивается постепенно. Для каждой из стадий характерна определенная симптоматика. Основным симптомом на всех этапах заболевания является локальная боль в области кисти и специфическое пощелкивание при сгибании пальца. Она может локализоваться только в области одного пальца, ладони или распространяться на предплечье. Также может возникнуть ощущение онемения.
Симптоматика при различных стадиях заболевания:
Если не обратиться к специалисту на втором этапе или ранее, то высока вероятность, что патологический процесс перерастет в хроническую форму.
Диагностика заболевания
Перед тем как перейти к лечению, нужно верно определить диагноз. Для этого необходимо пройти обследование, включающее в себя сбор анамнеза, визуальный осмотр, лабораторное исследование крови, рентгенографическое исследование и УЗИ.
При сгибании или разгибании раздается щелчок — этот симптом всегда учитывается при проведении диагностики.
Дополнительными методами диагностики являются УЗИ, рентгенография, МРТ. Они назначаются для уточнения диагноза, чтобы исключить другие заболевания опорно-двигательного аппарата. Данные методики позволяют исключить другие поражения суставов и связок, дифференцировать болезнь от тендинита, фасциита или артрита.
Анализ крови является только дополнительным методом исследования. При высоком содержании лейкоцитов в крови можно подтвердить воспалительный процесс. Если причиной возникновения стенозирующего лигаментита стала инфекция, то с помощью лабораторных исследований можно определить возбудителя заболевания. Помимо этого, анализ крови и мочи позволяют выявить общее состояние организма, что важно для назначения комплексного лечения. Перед операцией сдача подобных анализов является обязательным требованием.
Особенности лечения
Лечение острой формы заболевания проводится с помощью препаратов, призванных уничтожить инфекцию. К их числу относятся антибиотики и медикаменты, повышающие иммунитет. Лечение проводится с учетом индивидуальной специфики заболевания.
Как правило, консервативное лечение стенозирующего лигаментита включает в себя физиопроцедуры и местную гормональную терапию. Данные способы позволяют устранить синдром щелкающего пальца и болевые ощущения. Для лечения стенозирующего легаментита прописывают нестероидные противовоспалительные препараты и гормональные средства. Нестероидные противовоспалительные средства используются как в виде инъекций и таблеток, так и в виде средств местного применения.
Лекарственные средства способны снизить боль, уменьшить воспаление, но во время всего курса лечения крайне важно соблюдать схему и дозировку.
Физиотерапевтическое лечение является дополнением к основному. Как правило, физиотерапия назначается после прохождения острой фазы. Наиболее эффективными процедурами являются:
- УВЧ;
- микроволновая терапия;
- электрофорез;
- лечебная гимнастика;
- аппликации озокерита.
Эти методики так же часто назначают на этапе реабилитации, для профилактики осложнений и предотвращения перехода болезни в хроническую форму. Вылечить лигаментит только с помощью физиопроцедур невозможно.
- Массаж начинается с поглаживающих круговых движений тыльной стороны кисти.
- С осторожность растягивается ладонь.
- Проводят круговые движения в области запястья.
- Массируют надавливающими движениями тыльную сторону кисти в области сухожилий.
- Фиксируют кисть и совершают вытягивающие движения от основания пальца к кончику. Начинать рекомендуется с боков, позже с верхней и нижней стороны.
- Можно массировать, чередуя круговые и надавливающие движения, межкостные мышцы.
- Заключительным этапом массажа являются круговые поглаживания от кончиков пальцев к ладони.
Интенсивность массирующих движений подбирается индивидуально. Курс массажа может составлять от 7 до 14 процедур.
К вспомогательным методам лечения относятся процедуры:
- ультразвуковая терапия;
- ударно-волновая-терапия;
- фонофорез;
- парафинотерапия;
- озокерит;
- электрофорез;
- грязи.
Методы не являются самостоятельным лечением, а применяются как дополнение к основному или проводятся в период реабилитации.
При отсутствии эффекта от консервативного лечения и продолжительном не снижающемся болевом синдроме проводится хирургическое вмешательство независимо от возраста пациента. Оперативное вмешательство, как и консервативное лечение не всегда бывает эффективным. И в том, и в другом случае возможны рецидивы.
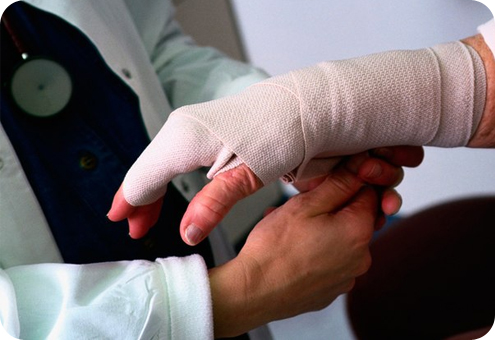
Закрытая операция осуществляется путем рассечения связки через небольшой разрез. Операция проходит в плановом порядке, под местным обезболиванием. После вмешательства накладывается только асептическая повязка, так как область прокола совсем маленькая. По статистике, после закрытой процедуры рецидивы случаются чаще, чем после открытой.
При открытой операции разрез не превышает 3 сантиметров. Обнажение кольцевидной связки производится послойно, после чего идет рассечение связки по боковой поверхности. По окончании операции проводится проверка, определяющая на сколько свободно работают сухожилия, если все в порядке, то накладываются швы с последующей фиксацией кисти в гипсовую повязку. Швы, как правило, снимают на 10-14 день.
После операции нужно уточнить у врача, какие швы были наложены. Существует большое количество видов шовного материла, часть из них являются сильными аллергенами.
Средства народной медицины могут стать дополнением к консервативному лечению. Как самостоятельное средство они не так эффективны и, скорее всего, не принесут ожидаемого эффекта. Способы лечения народными методами:
- Сухое прогревание. Нагреть соль в духовке, засыпать ее в тканевый мешочек и приложить к поврежденному участку;
- Развести леченую глину до густоты сметаны, добавить 5 чайных ложек яблочного уксуса. Смесь нанести на повреждённый палец, замотать и держать около двух часов, после чего смыть теплой водой. Рука не должна быть напряжена во время обертывания;
- Хвою заварить в теплой воде в соотношении 1:3, после чего варить на медленном огне 20 минут. Смочить марлю в процеженном отваре и приложить к поврежденной области.
Несмотря на условную безопасность народных методов, некоторые ингредиенты могут вызывать сильную аллергию. Именно поэтому желательно подбирать только мягкие и гипоаллергенные продукты, а перед нанесением желательно проконсультироваться с врачом.
Про препателлярный бурсит можно узнать в данной статье.
Способы восстановления
В период реабилитации основным способом восстановления является гимнастика. Перед тем как приступить к активным упражнениям, необходимо пройти пассивную ЛФК. Разрабатывать кисть нужно, выполняя плавные сгибательные и разгибательные движения пальцев рук. Если упражнения выполняются верно, то дискомфортные ощущения вскоре исчезнут. Помимо этого, физиопроцедуры так же довольно действенны в период реабилитации. К основным физиотерапевтическим процедурам относятся: грязевые обертывания, электрофорез. Нагружать руку после лечения можно не ранее 2-3 месяцев после нормализации состояния.
Грязевые обертывания можно применять только после снятия швов, поскольку воздействие влажной среды может привести к открытию операционного иссечения.
Возможные последствия
Осложнения возникают крайне редко как после оперативного вмешательства, так и после консервативного лечения. Наиболее распространёнными последствиями являются:
- инфекции при несоблюдении предписаний врача;
- кровотечения у пациентов с нарушением свертываемости крови;
- синдром Зудека. Последствие, характеризующееся болью и отеком всей кисти;
- коллоидные рубцы;
- аллергические реакции на медикаменты и шовный материал;
При неверно проведенной операции возможно повреждение оболочки сустава, поэтому крайне важно ответственно подойти к выбору лечащего врача, а закрытое хирургическое вмешательство должен проводить только специалист с большим опытом работы.
Видео
В данном видео рассказывают про способы лечения стенозирующего лигаментита.
Выводы
- Стенозирующий лигаментит – острое или хроническое воспаление связок в области кисти руки.
- Болезнь может протекать в несколько стадий, при отсутствии грамотного лечения переходит в хроническую форму, вызывает осложнения.
- Среди наиболее простых, но эффективных способов лечения выделяют медикаментозную терапию и физиопроцедуры.
- Операция на кисти назначается только в крайних случаях. Может проходить по открытому и закрытому типу.
- После лечения крайне важно грамотно пройти реабилитационный период, чтобы полностью избавиться от недуга.
Про иссечение бурсы локтевого сустава можно прочитать в данном материале.
Бурсит запястья (лучезапястного и запястного сустава) руки
Причины развития и симптомы бурсита стопы
Основные направления лечения синовита
Артродез лучезапястного сустава, симптомы и лечение артроза
Причины возникновения стенозирующего лигаментита
Стенозирующий лигаментит - хроническое прогрессивное асептическое воспаление связок вследствие микротравм, постоянных перенапряжений связочного аппарата, что приводит к его рубцово-дистрофическому перерождению.
Тыльная поперечная связка с фасциальными перегородками отходит вглубь до костей, образует шесть изолированных каналов, через которые проходят и свободно скользят сухожилия мышц-разгибателей пальцев. Во время этих движений сухожилий (сгибание и особенно разгибание кисти и пальцев) сама связка и эндотелиальный слой, выстилающий ее внутреннюю поверхность, испытывают постоянное трение и давления, сила которого зависит от степени напряжения мышц.
Следствием таких постоянных перенапряжений или микротравм является реактивное воспаление с постепенным развитием рубцовых дегенеративно-дистрофических процессов в тканях тыльной поперечной связки особенно соединенного с ней скользящего слоя Бизальского, что становится причиной стеноза и развития клинических симптомов заболевания. Чаще стенозирующим лигаментитом болеют женщины трудоспособного возраста 35-55 лет. Левая рука поражается чаще, иногда наблюдаются поражения обеих рук.
Заболевание возникает постепенно. Больные начинают испытывать боль, особенно во время физической работы, при разгибании пальцев и ульнарном отклонении кисти. Боль нарастает и со временем сопутствует даже активным движениям без напряжения первого пальца кисти. При легкой форме течения работоспособность сохранена, а при тяжелой - нарушена. Появляется припухлость в области шиловидного отростка лучевой кости и сглаживается контур табакерки. Контуры лучезапястного сустава при стенозирующем лигаментите никогда не дефигурируют.
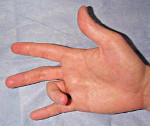
Стенозирующий лигаментит кольцевой связки кисти (щелкающий или пружинящий палец) - достаточно распространенное заболевание. Оценивается чаще как симптомом заболевания, начало которого в кольцеобразных связках. В них возникает реактивное воспаление с развитием фиброзно-дистрофических процессов, аналогично стенозирующему лигаментиту тыльной поперечной связки лучезапястного запястного сустава.
Заболевание обнаруживают даже у детей, но в основном болеют взрослые трудоспособного возраста, чаще женщины. Преимущественно поражается правая рука, особенно пальцы: на первом месте - третий, на втором - первый, дальше четвертый и пятый. При двустороннем заболевании поражаются соответствующие пальцы. Течение характеризуется разной интенсивностью и продолжительностью проявлений болезни.
Заболевание может возникать внезапно, но преобладает постепенное начало. Больные обращаются с жалобами на какое-то препятствие при сгибании и разгибании пальца, а во время преодоления препятствия возникает щелчок и боль. В других случаях заболевание начинается с боли и тугоподвижности. Локализацию боли пациенты определяют точно: на ладонной поверхности над запястно-фаланговым суставом. Значительно реже боль охватывает весь палец. Особенно она обостряется при попытке схватить предмет или удержать его в руках (удержание столовых приборов в руке, ношение сумок и портфелей).
Стенозирующий лигаментит кольцевой связки кисти имеет две формы течения:
- первая характеризуется появлением симптома складного ножа с щелчком во время сгибания и разгибания пальца,
- второй свойственно наличие боли и ограничение амплитуды движений пальца без симптома щелчка.
Боль то усиливается, то затухает, хотя иногда бывает постоянной. Больные с первой формой отмечают, что во время сгибания и особенно при разгибании палец фиксируется под углом и, чтобы выпрямить или согнуть его, необходимо противоположной рукой преодолеть сопротивление. При второй форме разгибание или сгибание пальца под определенным углом характеризуется пружинистостью. Изредка, когда защемление пальца не удается устранить, возникает длительный изъян положения, он становится причиной развития изгибной или разгибательной контрактуры. Боль у таких больных иррадирует в кисть, предплечье и становится причиной обострения плексита.
Когда стенозирующий лигаментит кольцевой связки поражает несколько пальцев и еще на обеих кистях, больные длительное время теряют работоспособность.
Как лечить стенозирующий лигаментит?
Лечение стенозирующих лигаментитов тыльной поперечной связки лучезапястного сустава начинают с консервативных методов.
Проводят иммобилизацию кисти гипсовыми, эмалитиновимы шинами и рекомендуют физиотерапевтические методы лечения:
- электрофорез кальция с новокаином,
- фонофорез гидрокортизона,
- магнитотерапия,
- озокерит,
- аппликации грязевые и парафиновые,
- компрессы с 30% раствором димексида с предварительным нанесением гепариновой, гидрокортизоновой мазей, фуразолидона.
При отсутствии длительного эффекта от консервативного лечения или при частых рецидивах заболевания показано оперативное вмешательство, которое выполняют под местной инфильтрационной анестезией:
- выполняется дугообразный разрез кожи и подкожной жировой клетчатки,
- в центре оказывается верхушка шиловидного отростка лучевой кости, края раны расширяют крючками,
- открывается утолщенная часть тыльной связки, которая по цвету и консистенции напоминает хрящевую ткань,
- сухожилия с обеих сторон связки обычного вида, цвета, консистенции, при длительном течении заболевания связки могут быть несколько утолщенными,
- в связку вводят раствор новокаина и подводят желобоватый зонд, по которому ее пересекают и края канала сразу же расходятся,
- пациента просят пошевелить первым пальцем кисти - удостоверяются в отсутствии спаек и в полном выделении сухожилия,
- проводится тщательный гемостаз,
- фасцию над пересеченной связкой сшивают и рану послойно зашивают,
- зашивать нужно осторожно, чтобы в шов не попала поверхностная веточка лучевого нерва,
- затем шов обрабатывается раствором йода, накладывается асептическая повязка и ладонная шина (гипсовая, эмалитиновая).
Лечение стенозирующего лигаментита кольцевой связки кисти обычно консервативное, обычно аналогичное тому, что выполняется при лигаментите тыльной поперечной связки лучезапястного сустава. В случае неэффективности консервативного лечения или при частых рецидивах показано оперативное лечение. Последнее обеспечивает надежное и быстрое выздоровление. Операцию выполняют под местной инфильтрационной анестезией 0,5% раствором новокаина или 1% раствором лидокаина:
- вскрытие длиной 2 см делают над пястно-фаланговым суставом по ладонной поверхности,
- крючками расширяют рану,
- выделяют кольцевую связку и осторожно ее пересекают, не травмируя сухожилий,
- пациента просят пошевелить пальцем - так удостоверяются в отсутствии спаек сухожилия, его свободных движениях, исчезновении щелчка или пружинистости,
- выполняют тщательный гемостаз, рану послойно зашивают.
На вторые сутки после операции назначают комплекс лечебной физкультуры.
Снятие швов выполняется на 12-й день после операции.
С какими заболеваниями может быть связано
Стенозирующий лигаментит может развиться у лиц с определенной предрасположенностью к тому. Среди заболеваний, которые могут лечь в основу лигаментита полиартрит и ревматизм, прочие патологии связок и суставов воспалительного характера. Также к болезни могут располагать врожденные особенности строения мышц связок и сухожилий кисти.
Существует категория людей с повышенным риском развития стенозирующего лигаментита. Это лица с такими диагнозами как подагра и сахарный диабет. Им рекомендуется с особым вниманием относиться к первым признакам недуга и в короткие сроки обращаться за специализированной помощью.
Лечение стенозирующего лигаментита в домашних условиях
Заболевания сказываются на качестве жизни больного, иногда нарушают его работоспособность. В то же время они не представляют прямой угрозы для здоровья или жизни. Обратиться к профильному специалисту необходимо для устранения дефекта, для чего применяются физиотерапевтические или хирургические методы.
Госпитализация обычно не проводится, даже операция может быть выполнена в условиях дневного стационара.
В домашних условиях пациенту необходимо следовать всем предписаниям лечащего врача и минимизировать нагрузку на ослабленные связки. На протяжении назначенного периода лечения важно полностью избавить кисть от нагрузок. Никакие работы, которые связываются с длительным напряжением кистевой части руки, не должны выполняться. Это относится и к выполнению бытовых хлопот, и к занятиям, требующим нагрузки на мелкую моторику пальцев (вышивание, перебирание мелких деталей, вязание). От соблюдения принципа полного покоя зависит скорость лечения.
Какими препаратами лечить стенозирующий лигаментит?
Среди используемых медикаментов:
Лечение стенозирующего лигаментита народными методами
Применение народных средств в лечении стенозирующего лигаментита не отличается выраженным действием, поскольку спектр действий лекарственных растений попросту недостаточен.
Лечение стенозирующего лигаментита во время беременности
Лечение стенозирующего лигаментита в период беременности не отличается от общепринятых методик.
К каким докторам обращаться, если у Вас стенозирующий лигаментит
Пальпаторно припухлость над шиловидным отростком лучевой кости болезненная, плотная и неподвижная. Температура кожи не повышена. При поражении нескольких каналов припухлость расширяется в поперечном направлении по тыльной поверхности лучезапястного сустава. Иногда при активных разгибаниях первого пальца удается почувствовать щелчок над шиловидным отростком. При стенозирующем лигаментите рентгенологических изменений не обнаруживают, в то время как ультразвуковое обследование визуализирует в связке зоны утолщения и уплотнения.
Дифференцировать стенозирующий лигаментит в первую очередь необходимо с теносиновитом и ганглиями. Для теносиновита типична:
- продольная припухлость, соответствующая топографии сухожилия, с характерной седловидной перепонкой в области тыльной поперечной связки,
- наличие симптома флюктуации при отсутствии уплотнения и утолщения самой тыльной связки,
- при нажатии на дистальную или проксимальную часть припухлости отмечается перемещение жидкости, что приводит к утолщению ее ниже или выше зоны сжатия, в отличие от стенозирующего лигаментита.
Ганглии начинаются со связочного аппарата соединительных костей запястья или сухожильного влагалища и характеризуются медленным ходом с постепенным прогрессированием. Клинически проявляются:
- шаровидной или эллипсоидной плотной, но эластичной и неподвижной опухолью,
- при ладонном сгибании кисти она рельефно выступает на тыльной поверхности лучезапястного сустава,
- при тыльном разгибаним она исчезает или значительно уменьшается,
- пальпаторно ганглии не болезненные, кожа над ним подвижна, плотность сочетается с тестообразной упругостью.
Большие ганглии в дифференциальной диагностике не нуждаются.
Крепитирующие тендовагиниты отличаются от стенозирующих лигаментитов непродолжительностью течения. Боль локализуется выше тыльной поперечной связки на месте пересечения сухожилий короткой мышцы-разгибателя и длинной отводящей мышцы или короткой и длинной лучевых мышц-разгибателей. Кроме того, при сгибании пальцев в кулак и разгибании ощущается характерный, различной силы хруст. Крепитирующие тендовагиниты развиваются после тяжелых физических перегрузок кисти, длятся не более одной-двух недель. Консервативное лечение на фоне иммобилизации кисти дает положительные результаты.
При стенозирующем лигаментите кольцевой связки кисти пальпаторно всегда болезненны, особенно в зоне кольцевой связки над пястно-фаланговым суставом - типичный симптом стенозирующего лигаментита данной разновидности.
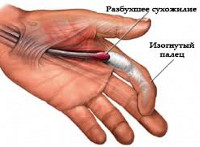
Стенозирующий лигаментит кольцевой связки необходимо дифференцировать с утолщениями сухожилий после закрытых и открытых травм. Надорванные волокна поврежденного сухожилия мышцы-сгибателя в момент прохождения его под кольцевой связкой сворачиваются в клубочек, образуя соединительнотканный рубцовый узелок, который становится причиной ограничения сгибания пальца.
Лечение других заболеваний на букву - с
Информация предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
Стенозирующий лигаментит – это заболевание сухожильно-связочного аппарата кисти, при котором наблюдается блокировка пальца в разогнутом или согнутом положении. Причиной развития обычно становятся повторяющиеся однообразные движения. Вначале возникает ощущение препятствия, при сгибании и разгибании пальца в определенном положении слышен щелчок. В последующем возможна полная блокировка пальца в согнутом или разогнутом положении. Отмечается боль в основании пальца. Диагноз выставляют на основании анамнеза и клинической картины, для исключения других заболеваний выполняют рентгенографию кисти. Лечение может быть как консервативным, так и оперативным.
МКБ-10
- Причины
- Патогенез
- Симптомы стенозирующего лигаментита
- Диагностика
- Лечение стенозирующего лигаментита
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Стенозирующий лигаментит – заболевание, при котором нарушается свободное скольжение сухожилия пальца по сухожильному влагалищу. В результате вначале возникают затруднения при движениях, а затем палец блокируется в положении сгибания или разгибания. Болезнь провоцируется повторяющимися однотипными движениями. Стенозирующий лигаментит чаще выявляется у женщин 35-50 лет, однако может наблюдаться и у детей. По данным специалистов, I палец поражается в 25,5% случаев, II – в 3,3%, III – в 19,7%, IV – в 43,8%, V – в 7,7% случаев.
Стенозирующий лигаментит нередко развивается на фоне других воспалительных и дегенеративно-дистрофических заболеваний опорно-двигательного аппарата и может сочетаться с артрозами крупных суставов конечностей или мелких суставов кисти, с эпикондилитом, спондилоартрозом и плечелопаточным периартритом. Это обусловлено слабостью соединительной ткани, нарушениями обмена веществ и т. д. Лечение стенозирующего лигаментита осуществляют ортопеды-травматологи.

Причины
Причиной развития стенозирующего лигаментита являются постоянные перегрузки или чрезмерное давление на область связок. Выявляется связь с профессией, отмечается преобладание больных, чья профессия связана с совершением частых хватательных движений: каменщики, сварщики, закройщики и т. д. Иногда заболевание обусловлено большой бытовой нагрузкой на руки (например, у домашних хозяек). У детей стенозирующий лигаментит выявляется очень редко, при этом наблюдается только поражение I пальца, спровоцированное врожденными особенностями или нарушениями развития связочного аппарата.
Патогенез
Патогенез стенозирующего лигаментита пока окончательно не выяснен. Большинство специалистов в области ортопедии и травматологии считают, что первично патологический процесс возникает в связке, а уже затем распространяется на сухожильное влагалище и сухожилие. Однако ряд авторов утверждают, что первичные изменения могут возникать не только в связке, но и в ткани сухожильного влагалища. В любом случае, при прогрессировании болезни патологические проявления затрагивают все анатомические структуры это области. Связка утолщается и уплотняется, внутренняя оболочка сухожильного влагалища воспаляется и становится менее гладкой, сухожилие утолщается.
Симптомы стенозирующего лигаментита
Диагностика
На первой и второй стадии постановка диагноза обычно не вызывает затруднений. При обращении на третьей стадии учитывают анамнез заболевания, наличие характерных профессиональных или бытовых нагрузок, а также возраст и пол пациента. Дифференциальную диагностику проводят с контрактурой Дюпюитрена – в отличие от нее при стенозирующем лигаментите отсутствуют тяжи и узлы на пальцах и ладони, процесс ограничен одним пальцем, при этом выявляется болезненность при пальпации на уровне кольцевидной связки. Для исключения патологии мелких суставов назначают рентгенографию кисти.
Лечение стенозирующего лигаментита
Тактика лечения определяется с учетом стадии болезни, наличия провоцирующих факторов и возраста пациента. Больным с первой стадией рекомендуют уменьшить нагрузку на кисть, при необходимости осуществляют иммобилизацию, назначают противовоспалительные препараты и электрофорез с гиалуронидазой. На второй стадии консервативная терапия стенозирующего лигаментита менее эффективна, однако ее следует провести, потому что шансы на выздоровление без операции еще достаточно высоки.
При второй стадии назначают интенсивную противовоспалительную и рассасывающую терапию с использованием ферментных препаратов. Проводят иммобилизацию пальца, корригирующий массаж, электрофорез и ЛФК. Для уменьшения болей используют местное орошение хлорэтилом, теплый местный душ, специальный массаж и другие средства. При выраженном воспалении выполняют блокады с новокаином и глюкокортикостероидными препаратами. Лечение длительное, продолжается в течение нескольких месяцев. При успешном исходе для профилактики рецидивов необходимо устранение травмирующих факторов и смена работы. При неэффективности терапии больным трудоспособного возраста с второй стадией болезни показано хирургическое вмешательство.
При третьей стадии стенозирующего лигаментита трудоспособных пациентов обычно сразу направляют на операцию. Тактику лечения людей преклонного возраста и больных, страдающих тяжелыми соматическими заболеваниями, определяют индивидуально, в ряде случаев проводят консервативную терапию. При неэффективности лечения, упорном болевом синдроме и контрактуре, затрудняющей самообслуживание, оперативное вмешательство осуществляют независимо от возраста.
Операцию проводят в плановом порядке. Над областью повреждения делают разрез длиной 2-3 см, мягкие ткани отодвигают, обнажая сухожильное влагалище и утолщенную, иногда хрящевидную, спаянную с окружающими тканями кольцевидную связку. Затем сгибают и разгибают палец, точно определяя локализацию стеноза. Под связкой проводят зонд (если возможно) и рассекают ткань связки под контролем зрения. Потом снова сгибают и разгибают палец, оценивая состояние сухожильного влагалища. Если движения осуществляются свободно, влагалище не трогают, если есть препятствие – вскрывают.
Рану промывают, ушивают и дренируют резиновым выпускником. Накладывают стерильную повязку. В послеоперационном периоде назначают антибиотики, анальгетики и физиопроцедуры. Швы обычно снимают на 10 день. Еще одним вариантом лечения является закрытая лигаментотомия, при которой связку рассекают через небольшой прокол, однако по статистике рецидивы после таких вмешательств наблюдаются чаще, чем после использования традиционной оперативной методики.
Прогноз и профилактика
Прогноз благоприятный. Следует учитывать, что консервативное или оперативное устранение стеноза не гарантирует от последующих рецидивов и развития стенозирующего лигаментита других пальцев. Достаточно эффективной профилактической мерой в таких случаях становится изменение профессии и уменьшение бытовой нагрузки на руки. Наряду с этим проводят обучение пациента правильной рабочей позе и расслаблению мышц рук.
Специалисты в области хирургии кисти отмечают, что из-за многолетних трудовых привычек люди редко расслабляют руки даже на отдыхе. Дополнительным фактором, способствующим возникновению мышечного напряжения, становится защитная реакция на периодическую или постоянную боль. Эта реакция иногда частично сохраняется после устранения болевого синдрома. Таким образом, выработка новых двигательных стереотипов становится одним из действенных способов снизить нагрузку на руки и уменьшить вероятность развития рецидивов.
Читайте также:


