Уплотнение в предплечье панникулит
Панникулитом называется воспаление жировой клетчатки, чаще подкожной, но иногда и локализованной в других местах организма, в том числе окружающей внутренние органы. Воспалительный процесс охватывает жировые дольки или междольковые перегородки.
Болеют как взрослые, так и дети, женщины чаще, чем мужчины.
Причины и факторы риска
Механизм развития заболевания неизвестен. Причинными факторами могут становиться:
- инфекции (стрептококковая инфекция – основная причина узловатой эритемы, одной из форм панникулита);
- системные болезни (системный склероз, васкулит, системная красная волчанка);
- кишечные воспалительные заболевания;
- интоксикация;
- саркоидоз;
- гистиоцитоз;
- лимфопролиферативные заболевания;
- дефицит альфа-1-антитрипсина;
- патологии поджелудочной железы, характеризующиеся чрезмерной активностью панкреатических ферментов;
- травмы (в том числе операционные), переохлаждение.
Формы заболевания
В зависимости от происхождения различают следующие формы патологии: инфекционный, ферментативный, травматический, аутоиммунный и т. д. Когда причину выявить невозможно, панникулит называют идиопатическим.
Одной из частых форм заболевания является идиопатический лобулярный (узловой) панникулит, который носит название болезни Вебера – Крисчена. Синонимы: лихорадящий рецидивирующий ненагнаивающийся панникулит, хронический рецидивирующий панникулит Вебера – Крисчена.
Различают также узловую форму (узловатая эритема), бляшечную, инфильтративную, висцеральную (внутреннюю), смешанную. Одной из редких форм является мезентериальный панникулит – хроническое неспецифическое воспаление жировой ткани брыжейки кишечника, сальника и околобрюшинной клетчатки.
Симптомы
Панникулит проявляется образованием подкожных эритематозных узлов до 5 см в диаметре, отличающихся интенсивной болезненностью. Обычно они располагаются на нижних конечностях, но могут возникать на ягодицах, спине, животе, ягодицах, груди и лице. Реже – в мошонке, легких, брюшной полости (мезентеральный панникулит) и черепе.
Симптомы разных форм панникулита имеют некоторые отличия.
Отдельные узлы сливаются в бляшки, покрытые багровой или синюшной кожей. Бляшки могут быть обширными, занимать всю поверхность конечности. На их фоне часто развивается лимфостаз из-за сдавливания сосудов и нервных окончаний.
В области узлов подкожно-жировая клетчатка расплавляется, образуются свищи, из которых выходит гноеподобное содержимое, которое в отличие от гноя стерильно, т. е. не содержит инфекционных возбудителей.
Характерен переход одной формы в другую – начинается с узелковой, которая трансформируется в бляшечную, а затем в инфильтративную.
Основным симптомом болезни Вебера – Крисчена выступают узлы, локализующиеся в подкожной жировой клетчатке, обычно расположенные в области конечностей, реже на туловище. Появлению узелков предшествуют суставно-мышечные боли и повышение температуры до субфебрильных значений (не выше 38 °С). Узелки резко болезненны, кожа над ними изменена, резко гиперемирована или багрово-синюшна. Они наблюдаются несколько недель, после чего заживают, оставляя после себя округлые шрамы. Иногда узлы прорываются с выходом желтоватого маслянистого отделяемого (инфильтративная форма), что впоследствии также приводит к образованию рубцов. Воспаление может принимать распространенный характер с вовлечением суставов, печени, почек, серозных оболочек, костного мозга.
Болезнь часто развивается на фоне заболеваний поджелудочной железы. Характерна триада поражений: панникулит, артрит, панкреатит.
Диагностика
Диагноз ставится на основании характерной клинической картины, данных лабораторных исследований и рентгенографии.
- клинический анализ крови – нейтрофилез, увеличение СОЭ, анемия;
- биохимический анализ крови – повышение активности липазы в сыворотке;
- клинический анализ мочи – эритроциты, повышенное количество лейкоцитов, протеинурия.
Проводится биопсия воспалительных элементов. Во взятых образцах обнаруживаются макрофаги, некротизированные жировые клетки, тромбоз микрососудов, фиброз на месте разрушения ткани.
При поражении суставов рентгенография позволяет выявить уменьшение суставных щелей и очаги остеолиза.
Дифференциальная диагностика проводится с инфекционными заболеваниями кожи и подкожной жировой клетчатки.
Лечение панникулита
Специфическое лечение не разработано, терапия носит поддерживающий характер. Пациентам показан постельный режим. Для уменьшения болевых ощущений применяются холодные компрессы на пораженную область, а также нестероидные противовоспалительные средства. При системном поражении назначаются глюкокортикостероиды, в некоторых случаях показаны химиотерапевтические средства, препараты иммуносупрессивного действия.
Возможные осложнения и последствия
Редким, но тяжелым осложнением панникулита является вовлечение в процесс костного мозга. Его функциональная недостаточность может стать причиной летального исхода.
Прогноз
Прогноз умеренно благоприятный, он зависит от формы заболевания, его причины, основной и сопутствующей патологии.
Профилактика
Поскольку неясен механизм заболевания, мер профилактики не разработано.
Видео
Предлагаем к просмотру видеоролик по теме статьи.

Образование: Ростовский государственный медицинский университет, специальность "Лечебное дело".
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Человеческие кости крепче бетона в четыре раза.
Согласно исследованиям ВОЗ ежедневный получасовой разговор по мобильному телефону увеличивает вероятность развития опухоли мозга на 40%.
Когда влюбленные целуются, каждый из них теряет 6,4 ккалорий в минуту, но при этом они обмениваются почти 300 видами различных бактерий.
Каждый человек имеет не только уникальные отпечатки пальцев, но и языка.
Согласно исследованиям, женщины, выпивающие несколько стаканов пива или вина в неделю, имеют повышенный риск заболеть раком груди.
Раньше считалось, что зевота обогащает организм кислородом. Однако это мнение было опровергнуто. Ученые доказали, что зевая, человек охлаждает мозг и улучшает его работоспособность.
Самая высокая температура тела была зафиксирована у Уилли Джонса (США), который поступил в больницу с температурой 46,5°C.
Во время работы наш мозг затрачивает количество энергии, равное лампочке мощностью в 10 Ватт. Так что образ лампочки над головой в момент возникновения интересной мысли не так уж далек от истины.
Работа, которая человеку не по душе, гораздо вреднее для его психики, чем отсутствие работы вообще.
В течение жизни среднестатистический человек вырабатывает ни много ни мало два больших бассейна слюны.
Наши почки способны очистить за одну минуту три литра крови.
Человек, принимающий антидепрессанты, в большинстве случаев снова будет страдать депрессией. Если же человек справился с подавленностью своими силами, он имеет все шансы навсегда забыть про это состояние.
Частичное отсутствие зубов или даже полная адентия могут быть последствием травм, кариеса или заболеваний дёсен. Однако утраченные зубы можно заменить протезами.

- Боль в мышцах
- Боль в пораженной области
- Боль в суставах
- Боль в эпигастральной области
- Головная боль
- Изменение оттенка кожи
- Нарушения в работе кишечника
- Недомогание
- Отечность в пораженном месте
- Подкожные узелки
- Покраснение кожи в месте поражения
- Появление язв
- Рвота
- Слабость
- Снижение массы тела
- Субфебрильная температура
- Тошнота
Панникулит – это патология, имеющая воспалительный характер и поражающая подкожно-жировую клетчатку, что чревато её разрушением и возникновением вместо неё патологической ткани, т. е. соединительной. Болезнь бывает первичной и вторичной, а в половине ситуаций отмечается её спонтанное начало, которому не предшествуют какие-либо патологические процессы. Помимо этого, выделяется ряд предрасполагающих источников.
- Этиология
- Классификация
- Симптоматика
- Диагностика
- Лечение
- Профилактика
Клиническая картина будет несколько отличаться в зависимости от разновидности патологии, однако общим проявлением считается формирование узловых новообразований в подкожной жировой клетчатке, причём локализоваться они могут на разной глубине.
Чтобы поставить правильный диагноз, необходим целый комплекс диагностических мероприятий, начиная от изучения истории болезни пациента и закачивая биопсией новообразования.
Лечение выполняется только при помощи консервативных методик, но будет диктоваться формой болезни.
Этиология
Практически половина случаев возникновения подобного заболевания носит идиопатический характер – это означает, что поражение подкожной клетчатки развивается спонтанно, без каких-либо патологических предпосылок. При этом основную группу риска составляют представительницы женского пола в возрастной категории от 20 до 50 лет.
Вторая половина получила название вторичный панникулит, поскольку развивается на фоне:
- экземы, опоясывающего лишая или иных патологий, негативно влияющих на кожный покров;
- проникновения болезнетворных бактерий, вирусов, паразитов или простейших, а также глистной инвазии;
- наличия у человека хронических отёков верхних и нижних конечностей – отёкший кожный покров склонен к растрескиванию, что влияет на уязвимость близлежащих тканей к инфекционным процессам;
- перенесённой ранее аналогичной патологии – это означает, что недуг склонен к рецидивам;
- любых факторов, ведущих к нарушению целостности кожного покрова;
- острого протекания или несвоевременного лечения гастроэнтерологических недугов. Это обуславливает то, что узловые новообразования могут формироваться на жировой клетчатке печени и поджелудочной железы. Реже страдают почки и сальник.
Среди предрасполагающих факторов, которые в значительной степени повышают риск формирования такой болезни, стоит выделить:
- любые состояния, приводящие к снижению сопротивляемости иммунной системы;
- протекание сахарного диабета или лейкемии;
- наличие ВИЧ-инфекции или СПИДа;
- пристрастие к вредным привычкам, в частности к внутривенному введению наркотических веществ;
- бесконтрольный приём медикаментов, например, кортикостероидов;
- длительное переохлаждение организма;
- наличие лишней массы тела.
Несмотря на то что клиницистам из области дерматологии известны причины и предрасполагающие факторы, механизм возникновения подобного заболевания остаётся до конца не изученным. Наиболее распространённой считается теория о том, что основу воспаления жировой клетчатки составляет неправильный процесс окисления жиров.
Классификация
По своей природе формирования, патология делится на:
- первичный панникулит;
- вторичный панникулит;
- идиопатический - также носит название панникулит Вебера-Крисчена.
Вторичный вариант возникновения болезни имеет собственную классификацию, отчего панникулит может быть:
- иммунологическим – очень часто развивается при протекании системного васкулита, а у детей может быть частью клинической картины такого недуга, как узловатая эритема;
- волчаночным – исходя из названия, становится понятно, что возникает из-за глубокой формы красной системной волчанки;
- ферментативным – образование связано с влиянием ферментов поджелудочной железы, концентрация которых в крови возрастает при воспалительном поражении этого органа;
- полиферативно-клеточным – пусковым фактором может служить лейкемия, лимфома или гистиоцитоз;
- холодовым – является следствием сильного переохлаждения. Отличительной чертой является то, что плотные узлы самостоятельно проходят на протяжении двух или трёх недель;
- стероидным – очень часто формируется у детей через несколько недель, после окончания терапии при помощи кортикостероидов. Для такого типа характерно самопроизвольное излечение, которое не требует проведения специфической терапии;
- искусственным – источником служит введение наркотических или некоторых лекарственных веществ;
- кристаллическим – пусковым механизмом выступает подагра или почечная недостаточность;
- связанным с дефицитом альфа-антитрипсина – это наследственная патология, при которой происходит развитие васкулитов, геморрагий, панкреатита, гепатита и нефрита.
Отдельно стоит выделить мезентериальный панникулит – самая редкая форма болезни. Она отличается тем, что представляет собой хронический неспецифический воспалительный процесс, локализующийся в брыжейке тонкой кишки, в сальнике и забрюшинной клетчатке. Причины его формирования неизвестны, но установлено, что зачастую поражает детей и представителей сильной половины человечества.
В зависимости от формы образований, появляющихся во время такого течения, различают:
- узловой панникулит;
- инфильтративный панникулит;
- бляшечный панникулит.
По характеру протекания панникулит бывает:
- острым;
- подострым;
- хроническим.
Симптоматика
Главным клиническим признаком панникулита, выступают узловые новообразования, которые могут локализоваться на разной глубине подкожной жировой клетчатки. Наиболее часто они появляются:
- в верхних и нижних конечностях;
- в брюшной полости;
- в грудине;
- на лице.
К наиболее редким очагам поражения стоит отнести кишечник и шейный отдел позвоночника. После рассасывания узлов в жировой клетчатке могут присутствовать очаги атрофии, внешне имеющие вид округлых зон западения кожного покрова.
Узловая форма протекания патологии представлена:
- возникновением узлов, которые по объёмам могут варьироваться от 3 миллиметров до 5 сантиметров;
- очаговым расположением узлов;
- покраснением кожного покрова, расположенного над образованиями.
Бляшечный вариант болезни сопровождают такие признаки:
- сращивание отдельных узлов в большие конгломераты;
- кожа может приобретать розовый, бордовый или бордово-синюшный оттенок;
- распространение конгломератов на всю площадь таких зон клетчатки, как голень или плечо, бедро или шейный отдел позвоночника;
- ярко выраженная болезненность и отёчность поражённого сегмента.
Инфильтративная форма недуга имеет такую симптоматику:
- расплавление узлов;
- кожа красного или бордового цвета;
- появление изъязвлений в области вскрывшегося узлового образования.

Смешанный характер протекания панникулита развивается достаточно редко и выражается в переходе узловой формы в бляшечную, а после - в инфильтративную.
Спонтанная разновидность недуга может иметь такие признаки:
- головные боли;
- незначительное повышение температуры;
- болезненность мышц и суставов;
- общая слабость и недомогание;
- тошнота и рвота – появляются признаки при поражении брюшной полости.
Мезентериальный панникулит выражается в:
- болезненности в области эпигастрия;
- субфебрильной температуре;
- нарушении функционирования кишечника;
- снижении массы тела;
- хорошо пальпируемом образовании в области брюшины.
В то же время стоит отметить, что такой вариант болезни может протекать совершенно бессимптомно.
Вторичный панникулит может дополняться симптоматикой базового недуга.
Диагностика
В случаях появления одного или нескольких из вышеуказанных симптомов стоит обратиться за помощью к дерматологу, однако в процессе диагностирования панникулита могут принимать участие:
- ревматолог;
- нефролог;
- гастроэнтеролог.
Прежде всего, клиницист должен:
- ознакомиться с историей болезни – для установления первичной или вторичной природы недуга;
- проанализировать жизненный анамнез пациента – для выявления фактора, который мог повлиять на возникновение идиопатического типа болезни или мезентериального панникулита;
- провести тщательный физикальный осмотр – направленный на изучение состояния кожного покрова, пальпацию передней стенки брюшной полости и измерение температуры;
- детально опросить пациента – на предмет степени выраженности признаков клинической картины.
Лабораторная диагностика предполагает осуществление:
- биохимии крови и урины;
- печёночных проб;
- анализа крови на панкреатические ферменты;
- посева крови на стерильность;
- бактериального посева отделяемого из самостоятельно вскрывшегося узла.
Подтвердить диагноз можно при помощи таких инструментальных процедур:
- УЗИ брюшины, грудной клетки и почек;
- КТ и МРТ позвоночника и конечностей;
- биопсии узлового образования.

Благодаря специфическим признакам панникулита на УЗИ удаётся провести дифференциальную диагностику, во время которой следует отличить такой недуг от:
- узловатой эритемы;
- липомы и олеогранулемы;
- инсулиновой липодистрофии;
- изменений, развивающихся при протекании туберкулёза, актиномикоза и сахарного диабета.
Лечение
Схема нейтрализации болезни будет отличаться в зависимости от варианта её течения, но в любом случае необходим комплексный подход.
Устранить узловой панникулит удаётся при помощи:
- нестероидных противовоспалительных лекарств;
- антиоксидантов;
- витаминных комплексов;
- обкалывания новообразований глюкокортикоидами;
- фонофореза и УВЧ;
- магнитотерапии и лазерной терапии;
- ультразвука и озокеритотерапии.
При протекании бляшечного или инфильтративного типа заболевания, используют:
- глюкокортикостероиды;
- цитостатики;
- гепатопротекторы.
Для лечения панникулита, имеющего вторичную природу достаточно ликвидации базовой болезни.
Хирургическое вмешательство при таком заболевании, в частности при мезентериальном панникулите, проводить нецелесообразно.
Профилактика
Чтобы избежать развития панникулита не существует специальных профилактических мероприятий, людям лишь необходимо:
- отказаться от вредных привычек;
- правильно питаться;
- принимать лекарства строго по рекомендации лечащего врача;
- не допускать переохлаждений;
- удерживать в норме массу тела;
- заниматься укреплением иммунитета;
- на ранних стадиях развития лечить недуги, которые могут привести к формированию панникулита.
Помимо этого, не стоит забывать про регулярные профилактические осмотры в медицинском учреждении. Прогноз зависит от характера протекания болезни, локализации и количества узлов. Тем не менее зачастую наблюдается благоприятный исход.
Панникулит - что это такое? (см. фото внизу)
Панникулит – это хроническое прогрессирующее заболевание, воспалительного характера, поражающее подкожно жировую клетчатку. В результате жировые клетки разрушаются и замещаются соединительной тканью с образованием узелков, бляшек или инфильтратов. Если патологический процесс затрагивает внутренние органы, то происходит поражение печение, поджелудочной железы, почек, жировой клетчатки сальника или забрюшинной области. Диагностика данной патологии основывается на клиническом течении заболевания и данных гистологического исследования, а лечение панникулита зависит от его формы.
Юсуповская больница – это многопрофильный центр, предоставляющий услуги в различных направлениях медицины, в том числе и лечение панникулита Бебера-Крисчена. Благодаря современной аппаратуре в центре проводят диагностику различных патологий соединительной ткани. Обладая огромным опытом, ведущие специалисты в области ревматологии смогут с легкостью поставить диагноз, даже в самых тяжелых случаях.
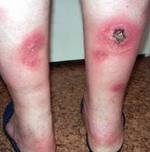
Панникулит: причины развития
В большинстве случаев панникулит Бебера-Крисчена приходится на идиопатическую (спонтанную) форму заболевания. Чаще встречается среди женского населения в возрасте от 25-40 лет. Остальная часть заболевших, примерно 35% - это так называемые случаи вторичного панникулита, формирующегося на фоне системных и кожных заболеваний, провоцирующих факторов внешней среды (холод, УФ-излучение, прием медикаментов) и различных иммунологических нарушений.
В основе развития панникулита лежит нарушение метаболических процессов в организме человека, а именно перекисного окисления жиров. Несмотря на многолетние исследования, направленные на определение факторов, вызывающих панникулит, четкого представления об механизме его развития нет.
Панникулит: классификация
Панникулит Вебера-Крисчена (см. фото) классифицируется на первичный (идиопатическая форма) и вторичный.

К вторичному панникулиту относят следующие разновидности:
- иммунологический – возникает на фоне системных васкулитов. У детей ожжет быть вариантом течения узловой эритемы;
- мезентериальный панникулит – редкое патологическое заболевание, поражающее жировую ткань брыжейки кишечника, сальника, пред-и забрюшинной клетчатки;
- волчаночный – сопровождает системную красную волчанку и характеризуется проявлением симптомов панникулита с типичными кожными симптомами волчанки;
- ферментативный – связан с воздействием панкреатических ферментов;
- пролиферативно-клеточный – возникает при лейкемии, лимфоме, гистиоцитозе;
- холодовой – локальная форма панникулита, формирующаяся в ответ на сильное холодовое воздействие;
- стероидный – возникает у детей в течение одной-двух недель после отмены глюкокортикоидной терапии, происходит самостоятельно;
- Панникулит, развивающийся при подагре и почечной недостаточности в связи с отложением в подкожной жировой клетчатке кальцификатов мочевой кислоты;
- Панникулит, связанный с дефицитом L1-антитрипсина – наследственное заболевание, сопровождающееся системными проявлениями: васкулитами, геморрагиями, панкреатитом, гепатитом и нефритом.
Первичный, или лобулярный панникулит, относится к редким заболеваниям из группы системных заболеваний соединительной ткани. Верификация лобулярный панникулит ставится на результатах только гистологии, так как еще не найден специфический маркер либо исследование подтверждающее наличие данной болезни. По форме образующихся при панникулите узлов различают:
- Узловой вариант заболевания;
- Инфильтративный вариант;
- Бляшечный вариант.
Панникулит: симптомы
Клиническая картина при панникулит Бебера-Крисчена характеризуется появлением узловых образований, расположенных в подкожно-жировой клетчатке. Чаще всего эти узелки локализуются на ногах и руках, реже – в области живота и груди. После регрессии воспалительного процесса остаются очаги атрофии жировой клетчатки, которые выглядят как округлые участки западения кожи.
По своему течению панникулит может быть:
- Острым;
- Подострым;
- Рецидивирующим.
Идиопатический панникулит может сопровождаться нарушением общего состояния, а именно появлением симптоматики острых респираторных вирусных инфекций, головной болью, повышением температуры, артралгии, болей в мышцах, тошнотой и рвотой. Висцеральная форма панникулита характеризуется системным поражением жировых клеток АО всему организму с развитием панкреатита, гепатита, нефрита. Именно острая форма этого заболевания характеризуется выраженным изменением гомеостаза организма человека. Несмотря на проводимое лечение, состояние пациента прогрессивно ухудшается. В течение года заболевание заканчивается летальным исходом.
Панникулит: диагностика
В Юсуповской больнице диагностику панникулита проводят целый ряд специалистов: ревматолог, нефролог, дерматолог и гастроэнтеролог. После первичного осмотра пациенту назначают ряд дополнительных методов исследования:
- ОАК;
- ОАМ;
- Биохимический анализ крови;
- Печеночные пробы;
- Исследование панкреатических ферментов;
- пробу Реберга.
С помощью УЗИ диагностики органов брюшной полости, почек и т.д. можно выявить узлы при висцеральном панникулите. Обязательно рекомендовано взятие бактериологического посева крови, для исключения септического характера заболевания.
Точный диагноз устанавливается при проведении биопсии узла с дальнейшей гистологией тканевого образца. Для диагностики волчаночного панникулита берется кровь на выявление антинуклеарного фактора, комплемента С3 и С4, антител к SS-A и др.
Панникулит: лечение в Москве
Подход в терапии панникулита, как первичного, так и вторичного, комплексный. Для лечения узлового панникулита назначают нестероидные противовоспалительные препараты и антиоксиданты (витамин Е, аскорбиновую кислоту). Иногда выполняют обкалывание единичных узловых образований глюкокортикоидными препаратами. Свою эффективность, также, доказало назначение физиопроцедур:
- УВЧ;
- Магнитотерапия;
- Озокерит;
- Ультразвук;
- Лазеротерапия.
При бляшечной и инфильтративной форме, подостром течение панникулита применяют глюкокортикостероиды (гидрокортизон, преднизолон) и цитостатики (метотрексат, циклофосфан). Лечение вторичных форм панникулита обязательно должно включать терапию фонового заболевания, например, панкреатита, СКВ, васкулита, подагры.
Юсуповская больница обеспечить каждого пациента полным циклом медицинских услуг: качественной диагностикой, своевременным лечением, отзывчивым медицинским персоналом. Специалисты клиники стремятся к тому, чтобы создать максимально комфортные условия пребывания пациента в стационаре. Удобное расположение, вдали от городской суеты, наличие целевых программ по профилактике и реабилитации и наличие дневного стационара обеспечат как можно быстрое выздоровление пациенту. Для записи на прием звоните по телефону.
Воспалительные процессы способны развиваться во всех соединительных тканях, в том числе и подкожном жировом слое. Иногда они приводят к образованию жировой гранулемы или панникулиту. Для этой болезни характерна локальная атрофия кожи, разрушение жировых клеток, и замещение их фиброзными, рубцовыми тканями. На участке поражения образуются участки западания кожи, пятна, узлы, гнойные воспалительные очаги. Могут затрагиваться и внутренние органы. Что за болезнь панникулит, каковы её причины, проявления, и как проводится терапия этого заболевания?
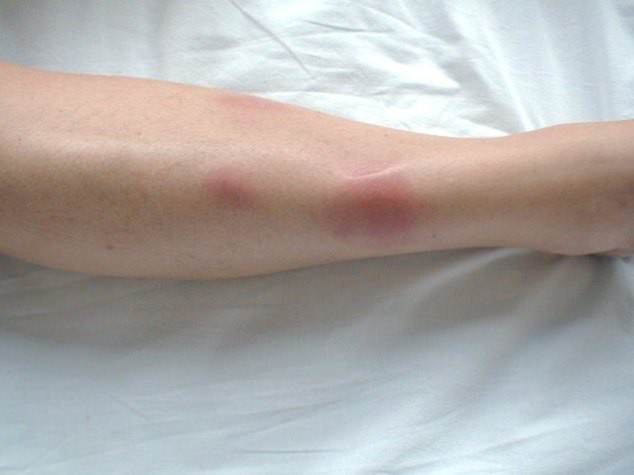
Панникулит: виды, признаки, причины и стадии
МКБ 10 выделяет следующие типы панникулита:
- Вебера Крисчена (код М35.6);
- шеи и позвоночника (М54.0);
- волчаночный (L93.2);
- неуточненный (М79.3).
К неуточненному относятся все остальные виды панникулита, не вошедшие в МКБ.
Патология первичного типа — идиопатический панникулит Вебера Крисчена развивается спонтанно у людей с избыточным жировым слоем, чаще всего у женщин.
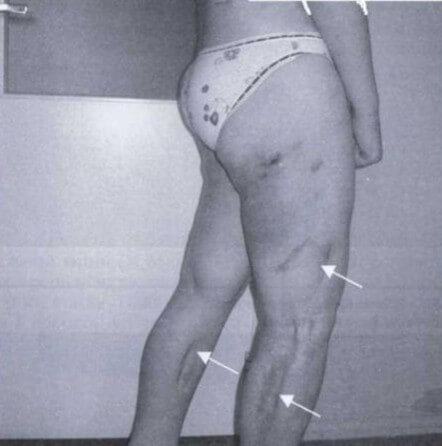
На его долю выпадает до 50% всех заболеваний. Болезнь часто даёт рецидивы. При болезни Вебера Крисчена узлы и бляшки располагаются на ягодицах, бёдрах, молочных железах, животе, спине, верхней области рук. Узлы достигают больших размеров (до 5 см) и могут сливаться в большие конгломераты. Причина болезни не выяснена.
На фото: панникулит Вебера Крисчена.
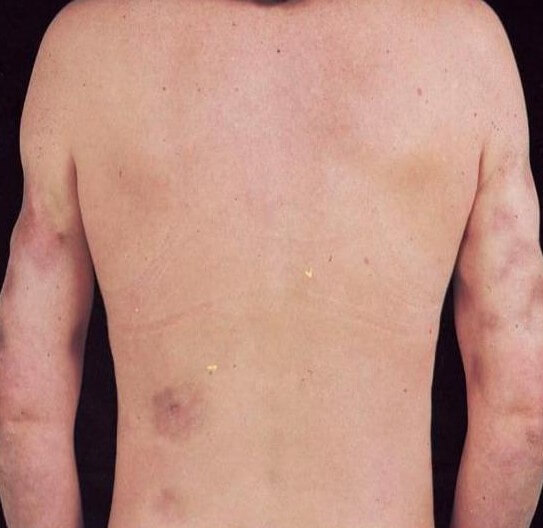
Так же часто наблюдается вторичный панникулит, обусловленный различными болезнями, действием некоторых лекарств, криотерапией. В этом случае П. выступает как последствие болезней или каких-то факторов.
Чаще всего к панникулиту приводят:
- аутоиммунные заболевания соединительных тканей (красная волчанка, васкулиты — узелковый периартериит, б. Хортона и др.);
- системный артрит;
- нарушения жирового обмена;
- крайняя стадия ожирения;
- заболевания органов (панкреатит, подагра, почечная недостаточность, гепатит, диабет, нефрит);
- инфекционные и вирусные заболевания (стафилококковая и стрептококковая инфекция, грибковые поражения, сифилис);
- злокачественные процессы (лейкозы, опухоли мягких тканей);
- лимфаденит;
- травматические поражения кожи;
- образование послеожоговых и послеоперационных рубцов;
- пластические операции (в частности, неудачно выполненная липосакция);
- применение некоторых схем лечения и медицинских препаратов:
- например, лечение холодом;
- применение пентазоцина или меперидина;
- длительная терапия кортикостероидами (панникулит здесь может проявляться в виде синдрома отмены);
- наследственные и врождённые заболевания (врождённая красная волчанка, легочная недостаточность, недостаток альфа-антитрипсина и др.);
- пониженный иммунитет на почве СПИДа, химиотерапии и др. причин;
- внутривенный прием наркотиков.

Панникулит имеет разные формы течения: острую, подострую и рецидивную.
- В острой форме панникулита яркие клинические проявления: жар, миалгия и артралгия, висцеральная симптоматика с признаками почечных и печеночных патологий.
- Подострый панникулит имеет более мягкие симптомы. Он сопровождается началом деструктивных процессов в подкожном слое.
- Рецидивный П. возникает при хронической форме, в которую переходит невылеченная болезнь. Проявляет себя периодическим вспышками болезни, после которых наступает ремиссия (период нормального самочувствия).
Клинически различают четыре формы:
- узловую (в виде единичных узлов мелких и крупных узлов розового, красного, фиолетового цвета);
- бляшечную (множественные бугристые узлы синюшного или багрового оттенка образуют бляшки, расположенные на туловище и конечностях);
- воспалительно-инфильтративную (в подкожном слое возникают абсцессы, которые проникают в более глубокие слои и органы);
- висцеральную, при которой могут поражаться жировые ткани печени, поджелудочной, почек, кишечника и других органов.
Панникулит может иметь смешанную форму течения, при которых узловая форма перетекает в бляшечную и далее в воспалительно-инфильтративную.

Некоторые характерные виды панникулита имеют свои специфические названия по причинам, их вызвавшим:
- Так, панникулит, вызванный лечением, операциями, медицинскими препаратами или наркотиками, называется искусственным П.
- Аутоиммунными патологиями соединительных тканей — иммунологическим.
- Красной волчанкой — волчаночным.
- Подагрой, почечной недостаточностью, приёмом препаратов, превышающих кристаллизацию — кристаллическим.
- Панкреатитом — ферментативным П.
- Наследственными заболеваниями — наследственным панникулитом.
Отдельной редкой разновидностью висцерального П. является мезентериальный панникулит, приводящий к рубцеванию брыжейки — двойной тонкой оболочки, которая покрывает все петли кишечника, прикрепляет их к задней стенке брюшной полости, не допуская перекручивания.
Панникулит обычно является следствием воспалительного процесса в ЖКТ, может привести к тромбозу сосудов и некрозу тканей тонкого кишечника. Наблюдается эта патология нечасто, что является её причиной, доподлинно неизвестно.
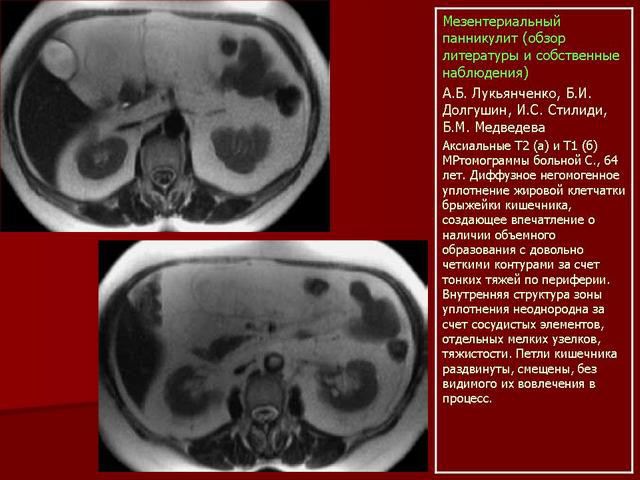
Вызывать его могут:
- анкилозирующий спондилоартрит;
- инфекционный спондилит (на почве стрептококкового тонзиллита, ангины, дифтерии, туберкулеза и др. инфекций);
- миозит;
- опухоли позвоночника с метастазами в подкожные ткани;
- травмы и операции.
Но панникулит шеи и позвоночника во врачебной практике достаточно редкие, хотя и очень опасные заболевания.
Сочетает в себе типичные симптомы панникулита со специфическим дерматозом при дискоидной красной волчанкой: узлы, бляшки и инфильтраты развиваются на фоне розово-красной шелушащейся эритематозной сыпи.
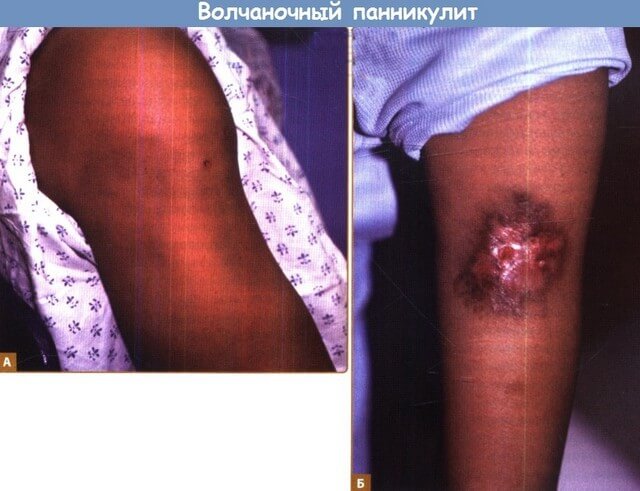
Для волчаночного панникулита свойственно тяжелое течение с поражением соединительных тканей, суставов и органов.
- В первой стадии П. (воспалительной) в тканях кожи и жира скапливается жидкостный инфильтрат, что проявляется отечностью и симптомами обострения.
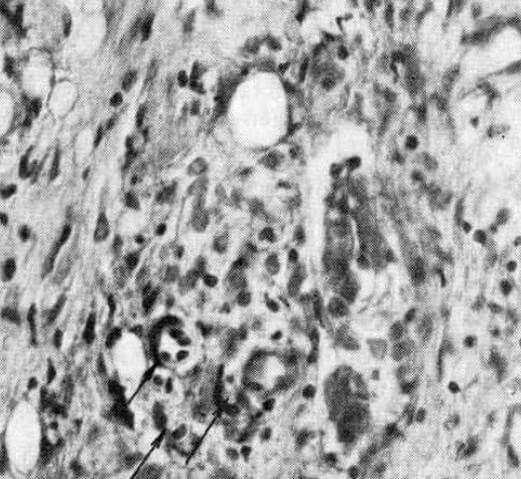
- Во второй подострой стадии гистология выявляет некротические участки в подкожном жировом слое, гистиоцитарный фагоцитоз.
- Третья стадия П. проявляет себя образованием: рубцов и спаек; полостей, наполненных жидкостью и коллагеном; кальциевыми подкожными отложениями.
Симптомы панникулита
Рассмотрим клинические признаки при разных формах течениях и видах П.
Острый панникулит напоминает по симптомам ОРВИ, приступ ревматоидного или инфекционного артрита:
- температура больного внезапно вырастает до высоких значений;
- наблюдается головная, мышечная и суставная боли;
- возможны тошнота, рвота, нарушения сна.
Дифференцировать П. от других болезней можно по кожным признакам:
- на коже появляются узлы размером от 5 до 35 мм, наполненные жидкостью и гноем;
- на месте вскрытого и зажившего узла образуются втяжные рубцы и пятна бордового, красноватого, синеватого цвета;
- постепенно узлов становится все больше, и они формируются в бугристые бляшки;
- пятна очень долго не проходят;
- со временем при хроническом П. бляшки переходят в инфильтраты.
Когда отеки узлов уменьшаются, симптомы обострения проходят. Инструментальная диагностика позволяет определить изменение структуры подкожного слоя: кожную атрофию и фиброз жировой ткани. Это симптомы, характерные для подострой стадии.
В состоянии ремиссии симптомы общего плохого самочувствия отсутствуют. Новая вспышка П. манифестирует такими же клиническими признаками, как и острый панникулит. Но обострение при хроническим панникулите протекает более тяжёло, так как на этой стадии уже возможны висцеральные симптомы, связанные с поражением тканей печени, сердца, селезёнки, лёгких и др. органов. Наблюдаются:
- гепатомегалия и спленомегалия;
- нарушения сердечного ритма;
- дыхательная недостаточность;
- изменения гемограммы (понижение лейкоцитов, эозинофилия, умеренное увеличение СОЭ).
Образовавшиеся узлы сдавливают, нервные, кровеносные и лимфатические сосуды, приводя к болям, нарушениям кровоснабжения и лимфостазам — отекам в патологических областях из-за плохой циркуляции лимфы.
Инфильтративная и пролиферативная форма П., часто наблюдаемая при онкологических патологиях характеризуется быстрым ростом узлов, их распадом, поражением органов, слабостью больного.
Хронический рецидивирующий панникулит имеет неблагоприятный прогноз, так как рано или поздно приводит к сепсису, гангрене конечностей, циррозу печени и к другим поражениям жизненно важных органов.
Для мезентериального панникулита характерны:
- частые боли различной интенсивности в кишечнике;
- при обострении высокая температура;
- тошнота, рвота после приёма пищи;
- похудение.

Поставить правильный диагноз при этом виде П. при помощи рентгена и даже компьютерной томографии часто не удаётся. Обычно подозревают совсем другие заболевания: рак, спайки кишечника, язву, энтероколит и др.
Шейный панникулит хоть редкое, но весьма опасное заболевание, так как может в запущенной форме привести к сдавливанию позвоночной артерии, развитию ишемии и необратимым изменениям мозга.
Заподозрить шейный панникулит можно при следующих симптомах:
- острые боли и отеки в шее на фоне высокой температуры;
- ограничение подвижности шейного отдела;
- бугристая кожная поверхность, пятна, втяжения кожи в шейной области;
- головные боли, головокружения;
- темнота в глазах, плавающие предметы в зрительном поле;
- нарушения слуха;
- расстройства памяти, умственных способностей и другие явления деменции.
Ещё одно осложнение шейного панникулита — инфильтративное воспаление оболочек спинного мозга, развитие восходящей инфекции и менингит. В этом случае П. развивается стремительно и быстро приводит к летальному исходу.
Диагностика и лечение панникулита
Панникулит из-за своего полиморфизма обследуется у целого ряда специалистов: терапевтов, дерматологов, ревматологов, хирургов, гастроэнтерологов Начинать обследование необходимо у терапевта.
- лабораторные анализ (общая гемограмма крови, бактериологический анализ, печеночные, панкреатические пробы, анализы мочи, иммунологические анализы);
- УЗИ органов, рентген, КТ или МРТ;
- биопсия подкожных тканей с последующей гистологией.
При волчаночном панникулите берут анализы:
- антинуклеарный фактор;
- уровень комплемента (на активность белков сыворотки);
- на антитела (специфические иммуноглобулины).
Лечение панникулита должно быть комплексным:
- противоинфекционная, антивоспалительная и противоотечная терапия (антибиотики пенициллиновой группы или ШСД, НПВС, антивирусные препараты, глюкокортикостероды, циклофосфан);
- хирургическое удаление узлов, вызывающих компрессию сосудов;
- вскрытие и удаление абсцессов, гнойников, флегмон с промыванием полостей дезинфицирующими растворами;
- дезинтоксикация (прием сорбентов, переливание плазмы);
- антисупрессанты, если причина панникулита — аутоиммунное заболевание;
- гепатопротекторы;
- гемодиализ;
- физиотерапия (УФО, УВЧ, УВТ, лазерная терапия);
- витаминотерапия и др. методы.
Пациенту с панникулитом необходимо:
- много пить;
- соблюдать постельный режим в период обострений;
- придерживаться диеты, ограничивающей жирную, соленую, белковую, жареную пищу;
- кушать много овощей и фруктов;
- отказаться от алкоголя и курения;
- следить за своим весом;
- постоянно наблюдаться у врача.
Выполнение всех этих условий при панникулите улучшит прогноз и приведет к выздоровлению.
Читайте также:


