При болезни бехтерева болят лопатки
Рассказываем всё о боли в лопатках, которая может указывать на различные заболевания: от потянутых мышц до повреждения позвоночника и инфаркта.

Боль в лопатках может указывать на разнообразные заболевания: от потянутых мышц до повреждения позвоночника и инфаркта. Даже если боль слабая и не распространяется по грудной клетке, не лишним будет посетить специалиста.
Как могут болеть лопатки?
Очаг боли может располагаться как в самой лопатке, так и в области вокруг неё, посередине между лопаток и под ними. Именно по расположению можно сделать первые выводы, что именно оказалось причиной дискомфорта. Даже внутренние органы могут отдавать болью в верх спины из-за близко расположенных нервов.
Боль в лопатках может быть различной остроты, интенсивности и длительности. Слабая боль с онемением обычно говорит о физической усталости мышц. Тянущая — о патологии позвоночника. Острая и сильная боль, особенно под лопатками — знак патологии внутренних органов, требующих незамедлительного вмешательства.
Причины боли в лопатках
Среди причин можно выделить три основных группы: это заболевания позвоночника, патологии органов, а также боль, не связанная с внутренними проблемами организма.
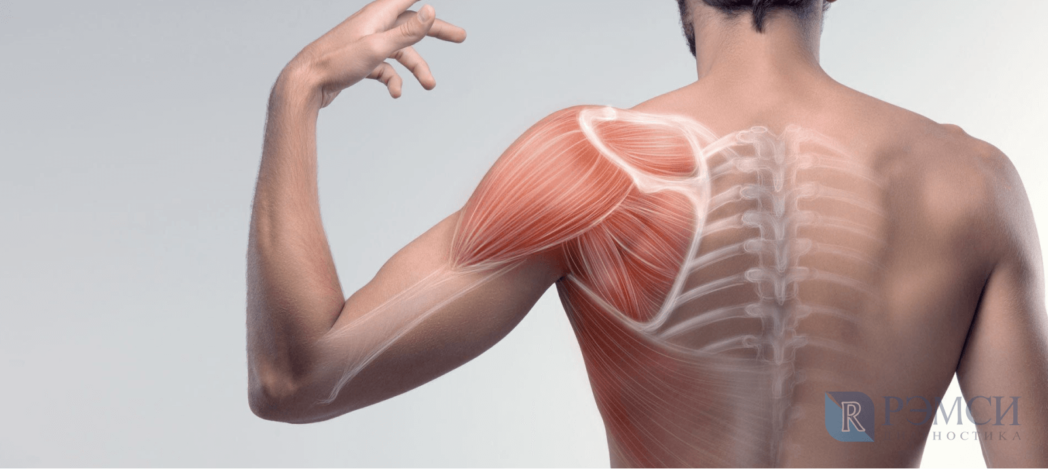
Боль от патологии позвонков — тянущая и долгая. Из-за того, что она достаточно слабая, больной зачастую долго её игнорирует, не видя в таком симптоме серьёзных проблем. Среди болезней позвоночника, боль от которых распространяется в область лопаток, можно выделить:
- остеохондроз шейного отдела сопровождается онемением пальцев, скованностью движений в плечах, частыми головными болями. Ноющая боль будет концентрироваться в области лопаток и основании шеи;
- межпозвоночная грыжа — выпячивание межпозвонкового диска в окружающее пространство. При начальной стадии болезни боль терпима, хоть и причиняет дискомфорт и сковывает движения. Запущенная грыжа вызывает нестерпимую боль и требует оперативного вмешательства из-за угрозы потери подвижности;
- из-за кифоза и сколиоза могут болеть искривлённые участки позвоночника, в том числе и между лопатками. Боль при этом будет усиливаться при движении и распространяться на спину;
- протрузия (смещение) межпозвонкового диска в шейном или грудном отделе. Она вызывает постоянную тянущую боль и онемение из-за защемления нервов. В случае отсутствия лечения, на её месте начнёт формироваться грыжа.
Проблемами позвоночника занимаются невролог и ортопед. После сбора анамнеза они могут предложить разные виды обследований:
- рентген грудного отдела позвоночника: самые простые снимки, которые покажут состояние костной ткани. Если на них не будет видно патологий, то, скорее всего, проблема заключена в соседних органах;
- МРТ грудного отдела покажет самые чёткие снимки. Именно с помощью магнитно-резонансной томографии лучше всего обследовать связки, межпозвоночные диски и окружающие мягкие ткани, чтобы найти грыжи, протрузии и защемления нервных окончаний;
- КТ грудного отдела будет полезно, чтобы определить поражение или травму костной ткани.
До тех пор, пока не будет установлена причина и местонахождение патологии, анализы крови или внутрисуставной синовиальной жидкости мало что могут показать. Однако вас могут направить на общие анализы для определения состояния организма.
В спину может отдавать боль со всей грудной клетки: сердце, лёгкие, желудок, желчный пузырь. Эти ощущения сложно спутать с болью от, например, остеохондроза: все острые состояния внутренних систем отзываются резкой болью — под лопатки, между рёбер, в бок. Изменится общее настроение: вы почувствуете слабость, головокружение и одышку.
Вызвать болезненные ощущения в лопатках могут:
- болезни сосудов и сердца: лёгкие приступы стенокардии легко снимаются лекарственными препаратами. Но если боль в груди и спине не стихает, падает давление, бледнеет кожа — высока вероятность инфаркта, поэтому нельзя откладывать вызов скорой помощи;
- проблемы в пищеварительной системе: обострение язвы желудка, панкреатит и холецистит. Острые приступы заболеваний — перфорация язвы, закупорка желчного протока — будут сопровождаться жгучей нестерпимой болью в животе, у лопаток, сбоку;
- отклонения в работе почек: пиелонефрит, почечные колики. Боль концентрируется в нижней части лопаток и пояснице, сопровождается тошнотой, болезненностью при мочеиспускании и слабо повышенной температурой;
- заболевания дыхательной системы: плеврит и пневмония. Боль в лопатках сопровождает каждый вдох, повышается температура тела, может начаться кашель. Именно жар и кашель — главные признаки, по которым можно определить патологию лёгких. Обычно эти болезни развиваются после тяжело перенесённого гриппа или ОРВИ.
В случае острых состояний — инфаркта, перфорации язвы, приступа холецистита — необходимо срочно вызывать скорую помощь. Если вас беспокоит терпимая боль, и вы точно знаете, что со спиной у вас всё в порядке — следует проверить органы грудной клетки. Стоит обратиться к терапевту, который более точно определит проблему и направит к нужному специалисту. Самостоятельно определить нахождение патологии тяжело.
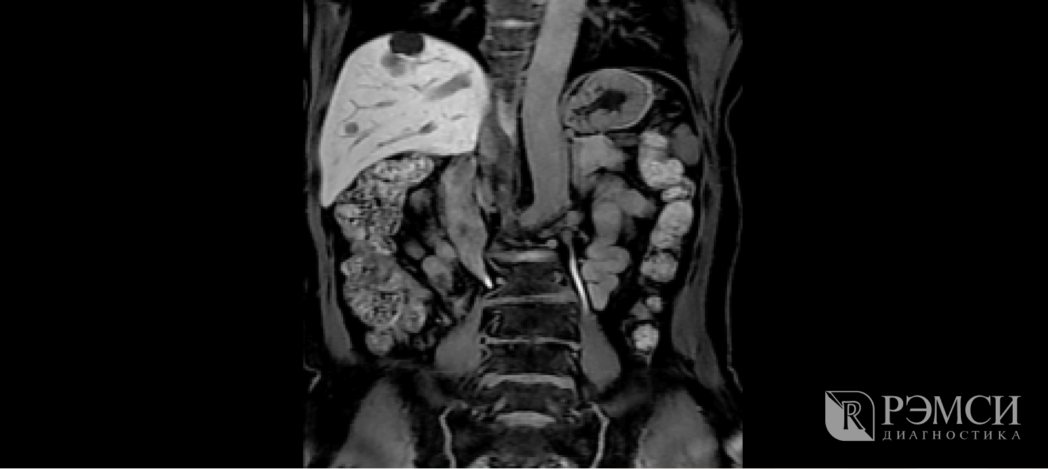
Но если вам известно о своих болезнях, которые могут вызвать подобный дискомфорт, то, разумеется, стоит сразу же обратиться к узкоспециализированным врачам: гастроэнтрологу, кардиологу или пульмонологу. У них можно узнать, какие обследования вам могут пригодиться:
- электрокардиограмма и УЗИ сердца: при подозрении на заболевания сердечно-сосудистой системы;
- УЗИ органов брюшной полости: обследование покажет информацию о почках, печени, поджелудочной железе, желчном пузыре;
- флюорограмма или КТ лёгких: для определения состояния дыхательной системы;
- гастроскопия: при подозрении на язвенную болезнь желудка.
Не лишним будет сделать общие и биохимические анализы крови и мочи, а при подозрении на пневмонию сдать мазок из зева.
Причины боли при исключении патологий
А что делать, если позвоночник полностью здоров, в органах брюшной полости не нашли отклонений, но вы продолжаете чувствовать боль в лопатках? Её причин может быть множество, от травм до стрессов:
- травма лопатки: вывих или перелом;
- растяжения мышц спины из-за высоких физических нагрузок;
- неправильная осанка, лишний вес, долгое нахождение в неудобной позе: всё это приводит к мышечному напряжению, часто несимметричному, из-за статичного перенапряжения мышц;
- неудобное спальное место также приведёт к зажатой позе и напряжению в мышцах;
- стресс: он влияет на самочувствие не прямо, а косвенно. В нервном напряжении мы часто сутулимся и принимаем неудобные позы. Это также приводит к перенапряжению и усталости спины.
В случае травмы лопатки или растяжения мышц, следует обратиться к травматологу. Все остальные причины устраняются куда легче: стоит обратить внимание на организацию спального места, следить за положением тела и добавить в свой распорядок дня хотя бы простую гимнастику для расслабления мышц спины. Если же все эти действия не помогли, не занимайтесь самолечением и скорее идите к врачу.
Анкилозирующий спондилит или болезнь Бехтерева сложно диагностировать. Некоторые заболевания могут проявляться аналогично Болезни Бехтерева, что может привести к постановке ошибочного диагноза.
Основные симптомы болезни Бехтерева
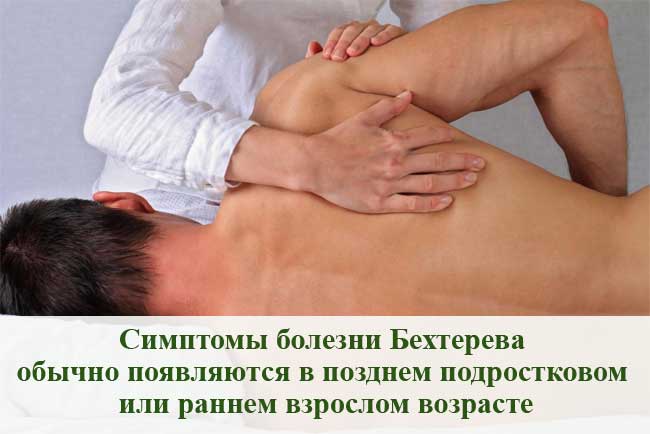
Анкилозирующий спондилит (АС), или болезнь Бехтерева (ББ), является типом воспалительного артрита, при котором поражаются позвоночник и крестцово-подвздошные суставы, вызывая сильную хроническую боль и дискомфорт. Участки, где связки и сухожилия прикрепляются к костям (так называемые энтезы), также часто вовлечены в этот процесс. Боль от энтезита может проявляться в таких местах как:
- пятка,
- нижняя часть стопы;
- локоть.
Симптомы обычно появляются в позднем подростковом или раннем взрослом возрасте, хотя они могут возникать даже раньше или намного позже. По мере прогрессирования заболевания формируется новая кость, что является частью попытки организма излечиться, что может привести к срастанию участков позвоночника и скованности.
Существует два основных фактора, которые усложняют диагностику АС.
- Первый фактор - это распространенность болей в спине. Согласно одной из оценок, до 90 процентов людей обращаются к врачу по поводу болей в пояснице в течение жизни. Поэтому когда молодой активный человек жалуется на боль в спине, его жалобам не уделяют достаточно внимания и не проводят дополнительных методов обследования.
- Второй фактор: между появлением симптомов и тестами, подтверждающими диагноз или даже предполагающими заболевание по рентгеновскому снимку, проходит достаточно много времени. Рентген крестцово-подвздошных суставов часто показывает изменения, называемые сакроилиит. Исследования показывают, что в среднем на 7–10 лет откладывается постановка диагноза с момента появления симптомов.
Кроме того, начальные симптомы могут быть нетипичными у некоторых людей, особенно у женщин , что может затруднить диагностику. Например, люди могут сообщать о других симптомах, кроме боли в пояснице, в качестве основной жалобы.
Нет ни одного лабораторного теста, который бы точно определил, что у человека Анкилозирующий спондилит . Определенные анализы крови могут показать воспаление, но оно может быть вызвано разными проблемами со здоровьем.
Кровь также может быть проверена на определенный генетический маркер под названием HLA-B27 , который связан с анкилозирующим спондилитом. Но не у каждого с таким геном есть или будет развиваться заболевание. Около 80 процентов детей, которые наследуют HLA-B27 от родителей с этим заболеванием, им не заболевают. И не у всех, кто имеет болезнь Бехтерева, есть HLA-B27.
Хотя течение и симптомы варьируются у разных людей, чаще всего при заболевании наблюдаются такие симптомы:
- Боль в нижней части спины или ягодицах.
- Боль, которая постепенно нарастает и длится более трех месяцев.
- Боль и скованность, которые обычно усиливаются утром или после периодов бездействия; и имеет тенденцию облегчаться с помощью упражнений.
- Усталость.
- На ранних стадиях АС может наблюдаться субфебрилитет, потеря аппетита и общий дискомфорт.
- Со временем жесткость и боль могут распространяться по позвоночнику в шею, а также в ребра, плечи, бедра и пятки.
- Некоторые позвонки в позвоночнике могут слиться воедино, делая его менее гибким.
- Воспаление глаз, которое вызывает боли в глазах, чувствительность к свету и ухудшение зрения.
Заболевания, которые могут имитировать болезнь Бехтерева
Анкилозирующий спондилит - наиболее распространенная форма спондилоартрита. На ранних стадиях он может иметь симптомы, схожие с другими формами спондилоартрита, таких как реактивный или энтеропатический артрит.
Некоторые из симптомов или заболеваний, которые имитируют анкилозирующий спондилит:
Хроническая боль в пояснице
Чем отличаются воспалительные и механические боли
Воспалительные боли в спине уменьшаются при физической нагрузке и усиливаются после отдыха. С механическими болями в спине все наоборот: отдых заставляет чувствовать себя лучше, а активность - хуже.
Фибромиалгии
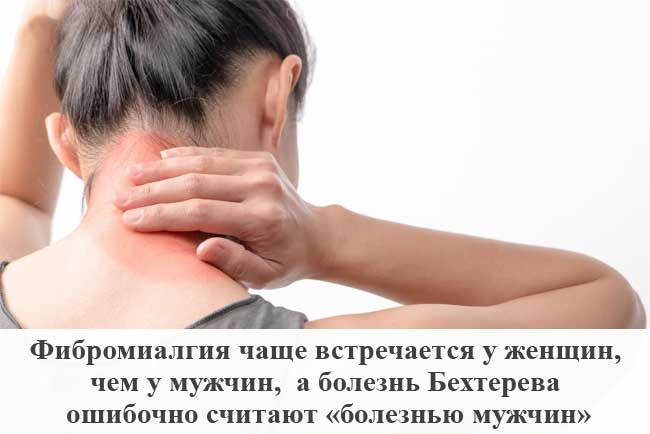
Одно из исследований показывает, что 21 процент женщин и 7 процентов мужчин, у которых был диагностирован АС, изначально считали, что у них фибромиалгия. Ошибка в диагностике может объясняться частичным совпадением некоторых симптомов, таких как:
- боль в пояснице,
- усталость,
- проблемы со сном.
Реактивный артрит
Реактивный артрит – это форма спондилоартрита, сопровождается болью и оттеком в суставах. Причиной является бактериальная инфекция в других органах, чаще всего кишечника, половых органах или мочевых путей. Ряд бактерий может вызвать реактивный артрит. Некоторые из них передаются через пищу, такие как сальмонелла и кампилобактер, другие передаются половым путем, например, хламидиоз.
Реактивный артрит обычно нацелен на колени, суставы лодыжек и ступней, но - как и в случае с болезнью Бехтерева, могут быть боли в пятках, пояснице или ягодицах. У многих людей с реактивным артритом также развивается воспаление глаз. Врачи обычно диагностируют реактивный артрит, используя историю инфекции, поражения суставов и мышц.
Псориатический артрит
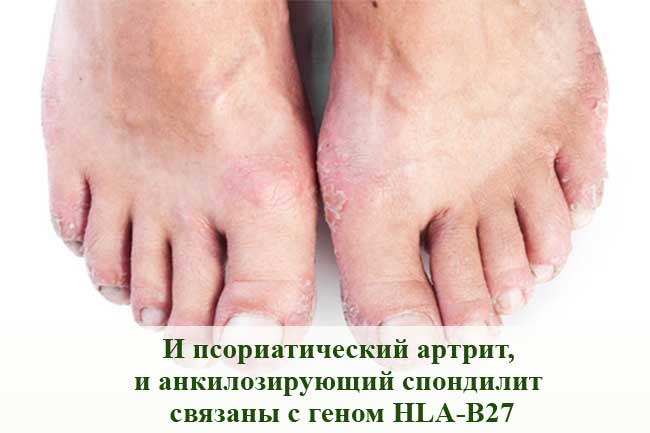
Этот воспалительный артрит поражает некоторых людей, страдающих псориазом - другим аутоиммунным заболеванием, которое часто вызывает красные пятна на коже, покрытые чешуйками. У большинства людей сначала развивается псориаз, а затем развивается псориатический артрит, но проблемы с суставами могут иногда начинаться до появления пятен на коже, или они могут появляться одновременно. При псориатическом артрите наблюдается воспаление суставов между позвонками позвоночника и крестцово-подвздошных суставов, как при AС. И псориатический артрит, и AС связаны с геном HLA-B27.
Но, есть характерные признаки псориатического артрита (кроме бляшек от псориаза), которые включают изменения ногтей и припухлость в пальцах рук и ног, называемую дактилитом.
Энтеропатический артрит
При воспалительном заболевании кишечника (ВЗК), также может быть энтеропатический артрит. Наиболее распространенными формами ВЗК являются язвенный колит и болезнь Крона. При этом страдают суставы на руках и ногах, чаще всего на голенях, но могут вызвать воспаление в нижней части позвоночника и крестцово-подвздошных суставах или повлиять на весь позвоночник - аналогично AС. Боль в пояснице и скованность от энтеропатического артрита могут возникнуть до того, как станут заметны такие симптомы как боль в животе и диарея.
Диффузный идиопатический гиперостоз скелета (DISH)
Если говорить о диффузном идиопатическом гиперостозе скелета или болезни Форестье, то это заболевание является типом артрита, который вызывает затвердение связок и сухожилий, обычно вокруг позвоночника. Эти окостеневшие области могут образовывать наросты (так называемые костные шпоры), которые могут вызывать боль, скованность и снижение диапазона движений. Согласно исследованиям, болезнь Форестье чаще встречается у пожилых людей и может быть спутана с болезнью Бехтерева в этой возрастной группе. Это связано с тем, что оба состояния могут вызывать сходные ограничения в подвижности позвоночника и нарушение осанки. Тем не менее, рентгенографические изображения будут отличаться. DISH вызывает вертикальный рост костей по сравнению с горизонтальным ростом костей при AС.
Болезнь Бехтерева имеет научное название — анкилозирующий спондилоартрит. По своему существу, патология представляет собой определенное сращивание суставных соединений. Следовательно, движения максимально ограничиваются, что ведет к полной неподвижности позвоночника человека.

Если рассматривать болезнь бехтерева, основные причины ее возникновения могут быть самыми разными. Первые проявления обусловлены появлением болевых ощущений и определенной скованности в области поясницы. Постепенно симптомы начинают нарастать, а скованность передвигается вверх по позвонку.
Болезнь бехтерева может также иметь второстепенные симптомы. Как лечить патологию у мужчин и у женщин ? В данном случае имеются свои характерные отличия. Следовательно, возникает необходимость в данной статье рассмотреть основные признаки болезни бехтерева, стадии её развития, а также то, что необходимо делать, чтобы тотально устранить патологию или максимально исключить ее негативные проявления.
Основные причины возникновения заболевания
Если говорить о самых распространенных причинах болезни спины бехтерева, то стоит отметить, что данный фактор до конца еще не изучен. Самая распространенная версия возникновения патологии – это повышение агрессивности иммунных клеток, по отношению к связкам и суставам собственного организма. Очень часто, развитие болезни наблюдается у тех людей, которые имеют генетическое предрасположение.
Чаще всего, началом развития патологических изменений может стать банальное переохлаждение или перенесенное вирусное заболевание. Кроме этого, не исключено, что после получения какой-либо травмы, врач через время не диагностирует болезнь бехтерева. Чаще всего это повреждения позвоночного или тазового отдела.
Кроме этого, болезнь позвоночника бехтерева может развиваться из-за гормональных нестабильностей, аллергических реакций, а также патологий желудочно-кишечного тракта или мочевыводящей системы.
Как видно, причин появления заболевания может быть достаточно много. Следовательно, при выявлении каких-либо тревожных симптомов, очень важно проконсультироваться со специалистом. Только высококвалифицированный врач сможет вовремя определить развитие заболевания и принять все необходимые меры для того, чтобы болезнь не начала активно прогрессировать.
Как развивается заболевание Бехтерева?
Для того, чтобы позвоночник имел возможность двигаться, между его позвонками располагаются эластичные диски. Чтобы, во время передвижения, позвоночная конструкция могла создать сопротивление и быть более устойчивой, ее скрепление производится при помощи прочных волокнистых связок. Также, стоит отметить, что каждый отдельный позвонок соединен прочными суставными соединениями.
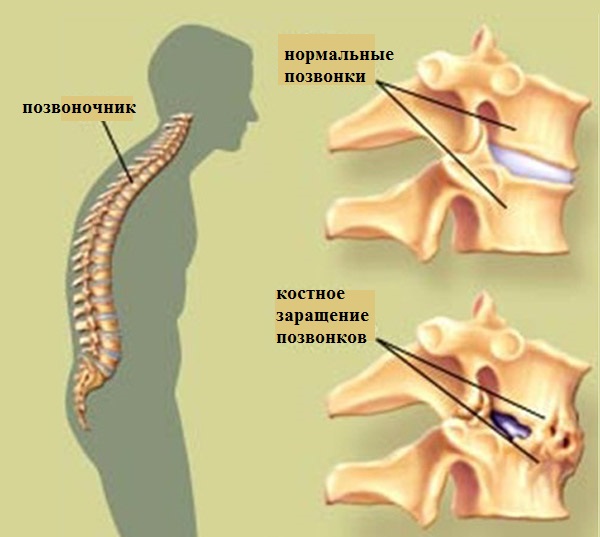
Диагностика болезни бехтерева показывает, что из-за постоянной агрессивности иммунных клеток, возникает практически не проходящий воспалительный процесс в соединительных тканях позвоночника. Таким образом, эластичность практически полностью теряется и мягкие соединительные структуры замещаются костной тканью. В результате, позвонки перестают двигаться, что ведет к полному или частичному ограничению двигательной активности человека.
Кроме этого, стоит отметить, что атака иммунных клеток производится не только на позвоночный отдел. Кроме него, в большинстве случаев, страдают крупные суставные образования.
Болезнь бехтерева, как показывают фото, активно поражает нижние конечности человека. Но, не исключено, что в самых запущенных случаях, воспалительный процесс может мигрировать в такие органы, как сердце, легкие, мочевыводящие органы и прочие.
Основная классификация заболевания
Что касается основной классификации, то выделение форм болезни бехтерева зависит от клиники основных ее проявлений. В своем большинстве, можно выделить следующие основные формы болезни бехтерева:
- Поражение центрального типа. Чаще всего, больные болезнью бехтерева жалуются на боли только в области позвоночника. Здесь поражение может наблюдаться, как в грудном отделе, так и в поясничном. Основное отличие данной формы – это то, что наблюдается патологическое выпрямление спины, напоминающее плоскую доску;
- Ризомелический тип. Кроме поражения позвоночника, наблюдается воспалительный процесс в области плечевых и тазобедренных суставов;
- Периферический тип. Поражение позвонков сопровождается воспалением в периферических суставах. В своем большинстве это локтевые, коленные и голеностопные образования;
- Скандинавский тип. Как утверждают врачи, болезнь бехтерева данного типа поражает мелкие суставы. По своим проявлениям, патология может напоминать одну из начальных стадий развития такого заболевание, как артрит.
Кроме этого, как было отмечено ранее, анализы на болезнь бехтерева подтверждают, что заболевание может повреждать внутренние органы, такие как сердце, легкие, почки и прочие. Такой тип поражения называется висцеральным.
Основная симптоматика
Болезнь бехтерева код мкб-10
По утверждению специалиста Бубновского, болезнь бехтерева позвоночного типа, проявляется скованностью и болевыми ощущениями в области хребта. Локализация наблюдается в отделе поясницы. Основные патологические проявления начинают нарастать в ночное время, достигая максимальной точки в утренний период. Однако, ослабление проявлений, а также периодическое облегчение достигается после принятия горячего душа.
Что касается дневного периода, то во время активных движений, боль практически неощутима. Слабые проявления могут фиксироваться во время дневного сна или состояния покоя.
Наблюдается постепенное ограничение двигательной активности позвонков. Если не принимать никакие лечебные меры, через определенный период бездействия, позвонки станут срастаться. В таком случае при болезни бехтерева пациенту дают инвалидность, так как самостоятельные передвижения строго ограничены.
Если говорить о динамике развития сращивания межпозвоночных образований, то данное явление происходит достаточно медленно. В большинстве случаев, инвалидность при болезни бехтерева, из-за ограниченности передвижений, наступает через несколько лет после постановки диагноза и полного врачебного бездействия.
Достаточно часто, кроме поражения позвоночника, патология может проявляться в воспалении суставных соединений. Самый выраженный симптом данного состояния – это боль в ягодичной области. Очень часто неприятные ощущения могут мигрировать в область бедер или паха. Можно перепутать болезнь бехтерева с одной из степеней нервных поражений или паховой грыжей.
Как было отмечено, в своем большинстве, происходит поражение крупных суставах. Боль более ощутима в утреннее время. Мелкие суставы остаются здоровыми. Их поражение происходит достаточно редко.
Внесуставные симптомы отмечаются примерно у тридцати процентов пациентов. Если болезнь бехтерева передается по наследству, то чаще всего страдают такие органы, как глаза, сердце, почки и мочевыводящие каналы. Следовательно, при обнаружении первых проявлений, стоит срочно проконсультироваться с врачом. Это обусловлено тем, что без надлежащей диагностики самостоятельно практически невозможно установить развитие такого опасного заболевания, как болезнь бехтерева, что может иметь самый неожиданный прогноз для жизни пациента.
Основные диагностические мероприятия
Для того, чтобы определить наличие болезни бехтерева, необходимо четко знать, какие нужно сдать анализы и пройти определенное обследование. Чаще всего, постановка диагноза производится во время очной консультации специалиста. Если говорить о врачах, которые могут поставить правильный диагноз, то это ортопед и невропатолог.
В дополнение, стоит обязательно пройти такую диагностику, как МРТ, КТ и сделать рентген хребта. Если стоит вопрос, как назначение группы инвалидности при болезни бехтерева, здесь необходимо пройти ряд дополнительных исследований, предусмотренных специальной комиссией.
Для того, чтобы правильно поставить диагноз, врач должен изначально иметь возможность отличить болезнь бехтерева и ее основные симптомы от других патологий хребта, чтобы назначить максимально правильное лечение
Чаще всего, патология дифференцируется со спондилезом и остеохондрозом. Здесь необходимо отметить то, что при воспалении суставов в межпозвоночном пространстве, чаще боль фиксируется у молодых мужчин, в то время, как остеохондроз более присущ пациентам преклонного возраста.
Кроме этого, стоит обращать внимание на болевые проявления. Видео о болезни бехтерева указывает на то, что боль усиливается в состоянии покоя, в то время, как при остеохондрозе, наоборот, больно шевелиться после физических нагрузок.
Когда патология проявляется в своей Скандинавской форме, здесь очень важно отличить ее от ревматоидного артрита. Второй случай, в своем большинстве, более присущ представительницам прекрасного пола, в то время, как заболевание Бехтерева может фиксироваться у обеих полов одинаково. Также немаловажно то, что подкожные узлы у больных практически отсутствуют.
Болезнь бехтерева. Лечение: основные методы и используемые препараты
Основные рекомендации специалистов при болезни бехтерева сводятся к тому, что необходимо настраиваться на продолжительное и комплексное лечение. Кроме надлежащей терапии, очень важно придерживаться определенной диеты при болезни бехтерева. Все лекарства/препараты при болезни бехтерева должны назначаться исключительно высококвалифицированным специалистом, после проведения надлежащего обследования и постановки правильного диагноза.
Очень важно соблюдать лечебный режим и периодически чередовать стационарное лечение с санаторным. Сложно переоценить такую методику, как гимнастика при лечении болезни бехтерева. Правильные физические нагрузки помогают максимально разгрузить позвоночник и возобновить подвижность суставных образований.
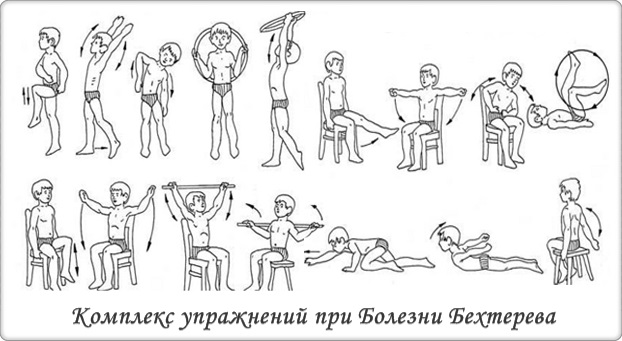
В случае, если заболевание протекает в очень тяжёлой форме, целесообразно применять нестероидные противовоспалительные препараты и специальные иммуномодуляторы. Следовательно, терапия болезни бехтерева в своем большинстве, комплексный и продолжительный процесс, который не всегда приносит ожидаемую динамику.
Здесь основное правильно – это терпение и четкое выполнение всех рекомендаций лечащего врача.
Очень важно обратить внимание пациентов на то, что правильный образ жизни – это фактор, который самым прямым образом влияет на течение заболевания и его правильное лечение. Все физические нагрузки должны быть умеренными и, при возникновении негативных проявлений, стоит обязательно обращаться за консультацией к врачу.
Кроме этого, специалист в обязательном порядке должен составить индивидуальную физиотерапевтическую программу для каждого отдельного пациента. Пациент обязан выполнять предписания ежедневно. Это обусловлено тем, что только систематичность и правильный подход являются залогом устранения симптомов и лечения всего заболевания в целом.
Кроме этого, в некоторых случаях предоставляется возможность лечения болезни бехтерева народными средствами. Но, данный вопрос, точно также, как и медикаментозная терапия, должен строго обсуждаться со специалистом. Самодеятельность здесь строго противопоказана!
Очень важно, чтобы спальное место пациента было оборудовано, согласно требованиям правильной терапии и профилактики. Следовательно, постель должна быть максимально жесткой. О том, какой вид матраса вам лучше использовать при болезни Бехтерева, читайте сдесь>> Кроме этого, полностью исключается использование подушек или валиков.
Сложно переоценить необходимость такой физической нагрузки, как плавание. Кроме этого можно начать заниматься лыжным видом спорта. Правильная ходьба и скольжение способствуют подвижности позвонков и являются отличной профилактикой рассматриваемого заболевания.
Исходя из всего сказанного, можно сделать вывод, что заболевание Бехтерева – это достаточно коварная патология, которая опасна своим скрытым течением. В любом случае, при обнаружении первых проявлений, не стоит затягивать с визитом к врачу.
Только своевременное выявление недуга является залогом того, что его удастся эффективно и быстро преодолеть.

Болезнь Бехтерева представляет собой воспалительное заболевание позвоночного столба, а также суставов. Болезнь Бехтерева также именуется как анкилозирующий спондилит. Преимущественно локализируется в крестцово-подвздошной зоне позвоночника, в суставах позвоночного столба, а также паравертебральных тканях. Заболевание формируется примерно у лиц в возрасте от 20 до 30 лет, мужчины подвержены его поражению в 9 раз чаще, чем женщины.
История болезни Бехтерева ![]()
Причины возникновения заболевания до конца не выяснены, большинство специалистов склонны предполагать, что оно относится к аутоиммунным заболеваниям. Было установлена наследственная обусловленность в формировании его у человека, 90-95% пациентов, имеющих в анамнезе анкилозирующий спондилит или болезнь Бехтерева, также имеют и антиген HLA-B27. Вероятными причинами развития болезни могут служить следующие толчки:
- факт переохлаждения;
- травмы, ушибы, удары позвоночника и таза;
- переживание инфекционных заболеваний;
- наличие заболеваний аллергической природы;
- нарушения гормонального фона и метаболизма;
- наличие воспалительных процессов в желудочно-кишечном тракте;
- воспалительные заболевания выделительной и половой системы.
Для заболевания Бехтерева характерна ситуация, когда иммунные клетки начинают атаковать диски между позвонков, а также связки суставов и сухожилия. В этих тканях развивается воспалительный процесс, в результате чего происходит перерождение эластичных тканей твердой костной. Это нарушает естественную подвижность суставов и позвоночных сегментов.
Видовая классификация заболевания Бехтерева ![]()
На сегодняшний день существует видовая классификация заболевания Бехтерева. К основным формам относят следующие виды:
- Центральная форма – кифозный вид подразумевает выпрямление позвоночника в пояснице, но формирует увеличение изгиба в грудном отделе. При ригидном виде идет сглаживание поясничного, а также грудного изгиба позвоночника, как результат – аномальное уплощение спины.
- Периферическая форма поражает в первую очередь периферические суставы – голеностоп, коленные, а также локтевые.
- Ризромалическая форма характеризуется поражением крупных суставов, например, плечевых и тазобедренных, а не только позвоночника.
- Для скандинавской формы характерны симптомы ревматоидного артрита. Происходит поражение небольших суставов, однако, без дальнейшей деформации и разрушения.
- Болезнь Бехтерева с висцеральной формой поражает не только суставы и позвоночный столб, но также и глаза, сердце, почки, кровеносные сосуды.
Анкилозирующий спондилоартрит болезнь Бехтерева симптомы

Первым симптомом, который может указывать на наличие болезни Бехтерева является интенсивная боль в поясничном отделе позвоночного столба. Болевой синдром обычно проявляется ночью, продолжается еще несколько часов после пробуждения, а во второй половине дня может совсем затихнуть. Поэтому очень часто пациенты с подобной аномалией вынуждены расхаживать боль, специально вставая и двигаясь. На фоне болевых ощущений также чувствуется скованность, общая подвижность позвоночных сегментов. Подвижность нарушается полностью во всех направлениях, то есть, крайне сложно совершать наклоны в стороны, назад и вперед.
Затем болезнь прогрессирует и распространяется уже на весь позвоночник, а также затрагивает суставы. В первую очередь страдают тазобедренные суставы, а также плечевые, поражается крестец. Затем болезнь затрагивает мелкие суставы стоп и кистей, однако это происходит существенно реже. Суставы при этом начинают заметно опухать и болеть. В тех случаях, если поражается крестец, больной может переживать неприятные ощущения в самих ягодицах. Очень часто, этот болевой симптом путают с радикулитом или защемлением седалищного нерва, что усложняет диагностику истинной причины, провоцирующей боль.
При особых формах Болезни Бехтерева, поражение может начинаться именно с суставов, а не с самого позвоночника спины. Она характерней для юношеского возрастного периода.
Дети и подростки начинают ощущать следующую симптоматику:
- переживание болей в мелких суставах, например, кистях и стопах;
- небольшой, но стабильно выраженный подъем температуры тела;
- тахикардия, учащенное сердцебиение, повышенная частота пульса;
- лихорадка неправильного типа, для которой характерны колебания температуры от 1-2 градусов;
- ознобы и повышенное потоотделение.
Данное заболевание может поражать не только суставы и позвоночный столб, но также и внутренние органы, сенсорные системы. Это характерно для некоторых форм. Например, если поражаются глаза, то развивается ирит, иридоциклит, при которых характерны боли в глазах, немотивированная слезоточивость, заметное ухудшение зрения. Если поражается сердце, то может развиться кардит.
Диагностика заболевания ![]()
Диагностика заболевания иногда происходит несвоевременно, а постановка диагноза часто затруднена, поскольку симптоматика болезни Бехтерева соответствует некоторым другим болезням (радикулит, остеохондроз и прочее). В силу этого заболевание принимает запущенные формы.
К одному из самых надежных методов диагностики относят рентгенографию. Снимок способен показать наличие заболевания даже на самых ранних стадиях. Но рентгенограмма мелких суставов ног и рук на ранних стадиях развития малоинформативны. Поэтому дополнительно может назначаться магнитно-резонансная томография – МРТ. В обязательном порядке исследуется наличие Антител HLA-B27 при существовании малейшего подозрения на заболевание, также сдается общий анализ крови.
Как жить с болезнью Бехтерева? Формируем правильный образ жизни

Продолжительность жизни болезнь Бехтерева – самый тревожащий вопрос, который возникает у пациента и который обычно отправляется на сайт больных болезнью Бехтерева или задается специалисту. Продолжительность жизни зависит от образа жизни, который примет для себя больной. Туда входит и питание при болезни Бехтерева, особые диеты, занятие спортом нетравматического характера, особенно показано плавание, повышение иммунитета и многое другое.
Важно повышать иммунитет, принимая витамины, так как любое инфекционное заболевание провоцирует обострение анкилозирующего спондилита. Весьма показано плавание, гимнастика, регулярные растяжки.
Массаж при болезни Бехтерева – эффективный метод борьбы с заболеванием.
Больной не должен чрезмерно переутомляться, переносить физические нагрузки. Важно помнить, что постель необходимо подбирать с твердой основой, матрас должен быть жестким, не рекомендована подушка.
Лечение анкилозирующего спондилита ![]()
Лечение предполагает затяжной характер и комплексность. Изначально пациент лечиться стационарно в травматологическом отделе, где предусмотрено лечение медикаментами. В качестве медикаментозного лечения рекомендуются противовоспалительные препараты нестероидной группы, внутрисуставные инъекции кортикостероидов, а также сульфасалазин при болезни Бехтерева. Медикаментозное лечение затруднено, когда отмечается Болезнь Бехтерева и беременность.

Эффективна физиотерапия, наиболее часто применяется именно магнитотерапия, лечение теплом, прогревом. Лечение теплом предусматривает использование парафиновых аппликаций и грелок.
Больнеотерапия – лечение водными процедурами, предусматривает воздействие сероводородных, холодно-натриевых, бишофитных, радоновых ванн. Также весьма хорошо зарекомендовали себя курсы ЛФК, но важно, чтобы программа разрабатывалась специалистом. Гимнастика должна проводиться в два подхода с перерывами. Программа не должна превышать 30 минут. Лечение в целом должно обрести характер системы, пациент обязан запастись терпением и скорректировать образ жизни.
Читайте также:







