Осложнения после остеосинтеза плечевой кости
После остеосинтеза плечевой кости — рука на подушке, движения разрешают с первого дня, подъем больного - со второго дня после операции, рука на косынке. Через 3 нед косыночная повязка снимается, рукой можно пользоваться как обычно, за исключением физической работы в течение 6-8 нед.
После остеосинтеза стержнем ротационная стабильность при интрамедуллярном методе недостаточна, поэтому после операции следует избегать форсированной наружной ротации, тогда как другие движения возможны в полном объеме. После чрездельтовидного доступа в течение нескольких дней необходима пассивная поддержка руки косыночной повязкой. После остеосинтеза пластиной рука свободно подвижна во всех осях. Если во время операции отсекается вентральная часть дельтовидной мышцы и производится ее восстановление, то после операции следует отказаться от активного отведения в течение 3-4 нед.
Из планируемых в последующем операций обычно применяют повторную хирургическую обработку, костную пластику, замену метода фиксации и реконструкцию нервов
2. Костная аутопластика спонгиозной тканью.
При открытых переломах с дефектом костей после заживления раны можно выполнить костную аутопластику спонгиозной тканью.
3. Замена метода лечения.
После первичной фиксации перелома плеча при политравме аппаратом внешней фиксации через 7-12 дней его можно заменить пластиной или стержнем.
4. Реконструкция нервов.
При дефекте n. radialis производят раннюю вторичную реконструкцию при помощи трансплантата с n. suralis.
Осложнения. 1. Инфекция. Лечение инфекции после остеосинтеза при переломе диафиза плеча не отличается от такового при другой ее локализации. Нa первом плане стоит радикальная вторичная хирургическая обработка и замена пластины или стержня на наружный фиксатор. В большинстве случаев фиксация сопровождается укорочением.
2. Ложные суставы. Ложные суставы в большинстве случаев возникают вследствие ошибок при определении показаний или выборе концепции лечения. Если во время консервативного лечения намечается развитие псевдоартроза, следует изменить метод лечения.
После интрамедуллярного остеосинтеза может развиться гипертрофический псевдоартроз вследствие ротационной нестабильности. После накостного остеосинтеза при недостаточной технике и неудовлетворительной фиксации также может образоваться гипертрофический псевдоартроз. Чаще после накостного остеосинтеза развиваются аваскулярные псевдо-артрозы вследствие дополнительных нарушений кровоснабжения во время операции.
При псевдоартрозах гипертрофического характера, когда ложный сустав возник вследствие нестабильности фиксации, лечение должно заключаться в улучшения стабильности, для чего следует заменить метод лечения.
3. Нарушение функции. После интрамедуллярного остеосинтеза может развиться impingement-синдром, для лечения которого применяют пластику acromion. Для улучшения функции по методу Neer очищают субакромиальное пространство. В некоторых случаях в подобной ситуации необходим закрытый артролиз.
4. При неполном восстановлении лучевого нерва после повреждения улучшения функции можно достичь при помощи перемещения мышц. Это оперативное вмешательство должно проводиться лишь в том случае, если дальнейшая ремиссия невозможна.
Прогноз и экспертиза. Замедленная консолидация и ложные суставы после консервативного лечения наблюдаются в 2-3% случаев, после оперативного лечения — в 6-15 %. Доля инфекционных поражений после оперативного лечения составляет от 1 до 4%. Парезы лучевого нерва наблюдаются в 10-18% случаев, более 90% парезов лучевого нерва имеют благоприятный прогноз.
При экспертизе больше учитываются функциональные результаты, чем данные рентгенконтроля. Осевые отклонения до 30° компенсируются без значительной функциональной недостаточности. Нетрудоспособность при стойких параличах лучевого нерва и ложных суставах составляет от 20 до 40%.
Перспектива. Определяется тенденция перехода от накостного остеосинтеза к ннтрамедуллярному. При этом выбор места введения гвоздя зависит от сильно варьируемых диаметра и формы поперечного сечения плеча.
При сложных переломах с деформацией плеча, когда есть раздробление кости, правильным будет применение остеосинтеза плечевой кости. Эта операция проводится при невозможности совместить отломки поврежденного твердого органа. Вмешательство проходит под наркозом с применением винтов, штифтов и пластин, соединяющих костные отломки.

Разновидности травм плечевой кости
- Травмирование диафиза. К нему приводят механические травмы, удары плечом, падение с упором на руку или локтевой сустав.
- Перелом шейки плечевой кости. При остеопорозе у пожилых людей кости теряют прочность, повышается их хрупкость, поэтому травме наиболее подвержена эта категория людей.
Остеосинтез: описание и особенности проведения манипуляции
- Ущемление и зажатие мягких тканей отломками кости.
- Неправильно сросшийся перелом или длительно не срастающийся.
- Закрытый перелом, который может перейти в открытый из-за давления кости на мягкие ткани.
Есть два основных вида остеосинтеза: погруженный и наружный. При внутреннем (погруженном) методе используют различные импланты, которые закрепляют осколки кости внутри тела. В зависимости от характера перелома, это могут быть штифты, винты, пластины, спицы или металлические стержни. Соединение штифтом позволяет точно восстановить отколки и сохранить длину конечности. Остеосинтез пластиной применяется при переломе сустава со смещением. Она стабильно фиксирует кости, сводит к минимуму повреждение мягких тканей. При наружном методе части раздробленной кости соединяют с помощью внешней фиксации, используя аппарат Илизарова. Выбор методики остеосинтеза плеча будет зависеть от показаний для его применения, используемых металлоконструкций, дополнительной фиксации и последующей реабилитации.
Нежелательные последствия операции возникают крайне редко. Они могут возникнуть как во время проведения, так и по ее окончании. Все осложнения постоперационного периода зависят от правильно подобранного материала, профессионализма врача, верного выбора техники операции. Например, ретроградный остеосинтез фиксирует кости и суставы при помощи гвоздей. Этот метод используется редко, так как гвоздь может травмировать сухожилия роторной манжеты. Неправильная фиксация имплантов в плечевую кость может стать причиной повторной хирургической операции. При появлении боли необходимо сразу обратиться к врачу, иначе возникнут неприятные последствия.
Осложнениями могут быть:
- занесение инфекции в рану (как следствие, гангрена и сепсис);
- остеомиелит;
- внутреннее кровоизлияние;
- жировая эмболия;
- анаэробная инфекция;
- артриты;
- неправильное функционирование конечности.
Согласно результатам исследований, которые принадлежат доктору медицинских наук Литвинову И. И., проведение внутреннего остеосинтеза пластинами снижает риск инфекционных осложнений и повреждений лучевого нерва. Такой метод дает лучшие результаты в сравнении с внутрикостным остеосинтезом.
Реабилитация после остеосинтеза плечевой кости
Восстановление всех функций руки при правильно проведенной операции полностью зависит от желания и усилий больного. Весь комплекс процедур должен проводиться по назначению врача-реабилитолога. Упражнения по реабилитации может начаться сразу после лечения или после окончательного срастания кости.
Начало занятий будет зависеть от того, какая операция при переломе плечевой кости была проведена. Если применили штифт, то упражнения начинают делать на 2—3 день. Сразу давать большую нагрузку на руку нельзя. Начинают движения пальцами, сгибания и разгибания сломанной руки. Все движения должны быть плавными, с небольшой амплитудой. ЛФК позволяет поддерживать мышечный тонус в форме, улучшает кровообращение и отток лимфы. Если при проведении занятий у пациента болит плечевой сустав, то их стоит прекратить и обратиться к врачу. Проведение массажа начинается уже с первых дней после остеосинтеза. Конечность стимулируется в облегченной форме, выполняется профилактика появления тромбов. На этом этапе он заключается в легком поглаживании и растирании.
В зависимости от периода реабилитации могут назначаться грязелечение, водолечение, криотерапия, электрофорез, озокеритовые аппликации. Все они направлены на снижение болевых ощущений, уменьшение отеков и воспаления. Когда соединение раздробленных суставов осуществляется с помощью пластины, штифтов либо другими имплантами, то никакая физиотерапия, кроме лазерной, не назначается. Лазер рассасывает уплотнения, ускоряет регенерацию клеток, предотвращает образование плотных и выпирающих рубцов.
Методы стабильно-функционального остеосинтеза сложны, в связи с чем ошибки и осложнения регистрируют в 3—6% случаев. Осложнения чаще всего обусловлены неправильным выбором метода лечения, недостаточным техническим оснащением, дефектами техники операции, неправильным ведением послеоперационного периода. Перечень возможных осложнений неисчерпаем, поэтому богатый опыт хирурга не должен быть основанием для самоуверенности и пренебрежения основными принципами техники.
Причины осложнений
Большинство осложнений возникает в тех случаях, когда хирург отклоняется от стандартной техники операции. После остеосинтеза могут наблюдаться нагноение раны, металлоз, остит, остеомиелит, перелом фиксаторов, рефрактуры, повреждения сосудов и нервов и другие осложнения.
- Нагноение раны мягких тканей проявляется в первые дни после операции и при правильном лечении ликвидируется в течение 3—4 нед, не оказывая влияния на конечный результат лечения.
- Металлоз возникает обычно вследствие коррозии металлов, основными причинами которой являются применение фиксаторов и инструментов из неоднородных металлов, недостаточная обработка и полировка имплантатов, нестабильность остеосинтеза и др.
- Остеит — воспалительный процесс в пределах ближайшего кортикального слоя. Если костная ткань и окружающие ее ткани хорошо снабжаются кровью, то они сопротивляются инфекции и препятствуют ее проникновению вглубь.
Обычно после удаления поверхностных костных пластин и некротизировавшихся тканей процесс переходит в стадию выздоровления.
Принципы лечения при осложнениях
Лечение заключается в дренировании раны, установке промывающего дренажа, проведении антибиотикотерапии. Остеомиелит — наиболее тяжелое осложнение, возникающее в случае проникновения инфекции в костномозговой канал. Развитие остеомиелита — одна из наиболее серьезных проблем костной хирургии, но целенаправленное и последовательное лечение, в том числе активное хирургическое, почти всегда предотвращает катастрофу. Возникновению остеомиелита способствуют нежизнеспособность костных отломков при многооскольчатых переломах, травматичность операции, наличие в организме больного очагов инфекции или внесение инфекции при травме.
При выявлении признаков инфекции целесообразно применить активную хирургическую тактику:
- в условиях операционной при хорошей анестезии снимают швы, эвакуируют гематому, иссекают некротизировавшиеся ткани, удаляют девитализированные костные отломки, оставляют промывающий дренаж, назначают антибиотики в высоких дозах.
- В качестве промывающей жидкости следует применять раствор Рингера с антибиотиками, которые подбирают в зависимости от чувствительности к ним микрофлоры. Промывание заканчивают после получения отрицательных результатов трехкратного посева промывающей жидкости. Ни в коем случае не следует удалять фиксатор, если он обеспечивает стабильность отломков.
- Перед удалением дренажа его на 1 сутки подключают к вакуумной системе.
- При лечении больного, кроме местной и противовоспалительной терапии, проводят общеукрепляющую: переливание крови, плазмы, альбумина, назначают неробол, пентоксил, ретаболил, проводят иммунизацию.
Переломы пластин и стержней наблюдаются у 0,5—1 % больных, которым был выполнен стабильно-функциональный остеосинтез.
Причинами осложнения являются:
Профилактика
Профилактика данного осложнения заключается в правильном выборе фиксатора, применении его с учетом сил растяжения, обязательном выполнении костной пластики при нестабильных переломах.
- Очень важно избегать нагрузки до консолидации перелома. Лечение осложнения заключается в удалении сломанной пластины или стержня, замене их новыми имплантатами, осуществлении декортикации и костной пластики во время реостеосинтеза.
- Повторные и новые переломы могут возникнуть после удаления пластин и винтов в тех случаях, когда пластина при жесткой фиксации принимала на себя основную нагрузку.
- При длительном оставлении такой пластины происходит ослабление (спонгиозирова-503) кортикального слоя, находящегося под пластиной, приводящее к уменьшению его прочности.
Предупредить осложнение можно с помощью ранней диагностики атрофии кортикального слоя, применения при операциях адекватного, не очень массивного имплантата, ранней функциональной нагрузки конечности, для того чтобы кость подвергалась физиологической нагрузке.
- Нестабильность фиксации наблюдается в 3—5% случаев остеосинтеза, обычно при неправильном выборе фиксатора или ошибках в технике операции. При нестабильной фиксации целесообразно выполнить реостеосинтез с заменой фиксатора или гипсовую иммобилизацию.
- Синдром переднего большеберцового нерва развивается вследствие сдавливания нерва в узком канале передней группы мышц разгибателей стопы. Переднее ложе группы мышц узкое, не способно к растяжению.
- Иногда при травме и остеосинтезе развивается отек, сдавливающий кровеносные сосуды, снабжающие кровью эту мышечную группу, в результате чего развивается асептический некроз мышц и нервов в этом ложе. Лечение заключается в немедленной фасциотомии с восстановлением кровотока.
- Синдром Зудека после стабильно-функционального остеосинтеза наблюдается редко, так как остеосинтез является основным средством профилактики данного заболевания. Предотвратить его развитие можно с помощью своевременно начатых активных движений в суставах поврежденной конечности.
- Ранее широко обсуждали вопрос об опасности возникновения жировой эмболии после интрамедуллярного остеосинтеза. В настоящее время установлено, что она чаще развивается через 3—5 дней после травмы при выполнении отсроченного остеосинтеза.
- Осложнения могут возникнуть также как следствие внешней фиксации, но они, как правило, менее тяжелые, чем развивающиеся после внутреннего остеосинтеза. Нагноение ран в области введенных в кость стержней наблюдается в 5—10% случаев, при недостаточном лечении нагноение может перейти в остеомиелит. Лечение заключается в своевременном удалении спиц и стержней, введении в рану антибиотиков, дренировании раны, при наличии секвестров показана секвестрэктомия.
- При чрескостном остеосинтезе могут наблюдаться также замедленная консолидация перелома, нарушение функции конечности, повреждение сосудов и нервов, нарушение крово- и лимфообращения, дерматиты и экзема.
Остеосинтез – хирургическая операция, проводимая для крепления и фиксацию отдельных костных обломков после тяжелых переломов.
Процедура назначается, когда консервативные способы не дали (или точно не дадут) должного результата. Существует несколько видов (техник) выполнения остеосинтеза, различающихся по сложности исполнения и вероятности возможных послеоперационных осложнений.
1 Что такое остеосинтез: общее описание
Во время операции производится репозиция (сбор и скрепление на нужных местах) обломков, которые фиксируются при помощи пластин, проволоки и нескольких других элементов. Для таких целей изначально может применяться консервативная терапия, но в случае ее неудачи остается лишь хирургический остеосинтез.
Ход операции контролируется под микроскопом, поэтому при правильном исполнении осложнения после нее случаются редко.

Металлические конструкции для осуществления остеосинтеза
Основным показанием является сломанная кость (чаще нижних конечностей – обычно именно с ними возникают проблемы при попытках консервативной репозиции). Для скрепления осколков используются специальные металлоконструкции (шурупы, винты, для предупреждения отторжения организмом – обычно титановые).
к меню ↑
Чаще всего процедура проводится для сращения костей бедра, голени, лодыжки, лучевой кости, ключицы. Большая часть операций связана со сращением осколков при переломах ноги, особенно при травме бедренной кости и костей таза. Несколько реже – при травмах лодыжки или голени.
Переломы руки реже нуждаются в подобной процедуре, очень часто дело обходится консервативной репозицией. Для верхних конечностей чаще всего операция требуется для сращения осколков локтевой кости, предплечья, плечевой кости, гораздо реже – кисти.
Процедуру проводят с применением специальных фиксирующих инструментов. Комплект применяемых деталей: винты, штифты, проволока, спицы и титановые пластины, стержни, биологические инертные импланты.
к меню ↑
Если консервативная терапия оказалась безуспешной, сращение костных отломков возможно только с помощью хирургических процедур. Остеосинтез в этом плане крайне эффективная процедура, дающая положительный результат в более чем 90% случаев.
После остеосинтеза есть вероятность осложнений, но встречаются они сравнительно редко. Обычно проблемы возникают у людей старше 60 лет (из-за замедленной регенерации и истонченной костной ткани, особенно если у пациента есть остеопения или остеопороз).

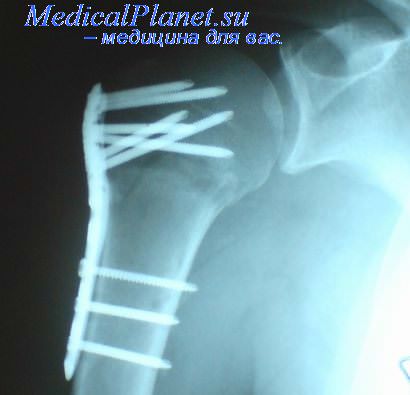
Результат остеосинтеза на рентгенографическом снимке
- тромбоэмболия из-за длительной неподвижности конечности, жировая эмболия;
- развитие гнойного поражения в области крепления металлоконструкции;
- развитие остеомиелита (гнойное поражение кости);
- несращение костных обломков;
- в ранние сроки после процедуры возможны достаточно сильные боли, температура (вплоть до лихорадки), отек;
- поломка фиксатора с последующим повреждением мягких тканей;
- некротизация краев раны, загноение шва.
Все перечисленные проблемы развиваются в основном из-за неправильных действий врача или неправильном уходе за раной. Если процедуру проводили правильно и аккуратно, пациент младше 55-60 лет, и у него нет проблем с иммунитетом и костным аппаратом, риск осложнений минимален.
2 Показания к проведению остеосинтеза
Существуют прямые и второстепенные показания к проведению остеосинтеза. Первые проводятся обычно при сложных переломах с нерезультативной консервативной терапии (если обломки нельзя или не получилось срастить без пластин). Вторые применяются и при обычных незаживающих переломах.
Основные показания:
- Переломы, сращение которых невозможно при помощи консервативной терапии. К примеру: сложные переломы без возможности консервативного лечения (перелом локтевого отростка, перелом коленного сустава со смещением).
- Травмы с потенциальным риском перфорации кожных покровов.
- Повреждение кости с ущемлением мягких тканей костными обломками, или переломы, приведшие к травме крупных нервных узлов или сосудов.

Проведение остеосинтеза пальца руки
- рецидивы расхождения костных обломков (если их попытались соединить, но они не держатся на месте);
- невозможность проведения закрытой репозиции;
- несросшиеся простые переломы;
- псевдоартрозы.
Противопоказания к процедуре:
- общее плохое состояние больного, кахексия;
- внутренние кровотечения;
- инфекционное заражение пострадавшей части тела;
- венозная недостаточность нижних конечностей (если операцию надо проводить на ногах);
- тяжелые системные заболевания костной ткани;
- тяжелые патологии внутренних органов.
3 Виды операции и краткое описание разных техник
Остеосинтез проводится двумя методами – погружным либо наружным. Погружная методика делится на 3 подвида по технике проведения: накостная, чрескостная и внутрикостная техника выполнения.
Основные методы операции:
- Погружной остеосинтез – фиксирующий элемент ставится прямо в область перелома, а сама конструкция подбирается с учетом специфики травмы.
- Наружный остеосинтез – проводится компрессионно-дистракционное воздействие, обнажение участка перелома не делается. Фиксирующими элементами выступают спицы (по технике Илизарова), которые проводятся через поврежденные костные сегменты.
Ниже рассмотрим погружные методики более подробно.
к меню ↑
Накостный погружной остеосинтез подразумевает установку фиксаторов по внешней стороне поврежденных костей. Процедура проводится лишь в случае неосложненных переломов и переломов без смещения.
Для фиксации используются металлические пластины, которые скрепляются винтами. Также нередко используются другие фиксирующие и упрочняющие устройства:
- проволока;
- полукольца и кольца;
- уголки.
Чаще всего скрепляющие компоненты делаются из титана, реже – нержавеющей стали и композитных материалов.
к меню ↑
Методика позволяет скрепить костные отломки, не нарушив подвижность суставной связки в месте травмы. Так можно упростить и ускорить регенерацию костной и хрящевой ткани в послеоперационный период.

Интрамедуллярный остеосинтез часто проводится на костях верхних конечностей
Проводится при переломах большеберцовой кости, а также при открытых переломах голени и плеча. Для процедуры применяются аппараты Илизарова, Ткаченко, Акулича или Гудушаури, которые представляют собой фиксирующие стержни с кольцами и перекрещенными спицами.
Эти элементы предотвращают отхождение отломков, прочно стыкуя их на время сращивания. Для травматолога процедура закрепления сложна, так как требуется высочайшая точность движений и правильный расчет сборки аппарата.
Предоперационная подготовка не требуется, а ее эффективность при правильном исполнении крайне высока. Период восстановления занимает не больше месяца.
Фиксация отломков требует применения винтов с размером, который позволяет соединительному элементу немного выступать за пределы диаметра кости. Шляпка шурупа закручивается для плотного соединения костных фрагментов друг с другом, и за счет этого можно добиться небольшого компрессионного воздействия.
При косом переломе с крутой линией излома используется методика создания костного шва. В этом случае обломки связывают с помощью фиксирующей ленты (обычно это круглая проволока, реже – гибкая лента из нержавейки).
Создание костного шва чаще всего используется при повреждениях мыщелка плеча, а также при переломах надколенника и локтевого отростка. Процедура используется очень часто, так как в случае переломов локтя и колена консервативная терапия практически неэффективна.
Чрескостный погружной остеосинтез делается после серии рентгеновских снимков поврежденной кости. Если травма простая – используется техника по Веберу (применяют титановые спицы и проволоку), при сложной травме применяют металлические пластины с винтами.
к меню ↑
к меню ↑
Внутрикостный (интрамедуллярный) остеосинтез проводится 2 способами: закрытым и открытым.
Закрытая методика делается в 2 этапа:
- Проводится сопоставление костных отломков с направляющим аппаратом.
- В костномозговой канал вводится металлический стержень.
Установку фиксирующего элемента проводят под постоянным контролем с помощью рентгеновского аппарата. В конце процедуры на операционную рану накладываются швы.
Открытый способ подразумевает обнажение кости в месте перелома и сопоставление костных обломков с помощью хирургических инструментов, никакая аппаратура не используется. Процедура проще, чем закрытая, но сопряжена с большими рисками – кровотечением, развитием гнойных заражений, повреждением мягких тканей.
После операции на бедренной кости гипс не накладывается, при оперировании костей предплечья, лодыжки или голени после операции накладывается иммобилизационная шина. Послеоперационные осложнения встречаются сравнительно редко.
к меню ↑
4 После остеосинтеза: как проходит реабилитация?
После удаления фиксирующих элементов, ограничивающих двигательные возможности конечности, пациента направляют на восстановление.
Восстановительный период проходит для каждого пациента индивидуально, в зависимости от места и сложности травмы (самые главные факторы), возраста и состояния здоровья. Пациенту обязательно назначается лечебная физкультура, также могут назначаться физиотерапевтические процедуры. Также рекомендуется соблюдать высококалорийную диету и высыпаться, чтобы организму было проще восстанавливаться.

После остеосинтеза пациенту назначают препараты для стимуляции регенерации и болеутоляющие средства (на несколько дней)
В послеоперационный период при оперировании локтевого сустава нередко у пациентов очень сильно болит место операции. Сильные боли могут длиться несколько дней. Но даже на фоне болей нужно проводить реабилитационные мероприятия, разрабатывать руку.
Из медикаментов могут назначаться:
- Обезболивающие (в случае сильной боли).
- Витамины (курс на протяжении всего периода реабилитации).
- Иммуномодуляторы.
- Препараты с кальцием.
- НПВС (при воспалении раны).
- Стероиды.
Разработка тазобедренных или коленных суставов проводится с применением тренажеров, обязательно проводится лечебный массаж.
Продолжительность реабилитации в среднем составляет 3-6 месяцев (если проводился погружной остеосинтез). При чрескостном наружном остеосинтезе реабилитация обычно занимает 1-2 месяца от снятия фиксаторов.
5 Сколько стоит операция?
Сколько стоит процедура – зависит от способа проведения и какую именно кость необходимо оперировать. Также имеет значение серьезность повреждения, количество и размер костных обломков.
- Оперирование надколенника под ЭОП – 38000 рублей.
- Оперирование проксимального сегмента плечевой кости под ЭОП – 29000 рублей.
- Оперирование диафиза и головки лучевой кости под ЭОП – 26000 рублей.
- Оперирование диафиза и головки плечевой кости под ЭОП – 37000 рублей.
- Оперирование проксимального эпиметафеза большеберцовой кости – 39000 рублей, малоберцовой – 25000 рублей.
- Оперирование мелких костей стопы и кисти под ЭОП – 29000 рублей.
- Оперирование ключицы – 26500 рублей, надколенника – 31000 рублей.
- Коррегирующий остеосинтез мелких трубчатых костей – 15000 рублей за одну кость.
В государственных медицинских учреждениях процедуру можно пройти по полису ОМС (бесплатно). Стоимость операции в частных клиниках может быть примерно на 30-50% дороже, чем в государственных.
Осложнения перелома проксимального отдела плечевой кости
парез ( паралич) дельтовидной, малой круглой мышц (повреждение n/ axillaris), артрогенная контрактура, привычный вывих.
Контрактура — ограничение амплитуды пассивных движений в суставе, вызывающее атрофию мышц, которая проявляется в уменьшении их размеров, силы и выносливости. Артрогенные - наблюдаемые при атрофически-дегенеративных изменениях в тканях суставов.
осложнениями накостного остеосинтеза -контрактуры плечевого сустава, вторичное смещение костных фрагментов, асептический некроз головки плечевой кости, воспаление мягких тканей в области послеоперационного рубца и остеомиелит плечевой кости.
Коотнрактура – причина Длительная иммобилизация конечности, отсутствие ЛФК в период реабилитации. Профилактика: Тщательное восстановление ротаторной манжеты плеча во время оперативного вмешательства, ранняя функциональная реабилитация оперированной конечности.
Вторичное смешение отломков – прична - Неадекватная фиксация костных отломков, проф-ка - Максимально прочная фиксация фрагментов плечевой кости, иммобилизация конечности в послеоперационном периоде.
Асептический некроз головки плечевой кости- причина- Интраоперационная травма костных и мягкотканых структур. Прф-ка - Бережное отношение к тканям во время выделения костных отломков и репозиции перелома.
Воспаление мягких тканей в области послеоперационного рубца – причина - Неадекватный гемостаз и отсутствие дренирование послеоперационной раны.
Остеомиелит плечевой кости- причина - Неадекватный гемостаз и дренирование послеоперационной раны, нарушение курации пациентов в послеоперационном периоде. Лечение - Удаление металлического фиксатора, некроэтомия в области операции.
Осложнения перелома Диафиза:парез (паралич) мышц предплечья (повреждение лучевого нерва), формирование ложного сустава.
Ложный сустав (псевдоартроз) образуется в результате значительной задержки или отсутствия образования костной мозоли. рентгенологическиме признаки 1) отсутствие типичной костной мозоли, муфтообразно охватывающей и соединяющей в одно целое концы отломков; 2) закругление и отшлифовка концов отломков, казывающие на преобладание резорбции;3) заращение (замыкательная пластика) костных каналов. Клиника - подвижность,припухлость на месте перелома, атрофия мышц. а) фиброзный ложный сустав; б) истинный ложный сустав (фиброзно-синовиальныйложный сустав). фиброзный -промежуточной стадией между замедленной консолидацией и истинным ложным суставом. При этом стояние отломков удовлетворительное, незначительная (до 1см)щель между отломками заполнена фиброзной (плотной) тканью без признаков оссификации. Концы отломков остеопорозны, с наличием остеофитов. При истинном ложном суставе также есть замыкательные пластики,а концы костей покрыты хрящевой тканью, между отломками скапливается синовиальная жидкость.
Этиология:
1. Недостаточная локализация по качеству и срокам.2. Интерпозиция мягких тканей.3. Дефект костной ткани.4. Плохое стояние отломков.5. Ошибки при остеосинтезе. Лечение: Консервативное: механические методы (трение фрагментов, нагрузки, рефрактура, пассивная гиперемия), лучистая терапия (УФО, рентгентерапия), электролечение (гальванизация, ионофорез), грязелечение, ультразвук, введение различных веществ (йод, спирт, костный мозг, кровь и т.д.). Оперативное лечение является ведущим, различают: паллиативные и радикальные вмешательства. Основные принципы оперативного лечения: 1. Освежение костных концов. 2. Неподвижное соединение отломков в правильном положении и биологическая стимуляция регенерации.
Осложнения перелома дистального отдела плеч кости:ишемическая контрактура Фолькманна, артрогенная контрактура, парезы и параличи мышц предплечья.
Ишемическая контрактура Фолькмана является конечным результатом ишемического повреждения мышц и нервов конечности. Ишемия Фолькмана проявляется острым болевым приступом, усиливающимся при пассивном растяжении мышц и сопровождающимся выпадением функций нервов вследствие сдавления и нарушения кровоснабжения. Ишемия Фолькмана, оставленная без лечения, приведет к ишемической контрактуре Фолькмана. Классический ишемический некроз мышц с последующей контрактурой развивается при надмыщелковых переломах плечевой кости, но может встречаться и при других переломах области локтевого сустава, предплечья, запястья, большеберцовой и бедренной костей.
Читайте также:


