Операция на плечевом суставе у ребенка
Артроскопия представляет собой малоинвазивную методику, прекрасно заменившую традиционную открытую операцию на плечевом суставе (ПС). Она позволяет проводить одновременно диагностику заболевания и устранять имеющиеся проблемы при минимальном ущербе. При процедуре не требуется разрезов, всего несколько небольших проколов, что дает возможность избегать повреждения соединительной ткани.
Обычно используется два/три прокола. В один вводится артроскоп, оснащенный источников света и микроскопической видеокамерой, которая передает изображение на монитор. Это позволяет подробно разглядеть все структуры. Одна или два других пункции используются для введения микрохирургических инструментов, необходимых для проведения операции.
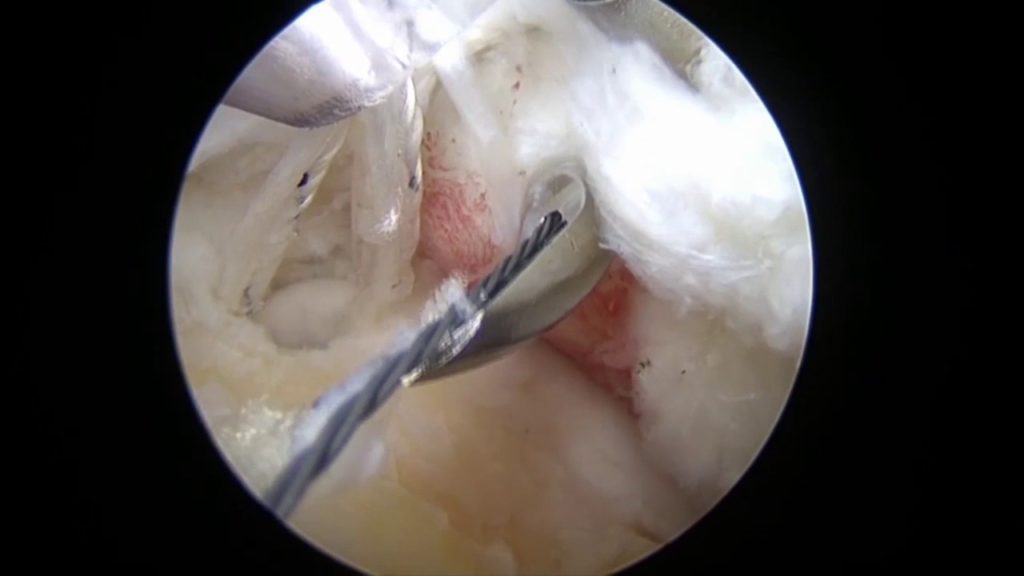
Вид изнутри на сустав.
Такая методика обеспечивает высокую точность оперирования, минимальность вмешательства, отсутствия послеоперационных осложнений и быстрый период реабилитации. Особой актуальностью процедура пользуется среди спортсменов, которым необходимо быстро восстановиться и продолжить тренировки.
Особенности операции
Путь пациента перед операцией начинается с консультации анестезиолога, который предложит возможные варианты анестезии. Чаще всего производится регионарная анестезия руки или только области плеча. Вещество (наркоз) вводится в основание шеи или по ходу чувствительных нервов, относящихся к плечу. В некоторых случаях врачи применяют комбинированную анестезию с седативными препаратами или легкими анестетиками общего действия, так как пациент может испытывать неприятные ощущения во время операции. Также необходимо будет сдать анализы крови, ЭКГ и флюорографию.
Важно сообщить лечащему врачу о лекарственных препаратах и/или пищевых добавках, которые принимаются. Вероятно, некоторые из них придется прекратить принимать на время до и после операции.
Вмешательство проводится в двух позициях: полулежащее положение и положение, лежа на боку. Каждое положение позволяет проводить разные операции, поэтому хирург выбирает более подходящий доступ для каждого пациента.
Во время хирургического процесса сначала вводится жидкость, увеличивающая размер сустава. Это позволяет получить более качественное и четкое изображение. Затем делаются проколы (от 1 до 3), в один из которых вводится артроскоп. После постановки диагноза в другие доступы вводятся микроинструменты для проведения операции. В конце операции хирург накладывает швы или пластырные полоски для бесшовного сведения краев ран, закрепляя их мягкой повязкой.
Операция обычно не занимает больше часа.
Видео операции
Показания к артроскопии
Использовать данное вмешательство предлагается хирургами в следующих ситуациях:
Когда операция не поможет
Любая процедура имеет свои ситуации, когда она бессильна. Не рекомендуется прибегать к этому методу лечения и диагностики при:
- фиброзном или костном анкилозе;
- наличии инфицированной раны;
- гнойно-воспалительных процессов в околосуставных тканях;
- печеночной, почечной, сердечно-сосудистой недостаточности;
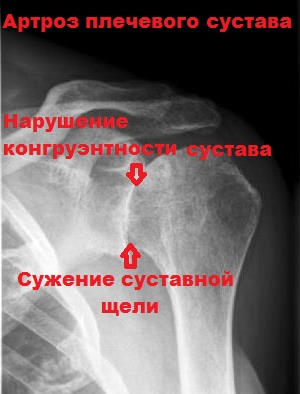
- деформирующий остеоартроз III-IV стадии.
В некоторых случаях, на усмотрение специалиста, операция может быть проведена:
- обширные повреждения (порванные связки и суставные капсулы, нарушение герметичности сустава);
- обильное кровоизлияние в суставную полость.
В случаях анкилоза и артроза плечевого сустава рекомендовано проводить эндопротезирование (замену пораженных суставных поверхностей на протез).
Какой наркоз
Существует несколько видов и тактик анестезии исходя из особенностей повреждения плечевого сустава.
- Проводниковая анестезия при помощи межлестничной блокаде. Вводимый анестетик достигает каудальной порции шейного сплетения (С3, С4), верхних и средних отделов плечевого сплетения (С5, С6, С7), нижнего ствола препарат достигает позже и в значительно меньших концентрациях, поэтому блокада срединного и локтевого нервов чаще всего не наступает. Данный вид анестезии используется при остеосинтезе ключицы, устранения привычного вывиха плеча (ПВП), вправлении вывиха плеча, при операциях на верхней трети плеча.
- Проводниковая анестезия через надключичный доступ. Местный анестетик хорошо взаимодействует со всеми стволами плечевого сплетения, однако в 80% случаев не достигает локтевого нерва. Показана такая анестезия при операциях на верхней конечности, локтевом суставе. Применяется при остеосинтезе плечевой кости.
- Эндотрахеальный (ингаляционный) наркоз. Такая анестезия погружает пациента в состояние глубокого медикаментозного сна, близкого к физиологическом.
- Комбинированная анестезия. Самый частый выбор врачей-хирургов. Применяется эндотрахеальный наркоз вместе с проводниковым. Это позволяет потенцировать эффективность методов и увеличить обезболивающий эффект после операционного вмешательства.
Боли и осложнения артроскопии плечевого сустава
Если хирург соблюдал все нормы безопасности, а в период реабилитации выполнялись рекомендации – осложнений обычно не наблюдается. Однако всегда существуют риски. К ним относятся:
- повреждение нервов или сосудистого сплетения, сгустки в области операционного доступа;
- кожные заболевания (экзема, гнойники, псориаз);
- воспалительный процесс в самом суставе;
- могут повреждаться хрящевые ткани, в результате чего может произойти полное
- срастание костных тканей (вплоть до развития клинической картины артроза IV стадии);
- боли разного характера в самом суставе и тканях вокруг него;
тромботические осложнения.
Чаще остальных из осложнений встречается послеоперационное инфекционное осложнение. Возбудителями являются Propionibacterium acnae и Staphylococcus aureus. Такая инфекция дает более острое начало, быстрое развитие яркое картины инфекционного поражения: отечность и припухлость сустава, местная гиперемия (которая без должного лечения может перейти в генерализованную форму), болезненность и ограничение подвижности сустава.
Болевой синдром практически всегда сопровождает прооперированного в первые дни после операции. В этом периоде важно максимально зафиксировать прооперированную конечность и пользоваться любыми доступными препаратами для снятия болевых ощущений – НПВП, глюкокортикоиды и их внутрисуставные инъекции, внутрисуставные инъекции гиалуроната натрия (в зависимости от выраженности болей). Продолжительность этого периода у каждого пациента разная, однако, чаще всего состояние улучшается к концу первой недели после артроскопии.
Общие принципы реабилитации
Реабилитация после артроскопии – дело терпеливых и целеустремленных пациентов. Ощущение полного восстановления придет через полгода (
4-6 месяцев). Наибольшую опасность в период восстановления может сыграть прогрессирующая атрофия мышечного каркаса и застойные явления. Для предотвращения развития таких состояний необходимо заниматься лечебной гимнастикой, цель которой — укрепление плечевого сустава и его мышечных слоев.
Самые первые движения плечевым суставом должны проходить под присмотром лечащего врача. Основная цель – донести до пациента правила и технику выполнения упражнений лечебной физкультуры. На 2 день упражнения выполняются в трех положениях: лежа на здоровом боку, лежа на спине и стоя. С 3-4 дня занятия продолжаются в зале ЛФК.
С конца первой недели необходимо начинать задействовать и активизировать травмированную конечность. Упражнения нацелены на улучшение локального кровоснабжения и предупреждение гипотрофии мышц плеча.
Первыми движениями пациента становятся последовательные активные и пассивные движения здоровым плечом. Такая методика сформирует двигательный стереотип, который поможет прооперированной стороне выполнять упражнения правильно. Важно прислушиваться к собственным ощущениям. Если во время занятий и после них появляются/усиливаются болевые ощущения – необходимо проконсультироваться с лечащим врачом. По итогам беседы может быть изменен комплекс упражнений на другой.
Для достижения максимального укрепляющего эффекта необходимо соблюдать определенные правила.
Всем хочется восстановиться скорее, чтобы вернуться в повседневную жизнь. Но следует набраться терпения – дать плечу и мышцам набрать свои необходимые кондиции.
Активные физические нагрузки допускаются через 3-6 недель после проведения операции. К этому моменту пациент уже может работать с отягощениями, резиновыми амортизаторами и блоковыми тренажерами. ЛФК условно разделено на три направления:
- простые действия для поддержания мышечного тонуса;
- силовые активные нагрузк, затрагивающие всю плечевую зону;
- нагрузки с применением дополнительных приспособлений (эспандеров).
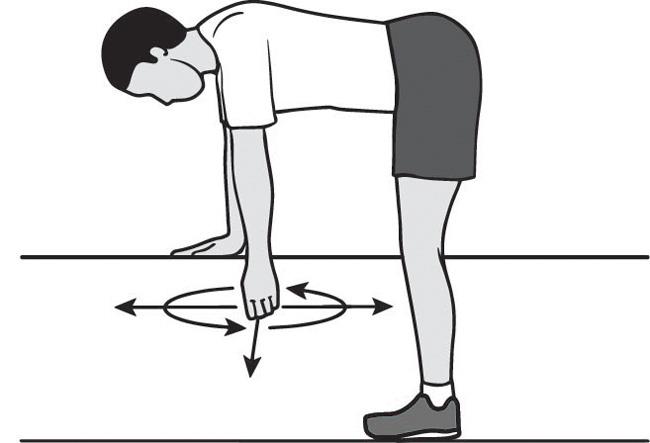
Пациент опирается здоровой рукой о стол, в то время как больная свободно свисает вниз. Упражнение заключается в покачивании туловищем, а рука при этом полностью расслаблена. Со временем движение туловищем прекращаются, а свисающая рука продолжает раскачиваться по типу маятника. Движения выполняют в разных направлениях: влево-вправо, вперед-назад, по кругу.
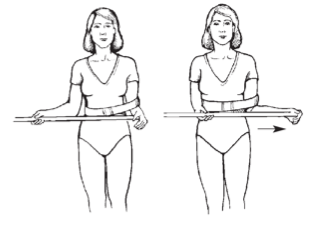
Далее проводится пассивная наружная ротация плеча с помощью здоровой руки. В качестве вспомогательного инструмента используется гимнастическая палка, с помощью которой пассивно вовлекается пораженная рука в наружную ротацию.
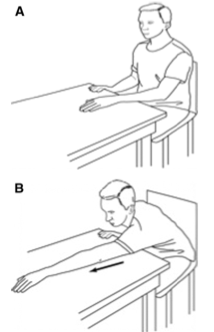
Затем выполняют упражнения для раннего пассивного растяжения плеча в замкнутом контуре сидя за столом.
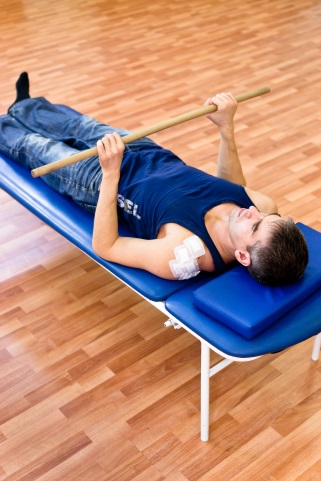
Задачи на этот период: увеличить амплитуду движений в плечевом суставе и начать постепенно тренировать мышечную силу верхней конечности (для возможности поднятия руки до горизонтального уровня). Добавляются пассивно-активные движения с использованием упражнений с укороченным рычагом.
Упражнения выполняются с помощью здоровой руки:


В облегченных положениях:


В закрытой кинематической цепи (гимнастическая палка):

Для увеличения амплитуды в плечевом суставе применяют упражнения с отведением верхней конечности по скользящей поверхности:


С помощью фитбола:


При помощи укладов (лечение положением):

Когда плечо будет достаточно укреплено, можно подключать изометрические и активные упражнения:
На заключительном этапе (8-12 недель) рекомендуется заниматься в зале при помощи амортизаторов и блоковых тренажеров. Наибольшим спросом пользуется механотерапия (Kinetec).
Спорт после артроскопии плеча
Травмы особенно часто преследуют спортсменов, особенно олимпийских видов спорта. Встает вопрос: а когда и реально ли вернуться на прежний уровень своих кондиций после артроскопии плечевого сустава? Реально, при грамотном и обязательном выполнении рекомендаций лечащего врача и необходимого периода восстановления.
Средние сроки (при соблюдении непрерывной реабилитации, удовлетворительного состояния сустава до травмы) восстановления составляют 6 месяцев. После проведения декомпрессии субакромиального пространства: 2-3 месяца. После реконструктирующей операции на суставной губе (в том числе и лопатки) и акромиопластике: 6 месяцев. После шва манжеты ротаторов: 8-10 месяцев.
Чем тяжелее и выше нагрузка на плечевой сустав в определенном виде спорта, тем тщательней необходимо восстанавливать мышцы и их координацию.
Лучшие врачи Москвы и СПб

Миленин Олег Николаевич
Врач травматолог-ортопед. Кандидат медицинских наук. Специализируется на хирургическом лечении повреждений связочного аппарата и нестабильных состояний плечевого и коленного суставов.

Джоджуа Алхас Вальтерович
Врач травматолог-ортопед кмн, доцент, заведующий отделением травматологии НМХЦ им.Н.И.Пирогова. Специализируется на хирургии переломов, остеосинтезе и эндопротезировании крупных суставов.

Игорь Александрович Кузнецов
Профессор, доктор медицинских наук. Врач хирург, травматолог-ортопед. Один из лучших специалистов Российской Федерации в сфере ортопедии и травматологии. 35 лет стажа, из них 30 лет отданы именно артроскопии, проведено более 10 000 операций.

Белоусов Евгений Иванович
Травматолог-ортопед, хирург. Врач высшей квалификационной категории. Прием детей от 12 лет и взрослых. Выполняет пластику ПКС с использованием СТ, ВТВ, и сухожилия 4-х главой мышци бедра, шов мениска, хондропластику, операции при нестабильности надколенника, плечевого сустава и повреждении ротаторной манжеты, удаление хрящевых тел из локтевого и голеностопного суставов.
При обстоятельствах, затрудняющих нормальный процесс родов (узкий таз роженицы, тазовое предлежание, наложение акушерских щипцов и др.) частота родовых повреждений увеличивается до 5,7%. Таким образом, частота родовых повреждений отражает уровень развития акушерско-гинекологической помощи беременным. Родовые повреждения плечевого сплетения являются тяжелым заболеванием. По данным О. В. Дольницкого (1985), исходы родовых повреждений плечевого сплетения представлены следующим образом: 20% — выздоровление, 50—60% — остаются различные последствия, требующие лечения, 20—30% — инвалидность.
По данным В. И. Карчемского (1981), инвалидность при родовых повреждениях плечевого сплетения достигает 40—50%. По данным А. Ф. Краснова и М.А.Иванова (1980), только в 7,55% наступает восстановление функции конечности от консервативного лечения. В остальных случаях показано оперативное лечение.
Симптомы
В. Д. Дедова (1983) в клинической картине родовых повреждений плечевого сплетения различает острый и резидуальный период. Острый период наблюдается у новорожденных. Рука больного неподвижна, предплечье пронировано, пальцы кисти согнуты, активные движения в конечности отсутствуют и не вызываются щипком, уколами и другими приемами, имеются все признаки вялого паралича. Движения в руке появляются в разные сроки у каждого больного, которые зависят прежде всего от тяжести поражения. Клиническая картина резидуального периода отличается крайним разнообразием и зависит от доминирующего поражения различных корешков сплетения. Симптоматика при родовых повреждениях зависит от типа паралича. Большинство авторов различают четыре типа родовых повреждений плечевого сплетения.
- Верхний тип — паралич Дюшенна—Эрба, возникает при повреждениях корешков Ci—С4.
- Нижний тип — паралич Дежерин-Клюмпке, возникает при повреждениях корешков Cs—Th2.
- Тотальный тип — паралич всей верхней конечности, возникает при повреждениях корешков Ci—Th2.
- Смешанный тип — паралич, вызванный повреждениями отдельных нервов (срединного, локтевого, лучевого, подмышечного) или их сочетанием.
Во всех случаях родового повреждения плечевого сплетения пораженная конечность укорочена как за счет плеча, так и за счет предплечья, определяется ее внутриротационная установка, имеется атрофия мышц (рис. 5.1). В плечевом суставе ограничено отведение, в локтевом суставе — разгибание.
- При верхнем типе в основном поражаются следующие мышцы: дельтовидная, двуглавая мышца плеча, клювовидно-плечевая, большая грудная, трапециевидная мышца, поднимающая лопатку, ромбовидная, надостная, передняя зубчатая, малая круглая. При этом мышцы страдают в разной степени и в соответствии с этим вызывают функциональные нарушения. Чаще всего в таких случаях при сохранившейся функции кисти и пальцев отмечаются невозможность активного отведения плеча от туловища и заведение ее назад.
- При нижнем типе в основном поражаются следующие мышцы: локтевой и лучевой сгибатели запястья, сгибатели пальцев, длинная ладонная, длинный лучевой и локтевой разгибатели запястья, разгибатель пальцев, круглый пронатор, квадратный пронатор, червеобразные и межкостные. Мышцы поражаются в разной степени, что вызывает соответствующие нарушения функции кисти и пальцев. При этом в зависимости от доминирующего поражения разных мышц возникают различные нарушения функции — сгибание или разгибание кисти или пальцев. Причем движения в локтевом и плечевом суставах не страдают.
- При тотальном типе поражаются все мышцы конечности, рука полностью обездвижена, висит, как плеть, раздражение кожи не вызывает ответной реакции.
- При смешанном типе нарушение функции конечности развивается в виде поражения отдельных нервов или их сочетаний. Родовые повреждения плечевого сплетения как посттравматические нейрогенные деформации.
Симптомокомплекс родовых повреждений плечевого сплетения в резидуальном периоде представляет собой типичные посттравматические и нейрогенные деформации [Меркулов В. Н., 1991 ]. Механизм развития этих деформаций представлен следующим образом: паралич мышц — необратимые изменения в парализованных мышцах — мышечный дисбаланс — вторичные изменения в сухожильно-мышечных, капсульно-связочных, костно- суставных элементах денервированного сегмента конечности.
Вторичные изменения проявляются в сухожильно-мышечных элементах развитием фиброза в мышечной ткани парализованных мышц, перерастяжением и истончением их сухожилий, укорочением сухожилий функционирующих мышц; в капсульно-связочных элементах — перерастяжением и истончением капсулы суставов и связочного аппарата на стороне парализованных мышц и сморщиванием на стороне функционирующих мышц; в костно-суставных элементах — укорочением, деформациями, патологической ротацией костей, вывихами и подвывихами в суставах денервированного сегмента конечности.
На основании представленной схемы патогенеза становится ясным развитие основных клинических проявлений повреждений плечевого сплетения. Приводящая контрактура в плечевом суставе развивается в результате нарушения мышечного равновесия. При повреждении верхнего отдела плечевого сплетения (корешки Ci—€4) оказываются поврежденными дельтовидная и малая круглая мышцы, (мышцы, которые отводят и вращают плечо кнаружи). Их антагонисты — подлопаточная, большая грудная, большая круглая мышцы и широчайшая мышца спины — вращают плечо кнутри. Формируется приводящая контрактура плечевого сустава.
В большинстве случаев имеет место сочетанная деформация кисти, вызванная повреждением всех трех нервов. Рентгенологическое обследование больных выявляет на пораженной стороне отставание в размерах лопатки, удлинение акромиона, укорочение и деформацию ключицы, недоразвитие и деформацию плечевой кости. Электромиографическое исследование подтверждает степень поражения различных групп мышц верхней конечности.
Лечение детей с родовыми повреждениями плечевого сплетения
Лечение необходимо начинать с рождения ребенка. Методы лечения зависят от периода заболевания. Все методы можно разделить на консервативные и оперативные. В острый период родового повреждения плечевого сплетения в большинстве случаев применяют консервативное лечение.
При этом важно помнить, что лечение у новорожденных имеет ряд особенностей. Компенсаторные возможности и пластичность нервной системы у детей в условиях еще не сформировавшихся структур и функций имеют более широкие пределы, чем у взрослых. Консервативное лечение у новорожденных направлено на стимуляцию регенерации поврежденных нервных волокон, профилактику контрактур, рассасывание травматической инфильтрации тканей и гематом.
Парализованной ручке необходимо придать положение, обеспечивающее расслабление корешков плечевого сплетения и покой. Таким положением являются отведение плеча от туловища на 50— 70°, наружная ротация на 45—60° и сгибание в локтевом суставе до 100—110° на отводящей подушке или шине из гипса или поливика. Из медикаментозных средств назначают инъекции витаминов Bi и Bia, прозерина или галантамина, дибазол с никотиновой кислотой. Из физиотерапевтических средств назначают ультразвук или электрофорез лидазы и йодида калия в сочетании с массажем и ЛФК. Оперативное лечение родовых повреждений плечевого сплетения в остром периоде не имеет широкого распространения, что, очевидно, связано с высоким риском оперативных вмешательств у детей в возрасте до одного года и недостаточной подготовленностью врачей.
По данным О. В. Дольницкого (1985) и Ю. О. Дольницкого (1985), оперативное лечение в остром периоде направлено на ревизию плечевого сплетения с последующим невролизом, швом или пластикой его пучков. Оптимальный возраст для операции на плечевом сплетении составляет от 4 мес до 2 лет. Оперативное лечение в остром периоде дает благоприятные результаты в 86,6% и свидетельствует о его целесообразности. В резидуальном периоде консервативное лечение направлено на восстановление и укрепление пораженных мышц, профилактику и лечение контрактур в суставах верхних конечностей. При этом широко применяют ЛФК, массаж, электростимуляцию мышц, парафиновые и грязевые аппликации, плавание.
Операция
Оперативное лечение в резидуальном периоде целесообразно проводить у детей старше 4 лет. При повреждениях плечевого сплетения верхнего типа оперативное лечение направлено на устранение сгибательной приводящей и внутриротационной контрактур в плечевом суставе. Это достигается путем сухожильно-мышечной пластики, деротационной остеотомии плечевой кости или их сочетанием. В настоящее время применяют следующие оперативные вмешательства.
1. Операция Эпископе, заключающаяся в пересадке подлопаточной мышцы на сухожилие малой круглой мышцы и перемещении точки прикрепления большой круглой мышцы на задневнутреннюю поверхность плечевой кости. Таким образом, внутренние ротаторы превращаются в наружные.
2. Операция, предложенная А. Н. Чижик-Полейко (1975), на плечевом суставе, заключающаяся в удлинении сухожилия широчайшей мышцы спины, отсечении сухожилия большой грудной мышцы от плечевой кости и перемещении его на дельтовидную мышцу, рассечении сухожилия подлопаточной мышцы.
3. Деротационная остеотомия плечевой кости. Большинство авторов применяют остеотомию в верхней трети. По нашим данным, наиболее целесообразной является остеотомия в нижней трети плечевой кости с фиксацией пластинкой. При этом необходимым условием является предварительное выделение лучевого нерва.
4. Остеотомия костей предплечья. Показана при наличии супинационной или пронационной установки предплечья. Необходимо четко дифференцировать, за счет какого сегмента верхней конечности имеется патологическая установка — за счет плеча или за счет предплечья.
5. Артродез плечевого сустава. Может быть выполнен при полном параличе дельтовидной мышцы и хорошей функции мышц лопатки. Сращение плечевой кости с лопаткой обеспечивает активное отведение плеча за счет мышц лопатки.
При операции тщательно удаляют хрящевой покров с головки плеча я суставной впадины лопатки и фиксируют головку плечевой кости к лопатке металлическими винтами. Плечу придают положение отведения под углом 70°, приведения кпереди под углом 40°, наружной ротации в 15°. Фиксация торакобрахиальной гипсовой повязкой длится от 4 до 6 мес. Операцию обычно выполняют в возрасте 12—13 лет. При повреждениях плечевого сплетения нижнего типа оперативные вмешательства направлены на улучшение функции кисти.
Виды оперативных вмешательств зависят от преимущественных нарушений функции различных нервов.
- Сухожильно-мышечная пластика по Девиду—Грину [David P., Green, 1983]. Применяют при выпадении функции лучевого нерва и сохранении функции срединного и локтевого нервов, и направлена операция на восстановление активного разгибания кисти и пальцев кисти. При этом круглый пронатор пересаживают на сухожилие короткого лучевого разгибателя запястья, сухожилие длинной ладонной мышцы — на сухожилие длинного разгибателя большого пальца, сухожилие локтевого сгибателя запястья на сухожилие разгибателя пальцев.
- Сухожильно-мышечная пластика по методу Остен-Сакена— Джанелидзе [Джанелидзе Ю. Ю., 1945]. Применяют при выпадении функции лучевого нерва. При этом сухожилие лучевого сгибателя запястья пересаживают на сухожилие разгибателя пальцев, а сухожилие локтевого сгибателя запястья — на сухожилия мышц, разгибающих и отводящих большой палец.
- Сухожильно-мышечная пластика по Голднеру—Ирвину [GoldnerJ., Irwin С., 1950]. Применяют при выпадении функции срединного нерва, и направлена операция на восстановление оппозиции I пальца. При этом сухожилие поверхностного сгибателя IV пальца пересаживают на проксимальную фалангу I пальца с созданием блока на уровне гороховидной кости.
- Капсулопластика пястно-фаланговых суставов по Занколли [Zancolli E., 1957]. Применяют при выпадении функции локтевого нерва, и направлена операция на устранение когтеобразной деформации пальцев кисти. При этом по дистальной ладонной складке кисти обнажают капсулу пястно-фаланговых суставов (чаще IV—V, при необходимости II—III—IV—V пальцев), сухожилия сгибателей пальцев отводят в сторону, на ладонной поверхности капсулы пястно-фаланговых суставов выкраивают П-образный лоскут, основанием обращенный дистально, и сшивают в виде дубликатуры в положении сгибания проксимальных фаланг пальцев под углом 100— 110° .
- Артродез кистевого сустава. Применяют при одновременном выпадении функций лучевого, срединного и локтевого нервов, когда стабилизация кистевого сустава путем сухожильно-мышечной пластики не представляется возможной. Артродез кистевого сустава выполняют по методике Кемпбелла—Кеокорка.
Перелом плечевой кости у детей – повреждение целостности костных тканей и выход суставов из нормального положения при ударах или падениях различной степени тяжести. Тип оказания помощи зависит от того, какая часть кости повреждена.
Костная ткань детей достаточно эластичная, поэтому сложные переломы и затруднительное срастание костей не являются частыми случаями, как у людей зрелого возраста.
Отклонения при переломах и дальнейшие оперативные вмешательства встречаются только при сильных повреждениях.

Строение
Плечевая кость представлена в виде трубчатой кости, соединяющейся с суставом (лопаткой) вверху. Головка отделяется от кости шейкой, за которой наблюдаются два выступа в виде бугорков. К ним прикрепляются мышцы. Ниже большого и малого бугорков располагается хирургическая шейка плеча.
В этой области зафиксировано наибольшее количество переломов исходя из травматологической статистики. Средняя часть плечевой кости имеет наибольшую длину. Вверху часть представлена круглым сечением, а внизу – треугольным. По кругу и вдоль кости проходит спиральная борозда, где располагается лучевой нерв – орган отвечающий за иннервацию руки.

Для нижнего отдела плечевой кости характерно уплощение и наличие двух суставных поверхностей, выполняющих соединительную функцию костей с предплечьем. На внутренней стороне есть блок кости плеча цилиндрической формы, соединяющийся с локтевой костью. По наружной стороне располагается головка плечевой кости сферической формы, которая образует сустав с лучевой костью. По бокам располагаются надмыщелки.
Виды переломов
- переломы верхней части (головка, анатомическая, хирургическая шейка и бугорки);
- перелом средней части;
- перелом нижней части (бок, головка, надмыщелки).
- со смещением (отломки находятся не на своих местах, для возвращения их в нормальное положение требуется оперативное вмешательство);
- без смещения (лечение перелома проще).
Также в травматологии выделяют открытые и закрытые виды переломов, где основным критерием является наличие или отсутствие раны. При закрытых повреждениях кожа остается в целости.
Симптомы
При переломе плечевой кости у детей заметен отёк, распространяющийся в области сустава, кровоизлияние, повреждённые нервы мышечной ткани вызывают болевые ощущения. В зависимости от особенностей перелома движения в плечевом суставе значительно ограничены или невозможны.
Ребёнок может испытать сильный болевой шок с потерей сознания, если травма тяжёлая.
Визуально просматривается деформация конечности, укорочение плеча, слабость и ограничение активности. При незначительном нажатии прослушивается хруст, издающийся отломками. Общее недомогание может проявиться резким повышением температуры и стрессом.

При вколоченных переломах создаётся автоматическая фиксация – уменьшается интенсивность боли и других симптомов. Из-за скрытой симптоматики, родители могут не обратиться в больницу на протяжении нескольких дней, пока у ребёнка не начнутся выраженные осложнения.
Осмотр специалиста проводится в приёмном травматологическом отделении. Врач пальпирует место, где повреждён сустав. Для переломов характерно усиление боли во время постукивания и появление звука лопающихся пузырьков, при трении обломков кости.
Иногда при переломе случается вывих, тогда головка сустава на месте не обнаруживается. Точный диагноз ставится после прохождения рентгена, где отчётливо видно место разлома костей, количество отломанных частей и возможное смещение.
Лечение
Лечение незначительных повреждений (трещины, закрытого перелома без смещения), проводится в травматологическом пункте. Доктор вводит обезболивающий препарат и накладывает повязку из гипса от лопатки до предплечья. Локтевой и плечевой сустав остаётся чётко зафиксированным.
Смещение костей требует закрытой репозиции, чтобы вернуть их в первоначальное положение. Процедура осуществляется только под общим наркозом, чтобы исключить потерю сознания от болевого шока.
Приблизительно на седьмой день в лечебную терапию включается специальная физкультура – лучезапястные, локтевые и плечевые движения. Ребёнку назначается массаж.
Лечение включает в себя электрофорез с новокаином для устранения интенсивных болей. Анестетический препарат сразу проникает в область сустава через кожные покровы благодаря воздействию двух электродов, обернутых пропитанной лекарством тканью.
Электрофорез и хлористый кальций уменьшают отёчность и способствуют остановке воспалительного процесса. Благодаря процедуре происходит стремительная регенерация костной ткани.
Ультрафиолетовое облучение усиливает появление активных веществ и процессы регенерации в костной и мышечной ткани. Прибор устанавливают напротив плечевого сустава. В процессе работы аппарат излучает ультрафиолет. Интенсивность воздействия и длительность облучения подбирается индивидуально с учётом особенностей кожи ребёнка.

Такая методика предназначается для клеточного массажа, благодаря которому улучшается ток крови, обеспечивается максимальная регенерация. С помощью ультразвуковых волн хорошо снимается воспалительный процесс. Лечение ультразвуком при переломах абсолютно безопасно для ребёнка.
Способы физиотерапевтического лечения не комбинируются между собой. Каждому пациенту назначается отдельная программа с учётом возрастной категории, общего состояния, наличия инфекционных болезней и степени тяжести перелома.
Любой тип лечения предусматривает дополнительное употребление противовоспалительных и обезболивающих препаратов, а также добавок, содержащих кальций.
Существуют определённые показания, когда детям необходима операция. Хирургическое вмешательство необходимо при сильном смещении отломков, если установка их в нормальное местоположение невозможна в закрытом состоянии. Отломки фиксируются с помощью металлической пластины или шурупов.
При сильной раздробленности головки плечевой кости до 4 и более фрагментов проводят протезирование и заменяют повреждённый элемент искусственным суставом. Если сращивание обломков происходит неправильно, на плечевой сустав накладывается компрессионно-дистракционный аппарат – спица для жёсткой фиксации и вытягивания обломков кости.
Также операция рекомендуется, если сильно повреждены нервы и сосуды. Тогда накладывают швы и проводят дополнительное лечение. Обычно восстановительный период всех функций плеча занимает около 2 месяцев.
Осложнения
Любой перелом у ребёнка несёт в себе скрытую угрозу, независимо от быстрой регенерации костных тканей. На фоне повреждения могут возникать серьёзные осложнения, поэтому помощь при травме должна быть незамедлительной.
Нарушение в работе дельтовидной мышцы из-за поражения лучевого нерва. Бывает частичным или полным. Больной уже не сможет отводить плечо в сторону, высоко поднимать руки. Парез и полный паралич случается при родовых травмах, когда костная ткань подвергается сильной деформации.
Травма происходит при затяжных родах у женщин с узким тазом. Причиной родового травматизма являются неправильные акушерские действия при поворотах, извлечении плода и наложении щипцов.

Контрактура развивается при двигательных нарушениях в плечевом суставе из-за патологических изменений. Суставной хрящ подвергается разрушению, рубцовая ткань увеличивается, а связки уплотняются. Суставная капсула лишается своей эластичности.
Деформация локтевого сустава отмечается тогда, когда дистальный фрагмент плечевой кости смещается внутрь. Если ось предплечья у девочек отклонена от оси на 15°, а у мальчиков на 20°, то таким пациентам назначается клиновидная остеотомия.
Во время операции проводится искусственный перелом кости, который помогает устранить деформацию и улучшить работу двигательного аппарата.
Осложнение усугубляется, если одновременно при падении случился перелом с вывихом. При несвоевременном обращении к врачу или неправильном лечении вывих снова возникает от незначительных нагрузок.
Привычный вывих довольно распространённая патология, избавиться от которой полностью практически невозможно.
- Информация для любознательных родителей: переломы таза у детей
При малейшем ударе хрящевые губы и капсула сустава подвергается серьёзной нагрузке. Болезнь развивается на фоне консервативного лечения первичного вывиха плеча. В большинстве узкоспециализированных клиник по исправлению дефектов опорно-двигательного аппарата проводится операция по устранению привычного вывиха.
Первая помощь
В первую очередь пострадавшему вызывается бригада скорой помощи. Чем быстрее ребёнка доставят в травматологическое отделение, тем меньше возникнет риск развития серьёзных патологических процессов.
При закрытых переломах плечевой кости у детей повышение температуры тела относят к норме, но если сильный скачок наблюдается при открытой травме, можно заподозрить развитие воспаления.
Часто при открытых ранах в кровь поступают продукты распада клеток и тканей. Затем к воспалительному процессу присоединяется инфекция, вызванная различными патогенными организмами.
Необходимо устранить болевой шок, дать ребёнку обезболивающий препарат. Хорошо, если кто-то в семье имеет медицинские навыки и сможет сделать обезболивающий внутримышечный укол.
Из лекарств можно использовать Но-шпу. Препарат нельзя применять детям до года. Если детский организм находится в шоковом состоянии, лучше дать успокоительное. Наиболее безобидный препарат – капли валерианы или пустырник.

Необходимо сразу зафиксировать повреждённое плечо. Сделать это можно, применяя подручные материалы – доски, плотную фанеру или лёгкую арматуру. Один фиксирующий материал плотно, но не слишком туго, бинтуют к предплечью, а второй – к плечу.
После этого вся рука должна прибинтовываться к туловищу. Если никаких подходящих материалов не нашлось, тогда руку подвешивают на ткани. Такие манипуляции помогут снизить риск ранения мышечной ткани отломками костей и уменьшить силу болевого шока.
Перевозить травмированного человека нужно в положении сидя. Категорически запрещается без специальных медицинских навыков ощупывать место перелома, пытаться вправлять плечо, наносить удары. Резкие и отрывистые движения недопустимы, так как они могут спровоцировать смещение отломков костной ткани, поражение нервов и сосудов.
Сейчас на статью оставлено число отзывов: 23 , средняя оценка: 4,13 из 5
Читайте также:


