Доступы при операциях на ключице
Переломы ключицы – частая травма сноубордистов. Так же этот перелом встречается у велосипедистов, чуть реже – у лыжников. В быту этот перелом тоже может произойти и часто бывает связан с высокоэнергетической травмой. В целом переломы ключицы составляют до 6% от всех переломов костей. И в 4 случаях из 5 это перелом именно тела ключицы, т.е. средней трети кости.
- Эволюция методов лечения перелома ключицы
Вплоть до конца 90х – начала 2000х годов бытовало мнение, что в 99% случаев переломы ключицы нужно лечить консервативно. Однако в последнее время такой взгляд пересматривается. Связано это с несколькими моментами. С одной стороны, пациенты стали более требовательными и к качеству жизни после лечения перелома, и к косметическому эффекту после операции. Второй момент: обычная рентгенограмма ключицы давала лишь одну проекцию, а компьютерная томография позволила заглянуть за кость и осмотреть её со всех сторон. Именно повсеместное применение компьютерной томографии позволило выявлять большое количество несращений в тех случаях, которые в конце прошлого века сочли бы вполне удовлетворительными в силу отсутствия данных КТ.
В 2007 году канадское ортопедическое сообщество, ориентируясь на шкалы функций и боли плечевого сустава после переломов ключицы, провело исследование. Было показано, что после хирургического лечения функция восстанавливается быстрее и устойчивее, чем после консервативного лечения. Но полностью исключать консервативное нехирургическое лечение переломов ключицы всё же не стоит. Есть ряд пациентов, перелом ключицы которым можно успешно вылечить и без хирургического вмешательства – в частности, молодым пациентам с незначительным смещением.
С другой стороны, если пациент среднего или старшего возраста, и первичное смещение у него было 1 – 1,5 см и даже больше, то в этом случае в результате консервативного лечения мы, скорее всего, получим несращение. Также на выбор оптимального метода лечения влияют возраст пациента, физическая активность, которая была до травмы, профессия, ожидания пациента, скорость реабилитации, которую планирует пациент и пр. Всё это обсуждается в прямой беседе пациента с врачом.
- Консервативное лечение
Консервативный метод предлагается молодым пациентам с небольшим смещением, когда мягкотканный футляр не разорван и способен удерживать отломки кости. При консервативном лечении на срок порядка 6 недель накладывается мягкая восьмиобразная повязка, которая фиксирует пациента в положении расправленных ключиц и надплечий. Фиксируются обе половины тела, рука со стороны перелома подвешена. Восьмиобразная повязка не жёсткая, сильно подвижность не ограничивает. Пациент должен приходить на осмотры для наблюдения за процессом срастания и расширения двигательной активности. При консервативном лечении посещать врача и выполнять рентгенографию приходится гораздо чаще, чем при хирургическом лечении.
- Миниинвазивная хирургия
Говоря о хирургическом лечении перелома ключицы, любой осведомлённый человек назовёт внутрикостный гвоздь. Однако не всегда можно выполнить внутрикостный остеосинтез гвоздём. Эта технология была популярна, но сейчас её популярность идёт на спад из-за непредсказуемости результатов. Ортопеды-травматологи Ильинской больницы предпочитают миниинвазивные технологии лечения переломов ключицы и выполняют остеосинтез ключицы пластиной, вводя её через точечные проколы кожи. Эта высокотехнологичная рентгенассоциированная операция позволяет добиться хорошего косметического эффекта и хорошей внутренней эластичной фиксации.
Есть и ещё один важный момент. Дело в том, что при стандартном подходе хирургический доступ проходит над двумя или тремя, в зависимости от индивидуальной анатомии пациента, веточками важного надключичного нерва. Иннервация в этой зоне не влияет на функцию, но влияет на чувствительность верхней половины грудной клетки, а у женщин ещё и на чувствительность молочной железы и области сосков. После стандартного доступа, даже если веточки нервов защищались хирургом, у трёх из пяти женщин понижается чувствительность в этой важной зоне, и многим женщинам это не подходит. Использование менее инвазивных доступов исключает контакт с веточками этого нерва, и у наших пациентов наряду с быстрой реабилитацией и быстрым сращением переломов ключицы ещё и полностью сохраняется чувствительность. Миниинвазивный доступ к ключице, позволяющий избежать контакта с веточками надключичного нерва, был разработан и запатентован группой российских травматологов под руководством Андрея Волны. В настоящее время Андрей Анатольевич Волна руководит отделением травматологии, ортопедии и спинальной хирургии в Ильинской больнице.
Операция, как правило, проводится в день госпитализации. На следующий день – перевязка, рука может располагаться на косынке в удобном положении. Пребывание в стационаре длится 1 – 2 суток.
- Реабилитация
Хирургическое лечение перелома ключицы – практически безболезненный и комфортный для пациента метод лечения. Функции после него восстанавливаются быстро. И если в случае консервативного лечения перелома ключицы мы стимулируем занятия лечебной физкультурой, то в случае хирургического лечения мы, наоборот, зачастую даже ограничиваем физическую активность пациента. Поскольку боли нет, то любой человек пытается восстановиться быстрее… Для грамотного и своевременного восстановления в Ильинской больнице реабилитация пациентов после перелома ключицы проходит под контролем опытных реабилитологов.
- Помощь пациентам с ложным суставом – реконструктивная хирургия
- Консультации ранее прооперированным пациентам
Очень часто переломы ключицы случаются у сноубордистов. Не в каждом месте, где есть горнолыжный курорт, есть и клиника, готовая оперировать перелом. Кроме того, не каждая страховка включает горнолыжную травму - тут надо быть очень внимательным при страховании. Если пациент обращается к нам уже после операции - специалисты Ильинской больницы проводят рентгенологическое или КТ исследование, и, в зависимости от его результатов, определяют оптимальный режим реабилитации или дополнительного лечения.
Различают над- и подключичный доступы. Из косметических соображений предпочитают подключичный.
Положение на операционном столе: больной лежит на спине с валиком под лопатками. При остром гематогенном остеомиелите разрез длиною 2—3 см производят в точке максимальной болезненности. Надкостницу рассекают по передней поверхности, рану дренируют перчаточной резиной.
При хроническом гематогенном остеомиелите длина и локализация разреза зависят от характера оперативного вмешательства и его объема.
При некрэктомии производят атипичные разрезы с иссечением свищевых ходов. Однако и в этих случаях необходимо стремиться к поднадкостничным манипуляциям, поскольку по задней поверхности ключицы проходят a. et v. subclavia и плечевое сплетение, а у медиального конца справа — a. et v. annonima, слева — a. carotis communis. При локализации воспалительного очага в области грудино-ключичного сочленения и наличии затеков в мягких тканях либо при дефекте медиального конца ключицы производят Г-образпый разрез, горизонтальная часть которого идет параллельно и ниже ключицы, вертикальная — по краю грудины. Рассекают волокна большой грудной мышцы. При отсутствии медиального конца ключицы раздвигают волокна подключичной мышцы, под которой определяется пульсация артерии. Последнюю вместе с веной берут на держалки, после чего санируют гнойный очаг, расположенный в мягких тканях.
При костнопластических операциях на ключице применяют, как правило, подключичные доступы либо атипичные разрезы с иссечением старых рубцов.
Доступы к грудине
Различают горизонтальный, вертикальный, линейный и волнообразный разрезы. Волнообразный производят у девочек под молочными железами. Отсепаровав кожу кверху и книзу на необходимое расстояние, обнажают тело грудины и мечевидный отросток. Удобен, но менее рационален в косметическом отношении вертикальный разрез через середину грудины, который также позволяет широко манипулировать на всем протяжении кости. Из этих разрезов при необходимости осуществляют трепанацию грудины для подхода к позадигрудинному пространству.
Доступы к плечевой кости
Артротомия при эпифизарном остеомиелите осуществляется из переднего либо заднего доступа. Передний доступ более прост, менее травматичен, задний — способствует лучшему оттоку гноя.
Передний доступ. Ребенок лежит на спине, рука отведена. Кожный разрез длиной 2—3 см производят от переднего края акромиального отростка по направлению к sulcus deltoideopecto-ralis. Тупо раздвигают волокна дельтовидной и подлопаточной мышц, рассекают сумку, дренируют плечевой сустав.
Задний доступ. Больной лежит на здоровом боку, рука на груди. Кожный разрез начинают от латерального края spina scapulae вдоль заднего края дельтовидной мышцы. Волокна последней тупо разводят в стороны, проникая в глубину между m. infraspinatus и т. teres minor. Медиальнее большого бугорка вскрывают сумку и дренируют сустав. Данный доступ травматичный. Его применяют у больных при позднем поступлении, когда ужз имеется межмышечная флегмона по задней поверхности плечевого сустава и четко определяется флюктуация.
Доступ к верхней трети плечевой кости.
Передний доступ. Больной лежит на спине, рука на приставном столике. Разрез кожи ведут от акромиального отростка лопатки книзу по s. deltoideopectoralis. По ходу кожного разреза осторожно рассекают фасцию плеча, под которой расположена v. cephalica. Последнюю отодвигают и проникают в межмышечное пространство. Дельтовидную мышцу крючками отодвигают кнаружи, грудную — кнутри. При хропическом остеомиелите либо при дефектах плечевой кости разрез можно продлить. В этих случаях после рассечения кожи проникают в пространство между дельтовидной и двуглавой мышцами, а ниже — между последней и m. brachialis.
Свищи иссекают из отдельного окаймляющего разреза либо меняют направление соответственно локализации свища, отслаивая кожу до уровня указанной борозды.
При остром гематогенном остеомиелите надкостницу рассекают на протяжении 1 — 1,5 см, при некрэктомиях, ложных суставах или дефектах ее лучше начинать рассекать на здоровом участке кости, а затем подниматься либо опускаться на патологически измененные.
Передне-латеральный доступ. Положение больного: больной лежит на спине, рука на приставном столике. Разрез кожи производят по борозде, образованной латеральной головкой трехглавой и плечевой мышц. Этот доступ целесообразно применять при локализации воспалительного процесса в области диафиза плечевой кости. Если необходимо расширить разрез кверху, рассекают волокна дельтовидной мышцы. При этом хирург должен следить, чтобы не
косо идущую ветвь подкрыльцевого нерва.
Задний доступ применяют при поражении диафиза (ниже прикрепления дельтовидной мышцы). На этом уровне п. га-dialis переходит с задней поверхности на наружную. Положение больного: ребенок лежит либо па животе с отведенной и фиксированной рукой на приставном столике, либо на здоровом боку. Руку укладывают на грудь в положении внутренней ротации. Разрез кожи производят по средней линии задней поверхности плеча. После рассечения кожи, подкожной клетчатки и фасции частично остро, а частично тупо раздвигают волокна между наружной и длинной головками трехглавой мышцы, ниже сухожильные волокна рассекают по средней линии и крючками сдвигают в стороны. Учитывая индивидуальные особенности топографии лучевого нерва, необходимо очень осторожно работать в верхнем углу раны. При необходимости выделяют лучевой нерв, начиная с sulcus n. radialis, где он вплотную прилегает к кости, либо песколько ниже, где лучевой нерв вместе с a. collaterals radialis располагается между m. brae -hialis ct m. brachioradialis. Выделение лучевого нерва можно производить и снизу вверх, начиная от уровня латерального надмыщелка, где n. radialis также расположен между указанными выше мышцами. После выделения нерва его берут на держалку и осторожно отводят в сторону. После этого иссекают свищевые ходы, удаляют рубцовую ткань либо производят некроэктомию.
Доступы к средней трети плеча, по существу, те же, что и при локализации воспалительного процесса в верхней трети.
Передпий доступ. Больной лежит на спине, рука отведена. Разрезают кожу, подкожную клетчатку и поверхностную фасцию по передней поверхности плеча. Двуглавую мышцу целесообразнее отодвинуть кнутри, так как смещение ее кнаружи в определенной мере ограничивает короткая головка указанной мышцы. М. brachialis расслаивают по ходу волокон и под ней рассекают надкостницу. Этот доступ позволяет обнажить диафиз на всем протяжении без угрозы повреждения сосудисто-нервного пучка. Следует осторожно работать скальпелем, так как в нижнем углу у наружного края двуглавой мышцы проходит n. musculocutaneus.
Наружный доступ. Больной лежит на спине, рука на груди. Кожный разрез следует проводить по проекционной линии, соединяющей акромиальный отросток с наружным надмыщелком. К плечевой кости проникают в промежутке между наружной головкой трехглавой мышцы и наружным краем m. brachialis. При необходимости волокна последней расслаивают — частично остро, а частично тупо. Этот доступ позволяет с минимальной травматичностью обнажить плечевую кость на всем протяжении диафиза. Однако при остром остеомиелите такая необходимость возникает редко. Чаще по указанной проекции производят один или песколько разрезов с целью создания необходимых условий для оттока гноя. При некрэктомиях указанный доступ целесообразен при наличии в этой области втянутых рубцов, которые иссекают, освобождают мышцы и одновременно удаляют секвестры, грануляционную ткань и т. д.
Внутренний доступ. Ребенок лежит на спине, рука отведена в сторону и ротирована кнаружи. Этот доступ применяют при поражении внутреннего надмыщелка. Кожный разрез проводят по проекционной линии, идущей от центра подмышечной впадины до места прикрепления двуглавой мышцы. Последнюю вместе с сосудисто-нервным пучком отводят кпереди и кнаружи. Внутреннюю головку трехглавой мышцы вместе с n. ul-naris — кзади, после чего открывается доступ к внутренней поверхности плечевой кости. Если нужен более широкий доступ, следует отделить от плечевой кости m. coracobrachialis, т. Ьгас-hialis et т. triceps brachii.
Задний доступ. Ребенок лежит на спине либо здоровом боку. Кожу и подкожную клетчатку разрезают по задней поверхности плеча по направлению к локтевому отростку. После рассечения сухожилия трехглавой мышцы тупо расслаивают ее длинную и наружную головки. В глубине раны находят лучевой нерв и вместе с латеральной головкой трехглавой мышцы отводят кнаружи.
Доступы к нижней трети плечевой кости. Учитывая анатомическую особенность строения нижней трети плеча (достаточную его ширину, наличие надмыщелков), доступы к этим образованиям осуществляют спереди, сзади, медиально, латерально; схема поперечного распила приведена на рис. 8.
Наружный доступ. Больной лежит на спине, рука на груди. Разрез производят по линии, соединяющей sulcus bicipitalis lateralis и наружный надмыщелок. После рассечения кожи и фасции тупо проникают в межмышечную щель, образованную наружной головкой трехглавой мышцы с одной стороны и m. extensor carpi radialis longus — с другой, поднимаясь от наружного надмыщелка снизу вверх. В верхней части разреза мышцы следует раздвигать осторожно, чтобы не повредить лучевой нерв. По данным В. Бойчева с соавторами (1961), лучевой нерв проходит здесь на пять поперечных пальцев больного выше наружного надмыщелка. При необходимости m. radialis отодвигают в сторону и берут на держалки. После этого разрез можно продлить кверху.
Внутренний доступ. Больной лежит на краю операционного стола, рука на приставном столике. Кожный разрез производят по проекции sulcus biciptalis medialis. После рассечения кожи и фасции проникают в межмышечное пространство, образованное m. brachialis спереди и внутренней головкой трехглавой мышцы — сзади. После отведения плечевой мышцы кпереди, трехглавой — кзади обнажают плечевую кость. Срединный нерв при этом защищен плечевой, локтевой и трехглавой мышцами.
Задний доступ. Больной лежит на спине, рука согнута в локтевом суставе. Разрез кожи производят от вершины локтевого отростка кверху на необходимую длину. После рассечения кожи и фасции сухожилие трехглавой мышцы тупо раздвигают, а при необходимости надсекают в поперечном направлении. Это дает возможность широко обнажить внутренний и наружный надмыщелки и всю заднюю поверхность нижней трети плеча.
Обнажение ключицы может потребоваться для удаления опухолей или при операциях на сосудах и нервах, проходящих под костью. Кость лежит почти на всей своей длине непосредственно под кожей, и поэтому доступ к ней сравнительно легкий.
Разрез производится параллельно верхнему или нижнему краю ключицы (рис. 8-196) и он, в особенности у женщин, должен проходить не непосредственно над костью, где может остаться плохой в косметическом отношении рубец. Известно, что у лиц с себорройной кожей часто возникает келоид, главным образом вблизи грудины. Поэтому при обнажении ключицы разрез производится в кожной складке, откуда ведется вглубь до кости, причем пересекается и надкостница. Надкостница не изолируется от своего окружения, чтобы кровоснабжение оставалось интактным, а
сдвигается распатором с кости лишь настолько, чтобы было достаточно места для намеченной операции. Кровотечение из мягких тканей останавливают перевязкой сосудов. При закрытии раны надкостница соединяется несколькими швами над костью, затем следует кожный шов.
Обнажение грудинного края ключицы, требуется редко. Для этой цели проводится дугообразный разрез над суставом, где сразу под покров-' ными тканями располагаются кость и сустав. При закрытии раны сшивается тонкими нитками только кожа.
Обнажение акромиального конца ключицы, как правило, требуется для лечения акромиоклави-кулярных вывихов. Кожный разрез начинается у задне-наружного края акромиона. Затем, обходя акромион, разрез следует вентрально к ключице до се средней трети (см. рис. &-196). Непосредственно под кожей лежат связки акромио-клавикулярного сустава и отходящие от кости мышцы. Целесообразно удалить их вместе с надкостницей от кости, так как это значительно облегчает их обратное прикрепление. Здесь для закрытия раны достаточен кожный шов.
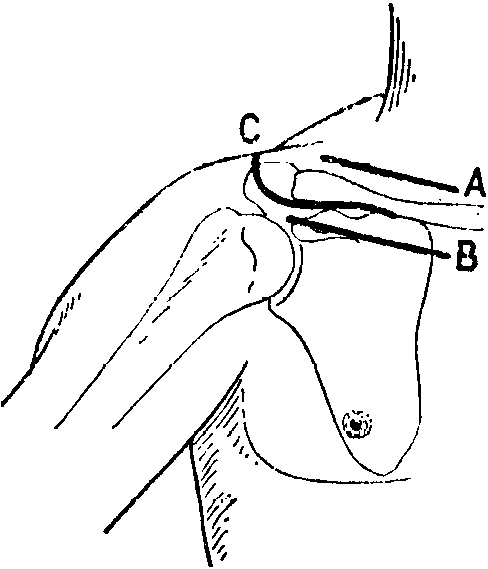
Рис. 8-196. Кожные разрезы при операциях на ключице: А) надключично. В) подключично, С) S-образно, для обнажения акромиального сустава
Переломы ключицы
Лечение переломов ключицы
Весь плечевой пояс обладает обильным кровоснабжением, поэтому костный перелом быстро заживает. Типичное смещение перелома вызывается прикрепляющимися к костным фрагментам мышцами и действием тяги веса верхней конечности. Проксимальный фрагмент двигается в краниальном направлении, дистальный —в противоположном направлении. Кость как бы укорачивается в связи со смещением отломков.
Костное заживление переломов ключицы происходит даже в.том случае, когда после точной репозиции в фиксационной повязке возникает т. н. вторичное смещение. При консервативном лечении не столь существенно, заживают ли отломки ключицы при точной репозиции; важно, чтобы во время заживления не наступило ограничение подвижности в плечевом суставе, которое позже ограничивает функции всей верхней конечности. Поэтому автор всегда уделяет меньше внимания репозиции, так как фиксационная повязка все равно не может удержать анатомически точную позицию до заживления.
Время иммобилизации автор постепенно сократил для предупреждения вторичного ограничения подвижности в плечевом суставе. Таким образом была разработана современная система лечения, основной прицип которой заключается в том, что закрытую репозицию сломанных фрагментов кости производят лишь в том случае, когда имеет место значительное смещение. Репозиция осуществляется при помощи вытяжения за плечо назад при репозиции смещенных фрагментов пальцами. В большинстве случаев на стороне перелома накладывается только простая повязкаDesault.У пожилых лиц и у политравматизован-ныхбольных автор применяет для иммобилизации конечности только треугольную косынку. Че-
рез .5—10дней и повязка Desaultзаменяется треугольной косынкой. В ней больной может начать производить активные упражнения, дорзальное вытяжение поврежденного плеча, движения кистью в лучезапястном суставе и движения в локтевом суставе.
Оперативноелечение. Если перелом ключицы сопряжен с повреждениями сосудов и нервов, а также если имеется открытый перелом или возникает ложный сустав, причиняющий жалобы, показано оперативное лечение. По прочим причинам (значительное смещение отломков, деформация) операция проводится только в исключительных случаях. Ключица обнажается в области перелома, и проводится стабильный остеосинтез. Для этой цели пригодна пластинка АО в форме полутрубки с пятью или шестью отверстиями(рис. 8-197)или изогнутая соответственно изгибу ключицы узкая пластинка с шестью отверстиями. Проволочный серкляж и шинирование костномозгового канала в настоящее время на ключице не производят. После пластинчатого остеосинтеза перелома плечо пациента фиксируется только до заживления раны повязкой Desault.После этого рекомендуется проведение активной терапии движениями, плавание в бассейне, все это уже во время кожного заживления оказывает весьма
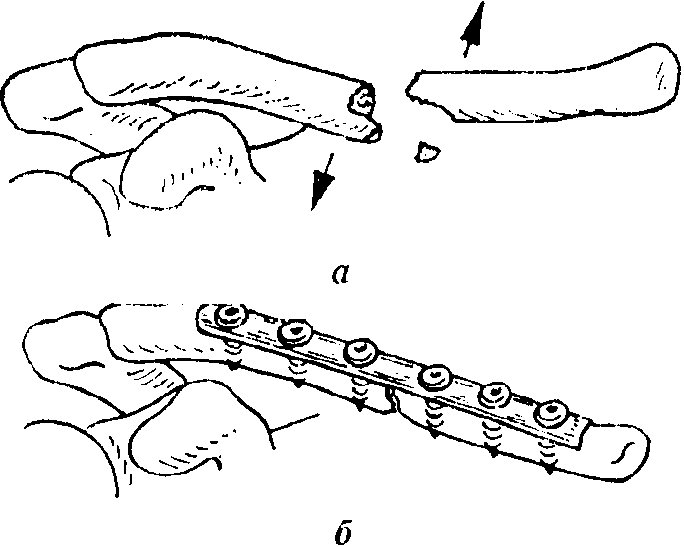
Рис. 8-197. Применение на ключице пластинки в форме полутрубкч с шестью отверстиями, а) Характерное смещение фрагментов, б) наложение пластинки
благоприятное влияние на полное восстановление подвижности.
Для лечения переломов в наружной трети ключицы остеосинтез применяется чаще, так как в этом месте существенное краниальное смещение медиального отломка, прежде всего в случае разрыва клювовидно-ключичного сустава, хуже поддается консервативному лечению. Операция производится или в форме пластинчатого остеосин-теза, или наложением ремня для вытяжения. Для вытяжения ремнем применяются две поддерживающие проволоки или мыщелковый винт, введенный со стороны акромиона (см. рис. 8-198). После операции плечо фиксируется на протяжении 2 недель треугольной косынкой или повязкой Desault. После этого разрешаются упражнения и движения плечом.
Вывихи ключицы Акромиоклавикулярный вывих
Акромиоклавикулярный вывих -возникает в том случае, когда связки, соединяющие дистальный конец ключицы с акромионом, и суставная капсула разрываются и оба костных отломка удаляются друг от друга. При характерных клинических симптомах целесообразно сделать сравнительные рентгеновские снимки обоих плеч, по возможности, с нагрузкой. При полном вывихе имеется и разрыв клювовидно-ключичной связки.
Лечение. Репозиция этого вывиха удается легко, но трудно удержать обе кости консервативными методами (фиксационной повязкой), так как сильная клювовидно-ключичная связка, фиксирующая ключицу у лопатки, отсутствует. 2— З-недельная фиксация обычно не достаточна для того, чтобы кости после снятия повязки оставались в своей анатомической позиции. Более продолжительная иммобилизация, однако, особенно у пожилых больных, вызвала бы вторичное ограничение подвижности в плечевом суставе. Поэтому продолжительность фиксации поврежден пого плеча в последние годы постепенно сократилась, так как оказалось, что рано начатые двигательные упражнения предоставляют возможность полной функции в плечевом суставе даже п том случае, если дистальный конец ключицы точно нс прилегает к акромиону.
Прежде чем репонировать конец ключицы,, накладывают шов на культю разорванной клювовидно-ключичной связки (lig. coracoclaviculcure). После репозиции вывихнутого конца кости через сустав в ключице просверливают отверстия для двух скрепляющих проволок, свободные концы проволоки отрезают и загибают обратно, потом с помощью краниально расположенных экстензор-ных петель стабилизируют фиксацию. Затем завязывают швы, наложенные ранее на культю связки (рис. 8-198). После закрытия раны верхняя конечность остается фиксированной в течение 2 недель, после чего больной может приступить к возобновлению движений плечом.
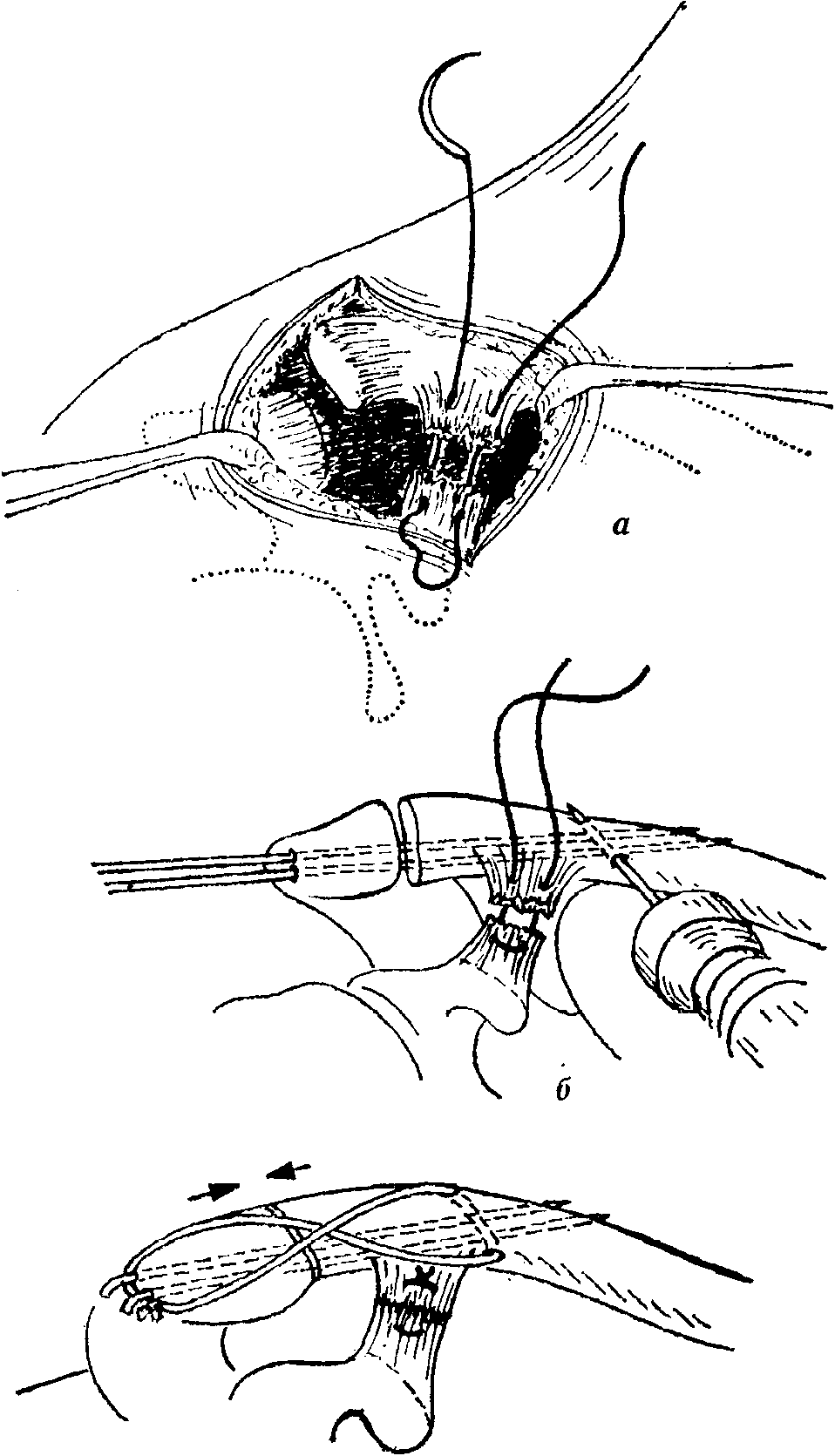
Рис. 8-198. Операция при акромиоклавикулярном вывихе. а) Обнажение рассечением в виде погона, б) на концы порванной клювовидно-ключичной ссязки накладывают шов, затем со стороны акромиона просверливают в ключице отверстие для двух проволок; в) внутреннюю фиксацию концов костей дополняют экстензорной петлей и затем завязывают шов; наложенный на связку

Спектр применяемых методов анестезии при операциях на верхних конечностях достаточно широк – от местного обезболивания до общей анестезии. Однако блокада плечевого сплетения по сравнению с общей анестезией более безопасна, вызывает длительную послеоперационную анальгезию, имеет меньше побочных эффектов и сопровождается большей удовлетворенностью пациентов.
Технические аспекты проводниковой анестезии при операциях на верхних конечностях достаточно хорошо изучены. Предложено четыре доступа к плечевому сплетению (межлестничный, надключичный, подключичный и аксиллярный) и несколько вариантов блокады при каждом из них. Поэтому при выполнении блокады плечевого сплетения перед анестезиологом всегда встает вопрос: какие доступы и технику блокады выбрать при предполагаемой операции.
Разнообразие техник блокады связано не только с естественным стремлением добиться эффективного обезболивания с минимальным количеством осложнений, но и с недооценкой роли фасциального футляра сплетения, особенно при аксиллярном доступе. Именно фасциальный футляр, окружающий плечевое сплетение, во многом определяет распространение местного анестетика при его инъекции в область сосудисто-нервного пучка.
После того, как в 1964 г. Winnie и Collins продемонстрировали наличие оболочки плечевого сплетения путем инъекции радиоактивного вещества аксиллярным доступом, была выдвинута гипотеза о возможности ограничиться одной инъекцией для блокады всего плечевого сплетения на любом уровне, как если бы нервы были блокированы в эпидуральном пространстве.
Однако клинические исследования этого не подтвердили. E. Lanz и соавт. определяли степень блокады нервов плечевого сплетения, используя различные доступы, и сделали заключение, что они сопровождаются разной степенью блокады нервов:
- При межлестничной блокаде местный анестетик преимущественно достигает каудальной порции шейного сплетения (С3, С4), верхних и средних стволов плечевого сплетения (С5, С6, С7), нижнего ствола анестетик достигает позднее и в меньшей концентрации, вследствие чего блокада срединного и локтевого нервов часто не наступает.
- При надключичной технике по Kulenkampff и Winnie местный анестетик хорошо контактирует со всеми стволами плечевого сплетения, однако анестетик не всегда достигает нижнего ствола, поэтому локтевой нерв блокируется только в 80 % случаев, что делает этот доступ показанным при операциях на верхней конечности, локтевом суставе и предплечье с лучевой стороны.
- Аксиллярный доступ обеспечивает преимущественно блокаду срединного и локтевого нервов и менее часто – кожно-мышечного и лучевого нервов, что делает эту технику показанной при операциях в зоне иннервации срединного и локтевого нервов.
Поэтому при выборе уровня доступа к плечевому сплетению необходимо руководствоваться следующими правилами:
- межлестничный доступ используется только при операциях в области надплечья (остеосинтез ключицы, фиксация ключично-акромиального сочленения, устранение привычного вывиха плеча, вправление вывиха плеча, вмешательства на верхней трети плеча);
- надключичная и подключичная блокады выполняются при оперативных вмешательствах на верхней конечности ниже границы верхней и средней трети плеча, преимущественно в зоне иннервации кожно-мышечного, лучевого и срединного нервов (остеосинтез плечевой кости, операции на локтевом суставе);
- аксиллярный доступ применяется при хирургии предплечья и кисти, особенно в тех случаях, когда область оперативного вмешательства находится в зоне иннервации срединного и локтевого нервов (остеосинтез локтевого отростка, локтевой кости, шов сухожилий сгибателей, ревизия сосудисто-нервного пучка, все операции на кисти).
После выбора уровня доступа к сплетению необходимо избрать ту или иную технику его блокады. На основании многолетнего опыта мы используем только хорошо себя зарекомендовавшие.
Межлестничный доступ
Техника межлестничного доступа, впервые предложенная в 1925 г. Etienne, стала популярной в клинической практике благодаря работам Winnie. В дальнейшем было предложено несколько техник блокады плечевого сплетения межлестничным доступом. Задний доступ к сплетению (Pippa et al., 1990) мы не используем, поскольку игла продвигается на большую глубину в непосредственной близости от жизненно важных органов шеи.
Meier и соавт. (2001) модифицировали технику межлестничной блокады, используя более острый угол вкола и латеральное направление иглы, что исключает случайную эпидуральную или субарахноидальную пункцию. Однако направление иглы под острым углом может сопровождаться ранением верхушки легкого и меньшей степенью блокады надключичных нервов шейного сплетения.
Также мы не являемся сторонниками доступов на основании геометрических построений, как при доступе В. С. Соколовского, т. к. при них легко ошибиться и выбрать неверную точку вкола иглы, что приведет к длительному и безуспешному поиску сплетения.
- Etienne, 1925; Winnie, 1970 – Игла вводится под прямым углом к коже на уровне С6 между передней и средней лестничными мышцами
- Гаврилин С. В., Тихонов Л. Г., 1984 – Точка вкола находится на вершине перпендикуляра из середины верхнего края ключицы длиной в 1\4 линии, соединяющей яремную вырезку и сосцевидный отросток
- Соколовский В. С., 1988 – Точка вкола на пересечении биссектрисы угла, сторонами которого являются ключица и прямая, соединяющая сосцевидный отросток с вершиной угла, с перпендикуляром, восстановленным из середины ключицы
- Pippa et al., 1990 – Точка вкола на 3 см кнаружи от межостистого промежутка С3/С4, игла продвигается в сагиттальной плоскости перпендикулярно коже
- Meier et al., 2001 – Точка вкола иглы на 1-2 см выше уровня С6, игла направляется в межлестничном промежутке под углом 30° к коже в каудальном и латеральном направлении
При межлестничном доступе мы используем технику Winnie с обязательным каудальным направлением кончика иглы, что позволяет избежать пункции между поперечными отростками и попадания в позвоночную артерию, эпидуральное, субдуральное или субарахноидальное пространство. При выполнении блокады положение больного на спине, голова повернута в противоположную сторону от места блокады.
Обозначают грудино-ключично-сосцевидную, переднюю, среднюю лестничные мышцы и межлестничный промежуток. Вкол иглы осуществляют на уровне С6 (уровень перстневидного хряща) в промежутке между передней и средней лестничными мышцами под прямым углом к коже (если пальпация затруднена, то пациента просят глубоко вдохнуть и задержать дыхание, что приводит к углублению межлестничного промежутка и облегчает его пальпацию). Затем целесообразно придать игле незначительное каудальное направление (60-70° к поверхности кожи), что позволяет избежать пункции между поперечными отростками и попадания в позвоночную артерию или эпидуральное пространство.
Использование электростимулятора при межлестничной блокаде является обязательным, т. к. в значительной степени позволяет избежать осложнений. Наш опыт свидетельствует о частом раздражении диафрагмального нерва при этом доступе (25-30 % наблюдений). В этом случае иглу следует направить более латерально и добиваться такого ее положения, при котором электрораздражение вызывает сокращение мышц только в зоне предстоящего оперативного вмешательства без индуцированного мышечного ответа со стороны диафрагмы.
Глубина введения иглы при данном доступе обычно составляет 1,5-3 см. Весь объем местного анестетика (25-35 мл для взрослых пациентов) вводится из одного вкола после верификации положения кончика иглы относительно нервных стволов методом электростимуляции по индуцированному мышечному ответу.
Надключичный доступ
Было предложено несколько техник надключичного доступа, в основе которых способ, описанный Kulenkampff.
Как видно из вышеизложенного, Kulenkampff достаточно подробно описал предложенный им метод обезболивания, указав на необходимость ориентироваться на середину ключицы и на пульсацию подключичной артерии.
Поэтому в повседневной практике при надключичном доступе мы чаще всего используем классическую блокаду по Kulenkampff с определением точки вкола иглы по В. А. Фурсаеву. При выполнении блокады положение больного на спине, голова повернута в противоположную сторону от места блокады. Под голову можно положить тонкую подушку для расслабления шейных мышц и облегчения пальпации подключичной артерии.
Целесообразно использовать следующие ориентиры для определения точки вкола иглы:
- отметить середину расстояния от вырезки грудины до ключично-акромиального сочленения, ориентировочная точка вкола находится на 1 см выше верхнего края ключицы;
- в намеченной точке определить пульсацию подключичной артерии, отметить ее наружный край, проследить с уровня С6 ход межлестничного промежутка и, при возможности, про- пальпировать стволы плечевого сплетения.
На основании этих топографо-анатомических построений выбирается точка вкола иглы (обычно наружный край артерии, если она пальпируется, на 1 см выше верхнего края ключицы). Иглу вводят под углом 60 градусов к фронтальной плоскости в направлении остистого отростка второго или третьего грудного позвонка. Глубина погружения иглы ограничена первым ребром, достижение которого означает, что вся толща плечевого сплетения пройдена. В этом случае иглу следует подтянуть на себя и поиск сплетения повторить. При достижении иглой первого ребра необходимо отметить глубину ее погружения, чтобы при дальнейшем поиске сплетения игла не погружалась глубже первого ребра, поскольку это опасно повреждением верхушки легкого и развитием гемопневмоторакса.
При правильном направлении иглы удается быстро получить индуцированный мышечный ответ на электрораздражение нервов плечевого сплетения. После верификации положения кончика иглы относительно нервных стволов весь объем анестетика (30-40 мл для взрослых пациентов) вводят из одного вкола без перемещений иглы.
Подключичный доступ
Подключичный доступ предложили Balog (1924), Babitzki (1918) и Labat (1927) в начале прошлого века. Интерес к нему вернулся после описания доступа Raj и соавт. Затем было предложено несколько техник блокады сплетения подключичным доступом.
Однако подключичные доступы с вертикальным направлением иглы могут привести к повреждению легкого и пневмотораксу, чаще у астеничных пациентов, и не должны являться методом выбора, особенно у амбулаторных больных. Borgeat и соавт. модифицировали технику Raj, изменив направление иглы с целью минимизации риска пневмоторакса и улучшения условий для катетеризации сплетения.
При подключичном доступе по Borgeat игла вводится на достаточно большую глубину (до 6-8 см), что почти в два раза превышает глубину вкола иглы при надключичном доступе. Поэтому, учитывая вышеизложенные технические трудности, в повседневной клинической практике мы чаще используем надключичную блокаду по Kulenkampff.
- Raj et al., 1973 – Игла вводится под углом 45° к коже в точке на 2-3 см ниже середины ключицы в латеральном направлении
- Kilka et al., 1995 – Точка вкола иглы на середине расстояния между передней поверхностью акромиального отростка лопатки и серединой яремной вырезки по нижнему краю ключицы. Направление иглы строго вертикальное
- Borgeat et al., 2001 – Точка вкола иглы на 1 см ниже середины расстояния между передней поверхностью акромиального отростка лопатки и серединой яремной вырезки по нижнему краю ключицы. При отведенной на 30° руке игла направляется под углом 45-60° к коже на пальпируемую в подмышечной впадине артерию
- Блокады с ориентацией на клювовидный отросток – Точка вкола иглы находится на 2 см медиальнее и на 2 см книзу от латеральной границы клювовидного отростка
Аксиллярный доступ
Из всех видов блокад плечевого сплетения наибольшее применение вследствие технической простоты и редких осложнений находит подмышечная блокада. Следует отметить, что в подмышечной области кожно-мышечный нерв располагается вне фасциального футляра и проходит в толще клювовидно-плечевой мышцы, поэтому недостатком данного доступа является частое отсутствие блокады в зоне иннервации кожно-мышечного нерва (латеральная сторона предплечья).
Аксиллярный доступ к плечевому сплетению был впервые предложен Г. Гиршелем в 1911 г. В дальнейшем он не был так популярен, как надключичный, пока его повторно не описал в 1959 г. Burnham.
- Hirchel, 1911 – Местный анестетик вводится над, под, перед и за артерией
- Burnham, 1959 – Блокада отдельных нервов на границе верхней и средней трети плеча из нескольких отдельных вколов
- DeJong, 1961 – Тонкой иглой прокалывается стенка артерии, половина раствора местного анестетика вводится сзади артерии и половина перед ней
- Selander, 1977 – Введение 4-5 см катетера на игле в оболочку плечевого сплетения без вызывания парестезии по ощущению провала при проколе фасциального футляра
- Dupre, 1994 – Блокада отдельных нервов (срединного, лучевого, локтевого и кожномышечного) на границе верхней и средней трети плеча из одного вкола над артерией
- Техника одной инъекции – Весь объем местного анестетика вводится над артерией после получения парестезии или индуцированного мышечного сокращения. Игла вводится под углом 30-45° к поверхности кожи над артерией параллельно ей
- Периваскулярная инфильтрация – Половина местного анестетика вводится над артерией в трех направлениях и половина под артерией также в трех направлениях
Если техника одного вкола для межлестничного, надключичного и подключичного доступов стала общепризнанной, то дискуссия об одной или множественных инъекциях при аксиллярном доступе продолжается до сих пор. Техника многократных инъекций используется для повышения надежности блока.
Так, Sia и соавт. сравнили технику двух и трех вколов и нашли больший процент успешных блокад кожно-мышечного нерва в группе с тремя инъекциями. Также показано, что процент успешных блокад может достигать 97 % при блокаде трех нервов по сравнению с 53 % при блокаде только двух нервов. Однако раздельная блокада четырех нервов обеспечивает такой же процент успеха, как и блокада трех нервов, а от поиска локтевого нерва можно отказаться без ущерба для качества блокады.
Подобные разногласия во многом определяются недооценкой роли фасциального футляра плечевого сплетения. На значение фасциальной оболочки указывал еще Labat в 1927 г., отмечая, что раствор, введенный с одной стороны фасции (артерии) обычно не достигает другой ее стороны.
Пытаясь дать этому объяснение, Thompson и Rorie на основании анатомических исследований и компьютерной томографии показали, что фасциальный футляр аксиллярной части плечевого сплетения является сложной структурой, формирующейся из перегородок, отходящих внутрь от фасции, окружающей сплетение и нервы. На основании этого авторы заключили, что наличие перегородок, ограничивающих распространение раствора анестетика, делает нелогичным технику одного вкола, а успех аксиллярной блокады определяется техникой многократных введений малых объемов анестетика в отдельные компартменты.
С другой стороны, Partridge и соавт. показали, что перегородки фасциального футляра являются функционально неполными и легко разрушаются при введении раствора, что предполагает однокомпартментную модель нейроваскулярной оболочки плечевого сплетения. Однако выполненное у 13 пациентов исследование при введении 50 мл местного анестетика из одного вкола над артерией показало, что полная блокада развилась только у 5 человек, тогда как у остальных блокада была неполной. При проведении томографии у этих больных было выявлено, что неполная блокада обусловлена неравномерным и прерывистым распространением анестетика, что согласуется с данными исследования Thompson и Rorie.
Исходя из вышеизложенного, в повседневной клинической практике мы преимущественно используем периваскулярную технику с поиском нервных стволов по индуцированному мышечному ответу. Этот метод выполнения блокады представляется нам оптимальным, т. к. техника одного вкола не всегда сопровождается полной блокадой нервов сплетения, трансартериальная блокада может привести к образованию гематомы со сдавлением и ишемией элементов сплетения.
Положение больного на спине с отведенной под прямым углом в плечевом суставе рукой. Чрезмерное отведение руки затрудняет пальпацию артерии и распространение местного анестетика в фасциальном футляре. В подмышечной ямке на уровне прикрепления большой грудной мышцы пальпируем подмышечную артерию и отмечаем две точки вкола иглы: над и под артерией. Направление иглы при пункциях – перпендикулярно к поверхности плеча. При данном доступе сплетение располагается поверхностно, что необходимо учитывать при его поиске.
Над артерией расположен срединный нерв, под артерией – локтевой и лучевой нервы. Над артерией выполняем блокаду срединного нерва, а под артерией по индуцированному мышечному ответу блокируем локтевой нерв. Поиск и блокаду лучевого нерва отдельно не выполняем, поскольку на этом уровне он лежит рядом с локтевым и блокируется одновременно с ним. После верификации положения кончика иглы относительно нервных стволов из каждой точки вкола вводим анестетик (обычно по 15-20 мл с каждой стороны артерии).
Блокада кожно-мышечного нерва, при необходимости, может быть выполнена дополнительно. Для этого иглу продвигают глубже прохождения срединного нерва над артерией и, после верификации кончика иглы по индуцированному мышечному ответу (сгибание руки в локтевом суставе), вводят местный анестетик. Нерв может быть также блокирован в толще клювовидно-плечевой мышцы веерообразной инфильтрацией. Для блокады межреберно-плечевого нерва, иннервирующего внутреннюю поверхность плеча, необходимо дополнительно ввести 5 мл раствора местного анестетика подкожно на протяжении от артерии до нижней границы подмышечной впадины.
Заключение
При выборе доступа и техники блокады плечевого сплетения предпочтение должно отдаваться блокадам, вызывающим адекватное обезболивание зоны оперативного вмешательства с минимальным количеством возможных осложнений. Безусловно, в большинстве случаев – это блокада аксиллярным доступом.
Более опасные в плане потенциальных осложнений межлестничный, надключичный и подключичный доступы должны применяться только в тех случаях, когда они показаны: межлестничный – при операциях в области надплечья и верхней трети плеча; надключичный и подключичный – при вмешательствах на плече и локтевом суставе.
Таким образом, при выполнении операций на верхней конечности правильный выбор доступа и техники блокады плечевого сплетения способствует повышению эффективности обезболивания и снижению числа потенциальных осложнений.
Читайте также:


