Воспаление мышц коленного сустава симптомы и лечение
Миозит коленного сустава представляет собой патологический процесс, вследствие которого поражается нижняя конечность, и особенно область колена. Согласно течению, болезнь может иметь любой характер – инфекционный, травматический, хронический, гнойный и другой. Поэтому отсутствие или несвоевременность лечения отрицательно сказывается на общем состоянии здоровья и нередко приводит к полной атрофии конечности.
Причины болезни
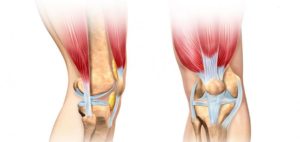
Воспаление мышц ноги ниже и выше колен развивается не только среди людей, отдаленных от спорта, но также у профессиональных спортсменов и любителей активного образа жизни. Этому процессу могут способствовать различные факторы, как предрасполагающие, так и первичные, например, наличие некоторых заболеваний связочного аппарата или опорно-двигательной системы.
Как правило, миозит мышц ноги выше колена или ниже коленного сустава начинается с поражения всей конечности, в результате поражается одна мышца или целая группа. Воспаление коленного сустава протекает медленно и часто без выраженных симптомов, поэтому вовремя выявить патологию часто не удается. Для этого используют различные методы диагностики.
- Чрезмерные физические нагрузки.
- Переохлаждение организма.
- Наличие инфекционных заболеваний или простудных патологий.
- Наследственная предрасположенность.
Некоторые формы миозита мышц ноги выше или ниже коленного сустава возникают вследствие проникновения в организм человека паразитических червей.
В зависимости от факторов риска и причин, которые способствовали образованию воспалительного процесса мышц, миозит колена подразделяют на следующие виды:
- Травматический – такая форма наиболее часто развивается у профессиональных спортсменов, которые подвергаются регулярным чрезмерным нагрузкам на все группы мышц. К воспалению мышц приводят растяжения, порезы, сильные травмы конечности, особенно те, вследствие которых происходит кровоизлияние и образуется сгусток крови. Он в дальнейшем твердеет и начинает травмировать близлежащие мягкие ткани и мышцы.
- Инфекционный – считается следствием инфекционных болезней, которые развиваются по причине вирусов. Также такая форма миозита образуется при проникновении микробов в открытую рану или порез.
- Простудный – возникает при тяжелом течении простуды.
- Гнойный – самая опасная форма патологии. При ней заболевание характеризуется гнойным процессом и последующим омертвлением кожных покровов. Развитие данного вида происходит, как правило, из-за плохой обработки ран или применении нестерильных медицинских инструментов.
- Токсический – вызывается накоплением в организме человека токсических веществ.
- Паразитический – эта форма образуется при проникновении в организм паразитов, которые локализуются в области мышц и вызывают воспаление. К ним относят бычьего цепня, трихинелл и других.
Признаки миозита
Главным начальным симптомом миозита ног считается болезненность. Она в начале может быть незначительной, поэтому многие люди не обращают на это внимание и своевременно не обращаются к врачу.
Общими признаками миозита нижних конечностей значатся:
- Местное повышение температуры тела и воспалительный процесс в мышцах.
- Гиперемия кожных покровов.
- Отечность ноги, особенно в области колена.
Помимо боли, человек отмечает температуру местную и общую, озноб, слабость, появляется общее недомогание, конечность краснеет и на ощупь становится горячей. Нередко воспалительный процесс поражает стенки кровеносных сосудов, поэтому нога отекает, что затрудняет двигательную функцию, в частности сгибание конечности в колене.
При значительном развитии болезни, отмечается сильное увеличение мышц в объеме, она может выделяться над поверхностью кожи.
Медикаментозная терапия

Лечение миозита мышц ноги ниже или выше конечности зависит, первым делом, от формы патологии. Если болезнь находится на первой стадии, ее лечит терапевт или травматолог с помощью консервативных методов. Тяжелые виды миозита, особенно гнойное воспаление, лечится с помощью хирургического вмешательства.
Часто в качестве терапии используют лекарства. Врачом назначаются противовоспалительные и обезболивающие препараты. Они направлены на подавление болезненных ощущений, снижения воспаления, отека и местной температуры. Такие средства показаны к применению в виде таблеток, мази или укола, в тяжелых случаях.
Первое время в качестве терапии используют бинтование конечности и человек соблюдает постельный режим, чтобы не нагружать ногу и полностью обеспечить расслабление мышц.
Также полезно делать согревающий компресс с применением лекарственных препаратов на основе трав. Это могут быть бальзамы, мазь, крема или гели.
Физиотерапевтические процедуры против миозита

Физиотерапевтическое лечение миозита ног осуществляется с помощью массажа, лечебной гимнастики и физиотерапии.
Главная цель таких методов лечения – это ускорить кровообращение, обмен веществ, а также снизить воспаление, боль и поспособствовать возобновлению двигательной функции и укреплению мышц.
Массаж для лечения проводится сеансами. Их частота и длительность определяется врачом. Как правило, бывает достаточно 3-5 сеансов в год. В последующем массаж делают для поддержания лечебного эффекта.
Физиотерапия характеризуется применением магнитотерапии, ионофореза, УВЧ и ножными ваннами, которые позволяют максимально расслабить мышцы и устранить воспалительный процесс.
Физкультура назначается врачом в стадии ремиссии, когда выраженные симптомы, особенно боль, отсутствует. В этот промежуток пациенту рекомендуют специальный комплекс упражнений, способствующий купированию признаков болезни, укреплению мышц и восстановлению двигательной функции.
Хирургическое вмешательство
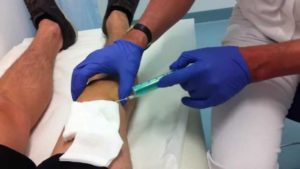
Если консервативные способы терапии не дали результатов, врачи прибегают к оперативному вмешательству.
Такое лечение проводят после предварительного комплексного обследования. Особенно операция актуальна при гнойной, инфекционной и паразитической форме. В таком случае пациенту проводят вскрытие очага инфекции, в ране удаляют гной, делают промывание антисептическими средствами и накладывают дренаж для оттока гнойного содержимого.
После операции следует реабилитация. Она представляет собой применение массажа, физиотерапии и лечебной гимнастики. В общем для восстановления человека после операции нужно 2-3 недели и более, в зависимости от вида болезни и его течения.
Из этой статьи вы узнаете: что происходит при такой патологии, как воспаление связок коленного сустава, по каким причинам оно возникает. Поражение боковых связок, крестообразных, собственной связки надколенника. Консервативное лечение, народные средства, прогноз.

Автор статьи: Стоянова Виктория , врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Воспаление связок в коленном суставе (или, другое название, лигаментит) в 80 % случаев развивается под влиянием интенсивных нагрузок.
Повреждения и микротравмы дают начало воспалительному процессу. Также этому способствуют повторяющиеся нагрузки, из-за которых травмированная ткань не может полностью восстановиться.

Отмирание клеток (некроз) стимулирует выброс химических веществ: медиаторов воспаления – это биологически активные вещества, которые инициируют и поддерживают все воспалительные явления. Медиаторы воспаления раздражают нервные окончания, нарушают проницаемость кровеносных сосудов, обеспечивают застой крови в области травмы.
Человек с воспалением связок колена ощущает острую боль. В области поражения после травмы появляются отек, краснота или гематома (синяк), повышается местная температура.
Лигаментит часто путают с тендинитом (воспалением сухожилий), так как заболевания имеют сходные симптомы. Главное отличие – воспалительный процесс затрагивает разные анатомические элементы колена:
- Связки – укрепляют и ограничивают коленный сустав, прочно фиксируя его края и капсулу.
- Сухожилия – обеспечивают прикрепление мышц к поверхности сустава.
Воспаление связок колена:
- встречается чаще (70 %), чем другие разновидности лигаментита (стоп, кистей рук, позвоночника);
- быстрее превращается в лигаментоз – дегенеративное заболевание, сопровождающееся истончением, разволокнением, разрывом, окостенением тканей.
В остальном воспалительные процессы связок колена и других суставов протекают одинаково. Помимо того, что они имеют сходные симптомы и проявления, их лечение также происходит по одной схеме.
Опасны хронические формы лигаментита. Со временем поврежденные ткани утрачивают эластичность и прочность, расслаиваются, покрываются рубцами (идет дегенеративный процесс). Такие нарушения становятся причиной:
- разрыва связок;
- оссификации – отвердения из-за отложения солей кальция;
- разболтанности сустава, недостатка фиксации.
При своевременном обращении воспаление связок колена полностью излечивается консервативными методами. Хронический процесс при необходимости корректируют хирургическим вмешательством.
При подозрении на лигаментит обращаются к врачу-травматологу, ортопеду.
Особенности воспаления именно связок коленного сустава
Коленный сустав укреплен целой группой связок:
- Боковыми (большеберцовая и малоберцовая коллатеральные).
- Задними (дугообразная, подколенная, медиальная, латеральная, собственная связка надколенника).
- Внутренними (поперечная, задняя и передняя крестообразные).
Чаще всего воспаляются:
Интенсивные разгибательные движения, подъем конечности вверх (в вытянутом виде)
Баскетболисты, теннисисты, прыгуны, волейболисты, велосипедисты
Давление или удар сзади по голени согнутой ноги, поворот голени против движения ноги
Спортсмены силовых и активных видов спорта – борцы, футболисты, хоккеисты, фигуристы, конькобежцы
Травматичное отклонение или вращение голени наружу
Футболисты, хоккеисты, борцы, фигуристы
Вращение, резкий поворот, отклонение, подворот голени внутрь
Спортсмены и люди, ведущие активный образ жизни
Лигаментит боковых коленных связок:
- чаще возникает у молодых людей – от 20 до 35 лет;
- редко протекает изолированно – при воспалении одной нагрузка на другую увеличивается, и это становится причиной развития патологического процесса;
- от воспаления других связок колена его отличает только локализация симптомов – боль, отечность, покраснение в области поражения.
Причины проблемы
Главные причины воспаления связок – травмы и нагрузки (разовые или постоянные), которые провоцируют повреждение и некроз (отмирание) клеток.

Нажмите на фото для увеличения
Другие причины лигаментита:
- инфекции (бруцеллез);
- нарушения обмена (заболевание паращитовидных желез, сахарный диабет, подагра);
- системные заболевания (ревматоидный артрит);
- возрастные изменения (старение тканей) – после 45 лет;
- врожденные особенности строения сустава;
- малоподвижный образ жизни (гиподинамия).
В группу риска попадают люди:
- ведущие активный образ жизни (спортсмены, танцоры);
- чьи профессиональные обязанности связаны с поднятием тяжестей (грузчики) и нагрузками на колени (шахтеры).
Симптомы острого и хронического лигаментита
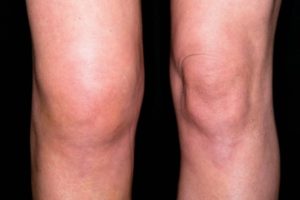
Для острого лигаментита характерны выраженные симптомы. Это боль при определенных движениях и надавливании на область поражения, отечность (сглаживание очертаний сустава), покраснение кожи и повышение местной температуры. Больной бережет ногу, чтобы не провоцировать появление острой боли.

Сильный отек коленного сустава и нормальное колено
При хроническом течении патологии развивается контрактура (ограничение объема активных движений в суставе), оссификация. Колено становится тугоподвижным.
Хронический лигаментит ухудшает качество жизни пациента, осложняет выполнение профессиональных (спортивные тренировки) и бытовых действий (сложно вставать, присаживаться, сгибать и распрямлять ногу).
- Боль в области воспалившейся связки (при нагрузке, в движении, при надавливании).
- Отечность.
- Покраснение кожи.
- Повышение местной температуры.
- Тугоподвижность, скованность колена.
Хроническая патология быстро переходит в лигаментоз (дегенеративное заболевание, которое сопровождается расслоением, хрупкостью и истончением воспаленных тканей), и при любых нагрузках (даже обычных) может осложниться до:
- полного разрыва поврежденной связки;
- разболтанности сустава (чрезмерной подвижности из-за растяжения связок).
Иногда лигаментит сочетается с тендинитом коленного сустава (воспалением сухожилий).
Диагностика
УЗИ или МРТ – позволяют определить локализацию процесса, степень поражения мягких тканей
Анализ крови на С-реактивный белок (повышен при патологии)
Рентгенография – информативна при хронической оссификации (отложении солей кальция)
Количество лейкоцитов (увеличено при гнойной форме патологии)

При системных заболеваниях (например, при ревматоидном артрите) в крови обнаруживают ревматоидный фактор (положительный).
Методы лечения
При раннем обращении патология полностью излечивается консервативными методами.
Хирургическое лечение применяют редко – в случае окостенения (обызвествления мягких тканей).
До конца лечения колену обеспечивают полный покой специальными фиксаторами или ортезами (на срок до 2 недель). В течение этого времени острые симптомы снимают, применяя:
- местные и системные противовоспалительные препараты – Вольтарен, Индометацин, Мелоксикам;
- инъекции гормональных противовоспалительных средств – Дипроспан, Гидрокортизон;
- инъекции обогащенной тромбоцитами плазмы человека (вместо гормональных средств).
После затухания острых симптомов (воспаления, боли) назначают физиотерапию, которая помогает ускорить восстановление связок. Для лечения лигаментита обычно используют: прогревания (парафин, озокерит) и грязевые аппликации.

Чтобы полностью восстановить функции колена, после лечения рекомендуют заняться плаванием, выполнять комплекс упражнений лечебной физкультуры.
Хирургическое вмешательство показано, если воспаление принимает хронический характер, тугоподвижность колена усиливается, а консервативная терапия не приносит результата. В этом случае производят рассечение пораженных тканей (лигаментотомию).
Популярные методы народной медицины, которые помогут восстановить связки:
- Прогревания в домашних условиях. Сшейте мешочек из плотного натурального полотна (бязи) вместимостью 1–2 кг. Подогрейте на сковороде (в духовке или микроволновке) рис, гречку, промытый и сухой речной песок, крупную соль (на выбор) до температуры 45–50 градусов. Насыпьте в мешочек, приложите к больному месту на 1–1,5 часа. Сверху утеплите шерстяным шарфом или платком. Прикладывайте 1 раз в день до полного восстановления функций колена. Между прогреваниями нельзя допускать переохлаждения.
- Грязевые аппликации. Возьмите любую цветную глину (белую, зеленую, синюю), разведите водой до густого, сметанообразного состояния. Добавьте в нее 5 ч. л. яблочного уксуса, намажьте на ткань, приготовленную для компресса. Приложите к больному колену на 2 часа. Продолжайте делать аппликации из грязи 1 раз в день до полного исчезновения симптомов.
Рецепты народной медицины применяют одновременно с физиотерапевтическими методами лечения и на этапе реабилитации (ЛФК, плавание).
Прогноз
При своевременном обращении лигаментит полностью излечивается в 90 % случаев в течение 2 недель. Еще 2 недели может уйти на полное восстановление колена.
Хронический процесс (окостенение, тугоподвижность колена) лечить сложнее – консервативные методы тут бесполезны, применяют хирургическое рассечение пораженных связок (лигаментотомию). На реабилитацию после операции уходит от 2 до 4 недель (иногда больше).
Первоисточники информации, научные материалы по теме
- Вконтакте
- Одноклассники
- Мой мир
![]()
Хрустят и болят колени при приседании![]()
Что показывает анализ на ревматоидный фактор![]()
Тендинит собственной связки надколенника
Среди заболеваний костно – мышечной системы, миозит колена встречается не так часто, но при его развитии, лечение должно проводиться незамедлительно, поскольку болезнь может приобрести хроническую форму, привести к атрофии мышц и другим осложнениям.
Что такое миозит
![]()
Болезнь способна иметь разную этиологию (причину) и локализацию (область воспаления), острое или хроническое течение, но в любом случае сопровождается выраженным воспалительным процессом в скелетной мускулатуре (мышечной ткани).
Миозит колена способен проявляться, как самостоятельное заболевание, так и на фоне других патологий опорно — двигательного аппарата. Воспалительный процесс может охватывать одну мышцу коленного сустава или поразить несколько.
Если затронута больше чем одна соединительная ткань, такое состояние называют полимиозитом. В случае поражения кожи совместно с мышцами, здесь речь будет идти о развитии дерматомиозита.
Воспаление мышц при отсутствии грамотного лечения способно затрагивать суставы и околосуставные ткани, что значительно затрудняет лечение, увеличивает риск осложнений.
Причины
В основе возникновения миозита коленного сустава может находиться несколько причин и предрасполагающих факторов. В 80% случаях болезнь имеет инфекционную природу, также может быть результатом следующих нарушений и состояний организма:
- травмы колена;
- ожирение;
![]()
Под негативным воздействием любой из причин, в мышечной ткани способен развиваться воспалительный процесс, что и влечет за собой характерную и выраженную симптоматику. В группе риска к развитию болезни находятся лица, ведущие малоподвижный образ жизни, а также те, кто пренебрегает врачебными предписаниями при лечении основного заболевания.
Виды миозита колена
В зависимости от причины, которая спровоцировала развитие миозита колена, его разделяют на несколько видов, каждый из которых имеет свои особенности:
Травматический – чаще проявляется у людей, которые профессионально занимаются спортом. Повлечь развитие миозита могут растяжение связок колена, ушибы и другие травмы. К воспалительному процессу чаще приводит кровоизлияние в полость коленной чашечки с последующим образованием сгустка крови и воспалением.
![]()
Инфекционный – результат вирусных или бактериальных инфекций, когда патологические микроорганизмы вместе с током крови проникают в мышечную ткань, чем вызывают воспалительные реакции. Возбудителями выступают стафилококки, стрептококки, грибки и другие микробы. Именно данная форма миозита чаще вызывает развитие гнойных воспалений, которые трудно поддаются лечению, иногда требуют хирургического вмешательства.
Токсический – развивается на фоне систематического употребления алкоголя, длительного приема сильнодействующих лекарств. Причиной могут выступать и укусы насекомых, воздействии ядов и токсинов на организм, когда происходит сильнейшая интоксикация организма.
Паразитический – воспаление мышц развивается на фоне присутствии в мышечной ткани токсоплазм, цистицеркоз, трихинеллез или других паразитов.
Аутоиммунный – проявляется вследствие атаки соединительной и мышечной ткани собственными антителами иммунной системы.
Профессиональный – болезнь часто проявляется у водителей, операторов ПК и других людей, чья профессиональная деятельность связанна с малоподвижным образом жизни.
Помимо основных видов, заболевание может иметь острую или хроническую форму. В первом случае болезнь проявляется остро, имеет выраженную симптоматику. При хроническом течении присутствуют вялотекущие симптомы с периодами ремиссии и обострения.
Симптомы
Клинические признаки миозита колена сначала маловыраженные, но по мере развития воспалительного процесса, симптомы усиливаются, сопровождаются следующими признаками:
![]()
боль в области колена, которая усиливается при любом движении или пальпации;
Главным симптомом миозита считается боль. При остром воспалении болевой синдром достаточно выраженный, жгучего характера, усиливается при любом движении коленом. Когда речь идет о хроническом воспалении, здесь боли менее выраженные – ноющие, тупые, усиливаются при физических нагрузках или длительном пребывании на ногах.
Все эти симптомы должны стать поводом обращения к врачу, который после осмотра, собранного анамнеза, результатов обследования сможет определить причину, поставить правильный диагноз, назначить необходимое лечение.
Диагностика
При подозрении на миозит колена, врач назначает ряд лабораторных и инструментальных методов обследования, результаты которых помогут распознать очаг воспаления, определить стадию болезни и патологические изменения в мышцах. Диагностика включает:
- УЗИ коленного сустава
- МРТ
- Анализ крови, мочи
Информативным методом обследования считается МРТ колена, которое позволяет с точностью оценить состояние мягких тканей, скелетную мускулатуру, определить очаг воспалительного процесса. Полученные результаты обследования позволяют врачу поставить заключительный диагноз, определится с тактикой лечения.
Лечение
Терапия миозита состоит из комплексного подхода, включает патогенетическое и симптоматическое лечение. На период лечения рекомендуется ограничить подвижность коленного сустава. Комплексная терапия включает: прием лекарственных препаратов разных фармакологических групп;
![]()
- физиотерапия;
- лечебная физкультура;
- массаж;
- мануальная терапия;
- диетотерапия.
При сильном воспалении врач может назначить новокаиновые блокады с кортикостероидами. Когда в полости коленного сустава на фоне миозита или другого заболевания скапливается гной или экссудат (жидкость), показана пункция с возможным хирургическим вмешательством.
Комплексная терапия сможет снять воспаление, устранить боль, улучшить подвижность сустава, исключить переход болезни в хроническую форму или исключить другие возможные осложнения.
Важной частью лечения миозита колена считается прием лекарственных препаратов. Выбор медикаментов зависит от этиологии болезни. Врач назначает ряд лекарств разных фармакологических групп, принцип действия которых направлен на купирование симптомов и устранение причины. Терапия может состоять из приема следующих препаратов:
Назначаются при инфекционном течении болезни, когда причиной миозита выступают патогенные бактерии или присутствует гнойное воспаление. Врачи чаще всего назначают антибиотики широкого спектра действия.
К таковым относятся Аугментин, Сумамед, Цефтриаксон, Флемоксин, Супракс и другие. Выпускаются такие лекарства в разных формах – таблетки, капсулы, ампулы, флаконы для уколов. Дозу, длительность приема определяет врач, но в основном терапия составляет 7 – 14 дней.
![]()
Снимают воспаление, купируют болевой синдром. На практике чаще используют Нимесулид, Ортофен, Ибупрофен, Мовалис. НПВС назначаются внутрь – таблетки, капсулы или наружно в форме мазей или гелей.
Устраняют боль в колене: Темпалгин, Кетанов, Анальгин.
![]()
Показаны при появлении отеков не только в области колена, но и других участках тела: Лазикс, Фуросимид.
Снимают мышечный спазм: Сирдалуд, Мидокалм.
![]()
Гормональные препараты для устранения воспалительных процессов при заболеваниях ревматической и идиопатической природы. Назначаются когда нет эффекта от приема НПВС. К распространенным относят: Кортизон, Дексаметазон, Преднизолон и другие.
Чаще назначаются витамины группы B: Мильгамма, Нейромультивит, Пентовит. Для повышения иммунитета и общего тонуса, рекомендуется принимать витаминные комплексы: Центрум, Супрадин, Витрум.
![]()
Любой лекарственный препарат от миозита колена может назначать только врач индивидуально для каждого больного. При своевременном лечении, эффект от медикаментозной терапии можно заметить достаточно быстро, но если болезнь запущена, потребность в длительной терапии увеличивается.
Что такое Менисцит коленного сустава. Читайте здесь.
Для лечения миозита колена врач назначает физиотерапевтические процедуры. Что позволяет улучшить кровообращение, снять воспаление, уменьшить болезненность, снизить риск осложнений:
![]()
Для достижения максимального терапевтического эффекта, врач назначает несколько сеансов физиотерапии, но проводиться оно должно вне обострения болезни.
В домашних условиях можно использовать аппараты МАГ, АЛМАГ, ЭЛФОР и др.
При миозите колена, сустав длительное время находится в обездвиженном состоянии, что может привести к атрофии мышц. Поэтому врач подбирает программу физических упражнений индивидуально.
ЛФК при данном заболевании состоит из несложных упражнений, которые позволяют повысить мышечный тонус, улучшить кровообращение, восстановить подвижность сустава.
Физические упражнения включают сгибание и разгибание колена, приседания. Выполнять их рекомендуется после устранения воспалительного процесса и боли в суставе.
![]()
Когда консервативная терапия не приносит должного результата или болезнь запущена, присутствует гнойное воспаление, врач принимает решение о проведении операции.
Хирургическое лечение состоит из применения малоинвазивных методов (альтернатива полостным операциям), позволяющих с минимальной травматичностью проводить процедуру.
В процессе операции проводят вскрытие очага инфекции с последующим удалением гноя, затем полость промывают антисептическими растворами, накладывают дренаж для оттока гноя.
После операции пациенту требуется реабилитация, которая состоит из ЛФК, массажа, физиотерапии. Длительность восстановительного периода составляет 2 – 3 недели.
Как вспомогательную терапию используют средства народной медицины. В качестве лечебного сырья чаще используют отвары и настои трав, продукты пчеловодства, некоторые подручные средства.
![]()
Чтобы приготовить настой, берут 1 чайную ложку сухих цветков адониса, заливают стаканом кипятка, оставляют на 1 час.
Затем следует процедить и принимать по столовой ложке трижды в день.
Измельченный корень лопуха (1 ст. л), заливают 250 мл кипятка, настаивают 2 часа, процеживают, и принимать по 100 мл дважды в день на протяжении 2-х недель.
![]()
Понадобится 4 ст. ложки цветков ромашки, залить 250 мл оливкового масла, поставить на маленький огонь, довести до кипения и отставить. Настоять 2 недели. Готовым раствором нужно смазывать больное колено, сверху укутывать теплым шарфом.
Народные средства не могут выступать основой терапии, но их можно использовать в комплексе с традиционным лечением.
Гнойный миозит
К тяжелым формам миозита относится гнойное воспаление скелетных мышц. Развивается на фоне инфекции, требует длительного лечения с применением антибиотиков.
Лечение гнойного миозита часто требует хирургического лечения. Болезнь имеет выраженную симптоматику, при которой отмечается боль в области колена, повышение местной и общей температуры тела до высоких цифр, слабость, разбитость и другие признаки.
Очень важно вовремя провести лечение, чтобы исключить осложнения в виде сепсиса, абсцесса и других опасных для жизни состояний.
Диета
В процессе лечения миозита, больному рекомендуется следить за своим питанием, употреблять блюда с повышенным содержанием витаминов, минералов, а также жирных кислот:
![]()
Блюда рекомендуется готовить на пару или подавать в отварном или запеченном виде. Из рациона нужно исключить жирные, острые, копченные и соленые блюда, также любой алкоголь.
Особое внимание нужно уделить питьевому рациону. В сутки рекомендуется выпивать около 2-х литров воды. Пользу принесет отвар шиповника, морсы, соки, зеленый чай.
Профилактика
Любое заболевание, включая миозит колена, проще предотвратить, чем лечить. Чтобы снизить риск развития болезни, рекомендуется соблюдать некоторые правила:
- Своевременно и правильно лечить вирусные или инфекционные заболевания
- Избегать переохлаждения организма
- Исключить малоподвижный образ жизни
- Не носить тесную и неудобную обувь
- Не напрягать чрезмерно мышцы ног
- Здоровое и правильное питание
Соблюдая элементарные правила можно снизить риск не только развития миозита коленного сустава, но и других болезней, которые существенно ухудшают самочувствие и снижают качество жизни человека. Очень важно при первых признаках болезни исключить самолечение, чем раньше человек обратится к врачу, тем больше шансов на успешное выздоровление.
Читайте также:





