Венерические заболевания коленного сустава

Венерические заболевания гуляют по планете не одну сотню лет, выкашивая значительную часть её населения. Идея связать тяжёлые недуги с именем древнеримской богини любви Венеры пришла в голову французскому медику Жак де Батенкуру в 1527 г. По его замыслу такое название должно было отображать преимущественно половой способ передачи этой группы болезней. Возбудители венерических заболеваний способны глубоко проникать в ткани практически всех внутренних органов и вызывать серьёзные нарушения в их работе. Нередко своей мишенью они выбирают суставы и кости.
Какие венерические заболевания наиболее опасны для костей и суставов?
Венерические заболевания (или заболевания, передающиеся половым путём – ЗППП, как переименовала их Всемирная организация здравоохранения в 1974 г.) опасны тем, что длительное время могут протекать совершенно бессимптомно. От момента проникновения инфекции в организм до появления первых её проявлений может пройти несколько недель или даже месяцев. Иногда признаки болезни дают о себе знать лишь на её последних стадиях, когда лечить уже поздно.
Как правило, поражения суставов и костей являются осложнением именно таких глубоко запущенных патологических процессов. Какие венерические заболевания чаще всего поражают опорно-двигательный аппарат?
Отличить заболевание суставов и костей, вызванное инфекцией, передающейся половым путём, от патологий скелета неинфекционной природы подчас бывает очень сложно: симптомы и в том, и в другом случае очень схожи. Поэтому при постановке диагноза врачи опираются на данные лабораторных исследований.
Анализы на венерические заболевания
Уровень развития современной медицины позволяет обнаружить коварного возбудителя, где бы он ни спрятался. Правда, для этого придётся пройти несколько весьма неприятных процедур. Некоторые из них дорогостоящие. Какие анализы на венерические заболевания обычно рекомендуется сдать? Назовём основные.
- Бактериологическое исследование (посев). У мужчин из уретры, а у женщин из цервикального канала берётся мазок и помещается в благоприятную для размножения микроорганизмов среду. Через несколько дней проверяют, колонии каких микробов образовались, и определяют их чувствительность к разным антибиотикам, чтобы порекомендовать наиболее эффективный.
- Микроскопическое исследование. Взятый мазок наносят тонким слоем на стекло и тщательно изучают под микроскопом. К сожалению, не всех возбудителей можно обнаружить таким способом. Так, он не позволяет увидеть хламидии и вирусы из-за их ничтожных размеров.
- ДНК-диагностика. Мазок обрабатывают раствором белков, которые много раз повторяют молекулы ДНК возбудителя. Потом с помощью специальных реактивов обнаруживают эти клоны. Информативность исследования – 97 %.
- Иммунологическое исследование. У пациента берут кровь из вены и обрабатывают набором разных антигенов (белков патогенных микроорганизмов). Каждый из них способен связываться с определёнными иммуноглобулинами. Если в крови обнаруживается большое количество антител, значит, в ней присутствует инфекция.
Итак, возбудитель установлен. Каково же будет лечение?
Лечение костей и суставов при ЗППП
Лечение костей и суставов при заболеваниях, передающихся половым путём, направлено, прежде всего, на устранение инфекции. Как правило, применяются большие дозы антибиотиков (причём нередко сразу нескольких) или противовирусных средств, позволяющих если не полностью ликвидировать возбудителя болезни, то хотя бы препятствовать его размножению. При этом в схему лечения обязательно вводятся препараты, защищающие организм от побочного действия антибактериальных препаратов.
Параллельно осуществляется симптоматическая терапия костно-суставных патологий, направленная на снятие боли и жара, купирование воспаления, а также восстановление работоспособности суставов и позвоночника. Она включает в себя приём нестероидных противовоспалительных препаратов, обезболивающих средств и бисфосфонатов (в тех случаях, если болезнь затронула кости).
Стоит однако заметить, что перечисленные группы препаратов позволяют лишь на время облегчить состояние больного, но регенерировать уже разрушенные ткани костей и суставов они не в состоянии. Поэтому в ряде случаев после полной ликвидации инфекции показано оперативное вмешательство – костная пластика или эндопротезирование сустава.
Добавим, что согласно требованию Министерства здравоохранения РФ, венерические заболевания имеют право лечить только дерматовенерологи (кожвенерологи, венерологи). Врачи же других профилей (гинекологи, урологи), к которым первым делом обращаются пациенты с подозрением на ЗППП, должны направлять последних к названным специалистам.
Как восстановить суставы и кости безопасно и эффективно?
Как восстановить суставы и кости безопасно для здоровья и эффективно? Ответ на этот вопрос подсказала сама природа.
В её кладовых учёные обнаружили вещества, способные при умелом использовании восстанавливать хрящевую и костную ткань. Так, в корнях одуванчика лекарственного (да-да, того самого одуванчика, который мы всеми силами пытаемся извести на своих приусадебных участках) был найден монотерпеновый гликозид – тараксацин. Он стимулирующим образом воздействует на печень, заставляя её вырабатывать фактор восстановления хрящевой ткани. Под воздействием этого фактора хондроциты (клетки хрящевой ткани) начинают усиленно размножаться, больной сустав регенерируется. Защитить тараксацин от разрушения позволило применение специальной криогенной технологии обработки растительного сырья. Так был создан безопасный и эффективный хондропротектор Одуванчик П.
Восстановить слабую рыхлую костную ткань до нормального состояния, оказывается, также вполне реально. Остеопротекторными свойствами обладает другое натуральное вещество – трутневое молочко . Как показали исследования, в сочетании с легкоусваиваемой формой кальция пчелопродукт способен не только сделать кости плотнее, но и заполнить образовавшиеся в них полости. На основе продукта из трутневых личинок в России было создано три эффективных и безопасных биокомплекса для профилактики и лечения различных костных патологий – Остео-Вит D3, Остеомед и Остеомед Форте. Воистину, медицина – это искусство подражать Природе, как говорил великий врачеватель древности Гиппократ.
Как бы это банально ни звучало, но предотвратить венерические заболевания гораздо проще, чем лечить. Достаточно избегать беспорядочных половых связей, соблюдать правила личной и интимной гигиены и пользоваться презервативом в особо интимных ситуациях. Если же кому-то эти условия кажутся невыполнимыми, то специалисты рекомендуют проходить регулярные профилактические осмотры для выявления болезни на начальной стадии и своевременного лечения.
Осторожно: хламидии!
Впервые о загадочной болезни стало известно в 1916 году, когда врач-гигиенист Ганс Рейтер описал воспаление суставов (артрит) у больного, перенесшего дизентерию. Артрит сопровождался покраснением глаз и урертритом (учащенным и болезненным мочеиспусканием). Сочетание этой триады (конъюнктивит, урертрит и артрит) назвали болезнью Рейтера.
Впоследствии было установлено, что заболевание может быть связано не только с дизентерией. В большинстве случаев оно возникает у людей и не имеющих кишечных расстройств. Куда чаще врачам приходится сталкиваться с совершенно другой его формой – венерической, источником которой являются печально известные внутриклеточные паразиты хламидии трахоматис.
Подцепить хламидии проще простого. Чаще всего эта инфекция проникает в организм при половом контакте, но заразиться можно и вытираясь чужим полотенцем или пользуясь чужой мочалкой (во влажной среде возбудители хла-мидиоза живут 4-5 дней).
Поначалу инфекция никак себя не проявляет. Человек может не чувствовать себя больным до тех пор, пока не переохладится или не переживет сильный стресс.
Есть и еще одно обстоятельство, повышающее нашу уязвимость, – наличие в крови особого антигена под маркировкой HLA.B27, который, как резус-фактор, передается по наследству. Установлено: у его носителей риск заболеть так называемыми серонегативными артритами (в число которых входит и болезнь Рейтера) в 40 раз выше, чем у остальных людей.
Печальный сценарий
Развитие болезни может протекать по нескольким сценариям. При постэнте-роколической ее форме вначале может приключиться банальное кишечное расстройство. Примерно через одну-две недели к диарее присоединяется урер-трит: человеку становится больно и неприятно мочиться. А спустя приблизительно еще недели две начинают болеть и опухать суставы.
Кроме суставов ног при болезни Рейтера может пострадать и позвоночник, особенно при длительном течении заболевания. Узнать об этом можно, сделав рентгеновский снимок таза.
Характерны и поражения кожи. В этом случае особенно страдают мужчины. В 40% случаев у них наблюдается баланит – воспаление головки полового члена – или баланопростит, когда вместе с головкой страдает и крайняя плоть. Реже встречается кератодермия – особые поражения кожи стоп. И совсем редко – так называемые рупироидные высыпания: кольцевидные участки ороовения кожи, возвышающиеся над ее поверхностью и напоминающие кратер.
Вообще же при болезни Рейтера могут поражаться почти все органы и ткани. От опасных поражений глаз до серьезных неполадок в сердечнососудистой системе и пневмонии.
Борьба до победного конца
Начинать лечение нужно в как можно более ранние сроки. Поймать болезнь Рейтера в ее начале – идеальный вариант. Главная задача – борьба с хламиди-озом, для чего потребуется серьезная антибиотикотерапия. Лечиться придется долго, не меньше месяца. А чтобы обезопасить иммунную систему больного, следует воздействовать на нее имму-номодуляторами. Не обойтись и без болеутоляющих средств. Вкупе с гормональными мазями и уколами они сильно облегчают жизнь таким больным.
И только если третий анализ вновь окажется отрицательным, считается, что болезнь побеждена. Однако приблизительно четверти больных так и не удается избавиться от хламидиоза. Болезнь Рейтера становится у них хронической, обрекая на постоянное наблюдение у ревматолога.
Техника безопасности
>> Если все-таки опасный контакт произошел, не поленитесь, сдайте анализ на хламидиоз. Сделать это лучше в специализированном учреждении и как можно быстрее.
>> Предупредить заболевание инфекционным артритом довольно просто. Достаточно соблюдать правила личной и интимной гигиены. В первую очередь это отказ от случайных половых связей или использование презерватива.
>> Если же вас уже прихватило (частые мочеиспускания, неприятные ощущения в урертре), срочно идите к врачу-урологу или дерматовенерологу.
Кстати
Болезнь Рейтера поражает преимущественно молодых мужчин, хотя этот диагноз не редкость и у детей, подростков, пожилых мужчин и женщин. При этом cоотношение женщин и мужчин с болезнью Рейтера составляет 1:20, причем у женщин заболевание протекает несколько легче, чем у мужчин.
Есть много факторов, почему вы можете испытывать болезненные ощущения в суставах, физические упражнения - одно из возможных объяснений. Когда причина вашего дискомфорта настолько очевидна, нет повода для беспокойства. Но если боль не проходит, вам следует немедленно обратиться за консультацией к врачу. Особенно, если вы не можете самостоятельно определить причину. В этом случае болезненные симптомы в суставах сигнал того, что в организме происходят серьезные изменения, и в том числе возможности заболеваний, передающихся половым путем, или аутоиммунного расстройства. Давайте рассмотрим несколько основных причин, из-за которых вы можете испытывать боли в суставах.
Ревматоидный артрит

Это хроническое заболевание, которое характеризуется симметричным воспалением мелких суставов стоп, кистей, локтевых, лучезапястных, плечевых, коленных, тазобедренных. Известно, что ревматоидный артрит повреждает их из-за хронического воспаления оболочки мембран (синовиальной оболочки), выстилающей полость суставов. По мере того как болезнь прогрессирует, она поражает хрящевую кость, вследствие чего возникает деформация суставов и эрозия кости. Обычно при заболевании поражаются именно они, но могут быть затронуты и другие системы (сердце, легкие, нервная система.)
Инфекционный (септический) артрит

Если вы получили порез или колотую рану, которую обработали ненадлежащим образом, соседний сустав может заразиться бактериями, такими как золотистый стафилококк или стрептококк. Первые симптомы включают сильный отек и боль. Лихорадка и озноб, скорее всего, последуют позже. Колени, как правило, являются наиболее часто поражаемыми суставами, но бедра, лодыжки и запястья также входят в зону риска. Лечение в этом случае не избежать, так как вам могут понадобиться антибиотики внутривенно, а вашему врачу потребуется взять жидкость из инфицированного сустава. Если заболевание игнорировать и не начать лечение вовремя, септический артрит может привести к полному сепсису тела, который является смертельным.
Подагра
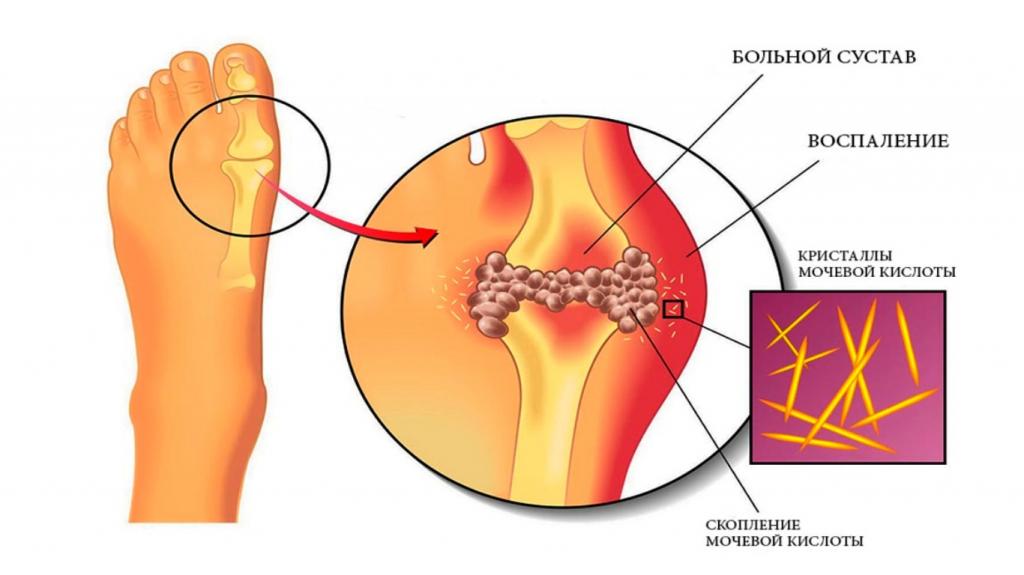
Диета, которая содержит слишком много белка, также может повлиять на ваши суставы. Когда вы включаете в свой рацион слишком много белковой пищи, ваш организм вырабатывает большое количество мочевой кислоты. Если в организме достаточное количество пантотеновой кислоты, она помогает мочевой превращаться в аммиак и мочевину, которые довольно быстро выводятся с мочой. Однако у больных подагрой пациентов чаще всего пантотеновой кислоты недостаточно для того, чтобы преобразовать ее в эти два безвредные соединения, или же ее производство столь велико, что она не может быстро удаляться. Все это способно вызвать интенсивную воспалительную реакцию. Подагра - это один из самых болезненных видов артрита, который вы можете испытать.
Основные симптомы включают жар, покраснение и боль, которые трудно игнорировать. Болезненные ощущения обычно начинаются в большом пальце ноги и в итоге распространяется на другие суставы. Кстати, перегрузка белком - не единственный способствующий фактор. Употребление слишком большого количества алкоголя или сладких напитков, обезвоживание и даже определенные типы лекарств могут вызвать подагру. Обратите внимание: избыточный вес также подвергает вас риску.
Болезнь Лайма

Большое количество людей подвергается укусу клещей каждый год, в результате чего они заболевают этой болезнью. Это одно из самых распространенных заболеваний, передаваемых этими членистоногими в Северном полушарии. Клещ прокусывает кожу и частично проникает внутрь, вводит в ранку часть своей слюны и высасывает кровь. Именно в это время и происходит заражение.
Ранние симптомы болезни Лайма включают усталость, лихорадку, головную боль и во многих случаях сыпь, именуемую бычьим глазом (красное кольцо, окружающее светлый участок кожи). Как правило, заболевание трудно диагностировать, если вы не находитесь в районе, эндемичном для клещей. Но если болезнь Лайма не лечить, бактерии могут распространиться на ваши суставы, особенно колени. У вас также может возникнуть скованность шеи и боль в руках и ногах. А спустя некоторое время будут затронуты сердце и нервная система.
Волчанка
Это аутоиммунное расстройство может вызвать боль во всех суставах, если не провести лечение. Волчанка является заболеванием иммунной системы, которая ошибочно воспринимает свои собственные клетки как чужеродные и начинает с ними бороться. В результате в организме начинают вырабатываться вещества, которые повреждают многие органы: суставы, кожу, кровь, почки и другие. Помимо опухших, болезненных суставов, симптомы также включают сыпь в форме бабочки на щеках. Но симптомы проявляются одинаково не у всех. Выпадение волос, проблемы с дыханием, памятью, язвы во рту, а также сухость глаз и ротовой полости также могут быть признаком волчанки.
Гонорея
Для вас может оказаться неожиданностью, что это заболевание, передающееся половым путем, влияет не только на ваши половые органы. Но оно вызывает проблемы с суставами и может привести к болезненному состоянию, известному как гонококковый артрит. Этот недуг имеет тенденцию затрагивать женщин больше, чем мужчин и является наиболее распространенным среди сексуально активных девочек-подростков.
Наряду с симптомами самой гонореи, которая включает ощущение жжения при мочеиспускании или повышенное выделение из полового члена или влагалища, другие признаки включают в себя горячие, красные опухшие суставы.
Что такое сексуально связанный артрит
Сексуально связанный артрит (Sexually Associated Arthritis) воспаление синовиальной оболочки суставов - редкое,но серьезное осложнение половых инфекций,в некоторых случаях ведущее к инвалидности пациента.Различают сексуально-связанный реактивный (Sexually-Associated Reactive Arthritis - SARA) и септический (Septic Arthritis) артриты.
Международная классификация болезней Х пересмотра
International Statistical Classification of Diseases and Related Health Problems 10th Revision Version for 2006 различает различает следующие сексуально-связанные артриты.

Что такое реактивный артрит
Наиболее общими чертами всех реактивных артритов являются
Сексаульно-связанный реактивный артрит
Сексуально связанный артрит (Sexually-Associated Reactive Arthritis - SARA) возникает при инфицировании уретры,цервикального канала и в более редких случаях (0.8-4%) влагалища,предстательной железы и органов малого таза женщин следующими инфекционными агентами.
Возбудитель
Очаги поражения
* Частота среди всех сексуально-связанных артритов
Есть сообщения о связи ВИЧ-инфекции и развития реактивного артрита - эти случаи наблюдались среди африканского населения ( sub-Saharan) и не встречались среди европейской популяции.Glenn S. Gerber, MD 2002 считает,что инфицирование Gardnerella vaginalis может вызывать реактивный артрит (болезнь Рейтера)
Энтерогенныйреактивный артрит
Энтерогенный реактивный артрит наиболее часто возникает при инфекционных заболеваниях тонкого и толстого кишечника
Заболевание
Возбудители
Salmonella enteritidis
Salmonella typhimurium
Shigella dysenteriae
Shigella flexneri
* Частота возникновения артрита при данном заболевании
Также описаны реактивные артриты при заболеваниях кишечника,вызванных клостридиями ( Clostridia difficile)
Что такое септический артрит
Септический артрит (Septic Arthritis)- непосредственный гематогенный (через кровь) занос инфекции в суставы.Наиболее часто этот вариант встречается при диссеминированной форме гонококковой инфекции.Хотя некоторые исследователи признают гематогенный занос (через инфицированные марофаги) в суставы хламидий и вирусов герпеса и даже уреаплазмы
Какие причины реактивного артрита
Точные механизмы возникновения реактивного артрита до сих пор не ясны.В настоящее время установлено только два достоверных момента патогенеза реактивного артрита
Аутоиммунная реакция
В основе возникновения артрита лежит иммунологическая реакция антиген-антитело,впридачу эта реакция носит аутоиммунный характер - т.е. антитела вырабатываются против собственных тканей организма.Согласно одной из версий антигены инфекционных агентов гематогенным путем разносятся по организму и попадают в синовиальную жидкость суставов.По другой версии в результате микробной мимикрии,в основе которой лежит сходство антигенов микроорганизмов и антигена HLA (см.ниже) в результате чего организм начинает вырабатывать антитела против собственных тканей,схожих по строению с тканями в первичных очагах ,в данном случае против эпителия синовиальных оболочек суставов.
Механизм развития аутоиммунного процесса
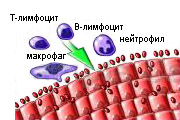
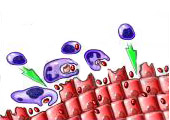
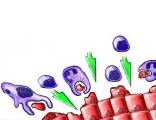
Инфекционные агенты находятся на эпителии мочеполовых органов или внутриэпителиально.
Нормальная иммунологическая реакция - уничтожение микроорганизмов иммунокомпетентными клетками и антителами
Аутоиммунная реакция - уничтожение клеток эпителия иммунокомпетентными клетками и антителами
Генетическая предрасположенность
Однако четкой связи между тяжестью,длительностью инфицирования половыми инфекциями,сроком начала лечения и развитием реактивных сексуальных артритов не отмечается.Тогда возникает вопрос - почему у одних больных развивается осложнение в виде реактивного артрита,а у других нет?В значительной мере ответ на этот вопрос был дан с открытием в 1954 году антигенов системы гистосовместимости человека HLA (Human Leukocyte Antigen – человеческий антиген лейкоцитов).Было установлено,что имеются различные группы антигенов системы HLA,которые связаны с различными заболеваниями (в виде устойчивости,восприимчивости,остротой и тяжестью течения и.т.д.).Также было установлена генетический характер (передача по наследству) этих групп антигенов.
Особенное внимание было уделено изучению антигена гистосовместимости HLA -B27.Достоверно установлено, что частота встречаемости HLA-B27 значимо высока при некоторых ревматических заболеваниях (анкилозирующем спондилите, остром переднем увеите, и в том числе при синдроме Рейтера и при реактивных артритах)
Частота выявления HLA-B27 при реактивных артритах
Реактивные артриты
Частота HLA-B27 %
Острый передний увеит
Реактивный артрит (Yersinia, Salmonella, Gonococcus)
* По некоторым данным частота выявления носителей HLA - B27 у больных с болезнью Рейтера достигает до 75-95%
Таким образом,в развитии реактивных артритов у больных половыми инфекциями,ведущую и значимую роль играет генетическое (наследственная передача) носительство антигена гистосовместимости HLA-B27.К примеру, среди лиц западно-европейского происхождения HLA-B27 обнаруживается в 7%случаев,а среди больных реактивными артритами,включая болезнь Рейтера до 95%.Носительство HLA-B27 является одним из ключевых факторов к развитию реактивного артрита у больных с половыми инфекциями.Точный механизм предрасположенности неизвестен,согласно одной из теорий антиген HLA является патогенным рецептором,к которому прикрепляются бактерии и вирусы,повреждая при этом клетки организма.Согласно другой -происходит модификация антигена бактериями и вирусами,вследствии чего иммунные клетки не распознают модифицированные антигены HLA и в результате классических иммунных реакций происходит повреждение собственных тканей организма.
Какие признаки сексуально-связанного артрита
У 88 % пациентов артрит в среднем начинается в течение 30 дней после инфицирования при половом контакте или в течении 2-х недель от появления симптомов поражения мочеполовой системы
Выделяют 2 стадии заболевания: первая - инфекционная, характеризуется наличием хламидии в уретре; вторая - иммунопатологическая, сопровождающаяся развитием иммунокомплексной патологии с поражением синовии суставов и конъюнктивы.
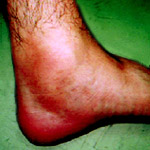
Наиболее частый симптом - боль с или без отека сустава и неподвижность (ригидность) наиболее часто в коленях и стопах.Болевые ощущения и ригидность часто приводят к трудностям при ходьбе.Фасциит встречается приблизительно у 20% больных .Приблизительно у 30% встречается тендовагинит.У 15-20% дактилит .Боль в пояснице встречается у 10% больных в острой фазе процесса и у больных с сакроилиитом.Наиболее часто поражаются от 1 до 5 суставов нижних конечностей,причем поражение их ассиметричное.
Как правило, в начале заболевания поражаются суставы нижних конечностей: коленные, голеностопные суставы, мелкие суставы стоп, характерно поражение околосуставных тканей, которое приводит к "сосискообразной" деформации пальцев стоп.
Какие осложнения сексуально-связанного артрита
- Хроническое течение артрита
- Деформация и котрактура суставов
- Стойкая неспособность к движению
- Катаракта и слепота
Как диагностируется и лечится артрит
Диагностические критерии реактивного артрита
Артрит (два признака из трёх)
- Ассиметричный
- Моно- или олигоартрит
- Поражение нижних конечностей
Предшествующая инфекция (один признак из двух)
Доказательства "триггерной" инфекции
- Положительные результаты соскоба мочеиспускательного канала или шейки матки на Chlamydia trachomatis
- Положительные результаты бактериологического исследования кала на энтеробактерии
Доказательства стойкой инфекции в синовиальной оболочке (положительные результаты иммуногистологических исследований).
Следует исключить другие ревматические заболевания
Диагноз по выбранным критериям
Определённый реактивный артрит - первый или второй основной критерий и какой-либо дополнительный критерий.
Вероятный реактивный артрит - первый и второй основные критерии в отсутствие дополнительных критериев или один основной и один или несколько дополнительных критериев.
Где можно получить еще информацию
Reactive Arthritis (eMedicine 2007) Full text
Reactive Arthritis (eMedicine 2007) Full text
Подбор статей и резюме статей по теме из PubMed (National Library of Medicine)
посещений 47049 обновлено 11.02.11
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ.ПРОКОНСУЛЬТИРУЙТЕСЬ С ВРАЧОМ.
Воспалительный процесс в коленном суставе зачастую является проявлением артрита, но причины его возникновения могут быть и другими. Симптоматика данной патологии напрямую зависит от первопричины ее возникновения и запущенности лечения.
Раннее лечение дает максимальные результаты, поэтому обращение к врачу после обнаружения воспаления коленного сустава является обязательной мерой. Каких провоцирующих факторов стоит избегать, и какой подход используется при построении стратегии лечения?
Фоновые патологии
Боль в области колена – основная жалоба пациента с воспалением коленных суставов. Процесс воспаления может поразить оба колена одновременно, и чаще всего проблема возникает на фоне артрита.

- Ревматоидный артрит сопровождается постепенным разрушением коленного хряща в суставе. Риск возникновения болезни присутствует в любом возрасте. Чаще всего наблюдается развитие патологии в обоих коленных суставах.
- Остеоартрит – наиболее распространённая форма воспаления связок в суставах колена. Данное заболевание относиться к классу дегенеративных, происходит постепенное истощение хряща сустава на патологическом уровне. Люди в зрелом возрасте более склоны к заболеванию остеоартритом.
- Посттравматический артрит — воспаление сустава колена, полученное вследствие травмы. Симптоматика данного заболевания схожа с остеоартритом и может развиваться долгие годы после получения травмы – повреждение связок, разрыв суставного мениска.
![]()
Провоцирующие факторы
Провоцирующие факторы и причины воспаления коленного сустава имеют разную природу происхождения:
- Чрезмерные физические нагрузки приводят к микротравмам структур сочленения колена и высокой вероятности развития артрита;
- Ожирение. Люди с избыточным весом подвергают дополнительной нагрузке все суставы организма, в частности и колени. Суставы и хрящи не только быстрее изнашиваются, но также наблюдаются дегенеративно-дистрофические изменения;
- Проблемы с опорно-двигательным аппаратом;
- Неразвитые мышцы не дают достаточную стабильность в поддержке суставов, что провоцирует воспаление суставов колена, микротравмы и гипермобильность их составляющих компонентов;
- Возрастные изменения часто приводят к развитию артрита;
- Различные травмы – случайные или возникшие на фоне занятий профессиональными видами спорта;
- У людей женского пола чаще встречаются заболевания суставов;
- Инфекция также часто выступает в роли возбудителя. Она попадает в организм при переливании крови или через поврежденную капсулу коленного сустава. Из других очагов инфицирования инфекция распространяется через лимфу и может достигать сустава. Процесс инфицирования часто запускают венерические болезни.

Симптоматика
Симптомы воспаления коленного сустава напрямую зависят от первопричины. В большинстве случаев во всех формах болезни проявляются одни и те же признаки – болевые ощущения, отёчность, нарушение привычной функции сустава.
Воспаление чаще всего сопровождается постоянным болевым синдромом.
При артрите боль может проявляться разнообразно:
- Боль при остеоартрите проявляется постепенно, в зависимости от прогресса патологических изменений. На первоначальной стадии боль проявляется периодами, в зависимости от степени нагрузок, особенно вечером и ночью. Боль проходит утром, после отдыха, но в дальнейшем болевой синдром повторяется все чаще и с большей интенсивностью.
- При инфекционном артрите болевой синдром возникает неожиданно, его характер пульсирующий, интенсивный и резкий. Боль усиливается в движении, складывается ощущение распорки в колене.
- Артрит сопровождает вся характерная для воспаления симптоматика – покраснение и повышение температуры в месте отека. Данные признаки проявляются в моменты обострения. Колено пациента увеличивается в размере, опухает, четкие контуры заглаживаются.
- Ревматоидный артрит редко поражает колени, поскольку в основном влияет на небольшие суставы стоп и рук. Боль постоянная и ноющая, провоцирует скованность. Иногда человеку нужно проходить половину дня для нормализации функции колен.
- Артрит колен часто провоцирует воспаление мениска. Мениск представляет собой амортизирующую внутреннюю прокладку из хрящевой ткани. Одними из причин изменения патологического состояния данного амортизатора являются травмы и дегенеративно-дистрофические изменения в суставе.
![]()
Опасность отсутствие лечения
Без своевременного лечения воспаления коленного сустава человек подвергает себя большой опасности. Патология может закончиться деформацией сустава, ограничением функциональности ноги и даже инвалидностью. Другие заболевания практически не влияют на деформацию суставов (ревматизм, реактивный артрит, волчанка), но есть опасность поражения сторонних систем организма, которые могу привести к летальному исходу.
Нозологическое воспаление в прочих проявлениях часто заканчивается контрактурами и деформацией. Несвоевременное лечение провоцирует развитие сгибательных и разгибательных контрактур колен, деформацию ног Х- или О-подобным образом. В последнем случае восстановление полноценной функции ноги невозможно без протезирования.
Доврачебная помощь
Только квалифицированные специалисты подскажут, как снять воспаление в коленном суставе, но перед посещением врача нужно знать, как снизить боль и не ухудшить ситуацию.
Самопомощь основывается на следующих принципах:
- Приложить холод к месту воспаления;
- Обеспечить покой суставу;
- Наложить тугую повязку;
- Уложить пораженную конечность на возвышенность.
![]()
В качестве фиксатора можно воспользоваться эластичным бинтом. При обострении в первые часы применяют холодные компрессы. В борьбе с болью поможет анальгетик или другое нестероидное противовоспалительное.
Диагностика
Воспаление провоцирует ограничение функций конечности и приводит к скованности в движении. Боль заставляет человека ограничивать нагрузку на ногу, что приводит к большому дискомфорту. Отек также приводит к проблемам с подвижностью. В этом случае обнаружение очага воспаления и постановка предварительного диагноза не вызовет проблем.
После проведения дополнительного соответствующего анализа врач может поставить окончательный диагноз и назначить лечение. Дополнительная диагностика заключается в определении рода анатомического изменения сустава колена и природы его патологии.
С этой целью проводятся следующие диагностические исследования:
- Общий анализ крови;
- Проведение проверки на инфекции – ПЦР;
- Взятие пункции;
- Рентген;
- Компьютерная томография.
![]()
Стратегия лечения
Последовательность и характер лечения определяется происхождением заболевания. Основными составляющими терапии является лечебная гимнастика, соблюдение режима активности и отдыха, частичная иммобилизация и принятие препаратов для снятия воспаления.
К традиционным составляющим консервативного подхода относятся следующие меры:
- Избавление от лишнего веса;
- Исключение интенсивных физических нагрузок, смена вида спортивных занятий;
- Физиотерапия. Комплекс спортивных занятий, направленных на укрепление мышц каркаса сустава, восстановление двигательной функции, а также увеличение их гибкости;
- Лечение воспаления коленного сустава медикаментами предполагает использование средств нескольких групп, действие которых устраняет патогенетическую причину заболевания и симптомы воспаления;
- Иммобилизация посредством поддерживающих аксессуаров, к которым относятся костыли и трость, ортопедические стельки, коленные рукава и бандаж.




Противовоспалительные препараты являются основой медикаментозного лечения, поскольку они купируют болевую симптоматику и снижают активность очага воспаления. Подобные средства назначают при бурсите, синовите и любых видах гонартроза.
- Нестероидная группа противовоспалительных медикаментов используется на первых этапах. Длительная терапия требует использования селективных препаратов, которые не воздействуют негативно на работу ЖКТ. В качестве примера можно привести Мовалис, Диклофенак и на его основе Ибупрофен (Мотрин, Адвил), Мелоксимак, Кетопрофен, Бутадоин. Нестероидные средства не рекомендуется применять долго, поскольку они сокращают выработку природных веществ – протеогликанов, отвечающих за приток жидкости к хрящам, что провоцирует разрушение тканей.
- Хорошо справляются с выраженными болями препараты на основе блокатора ЦОГ-2, например, Целекоксиб (Целебрекс). Сочетание с другими нестероидными воспалительными может привести к нежелательным последствиям. При назначении лечения обязательно необходимо сообщить врачу обо всех имеющихся и перенесенных заболеваниях – инфаркт или инсульт, стенокардия или гипертония, аллергия на аспирин и другие компоненты препарата.
![]()
Длительное использование противовоспалительных неселективных препаратов может спровоцировать раздражение слизистой ЖКТ, что приведет к тошноте и коликам.
После того, как пациента больше не будет беспокоить вопрос о том, чем снять воспаление в коленном суставе, можно переходить к использованию хондропротекторов и физиотерапевтическим процедурам, которые включают массаж и лечебную гимнастику.
В организме человека вырабатываются природные вещества (гликозамин и хондроитинсульфан), которые питают и защищают хрящевую ткань. Первоначальное лечение хондропротекторами заключается в возобновлении структуры ткани хрящей, приостановке процесса разрушения. Только после длительных 2-3 курсов приема препарата можно получить положительный эффект.
В основном полный цикл лечения составляет год-полтора. Необходимая концентрация препарата (от 1000 до 1500 мг в сутки) должна соблюдаться на протяжении всего курса лечения.
Чаще всего данная группа препаратов изготовляется на базе хондроитинсульфата и глюкозамина, а их комплексное воздействие на организм представлено следующими изменениями:
![]()
Активизация формирования ключевых составляющих хряща;- Активизация выработки внутрисуставной жидкости;
- Снятие воспаления;
- Блокировка разрушения хрящевой ткани;
- Снятие отека;
- Защита от свободных радикалов.
С помощью таких средств можно значительно уменьшить болевой синдром и снять воспаление, но они не излечат само заболевания. Хорошо поддается лечению согревающими мазями гонартроз без симптомов синовита благодаря улучшению циркуляции крови в системе сосудов. В качестве примера можно привести такие препараты как: Гевкамен или Эспол, Никофлекс-мазь и Меновазин.
Противовоспалительные мази на основе нестероидных компонентов помогут при лечении артроза с угрозой синовита. Применения таких мазей недостаточно, чтобы снять воспаление коленного сустава полностью, поскольку через кожный покров всасывается только 5-7% действующего вещества.
Для наложения компресса используют следующие препараты:
- Димексид за счет хорошего проникновения через кожу уменьшает воспалительный процесс, рассасывает отек и активизирует обмен веществ в тканях.
- Бишофит – нефтяной продукт, хорошо обезболивает, снимает воспаление, согревает зону воздействия, что способствует увеличению подвижности.
- Медицинская желчь – согревающее средство с рассасывающим эффектом. Нельзя применять в состоянии лихорадки.

Инъекции глюкокортикостероидами используются в качестве первой помощи при воспалении коленных суставов. Гормоны, входящие в состав препарата, эффективно борются с болью и воспалением, особенно при синовите. Подобные инъекции необходимо применять в комплексе с другими видами лечения, поскольку гормоны только купируют симптоматику, а не лечат заболевание.
Если после первой инъекции желаемый результат не был достигнут, следует поменять препарат и подобрать более точное место укола. Если и на данном этапе необходимого эффекта не последовало, ввод гормональных препаратов необходимо прекратить ввиду их неэффективности для вашего организма.
Довольно популярны препараты на базе гиалуроновой кислоты, которые еще называют имплантатами или жидкими протезами. Данная инъекция вводится в полость коленного сустава, где она образует защитную пленку, которая предотвращает его разрушение и способствует лучшему скольжению суставов.

После стадии полного приглушения болевого синдрома можно переходить к физиотерапии и массажам. Подобные процедуры способствую более быстрому восстановлению прежней подвижности и работоспособности коленного сустава.
Благодаря массажу тонус мышц увеличивается, улучшается циркуляция крови и обмен веществ. После лечения восстановленному колену нужен покой без физических нагрузок с соблюдением диеты.
Хирургическое вмешательство
В отдельных случаях хирургическое вмешательство является единственным решением, так как лечить воспаление коленного сустава в запущенных формах по-другому нельзя. Операция решает проблемы с болевыми ощущениями, воспалением и заметно улучшает подвижность сустава.
При тяжелой форме артрита данная методика является альтернативой всем существующим способам лечения. Протезирование способно вернуть человека к обычному образу жизни практически на любой стадии заболевания.
Для предотвращения подобных заболеваний нужно придерживаться принципов профилактики, которые основаны на своевременном лечении системных и инфекционных заболеваний, вывихов, ушибов, избегании набора лишнего веса и переохлаждения суставов.
Читайте также:








