У подростка болит под коленом кость
Когда под кожей на ногах начинают возникать уплотнения, люди часто беспокоятся, предполагая серьёзное заболевание. В большинстве случаев беспокойства действительно оправдываются. Организм, функционирующий в стандартном, здоровом режиме, не должен создавать поводов для беспокойства. Происходящие изменения игнорировать нельзя.
Порой подобные симптомы выступают начальными признаками болезни Осгуда-Шлаттера. Для уточнения диагноза рекомендуется обратиться на врачебную консультацию.
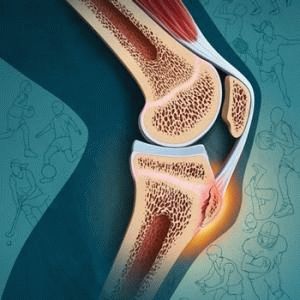
Возникновение
Шишки на кости ниже колена – явление, распространённое среди детей и подростков в начале полового созревания. Если в районе кости нанесена травма либо оказано чересчур сильное давление, возможно ожидать проявления отдельных симптомов. Известны и прочие пути, по которым болезнь способна пробраться в кости.
Главная причина – постоянное давление на кости, не приспособленные к усиленным физическим нагрузкам. Шишка на ногах возникает вследствие растягивания сухожилия – мышцы, соединяющей большеберцовую кость и коленную чашечку. На конце трубчатой кости (на ногах, руках) расположены хрящи, обнаруживающие меньшую прочность, чем кость. Основное давление приходится на них, растягивание сухожилия – типичная реакция. Костная ткань пытается избавиться от дефектного нароста на ногах, начинает обтягивать собой возникшее образование, в результате появляются небольшие бугорки.
Группа риска
Возникновению шишки на ногах подвержены преимущественно дети и подростки, регулярно занимающиеся видами спорта, включающими постоянное вовлечение ног. Сказанное относится к командным видам спорта, где требуется быстро бегать и быстро принимать решения. К примеру:

- Прыжки;
- Бег;
- Спортивная ходьба;
- Фигурное катание;
- Гимнастика;
- Футбол;
- Баскетбол.
Отсутствует конкретная статистика, уточняющая частоту проявления дефекта у определённого пола. Предрасположенность чаще наблюдается у мальчиков. Девочки, регулярно практикующие спорт, также включаются в группу риска.
Единственное, в чем различается протекание болезни у обоих полов – возраст возникновения. Период связан с различными темпами роста организма, большую роль играют костные ткани и половое созревание, раньше протекающее у девочек. Для мальчиков опасен возраст 13-14 лет, для девочек – 11-12. Случается, шишка на ноге возникает раньше либо позже указанного возраста, подобное происходит значительно реже.
У 20% подростков-спортсменов диагностируется дефектное образование ниже колена, способное возникнуть и у детей, не вовлечённых в постоянную физическую активность – данные относятся к 5% остальных подростков.
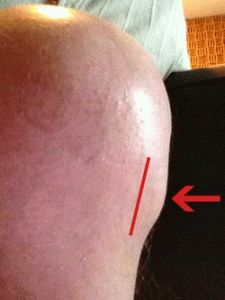
Симптомы
Небольшая шишка возле колена – не единственный симптом проявления болезни Осгуда-Шлаттера. Чаще основными признаками заболевания становятся болевые ощущения, беспокоящие ребёнка:
- Постоянные боли в области шишки, расположенной чуть ниже колена, в районе большеберцовой кости, постоянные отёки, уязвимость.
- Боли в области колена, возникающие после долговременного давления на ноги по причине занятий спортом либо физической активности. Боли уходят в покое.
- Напряжение в близлежащих мышцах.
Боли, их область и интенсивность различаются от случая к случаю, общим становится поражение колена. У избранных болезнь проявляется возле колена исключительно после небольших физических упражнений, вроде бега или прыжков. У прочих болезненные ощущения в ногах не прекращаются, создавая дискомфорт на протяжении длинного срока. Чаще поражается одно колено, случается, болезнь затрагивает оба.
Перечисленные симптомы возможно приписать любой болезни костей на ногах. Точное название и лечение устанавливается исключительно врачом после ряда анализов и процедур на качественном медицинском оборудовании.
Диагностика и лечение
Когда пациент приходит на обследование, врач задает вопросы, касающиеся:
- Симптоматики болезни с подробностями;
- Привычные физические нагрузки – выслушав информацию, врач самостоятельно проведёт параллель между занятиями и возникновением болезни, установит взаимосвязь при наличии предпосылок;
- Генетической предрасположенности;
- Предыдущей медицинской истории, касательно травм на ногах;
- О лекарствах, пищевых добавках и привычном рационе ребёнка.
Врач осмотрит коленный сустав на наличие отеков, болезненных ощущений и дефектных образований. Чтобы с полной уверенностью сказать о наличии либо отсутствии растяжения сухожилия, назначается рентген.
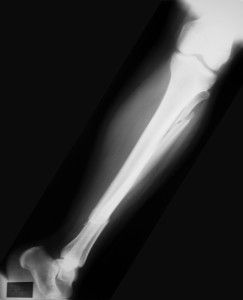
Чаще при диагностике нижней части коленного сустава у пациента выявляется типичное смещение: подобное часто происходит в подростковом возрасте. Если диагностирована болезнь Осгуда-Шлаттера, переживать не стоит: от заболевания возможно избавиться. Лечение не означает попадание в больницу и нарушение привычного жизненного порядка: главное – равномерно распределить нагрузку на кости. Если симптомы проявляются болезненно, создают немаленькие жизненные затруднения, назначается курс приёма медикаментов, физиотерапия, рекомендуют лечебную физкультуру.
Главная роль медикаментов в избавлении ноги от боли, лечебная гимнастика и физиотерапия снижают возможную отечность и болевые ощущения. Специальные физические упражнения растягивают четырехглавую мышцу ноги, делают её эластичной, снижая нагрузку на пораженную область кости. Рекомендуется во время каждого упражнения надевать наколенники, оберегающие сустав от повреждений.
Во время лечения болезни запрещается постоянное и статичное напряжение на суставы. Нельзя бегать, прыгать и стоять на коленях.
Вероятные осложнения
Осгуд-Шлаттер протекает быстро, заканчивается, когда организм ребёнка и костные ткани перестают расти. Случается, помимо неприятных симптомов и дискомфорта болезнь продуцирует осложнения. Случается подобное редко, но отдельные случаи зафиксированы.
Осложнениями болезни выступают:
- Хронические боли в ногах;
- Небольшие, безвредные опухоли чуть ниже колена;
- Костная шишка, образованная после растяжения сухожилия.
Существование подобных осложнений не влияет на функционирование опорно-двигательной системы. От отёков и боли рекомендуется избавиться при помощи холодных компрессов и нестероидных противовоспалительных средств, шишка редко создает дискомфорт. Обычно она ни на что не влияет и не изменяется по мере роста ребёнка.
Болезнь Осгуда-Шлаттера способна уйти самостоятельно, но момент ухода непредсказуем. Немногие врачи, взглянув на пациента, способны с уверенностью предсказать время окончания роста организма. Возможно уточнение в пределах временной области, и только. Дискомфортные ощущения и боли в ногах будут дальше беспокоить ребёнка, создавая атмосферу затруднённого детства. Лучше заняться болезнью безотлагательно, при появлении подозрительных симптомов, заранее избавившись от неприятных ощущений.
Болезнь Шляттера (код МКБ – 10:М92.5) – это поражение опорно-двигательного аппарата, при котором страдают определенные участки трубчатых костей. Ее относят к остеохондропатии – группе патологий, которые зачастую проявляются у детей и подростков. На сегодняшний день истинные причины возникновения заболеваний не установлены. Все же мнение специалистов сводится к тому, что болезнь Шляттера коленного сустава у подростка развивается в результате дисбаланса развития костей и нарушения функционирования кровеносных сосудов. Все это возникает на фоне серьезных физических нагрузок.

Болезнь сопровождается болями
Возрастная категория подверженности болезни
Болезнь Осгуда Шляттера является возрастным заболеванием, и в основном с ним сталкиваются подростки и дети в возрасте от 10 лет до 18 лет. Именно в этот период они начинают интенсивно расти. При этом есть некоторые отличия между девочками и мальчиками. Так как у девочек половое созревание начинается раньше, то и риск развития патологии припадает на возрастной период 11-12 лет. У мальчиков он составляет 13-14 лет.
Болезнь является очень распространенной. Согласно статистике, ее диагностируют у 11% всех детей. Особенно это касается тех, кто активно занимается спортом. Недуг начинает развиваться на фоне полученной травмы, даже незначительной.
Итак, к основным факторам риска можно отнести:
- Возраст. Зачастую патология развивается у детей и подростков до 18 лет. Во взрослом возрасте риск минимален. Основной признак – шишка под коленом.
- Пол. Синдром Шляттера бугристости большеберцовой кости зачастую наблюдается у мальчиков, так как они больше всего увлекаются различными видами спорта. В результате риск получения травм у них очень высок.
- Вид спорта. В зону риска попадают дети, которые занимаются активными видами спорта, такими как футбол, баскетбол, хоккей и другие. Иногда болезнь возникает на фоне сопутствующих заболеваний, таких как плоскостопие. Как известно, военкомат отмечает наличие такого недуга в карте призывника.
Чтобы предотвратить возникновение осложнений, необходимо своевременно обратиться за помощью к специалисту, но для этого нужно знать основные симптомы недуга.
Характер боли
Заболевание сопровождается различной симптоматикой. Одним из главных симптомов являются боли в области коленного сустава. Их характер напрямую зависит от индивидуальных особенностей организма. Так, некоторые дети ощущают незначительные боли при выполнении определенных движений и упражнений, таких как прыжки или бег. Другие же – страдают от изнурительных и постоянных болей не только в ноге, но и в спине.
Как правило, патология поражает только одну конечность, но бывают и исключения. При поражении обеих ног подросток чувствует характерные боли и дискомфорт. Симптоматика будет продолжаться до тех пор, пока не закончится период роста костей. При острой форме потребуется квалифицированное лечение, вплоть до проведения операции.
Причины проявления болезни
Причины развития недуга заключаются не только в физических нагрузках, но и в особенностях строения опорно-двигательного аппарата. Все трубчатые кости, расположенные в конечностях, имеют определенные зоны роста. Они расположены на их концах и представлены в виде хрящевой ткани, которая обладает меньшей прочностью, чем кости.
В результате недостаточной прочности и воздействия физических нагрузок зоны роста подвергаются повреждениям. Это проявляется в их отечности и возникновении болей. Помимо этого, при физической активности можно растянуть сухожилия. На фоне этого четырехглавая мышца, которая соединяет большеберцовую кость и чашечку, натягивается. Помимо этого, при активном росте питание апофиза нарушается.
Под влиянием таких факторов начинает развиваться воспаление, которое приводит к оссификации не сформированной до конца кости. При этом наблюдается ненормальное разрастание костной ткани в области апофиза. Таким образом, под коленом формируется бугорок, который является основным симптомом синдрома Шляттера.

Физические нагрузки сопутствуют развитию синдрома Шляттера
Возможные осложнения
Осложнения и негативные последствия заболевания встречаются очень редко. Зачастую недуг отличается доброкачественным течением. Самостоятельный регресс возникает после того, как человек перестает расти. А это значит, что в любом случае в возрасте 23-25 лет заболевание перестает прогрессировать. Это связано с тем, что после достижения этого предела ростковые зоны костей закрываются. В результате основные причины возникновения и развития недуга исчезают.
В некоторых случаях, особенно при запущенной стадии, у человека остается внешний дефект. Он представлен в виде бугорка, который размещен под коленом. Несмотря на наличие такого образования, оно не влияет на функционирование коленного сустава и самой конечности, хотя бывают и исключения.
В редких случаях под воздействием различных факторов заболевание протекает с осложнениями. Прежде всего, это касается фрагментации бугристости. Иными словами, происходит отрыв связки и отсоединение секвестра от большеберцовой кости. Фрагментация сопровождается нарушением функционирования сочленения и конечности. Единственным решением является хирургическое вмешательство, в процессе которого восстанавливается целостность связки.
Диагностика болезни
Диагностировать болезнь Шляттера не составляет труда для квалифицированного врача. Для этого достаточно просто выполнить несколько простых процедур:
- Осмотр пациента и сбор необходимой информации. В результате пальпации специалист может определить наличие воспалительного процесса, что свидетельствует о патологии. Помимо этого ему необходима вся информация о присущих симптомах. К вниманию также берется описание прошлых или сопутствующих заболеваний, а также о приеме препаратов на сегодняшний день.
- Рентгенологическое обследование (рентген). Проводится для того, чтобы подтвердить диагноз. В данном случае проводится обследование сочленения в боковой проекции. На рентгеновском снимке видна остеохондропатия бугристости большеберцовой кости и ее фрагментация, если таковая имеется.
Если в результате таких исследований врач сомневается в поставленном диагнозе, то пациенту назначается КТ, УЗИ и МРТ. Что касается лабораторных исследований, то в них нет надобности, так как анализ крови и мочи будет в пределах нормы.

При диагностике часто применяют рентгенологическое исследование
Оперативное вмешательство
Зачастую болезнь на начальном этапе не нуждается в лечении, так как она самостоятельно регрессирует на протяжении определенного времени. Для этого нужно просто придерживаться определенных условий. Основной задачей является предотвращения нагрузок и возникновения повреждений конечности. Но если недуг снижает качество жизни, нарушает функционирование ног и вызывает боли, то пациенту назначается комплексная терапия.
В большинстве случаев, на что указывает информация с форумов, справиться с недугом можно посредством консервативного лечения в домашних условиях, которое включает в себя прием медикаментозных средств и физиотерапию. Избавляться от недуга нужно путем приема определенных лекарств и соблюдения предписаний врача. Не стоит забывать о режиме, диете, тейпировании, использовании ортопедических стелек и отстранении от занятий спортом. Все эти методы направлены на предотвращение развития недуга и полное его устранение.

Консервативное лечение включает в себя массаж и другие методы физиотерапии
Для устранения симптоматики применяют лечебный массаж, гимнастику и ЛФК, электрофорез, мази и даже эфирные масла. Разрабатывание конечности позволит ускорить выздоровление.
К сожалению, бывают случаи, когда консервативное лечение не дает желаемого результата. В таком случае врачи рекомендуют провести операцию, которая направлена на устранение симптоматики и восстановление нормальной работы конечности. Показания к проведению процедуры таковы:
- недуг развивается на протяжении 2 лет и более;
- консервативное лечение, которое проводилось 9 мес., не дало желаемого результата;
- степень поражения очень высока – наличие фрагментации кости и отрыва связки;
- на момент диагностирования заболевания больному уже исполнилось 18 лет.
При проведении операции специалисты придерживаются основного принципа: с минимальным ущербом добиться высоких показателей. Таким путем хирург устраняет некротический очаг и подшивает фиксирующую бугристость трансплантата кости. После этого травматолог накладывает давящую повязку в виде бандажа на левую или правую ногу. Такой наколенник больной должен носить на протяжении одного месяца. При этом не рекомендуется тренироваться.
После операции пациент проходит реабилитационный период, на протяжении которого назначаются специальные упражнения и медикаменты. Это позволяет ускорить купирование болей и восстановление конечности после вмешательства.
Нередко дети на протяжении нескольких дней или недель подряд жалуются родителям, что ощущают боли в области отдельных костей скелета. Какие причины могут вызывать подобные ощущения, связано ли это с активным ростом скелета или это признаки патологии? Наряду с вполне физиологическими болями роста, такие ощущения в области костей могут быть первыми симптомами кисты, остеомиелита или иных достаточно серьезных патологий. Родители при наличии подобных жалоб должны обратиться с детьми к травматологу или хирургу.
Боль в костях у ребенка: отчего она возникает?
В некоторых случаях дети могут несколько дней, либо недель подряд жаловаться на боль в области костей. Обычно это длинные трубчатые кости рук или ног, хотя могут быть и иные локализации. Родителей беспокоят подобные жалобы, и они не знают, стоит ли облегчать состояние в домашних условиях за счет препаратов или подручных средств, или стоит обращаться к врачу. В большинстве случаев подобная боль возникает в периоды активного роста, вытяжения костей скелета в длину, за которыми просто не успевает ткань надкостницы, в которой сосредоточено большинство болевых рецепторов. Для ростовых процессов характерна летучая, непостоянная боль, меняющая свою локализацию. Чаще всего боли возникают после активно проведенного дня, когда дети много бегают, прыгают и не сидят на месте. Такие боли сосредоточены в зоне голени или бедра, предплечий и проходят после теплой ванны, массажа или сна. Но есть и другие причины, по которым могут болеть кости, и они обычно требуют полноценной диагностики и лечения у врачей.
Почему болят ступни ног
Обстоятельств появления боли в ступнях много. Стопа делает ряд важных функций, обеспечивающих вертикальное положение тела человека при стоянии и ходьбе: балансировочную, рессорную, толчковую, рефлексогенную. При диагностике болезни огромную роль играет нрав боли и ее локализация. Болевой синдром может обхватывать всю стопу или некую отдельную ее часть.
Дискомфорт в ступнях ног может быть диффузного нрава, когда ощущается разлитая боль по всей стопе. А могут быть локальные болевые чувства, когда человек непосредственно показывает места, где возникает болезненность.
) опорно-двигательного аппарата, болезнями нервной или сосудистой систем.
Почаще всего причинами боли в ногах являются:
- индивидуальности строения стопы (наследственные или обретенные);
- подошвенный фасциит;
- артроз суставов стопы;
- артриты разной этилогии (инфекционный, подагрический, ревматоидный);
- болезни сосудов;
- неврома Мортона;
- травматические повреждения.
Следует немедля звонить в скорую, ежели:
Как можно скорее обратитесь к хирургу-травматологу, ежели:
- Развиваются признаки воспаления. Не считая боли в ступне возникает отёк и покраснение, местное, а потом и общее увеличение температуры.
- Стопа (дистальный (дальний) отдел конечности стопоходящих четвероногих, представляет собой свод, который непосредственно соприкасается с поверхностью земли и служит опорой при стоянии и передвижении
) распухла, кожные покровы бледноватые и прохладные на ощупь. - Отёчны обе нижние конечности, при этом находятся неуввязками с дыханием.
- Ощущаются мощные боли в икроножных мускулах и стопах опосля длительного сидения – во время авиаперелёта или переезда в автотранспорте.
- Острая больная симптоматика, развивающаяся в спупнях ног без каких-то обстоятельств.
Не откладывайте навечно посещение доктора, ежели:
Рентген костей поможет с диагнозом
Если родители заподозрили наличие более серьезных, нежели ростовые боли, процессов, необходимо посещение травматолога. Даже если травмы костей и связок, мышц или сухожилий родители и сами дети не подтверждают, врач, прежде всего, начинает с исключения именно травматического воздействия. Нередко мелкие травмы забываются детьми , но воздействия от них могут иметь серьезные последствия. Если на протяжении недели боль в области костей не проходит при проведении стандартной терапии, доктор направит ребенка на рентгенографию кости в пораженной зоне. Большинство из аномалий развития, травм или неоплазий можно легко выявить при детальном изучении рентгенограммы. Если же подозревается онкологическое поражение костной ткани, дополнительно назначается проведение компьютерной томографии или магнитно-резонансного обследования для уточнения или опровержения диагноза.
Болезнь Стилла либо лейкемия
Если у ребенка болят ноги, обязательно уделите необходимое внимание возникающей симптоматике. Иногда подобный дискомфорт может свидетельствовать о развитии системного, достаточно тяжелого недуга – болезни Стилла.
Как правило, патология сопровождается:
- периодическими прострелами;
- болезненным синдромом в ногах;
- общим недомоганием.
Если вы заметили у ребенка такие клинические проявления, то обратитесь к медикам. Иногда такие признаки указывают на начальную стадию заболевания Стилла либо лейкемию.
При ненадлежащем лечении у ребенка могут возникнуть серьезные последствия. Болезнь Стилла способна привести к значительному ухудшению зрения.
Неожиданность для родителей: дефекты метафиза
Наиболее часто в возрасте после 8-10 лет возникает особое поражение костей — фиброзный метафизарный дефект. По сути, это своеобразная неоплазия, которая в своем составе имеет грубую соединительную ткань. Обычно поражает длинные трубчатые кости, возникая неожиданно для родителей на фоне полного здоровья детей. Формирование крупных очагов поражения костей потребует немедленной оперативной коррекции, наличие малых зон потребует наблюдения, каждые полгода родители с ребенком должны посещать врача для проведения контрольных рентгеновских снимков. По ним врачи следят за динамикой изменений, если имеется прогрессия, решается вопрос об операции. На фоне подобного дефекта дети существенно ограничиваются в физических нагрузках, родители должны строго следить за этим, чтобы не усугубить течение патологии. Обычно через 4-5 лет полноценного лечения дефекты полностью исчезают. Если же родители пренебрегают советами врача, в местах дефектов возможны патологические переломы. Лечить их придется с установкой металлоконструкций, чтобы кости срослись в правильном положении, а затем нужна будет еще операция для снятия спиц.
Группа риска
Вероятность развития патологии высока у пациентов, страдающих:
- ревматоидным артритом;
- онкологическими болезнями;
- ВИЧ;
- сахарным диабетом;
- красной волчанкой;
- серповидноклеточной анемией;
- остеопорозом;
- ИППП;
- ожирением;
- авитаминозом;
Заболевание часто наблюдается у лиц:
- с наркотической зависимостью;
- получивших внутрисуставные уколы;
- проходящих гормональное лечение;
Киста кости: чем она опасна?
Резкая боль во время движения в области кости, но без предшествующих травм и переломов подозрительна в отношении кисты костной ткани. По числу оперативных вмешательств в области скелета у детей именно киста занимает лидирующие позиции. Наиболее часто киста возникает в области суставов плеча или колена у детей после 10 лет, активно занимающихся спортом и ведущих подвижный образ жизни. По своей сути кисты — это полости внутри костей, заполненные жидким содержимым. Нередко их выявляют поздно, уже на фоне переломов кости в зоне кистозного дефекта. Происходит это потому, что стенки кисты постепенно истончаются, и кость теряет свою прочность. Перелом может возникать при обычном вставании с постели. Основные жалобы при этом — это сильная боль, которая возникает резко, без предварительной травмы этой зоны.
Профилактика заболеваний коленного сустава
Главный способ предотвратить проблемы — это правильная организация детской активности. Обычная утренняя зарядка поможет укрепить связки, сформировать более сильные мышцы ног. Регулярные занятия повышают устойчивость суставного аппарата к травмам. Ребёнку 7-8 лет можно предложить лёгкие упражнения на растяжку — ходьбу с высоким подъёмом колен, раскачивание, махи ногами вперёд и в стороны.
Детей, занимающихся спортом, нужно обучать методам разминки подколенных сухожилий и квадрицепсов перед тренировкой. После занятий следует выполнять расслабляющие упражнения. Поддержку колена обеспечивает правильно подобранная спортивная обувь.
Важно также контролировать вес ребёнка. Лишние килограммы создают избыточное давление на суставы, способствуя развитию артрита.
Если у ребёнка болят колени слишком долго или периодически, рекомендуется обратиться к педиатру или детскому ортопеду. Болезнь, не вылеченная вовремя, может перейти в тяжёлую хроническую форму.
Постоянные жалобы детей: симуляция или нет?
Это заболевание очень длительно и тяжело лечится, порой необходимо много операций и длительная реабилитация, а нередко остеомиелит приводит к инвалидности. Поэтому родители не должны игнорировать упорные жалобы ребенка на боли в костях без явных причин, необходимо посещение ортопеда, травматолога или хирурга и проведение рентгена. В серьезных случаях дополняет диагностику и компьютерная томография костей.
Опытные врачи советуют не соглашаться ни на какое лечение, в том числе, ЛФК (лечебную физкультуру) и физиотерапию до постановки окончательного диагноза. При остеомиелите это может привести к серьезным осложнениям. Лечение его сложное, далеко не всегда консервативная терапия будет эффективной, и тогда потребуется операция с полным иссечением патологического очага и ремоделированием пораженной кости. На дальнейшее заживление и восстановление кости потребуется много месяцев.
Для профилактики боли в костях и патологий, которые могут их провоцировать, детям нужна адекватная нагрузка, полноценное питание и движение. Родители же должны следить за профилактикой травм и своевременно обращаться к врачу по поводу жалоб на боли.
Вероятные предпосылки болей и сопутствующие симптомы
Таблица вероятных обстоятельств, почему у малыша болят ноги:
Один из нередких причин, вызывающих больные чувства в ногах у детей 3-9 лет – боли роста. В состоянии покоя дискомфорт исчезает. Соответствующие симптомы:
- обычная температура тела;
- отсутствие каких-то конфигураций кожных покровов на руках и ногах (отеков, покраснений и т.д.);
- в течение дня болей нет, или они незначимы;
- локализация больных чувств не изменяется.
Ежели для малыша типично большая часть пт из указанного перечня, то он столкнулся с обычным физиологическим действием. Почему же так происходит? Ответ кроется в асинхронном развитии мускул и костей. Облегчить противные симптомы можно с помощью теплой ванны или расслабляющего массажа. Из медикаментов при необходимости посодействуют Диклофенак (мазь), Нурофен или Ибупрофен.
Подавляющее большая часть ортопедических патологий, сопровождающихся болями в ногах — разные виды плоскостопия, некорректная осанка, дисплазия или остальные патологические конфигурации тазобедренных суставов (советуем прочесть: дисплазия тазобедренных суставов у новорожденных: признаки и фото). Локализация боли — нижняя часть ноги (стопа, голень), при отягощениях симптомы усиливаются. Каких-то конфигураций кожных покровов не наблюдается.
Ежели ребенок различается подвижностью и “боевым” нравом, то в этом и кроется источник болей в ногах. Травмы, растяжения, ушибы — все это является следствием чрезвычайно активного вида жизни. Делать в этом варианте ничего не необходимо, последствия незначимых травм проходят сами. Ежели же повреждение оказалось суровым и привело к хромоте, обратитесь к травматологу – нужна инструментальная диагностика обстоятельств дискомфорта.
Более нередкие заразы:
К примеру, боли в ногах без созидаемых обстоятельств могут быть следствием недочета:
- кальция;
- магния;
- фтора;
- витаминов.
Дисбаланс микроэлементов почаще возникает у детей 2-7 лет. В это время скорость развития малыша мощно зависит от питания. Боли, вызванные недостатком питательных веществ, появляются по ночам (в форме судорог в районе икры) или при ходьбе (боли в стопе или меньше колен). Отмечается и слабенькая регенерация: даже опосля мельчайшего ушиба ноги болят длинно, и это причиняет массу неудобств. Для устранения неувязки попытайтесь без помощи других скорректировать рацион или обратитесь к доктору.
Дистония — мышечные спазмы. Причин, вызывающих патологию, множество: наследственность, стрессы, перенесенные болезни. Нейроциркуляторная дистония характеризуется резко возникающими спазмами, сковывающими движения. При этом боль проходит без помощи других. Спутниками болезни являются нарушения сердечно-сосудистой системы: тахикардия, брадикардия. Терапия включает прием седативных продуктов.
При пороках сердечно-сосудистой системы нарушается кровообращение. В итоге ножки стают слабенькими. Врожденные патологии выявляются в 1-ый год жизни малыша, но ежели докторы не нашли нарушений, то их можно выявить без помощи других по последующим признакам:
- с самого ранешнего возраста ноги болят по утрам и ночам;
- в состоянии покоя боль исчезает, но при ходьбе возникает опять;
- ЧСС и ЧДД выходят за пределы нормы (советуем прочесть: норма ЧСС и ЧДД у детей );
- пульс на ногах щупается слабо;
- больные чувства обхватывают ноги меньше колена и ступни.
Стресс — спутник человека на протяжении жизни. Детям с ним совладать труднее, чем взрослым, потому появляются психосоматические болезни. В 3-4 года стресс вызван адаптацией к окружающему миру. В 5-6 лет начинаются школьные годы, и малышу приходится вливаться в новейший коллектив. На протяжении этого времени помогайте ребенку. Выслушивайте, когда он жалуется. Пытайтесь впору узнавать о его переживаниях и управляться с ними вместе.
Диагностика
Для поставления точного диагноза пациент должен проходить консультации у разных специалистов. На ранних стадиях заболевания, когда рентгенографические обследования не могут выявить четкую картину патологии, применяют более чувствительные способы:
Главными обследованиями являются:
- Диагностическую пункцию сустава;
- Обследование синовиальной жидкости.
Важными обследованиями для диагностики являются:
- Иммуноферментный анализ;
- Исследование спинномозговой жидкости, крови и отделяемой уретры на наличие бактерий;
- Бактериологическое обследование жидкости по Грану;
- Обзорное обследование мазков из половых путей.
Провоцирующие факторы
- В основном инфекционный артрит развивается по причине метастатического поражения суставов, когда инфекция проникает в суставную щель гематогенным или лимфогенным путем, что провоцирует появление возбудителя в синовиальной жидкости.
- Инфицирование суставов происходит при открытых ранениях, а также при распространении патогенных частиц из близко находящихся зон остеомиелита.
Болезнь может выявиться при проведении лечебно-диагностических процедур.
Квалификация
Инфекционный артрит может быть вызван:
- бактериами;
- грибками;
- паразитарными инвазиями.
Исходя, из нозологической принадлежности в основном выделяют:
- септические;
- гонорейные и сифилитические;
- туберкулезные;
- бруцеллезные артриты.
При попадании инфекции в суставы снаружи артрит квалифицируется как первичный. Когда инфекционный процесс носит распространенный характер, включая мышцы вокруг сустава, или фиксируется образование отдельных гнойных очагов, артрит квалифицируют как вторичный.
Читайте также:


