Тяжесть в коленном суставе после операции
Основная причина назначения эндопротезирования коленного сустава – непрекращающиеся боли и невозможность самостоятельного передвижения. Решение об операции принимается врачом и пациентом, если консервативное лечение не помогло. Любое вмешательство, даже если оно проведено хирургом-ортопедом с богатым опытом – стресс для организма. Рана, даже правильно обработанная и зашитая, реагирует на агрессивное вторжение болью, отеками, инфекционными заболеваниями.
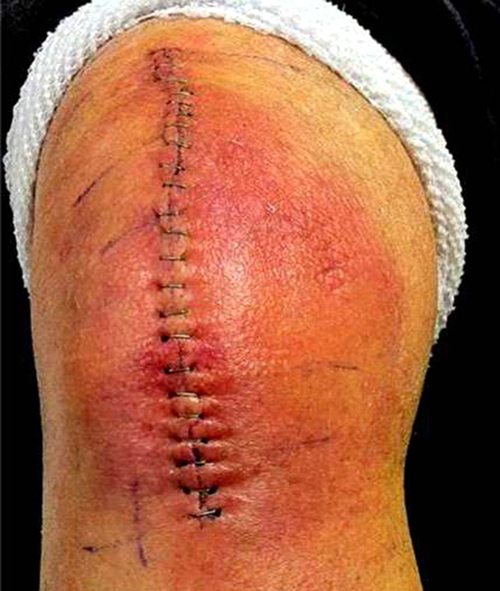
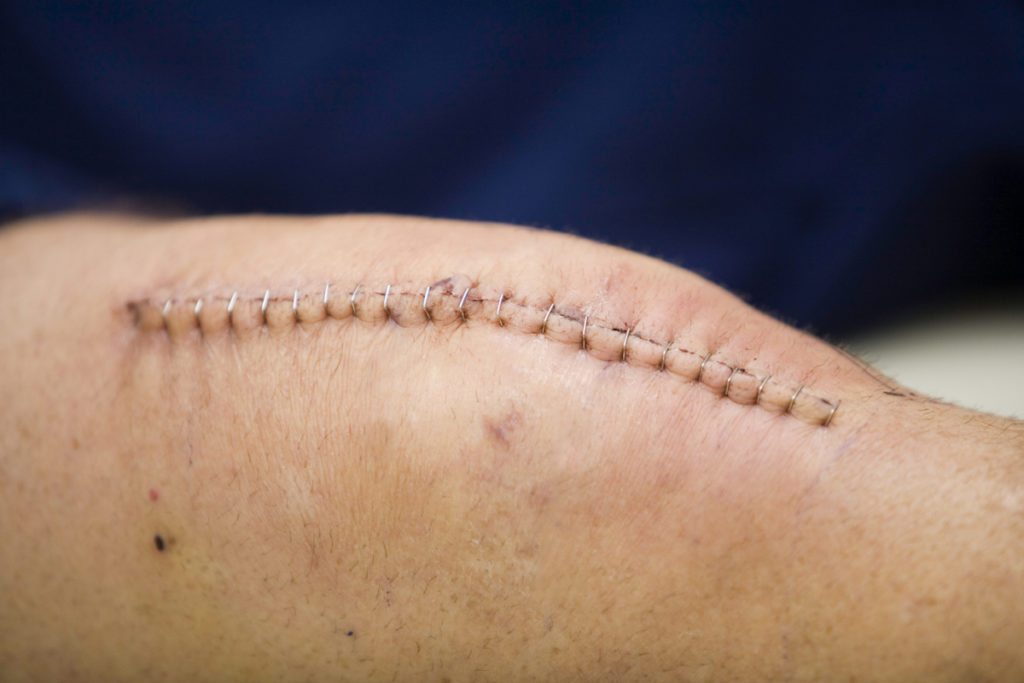
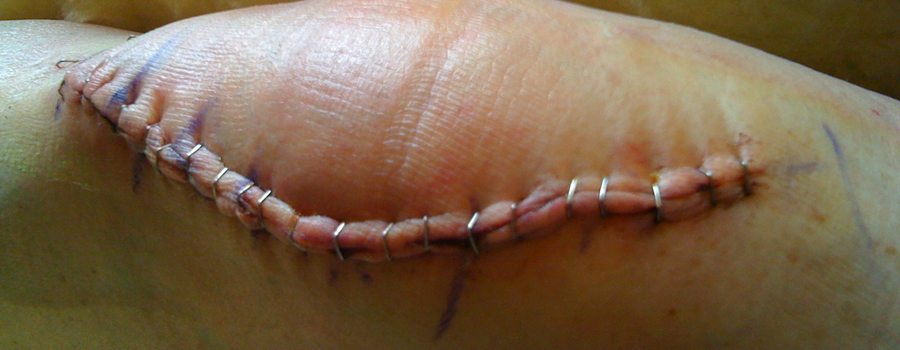
Рассчитывать на мгновенное чудо – неправильно. Боль в первое время после операции – нормальное явление, не нужно паниковать. Просто организм адаптируется к новым условиям. Чтобы купировать болезненные ощущения, вернуть природную кинематику, проводятся реабилитационные мероприятия, как в условиях стационара, так и после выписки.
Благодаря современным разработкам в хирургии, использованию миниинвазивных методик, повреждение здоровых тканей минимизировано, что уменьшает риски. Отеки, резкое повышение температуры, тугоподвижность и сильные боли после эндопротезирования коленного сустава проявляются только у 1,3-1,6% пациентов.
Виды и признаки послеоперационных осложнений
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Проблема
Симптом
Ограничение сгибания/разгибания, вплоть до полной неподвижности
Сильная боль, невозможность передвигаться без подручных средств, отечность
Самое худшее, что вы можете предпринять — терпеть или заняться самолечением. Дискомфорт и отсутствие положительной динамики – повод срочно обратиться к врачу. Использование народных способов лечения и прием таблеток, мазей снижают болевую симптоматику, но не избавляют от проблемы.
Возникает редко (0,1%), поскольку для имплантации используются индивидуальные протезы с учетом возрастных, анатомических и половых особенностей, но прецеденты есть. Отечность в районе операционного поля, нарушение опорной функции, суставные боли – признаки развития болезни. Игнорирование симптомов приводит к укорочению ноги, хромоте.
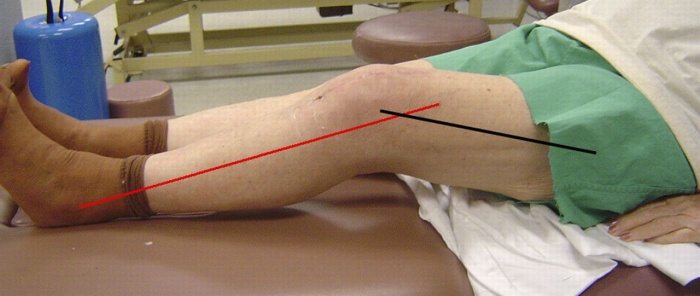
Контрактура может быть временной и стойкой. Возможно снижение кинематики или полное обездвижение. Человек сознательно стремится уменьшить дискомфорт, поэтому в послеоперационный период старается двигать ногой так, чтобы не было больно. Для реабилитации нужны регулярные нагрузки. Если их нет, естественный кровоток и заживление замедляются, патология приводит к рубцеванию и стойкой форме.
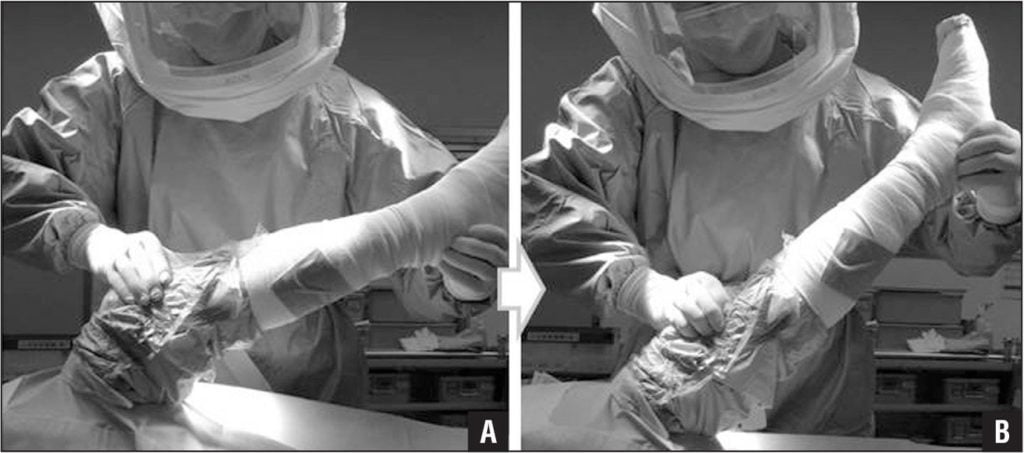
Назначение схемы лечения – обязанность специалиста. Принудительное сгибание/разгибание или отсутствие движения только расширят область поражения.
- лечебная физкультура, укрепляющие упражнения и массаж;
- электрофорез, физиотерапия;
- фиксация сустава при помощи гипсового бандажа;
- отсутствие перенапряжения, нагревания, переохлаждения;
- контроль за состоянием организма: правильное питание, отсутствие вредных привычек.

Если у вас диагностировали контрактуру, нельзя скрещивать ноги и начинать ходить без помощи специалиста. При таком отклонении лучше соблюдать диету – избыточный вес ведет к прогрессированию болезни.
Выявляется у 0,3% пациентов. Особенности: болит колено, отекает нога, не прекращаются боли даже после курса медикаментов и физиотерапии. Характерны воспалительные процессы оболочки сустава, из-за чего синовиальная сумка заполняется жидкостью.
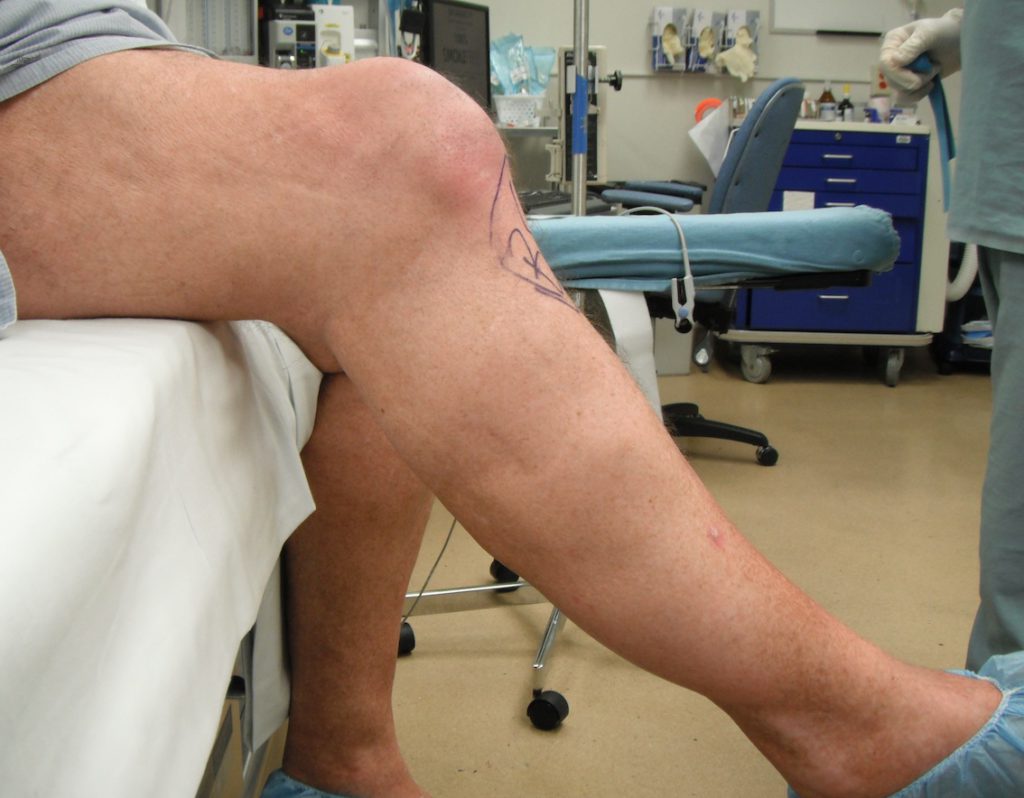
Восстановление у каждого протекает индивидуально; зависит от особенностей возраста, пола, общих показаний здоровья. Развитие синовита – не ошибка медиков: в 95% случаев болезнь прогрессирует из-за нарушения врачебных назначений. Если у вас диагностировали синовит, возможно назначение пункции жидкости и курса дальнейшей реабилитации.
После операции могут воспалиться мышцы или ткани около эндопротеза. В 4-11% случаев инфекционные процессы приводят к ревизии имплантата. Чаще всего такое явление наблюдается у пациентов с ревматоидным артритом или артрозом, перенесших артроскопию.
В редких случаях причин занесения инфекции — нарушение санитарных норм в операционной, использование некачественного имплантата и шовного материала. Перед выбором клиники ознакомьтесь с отзывами людей, которые делали замену в этой больнице.
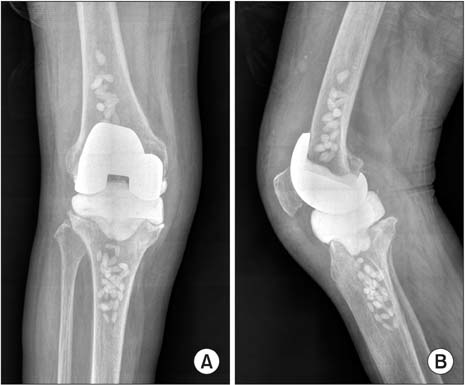
Развитие инфекционного процесса провоцируют недоедание, лишний вес, наличие иммунных заболеваний, употребление алкоголя, диабет и онкология. Противопоказаны иммуносупрессанты и кортикоиды в качестве лечения — они повышают риск появления инфекции. Признаки воспаления:
- стабильно повышенная, но не слишком высокая температура тела (вечером поднимается сильнее);
- плохо работает нога, болит и отекает;
- местное покраснение;
- иногда выделение гноя из раны или сустава.
Воспаление – непредсказуемая патология, поскольку может возникнуть, как в первые месяцы после артропластики, так и через 1-2 года после замены коленного сустава. Если в отдаленный послеоперационный период у вас возник вопрос: почему колено горячее и болит, скорее всего, это поздняя гематогенная инфекция в области имплантата.
Купировать боль, а тем более назначать себе антибиотики – категорически противопоказано. Прописать антибиотики, назначить обезболивание и подсказать, какую мазь использовать, может только хирург-ортопед после обследования. Несоблюдение врачебных рекомендаций чревато ревизионным эндопротезированием коленного сустава.
Имплантат устанавливается на место поврежденного сустава с точностью до миллиметра. При помощи компьютерной визуализации проводится проверка кинематики в согнутом/разогнутом положении. 1-1,2% случаев заканчивается повторным вывихом или переломом эндопротеза. В редких ситуациях проблема вызвана неправильной установкой или некачественным протезом, 98% пациентов создают себе проблему, игнорируя рекомендации по реабилитации.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Главный признак перелома – хруст внутри коленного сустава. Если на раннем этапе такой симптом можно объяснить врачебной ошибкой или постоперационным осложнением, то в дальнейшем хруст свидетельствует о нарастании рубцовой ткани. Неправильное восстановление идет из-за несоблюдения режима и диеты.
При появлении хруста не ждите дальнейших осложнений. Обратитесь к специалисту для коррекции дефектов. Часто можно обойтись терапевтическим воздействием, избежать ревизии.
Эндопротезирование коленного сустава: осложнения и рекомендации
Операция по замене суставного сочленения – не прихоть, а возможность сохранить самостоятельность и избежать инвалидности. Имплантация рекомендуется, если консервативными методами вернуть природную подвижность конечности невозможно. Хирургическое вмешательство проводят при:
- сильном повреждении связок, когда терапия и компрессия неэффективны;
- остеоартрите, ревматоидном артрите, для стабилизации патологии, удаления поврежденных элементов;
- костной дисплазии, когда нарушен рост костей;
- прогрессирующем асептическим некрозом. Начинается отмирание тканей, прекращается природный кровоток, сустав полностью перестает функционировать;
- подагре.

Чтобы минимизировать операционные и послеоперационные риски, врач проводит обследования. Только после исключения всех противопоказаний может быть назначена замена коленного сустава на имплантат.
Медики предпочитают щадящие методики, вмешательства на открытом операционном поле проводят только при невозможности провести процедуру миниинвазивным способом. При артроскопии с компьютерным наблюдением здоровые ткани практически не повреждаются, уменьшается риск кровотечений и занесения инфекции.
Для удаления лишней жидкости, кровяных сгустков из раны на первое время устанавливается дренаж. Ежедневно в период стационарного наблюдения снимаются жизненно важные показатели, чтобы сделать процесс восстановления эффективным.
Если эндопротезирование коленного сустава прошло успешно, назначается курс антибиотиков, реабилитационных мероприятий:
- ЛФК под контролем методиста. Рассчитывать на чудо сразу после операции не стоит, сначала даже сгибать/разгибать ногу придется с помощью врача;
- лечебный массаж;
- процедуры в физиокабинете в зависимости от показаний здоровья.

Если восстановление идет правильно, на 2-3 день можно начинать ходить с ходунками или костылями. По отзывам пациентов, грамотная схема реабилитации позволяет избежать осложнений, быстрее вернуться к привычной жизни.
Чтобы реабилитация была эффективной и не затягивалась, профессионал посоветует, как изменить бытовые условия, скорректировать питание, равномерно распределить нагрузку на прооперированную ногу. Швы при удачном исходе снимают на 10-й день, далее предстоит домашнее лечение под наблюдением местного доктора.
Кроме основных осложнений, после замены суставного сочленения могут возникнуть такие проблемы:
- аллергическая реакция;
- отторжение имплантата;
- послеоперационное загнивание тканей;
- повреждение нерва, паралич конечности;
- повреждение сосудов и дефицит кровоснабжения. Без притока крови, питательных компонентов ткани истончаются. Игнорирование проблемы может привести к ампутации;
- ощущение онемения колена;
- тромбоз глубоких вен;
- бактериально-инфекционные патологии протеза.
Нетипичная реакция организма на постоперационный стресс – булимия: постоянно хочется есть, а вес не набирается. При нервном расстройстве и булимии необходимо посетить психолога, чтобы разработать антистрессовую программу. Нервные расстройства, сбой в режиме мешают быстрой реабилитации.
Реабилитационный комплекс
Реабилитация нижней конечности проходит в несколько этапов:
| Период | Цели |
| Стационарный | Снятие рисков осложнений, постепенная разработка мышц и сустава, привыкание к вертикальному положению |
| Ранний | Освоение ходьбы по ступенькам, восстановление функционирования колена, укрепление мышц обеих ног для равномерного распределения нагрузки |
| Поздний | Полное восстановление природной подвижности, тренировка мышечной массы всего тела для минимизации риска отдаленных осложнений |
Стационарный этап длится первые две недели после операции (иногда пациента выписывают домой раньше, через 4-6 дней). Все мероприятия и процедуры проводятся под контролем. Для профилактики тромбофлебита надевают компрессионный бандаж, что ограничивает подвижность. 1-3 дня конечность нельзя нагружать, проверять кинематику будет лечащий врач. Далее рекомендуется выполнение простейших упражнений:
-
сгибание колена из положения лежа на спине. Выполнять 10 подходов несколько раз в день, но без перенапряжения;
Многие люди часто сталкиваются с дискомфортом в коленях и ниже колен. Тяжесть, слабость, боль и другие мучительные ощущения способны серьёзно испортить жизнь и помешать осуществлению планов. Причины, симптомы, лечение и профилактику рассмотрим в этой статье.
Причины
Причины боли и тяжести в ногах ниже колена бывают разными: от вполне безобидных до тяжёлых патологий. К первой группе относятся логичные факторы, влияющие не только на колени, но и на общее состояние человека. Среди них:
- Стоячая или сидячая работа. Сейчас это, наверное, самая популярная причина неприятных ощущений в ногах. Большинство профессий подразумевают постоянное статическое нахождение в одном положении. Из-за этого нарушается венозный отток, что вызывает тромбофлебит и другие заболевания.
- Ожирение. На ноги людей, страдающих от чрезмерной массы тела, приходится слишком большое давление. Это ведёт к образованию излишней межтканевой жидкости. Она сдавливает вены, появляется дискомфорт в ногах.
- Приём лекарств. Приём некоторых противозачаточных, мочегонных, гипотензивных средств и НПВС тоже вызывает скопление жидкости. Вследствие чего образуются отёки и тяжесть. Почти всегда дискомфорт проходит с отменой препаратов.
- Беременность. Женщины вообще чаще испытывают тяжесть в ногах (вследствие гормонального фона), особенно во время беременности.
- Погодные факторы. Сильная жара имеет существенное влияние на активность человека. Кровообращение нарушается, появляются отёки.

Вторая группа факторов включает следующие причины:
- Сердечно-сосудистые патологии. Перикардит, хроническая сердечная недостаточность, тромбофлебит – об этих и других заболеваниях могут свидетельствовать отёки и тяжесть в ногах и коленях.
- Болезни позвоночника. Остеохондроз, грыжи, протрузии позвоночника провоцируют дискомфорт в ногах.
- Плоскостопие. Влияет на быструю усталость, тяжесть в ногах.
- Заболевания почек. Болезни почек характеризуются задержкой вывода жидкости, что и ведёт к отёкам и тяжести.
- Сахарный диабет. Серьёзнейшее заболевание, один из отличительных признаков которого – дискомфорт в ногах.
Иногда неприятные ощущения вызваны совокупностью нескольких факторов.
Симптомы
Дискомфорт в коленях сам по себе является симптомом. И если для его появления нет каких-либо причин (вроде усталости или слишком жаркой погоды), он обычно означает наличие одного из вышеперечисленных заболеваний.
Тяжесть в коленях и ниже сопровождается чаще всего отёками, болью и отклонениями в чувствительности. Если эти ощущения постоянны, не следует тянуть с посещением врача.
Узнайте, как правильно бинтовать колено эластичным бинтом.
Диагностика
Так как тяжесть в коленях – это важный симптом, основной задачей врача будет определение основной патологии, провоцирующей неприятные ощущения. Для этого он отправит пациента на обследование, состоящее из нескольких этапов. По его прохождении врач будет обладать всем спектром информации, необходимой для постановки диагноза.
Диагностика состоит из следующих исследований:
- Общий анализ крови. Он даёт картину состояния всего организма.
- Кровь на биохимию. Измерит уровень холестерина, мочевой кислоты, электролитов и т.д.
- Определение содержания глюкозы в организме для исключения сахарного диабета.
- Анализ крови на гормоны, ревматоидные факторы.
- Общий анализ мочи, УЗИ почек. Требуются для диагностики заболеваний почек.
- Дуплексное сканирование вен. Очень информативная процедура для исключения варикозных болезней.
- МРТ и компьютерная томограмма. Современные процедуры, позволяющие определить патологии с высокой точностью.
- Рентген коленных суставов.
- Плантография. Проводится при подозрении на плоскостопие у пациента.
- Кардиограмма и УЗИ сердца. Базовые процедуры для оценки деятельности сердца.
- Возможно назначение и других диагностических процедур.
Лечение
Лечение тяжести в коленном суставе будет зависеть от первопричины. Назначать лечение может только врач после ознакомления со всей информацией по проведённой диагностике.

Можно, конечно, просто купировать боль стандартными обезболивающими средствами, но это не решит основную проблему. Необходимо помнить, что принимать такие средства можно не более одной недели, иначе они способны серьёзно навредить желудку.
Тактика избавления от тяжести в ногах и коленях заключается в терапии основного заболевания и осуществлении дополнительных способов избавления от дискомфорта.
К средствам избавления от боли и тяжести относятся разнообразные мази, кремы, обладающие расслабляющим и противовоспалительным эффектом. Их рекомендуют применять вечером, после ванночки для ног. Препараты, оказывающие благотворное воздействие на состояние нижних конечностей:
- гель «,Троксевазин»,,
- крем «,Венитан»,,
- гель «,Венорутон»,,
- мазь и гель «,Гепатромбин»,.
Кроме вышеперечисленных средств можно принимать и таблетки. «,Детралекс»,, «,Веносмил», хорошо помогают при отёчности, тяжести и неприятном чувстве распирания в коленях. Применять их необходимо ежедневно, по две таблетки дважды в сутки, курсом длительностью 3-4 месяца.
Как сделать компресс на колено?
В некоторых случаях избавить от тяжести и боли в ногах способна только операция. Обычно к такой мере прибегают после серьёзных травм.
Если нет желания использовать лекарственные средства, можно попробовать занятия лечебной гимнастикой или некоторые упражнения для быстрого расслабления ног. Например:
- Находясь в горизонтальном положении, приподнять ноги, они должны оказаться выше сердца примерно на 15-20 сантиметров. Через несколько минут облегчение обязательно наступит.
- Сидя, расставить ноги как можно шире. Опора должна быть на пятку. Разжимать и сжимать пальцы до ощущения лёгкой усталости.
- Пытаться взять с пола монетку, используя только пальцы ног. Когда упражнение станет получаться хорошо, нужно заменить монетку на более мелкую по размеру.
Профилактика
Чтобы избежать неприятной тяжести и боли в коленях, нужно применять несложные профилактические меры:
- Включить в рацион морепродукты, орехи, растительные масла. Они содержат витамин Е.
- Исключить неудобную обувь. Высота каблука должна оставаться в пределах 2-5 см.
- Исключить ношение стягивающей одежды, ограничивающей приток крови в нижнюю часть туловища.
- Избавиться от лишнего веса.
- Если на работе приходится долго стоять или сидеть, есть смысл задуматься о ношении компрессионных гольфов.
- Из спортивных упражнений лучше отдать предпочтение плаванию, ходьбе, велосипеду и т.п.
- Важно обеспечивать ногам своевременный отдых, делать массаж, ванночки.
Заключение
Тяжесть в коленях – это всегда неприятно. Нужно понимать, что любые дискомфортные ощущения тела дают важный сигнал о том, что в организме происходит сбой. Нельзя игнорировать этот сигнал, лучше сразу же пройти обследование и узнать причину недомогания.

В повседневной практике мы часто сталкиваемся с одними и теми же вопросами касаемо тех или иных аспектов дальнейшей жизни пациента с искусственным суставом. После совместного обсуждения мы составили список наиболее часто задаваемых пациентами вопросов. Мы не стали делать его слишком пространным дабы он не потерял свою практическую значимость. И так:
От каких видов спорта, и физических нагрузок мне придется отказаться после эндопротезированиия?
Следует избегать любых упражнений с осевой нагрузкой на оперированный сустав. К таким видам спорта относятся баскетбол и большой теннис и другие виды, где присутствуют прыжки и бег.
Какие виды спорта и физические нагрузки допустимы после эндопротезирования?
Пациентам разрешается и более того рекомендуется после тотального эндопротезирования аэробные занятия такие как ходьба до 3 км в день, плавание, велотренажер и умеренные силовые нагрузки. Если вы занимаетесь каким либо видом спорта и хотите продолжать заниматься после операции, то следует обсудить это с нами до операции.
Когда могу начать плавать после эндопротезирования?
После эндопротезирования коленного сустава через 8-12 недель
После эндопротезирования тазобедренного сустава через – 8-12 недель
Важно! бассейн должен быть оборудован ступенями поскольку вы не можете использовать вертикальную лестницу для спуска и подъема.
Когда я могу сесть за руль ?
Как правило вы сможете сесть за руль через 6 недель после операции. Этот вопрос решается после вашего первого контрольного визита после операции к нам.
Как долго я должен соблюдать меры предосторожности после тотального эндопротезирования тазобедренного сустава?
Вы должны передерживаться ограничения сгибания в тазобедренном суставе до 90 градусов. Как поднимать предметы с пола, надевать носки вам покажет ваш лешачий врач. Вы не должны скрещивать ног в послеоперационном периоде. Не следует носить более 12 кг после операции. Не следует разворачиваться через оперированный сустав.
Я заметил, что место разреза на коленном или на тазобедренном суставе теплее противоположенного. Я должен об этом переживать?
Если вы чувствуете тепло в области операции, но при этом нет покраснения, нет выделений из раны и у вас не поднялась температура, то волноваться не стоит. Такое тепло в области раны может сохраняться в течении 4 месяцев, и связано это с повышенным кровотоком в области операции, что свидетельствует о заживлении раны.
Могу ли я встать на колено?
Да, вы можете вставать на оперированное колено через 6 недель после операции, если вы не испытываете дискомфорт при этом.
Что означает если я чувствую или слышу щелчок в моем колене после эндопротезирования?
Щелчок часто ощущается после эндопротезирования коленного сустава, и обычно он появляется по мере увеличения вашей активности. Причиной может быть наличием жидкости между полиэтиленовым вкладышем и металлическим бедренным компонентом в момент движения. Если щелчок не сопровождается болью, то это не должно вызывать у вас беспокойство.
Через какое время после операции можно посетить стоматолога?
Если у вас имеется острая зубная боль, то можете незамедлительно посетить стоматолога. Но надо помнить, что после операции в течение всей жизни перед любыми манипуляциями с зубами у стоматолога вы должны принимать антибиотики. Плановый визит к стоматологу лучше планировать через 12 недель после операции.
Кто назначает антибиотики до визита к стоматологу?
В наших рекомендациях будут указаны антибиотики на случай экстренного визита к стоматологу. После этого будете принимать антибиотики назначеные стоматологом.
Каких инфекций я должен бояться после эндопротезирования?
Обычный насморк не представляет угрозы, но если насморк осложниться бронхитом или гайморитом, необходимо посетить терапевта для назначения антибиотиков.
Антибиотики указанные в рекомендациях на случай зубной боли могут не подходить при других инфекциях. Необходима консультация терапевта.
- Инфекции требующие внимания:
- Зубной абсцесс
- Инфекции мочевых путей
- Инфекции ран
! Если у вас возникли сомнения, лучше созвониться и посоветоваться с оперирующим хирургом.
Перед какими процедурами и манипуляциями нет необходимости принимать антибиотики?
Перед плановым взятием мазков, сдачей анализов, сдачей донорской крови, операцией на глазах (если причина не инфекция) и удалением родинок.
Не возникнут ли проблемы при проходе через металлоискатель в аэропорту?
Есть шансы, что металлоискатель отреагирует на ваш протез. Возможно понадобится дополнительно несколько минут на проверку, поскольку эндопротезирование суставов встречается довольно часто, охрана аэропорта разберется в этой ситуации довольно быстро. Если Вы планируете путешествие необходимо при себе иметь ксерокопию выписного эпикриза.
Могу ли я проходить обследование на МРТ аппарате?
Да. Металл который используется в настоящее время при производстве протезов позволяет выполнить МРТ обследования.
Какой процент успешности операции по эндопротезировании?
Более 95% пациентов довольны результатами операции, и они вернулись к привычному образу жизни. Срок службы эндопротеза тазобедренного сустава более 20 лет, коленного сустава более 15 лет при условие четкого соблюдения рекомендаций в послеоперационном периоде.
Сколько мне понадобиться времени, чтобы восстановится после такой операции?
Восстановительный период зависит от многих факторов, пола, вашего возраст и состояния вашего здоровья. Обычно ходунки или костыли используются в течении первого месяца с последующим переходом на трость. Пациенты используют трость пока не почувствуют уверенность при ходьбе. В средним через 3 месяца вы сможете вернуться к обычному образу жизни.
Когда я могу вернуться к работе?
Если основную часть времени вашей работы вы проводите за столом, то можете к ней приступить через 6 недель. Это обычно решается после первого контрольного визита к врачу после операции. Если вам на работе необходимо много двигаться (ходить, стоять, нагибаться), то скорее всего вы сможете вернуться к работе через 3 месяца, этот вопрос будет решен вашим хирургом до закрытия больничного листа.

- Какие бывают разрывы связок?
- Боковые связки
- Крестообразные связки
- Связка надколенника
- Артротерапия для восстановления связок
Разрывы связок относятся к наиболее часто встречаемым типам повреждения коленного сустава травматического происхождения. По частоте эта травма на втором месте, после разрывов менисков. Приблизительно у 45% пациентов, которые обращаются к ортопеду или травматологу по поводу травмы колена, диагностируется разрыв связок колена. Значительно чаще повреждается передняя крестообразная связка (ПКС). Намного реже – задняя или боковые. Если нарушение целостности ПКС может происходить изолированно, то разрыв других связок обычно ассоциирован с другими повреждениями колена.
Какие бывают разрывы связок?

Большинство людей стремятся восстановиться без операции. Ведь хирургическое вмешательство всегда связано с определенным дискомфортом. Такое лечение дорого обходится, связано с необходимостью продолжительного восстановления. Тем не менее, большинство клинических случаев разрывов связок колена требуют именно хирургического лечения. Нужна ли операция, зависит от того, какие связки разорваны, полный это разрыв или частичный, насколько сохранена функция сустава. Если человек нуждается в операции, но не получает её, это чревато тяжелыми последствиями:
развитием посттравматического гонартроза;
Внутри колена есть несколько связок. Это передняя и задняя крестообразные, боковые, а также связка надколенника. Прогноз во многом зависит от того, какие именно связочные структуры повреждены.
При полном разрыве всегда развивается нестабильность сустава. Потому что связки больше не ограничивают его подвижности. Выделяют три формы нестабильности:
Компенсированная форма. Большинство показателей в норме. Атрофия мышц не выявляется клинически. Нарушения функции сустава можно выявить только при инструментальных исследованиях.
Субкомпенсированная форма. Появляется боль, хруст в суставе, атрофируются мышцы бедра. На пораженной стороне окружность бедра меньше на 3-4 см. Но клинически нестабильность проявляется только при сильной нагрузке: беге, приседаниях и т.д. На рентгенограмме выявляются признаки гонартроза 1 степени.
Декомпенсированная форма. Постоянная боль, неустойчивость при ходьбе, очевидные клинические признаки нестабильности сустава. Многие используют трость. Больной жалуется на патологическую подвижность сустава. На рентгене может определяться гонартроз 2-3 степени.
Боковые связки
Внутри колена есть две боковые связки: наружная или внутренняя. Если разорвана только одна из них, возможно проведение консервативного лечения. В остром периоде травмы больной может находиться в стационаре.

В ближайшие сроки после поступления пациента в больницу ему проводят пункцию сустава. Задача врача состоит в том, чтобы устранить гемартроз (скопление крови внутри колена), а также снять боль. Для уменьшения болевого синдрома после промывания сустава внутрь вводят местные анестетики (например, 0,5% прокаин).
На колено накладывают гипсовую лонгету. Её пациент носит около 1 недели. Снимают гипс после устранения отечности сустава. Затем её меняют на циркулярную повязку. Она идёт от паха до пальцев стопы. Фиксируют конечность в состоянии избыточного отклонения голени в сторону пораженной связки.
Иммобилизация конечности проводится на срок до 2 месяцев. После устранения острых воспалительных явлений врач назначает физиопроцедуры. Они позволяют улучшить кровообращение в суставе, нормализуют регенераторные процессы. Применяется лечебная физкультура. Она направлена на укрепление мышц бедра. К тому же, физические нагрузки тоже стимулируют кровоток, улучшая трофику тканей колена.
Крестообразные связки
Есть только две ситуации, когда операция не проводится:
частичный разрыв крестообразной связки (то есть, пострадала только часть волокон, этот вид травмы также называют растяжением);
медицинские противопоказания к проведению хирургической операции.
В ранний период после получения травмы сустав отёчен, боль сильно выражена. Поэтому клинически невозможно определить, разорваны ли связки полностью. Адекватное исследование возможно лишь после устранения гемартроза и обезболивания колена. Для этого проводят его пункцию. Суставную полость промывают. После удаления из неё крови и сгустков, проводят обезболивание раствором местных анестетиков. Может использоваться раствор прокаина с концентрацией 0,5% или 1%, который вводят в количестве 25-30 мл.
Обязательно требуется инструментальное исследование. Вполне вероятно, что повреждены не только связки. Как минимум врач делает рентген. С его помощью исключают отрывные переломы (когда фрагмент кости отрывается в месте прикрепления связки), повреждения мыщелков бедренной и большеберцовой кости.
После проведения необходимых лечебных и диагностических манипуляций, конечность иммобилизируют. Накладывают гипс на 2 месяца. Как правило, в первую неделю сильно выражен отёк. Он увеличивает объем конечности. На момент наложения гипса она всегда опухшая, поэтому после спадения отека повязка ослабевает. Её нужно сменить через 5-7 дней.
Далее начинается восстановительный процесс. Применяются обезболивающие препараты, лечебная физкультура, физиотерапия. Больному рекомендованы статические нагрузки на мышцы бедра. Может использоваться внутрисуставное введение гиалуроновой кислоты и богатой тромбоцитами плазмы, чтобы ускорить регенераторные процессы и предотвратить дистрофические изменения хрящей колена.
Связка надколенника
Её разрыв может быть полным или частичным. В подавляющем большинстве случаев требуется хирургическое лечение. Изредка используется консервативная терапия. Она возможна только при частичном разрыве. В таком случае требуется иммобилизация конечности. Проводится физиотерапия и лучевая терапия.
Артротерапия для восстановления связок
Артротерапия – безоперационный метод, который может быть использован:

при консервативном ведении пациентов;
после хирургического лечения.
Консервативный способ лечения иногда является основным для пациентов с травмами колена. Это происходит не только в случае растяжение связок. Некоторым пациентам противопоказана операция. Другие попросту от неё отказываются. Причины бывают разными: страх перед хирургическим вмешательством, ложная убежденность в возможности сращивания связок без операции, недооценка последствий травмы и т.д. В любом случае, если человек от операции отказывается, то заставить его нельзя. А вот помочь всеми доступными средствами – можно. Существуют методы, которые позволяют ускорить восстановления пациента. Хотя при полном разрыве связочных структур они не дают возможности устранения нестабильности коленного сустава.
Артротерапия – один из наиболее эффективных методов медикаментозного лечения. Суть методики состоит в том, что внутрь колена вводят два препарата:
2. Богатая тромбоцитами плазма. Если гиалуронат пациент покупает в аптеке, то приобретать второй препарат для артротерапии не нужно. Его готовят из крови пациента непосредственно перед введением в колено. Для этого врач берет кровь из локтевой вены. Из неё убирают форменные элементы крови, оставляют только тромбоциты. За счет удаления жидкости концентрация их в несколько раз больше, чем содержится в крови. Такая плазма вводится в колено.

Тромбоциты отвечают за формирование кровяного сгустка. Любое повреждение сопровождается образованием тромба. Первоочередная задача его состоит в том, чтобы закрыть поврежденное место, прекратить кровотечение, изолировать место травмы от болезнетворных бактерий и других неблагоприятных факторов. Кроме того, содержащиеся внутри тромба тромбоциты должны обеспечить заживление раны. Они выделяют факторы роста, стимулирующие регенераторные процессы. Аналогичный механизм мы используем в процессе консервативного лечения травм колена. Введение внутрь сустава богатой тромбоцитами плазмы стимулирует восстановление внутрисуставных структур.
Таким образом, при разрыве связок коленного сустава лечение без операции возможно только в ситуациях, когда она разорвана не полностью, либо имеет место полный разрыв одной боковой связки. Все прочие ситуации требуют хирургической операции. Она позволяет избежать нестабильности сустава в будущем и развития остеоартроза.
Читайте также:


