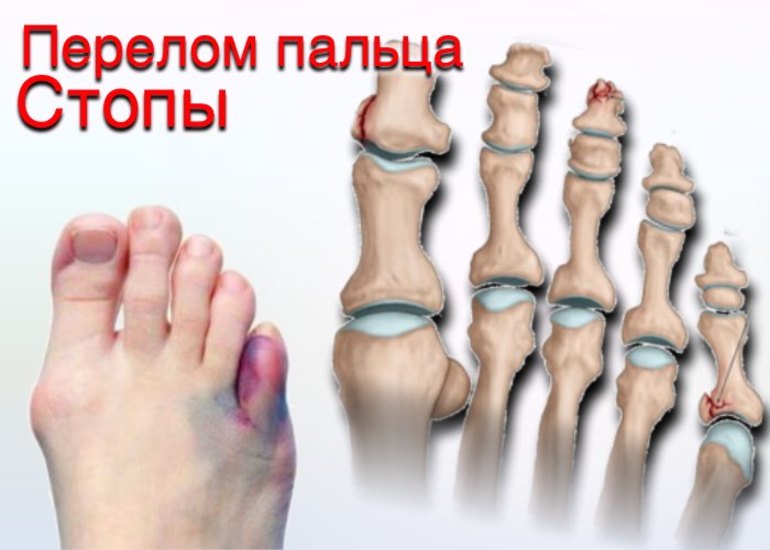
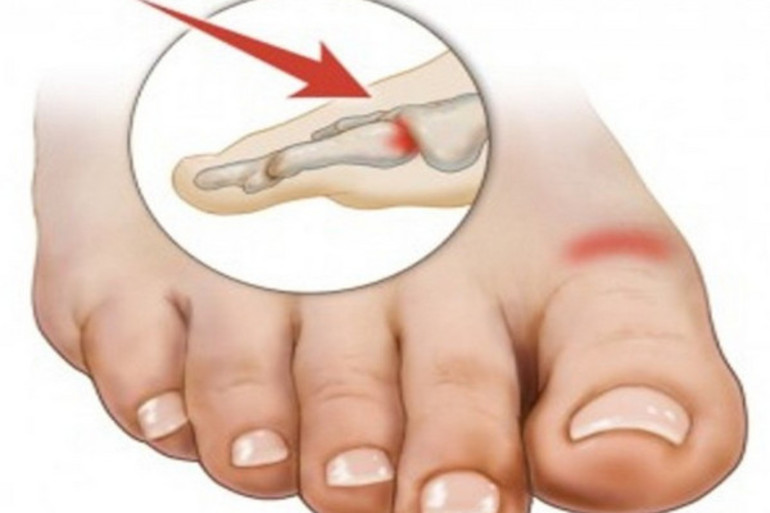
Сроки иммобилизации при переломе фаланг пальцев стопы

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Одна из самых распространенных травм — перелом стопы. Он может возникнуть в результате падения с высоты, неудачного приземления на ноги, из-за удара тяжелым предметом, в ДТП. Поскольку стопа состоит из множества костей, то любое изменение в одной из них может привести к деформации и нарушению функционирования всей части конечности целиком.

Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Существует несколько классификаций травм стопы, подразделяющихся по различным основаниям.
Стопа состоит из трех отделов, в каждом из которых есть свой набор костей. Поэтому, в зависимости от локализации перелома, можно выделить такие виды повреждений ступни:
- Переломы фаланг пальцев стопы. Этот отдел включает в себя фаланги и сесамовидные кости, которые находятся в толще сухожилий и суставов. Переломы костей этого отдела возникают чаще всего из-за прямого удара по пальцам ноги.
- Переломы костей предплюсны. Последняя состоит из семи костей: пяточной, таранной, кубовидной, ладьевидной, а также трех клиновидных — латеральной, промежуточной и медиальной. Перелом таранной кости считается самым тяжелым и порой сочетается с вывихами, повреждением лодыжек и других костей. Ладьевидная часто ломается в результате прямой травмы или в ходе сдавливания между таранной и клиновидной костями. Нередко она повреждается совместно с кубовидной и клиновидной.
- Переломы костей плюсны. Данная часть включает в себя трубчатые и сесамовидные кости. Повреждения плюсны встречаются наиболее часто. Выделяют переломы головки, шейки и тела плюсневых костей.

В зависимости от сохранения целостности кожного покрова выделяют:
- открытый перелом — травма, при которой часть сломанной кости выходит наружу, разрывая кожный покров;
- закрытый перелом — травма, при которой отломок не разрывает кожный покров.
По типу смещения травмы подразделяются на виды:
- со смещением — повреждение кости, при котором ее фрагмент теряет свое правильное положение;
- без смещения — фрагмент не теряет свое положение.
По количеству очагов переломов выделяют:
- одиночный — перелом, при котором нарушение целостности кости происходит в одном месте;
- множественный — одновременный перелом кости в двух и более местах.

Кроме того, переломы могут различаться по механизму получения:
- травматический — перелом, полученный при механическом воздействии (в результате прямого удара, падения и т. п.);
- усталостный — результат постоянных нагрузок при занятии спортом.
Несмотря на вариативность видов повреждений ступни, характерными признаками любой травмы стопы будут являться:

- развитие отека;
- возникновение гематом;
- болезненные ощущения в ступне;
- затрудненные движения ногой;
- щелчок во время получения травмы;
- деформации стопы при наличии перелома со смещением.
Такие симптомы, как размер и место отека и гематомы, могут зависеть от того, какая кость травмирована.
Если сломана таранная, то возможно излияние крови в суставную полость — гемартроз. Отек локализуется внутри голени, доходя до голеностопного сустава. При травмировании шейки этой кости образуется шишка и гематома, болезненность будет ощущаться спереди ноги. Если поврежден задний отросток, то боль будет чувствоваться со стороны пятки.
При повреждении пяточной кости гематома появляется ниже лодыжки или в центре подошвы. Если во время травмы образовалось много отломков кости, то синяки могут возникнуть по бокам стопы. Наступать на ногу будет практически невозможно.
Когда травмируется ладьевидная кость, то на тыльной стороне стопы наблюдаются припухлость и кровоизлияние. Любое движение причиняет боль.
Повреждение кубовидной кости сопровождается болями в наружной части стопы, невозможностью осуществлять круговые движения ногой или вбок. Больной может наступать на ногу, но только опираясь на пятку.

Если пострадала плюсна, то отек возникнет в области подошвы и на тыльной стороне стопы, хотя иногда он плохо выражен. Возможна деформация ступни в виде выступа отломка на месте травмы. При попытке ходьбы пострадавший испытывает сильную боль.
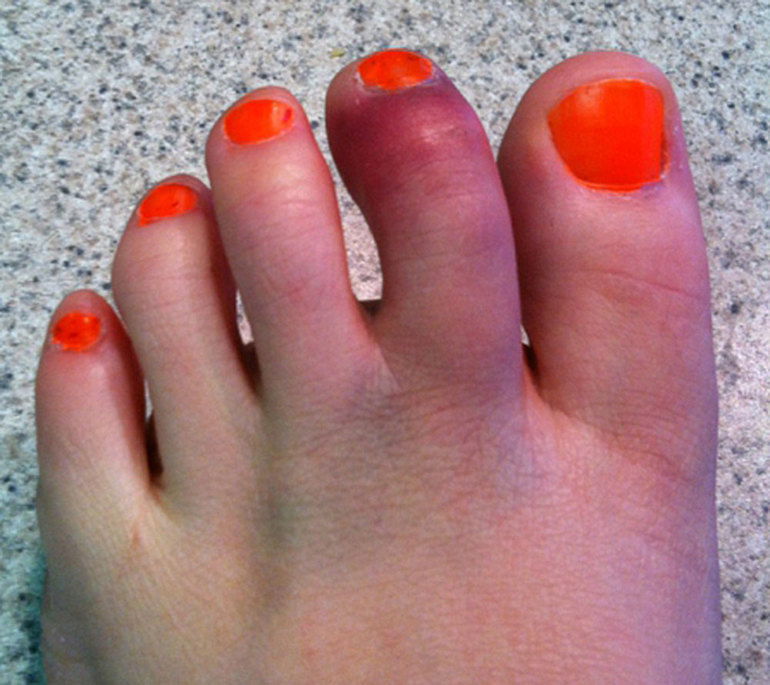
При переломе фаланги поврежденный палец приобретает синюшный цвет, появляется ногтевая гематома, движения болезненны. Отеки практически не возникают. Иногда вместо болезненности пострадавший может испытывать только дискомфорт.
При первой помощи запрещается самостоятельно вправлять больному сустав или пытаться совместить отломки.

Пострадавшего нужно уложить на горизонтальную поверхность, а ноге придать возвышенное положение. Необходимо иммобилизировать конечность с помощью шины длиной чуть выше колена, сделанной из подручных средств, например палки или доски. При отсутствии шины для фиксации покалеченной ноги в неподвижном положении можно использовать здоровую, привязав одну к другой, а больного перемещать с помощью носилок.
При открытом переломе нужно обработать рану антисептиком и наложить на нее ватно–марлевую асептическую повязку. Если присутствует сильное кровотечение, то на область выше травмы накладывается тугой жгут, который можно держать только 2 часа.

Стоит к месту травмы приложить холодный компресс, а пострадавшему дать обезболивающее и успокоительное средства.
Больного необходимо срочно доставить в больницу, где врач–травматолог назначит рентгенографию, определит сложность и характер травмы и примет решение, что делать дальше.
Травматолог назначает лечение на основании результатов снимков рентгена. В зависимости от вида травмы выбирается терапевтическая тактика.
При некоторых переломах со смещением проводится закрытая репозиция отломков — специальная нехирургическая процедура, при которой врач вправляет отломки, сопоставляя их и устраняя деформацию.
После проведения репозиции или при отсутствии смещения на поврежденную ногу накладывается средство для иммобилизации конечности: ортез, гипсовая повязка или шина и т. д.

В случае травмы заднего отростка таранной кости накладывают гипс сроком на 2–3 недели, при остальных переломах этого элемента необходимо ходить в гипсе 4–5 недель. Повреждение ладьевидной кости лечится наложением циркулярной гипсовой повязки с отмоделированными сводами стопы сроком на 4–5 недель. При нарушении целостности кубовидной или клиновидной костей также используется циркулярная гипсовая повязка, которую необходимо носить 4–5 недель.
При травме пяточной кости накладывается гипсовая повязка от кончиков пальцев стопы до колена. Если проводилась закрытая репозиция, то после нее накладывается гипс сроком до 2 месяцев.
Переломы плюсны без смещения лечат наложением задней гипсовой шины сроком на 3–4 недели. Если наблюдается смещение отломка, то проводят закрытую репозицию, остеосинтез (открытую хирургическую операцию по сопоставлению отломков) или накладывают скелетное вытяжение (метод вправления отломков с помощью грузов, который позволяет привести и удержать отломки в правильном положении). Затем накладывают гипс на 3 месяца.
На поврежденные фаланги пальцев накладывают лонгету, достигающую длиной коленного сустава.
При множественных переломах или повреждениях со смещением требуется хирургическое вмешательство, при котором отломки фиксируются специальными спицами, которые после срастания удаляются.

В качестве опоры во время лечения применяются костыли и трости.
Решение, когда можно наступать на травмированную ногу, принимает врач.
Часто после снятия гипса поврежденная нога продолжает оставаться припухлой. Такая ситуация является нормой, если отек держится пару дней. Это связано с застоем лимфы, которая вырабатывается в большом количестве при затрудненности ее оттока. Для более быстрого устранения отеков необходимо делать массаж стопы, поглаживая, разминая и растирая ступню. Также полезны физиопроцедуры:

- электрофорез;
- фонофорез;
- магнитотерапия;
- парафинотерапия;
- солевые ванночки.
Врач прописывает выполнение комплекса упражнений лечебной физкультуры, направленных на восстановление двигательных способностей конечности и разработку голеностопного и коленного суставов. Начинать следует с разгибания и сгибания пальцев ноги, подъема на носочки и перекатов на пятку в сидячем положении, катания банки или валика по полу, выполнения круговых движений стопой по часовой стрелке и против нее.

Самый лучший и эффективный способ восстановить ногу — ходьба.
Обязательно ношение ортопедической обуви и специальных стелек–супинаторов, которые позволяют разработать стопу и предотвратить риск повторного травмирования. Срок их использования может достигать 12 месяцев.
Иногда врач прописывает ношение бандажа или фиксатора. Мышцы могут потерять свой тонус из-за долгого отсутствия движения в суставе. Пострадавший при этом чувствует болезненность при нагрузке на сустав, отечность. Бандаж способствует стабилизации сустава, устраняет риск повторной травмы, уменьшает болезненность и отеки. Необходимость и сроки ношения бандажа определяет лечащий врач.
Игорь Петрович Власов
- Карта сайта
- Диагностика
- Кости и суставы
- Невралгия
- Позвоночник
- Препараты
- Связки и мышцы
- Травмы
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Что такое Переломы фаланг пальцев стопы
- Симптомы Переломов фаланг пальцев стопы
- Диагностика Переломов фаланг пальцев стопы
- Лечение Переломов фаланг пальцев стопы
- К каким докторам следует обращаться если у Вас Переломы фаланг пальцев стопы
Что такое Переломы фаланг пальцев стопы
Встречаются такие переломы довольно часто. Это объясняется тем, что фаланги пальцев менее защищены от внешних воздействий. Чаще всего переломы обусловлены прямой травмой и относительно редко - непрямой.
Наиболее часто переломам подвергаются дистальные фаланги I и II пальцев. Эти пальцы по сравнению с остальными значительно выступают вперед. Полные переломы фаланги могут быть поперечными, косыми, Т-образными или оскольчатыми. Реже наблюдаются отрывы эпифиза дистальной фаланги большого пальца. Оскольчатый перелом проксимальной фаланги встречается относительно часто.
При переломах фаланг пальцев стопы в первые часы после травмы определяются значительная припухлость, болезненность на уровне перелома при пальпации, а также при осевой нагрузке на поврежденный палец и пассивных движениях пальца; кровоподтек определяется на латеральной и тыльной поверхностях, реже с подошвенной стороны.
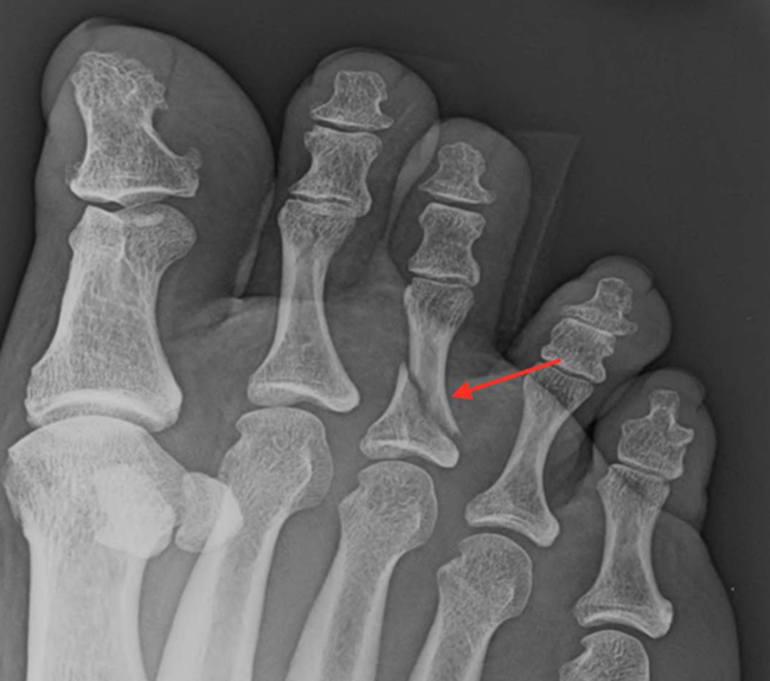
Смещения отломков при закрытых переломах фаланг пальцев стопы в большинстве случаев не бывает. Иногда тяга разгибателей приводит к угловому смещению отломков, углом, открытым к тылу. Особенно резко смещение выражено на проксимальной фаланге большого пальца. Боль и хромота держатся длительное время. Для уменьшения боли больной обычно переносит опору на пятку. Очень часто перелом, казавшийся в момент повреждения закрытым, оказывается осложненным, так как кожа над местом перелома также повреждается и некротизируется. Ногтевое ложе часто бывает поврежденным и является местом проникновения инфекции.
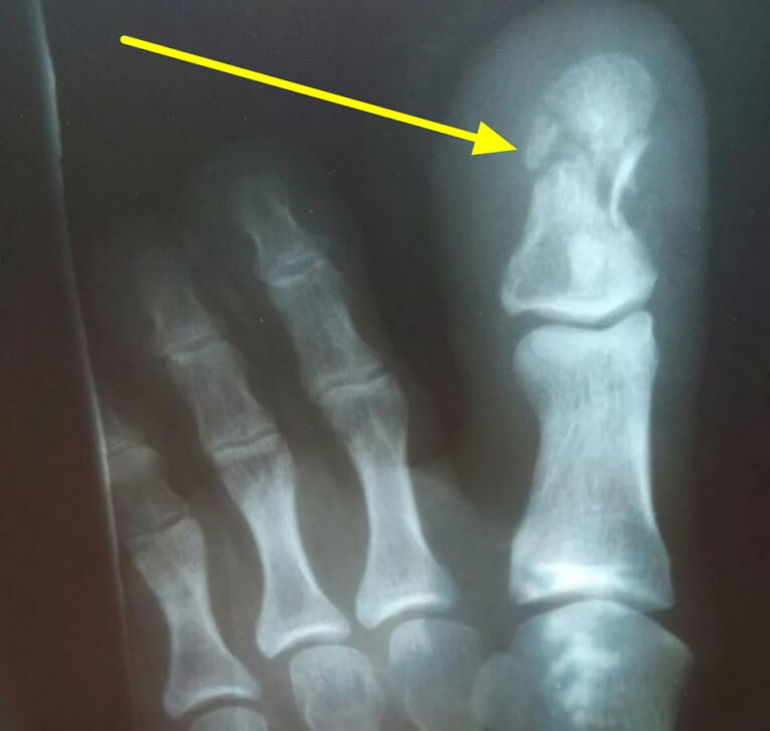
Переломы фаланг пальцев стопы рентгенологически исследуют в прямой и боковой проекциях. Для уточнения смещения отломков снимок делают в полубоковой проекции (в косой). Многие врачи пропускают переломы сесамовидных костей. Переломы таких костей, особенно перелом I пальца, можно распознать только рентгенологически. Наблюдаются усталостные переломы сесамовидной кости I пальца.
Иногда распознать перелом сесамовидной кости с уверенностью удается только после развития костной мозоли. Нередко образуется ложный сустав. Считают, что сесамовидная кость приобретает дольчатое строение в результате развития в ней перестроечного процесса в виде усталостных переломов.
В дифференциальной диагностике при чтении рентгенограмм следует помнить о врожденном расширении сесамовидных костей в области I плюснефалангового сочленения (бипарциальные, трипар-циальные), которые в половине случаев бывают двусторонними. В отличие от переломов добавочные кости имеют округлую форму и четкие контуры. Переломы сесамовидных костей характеризуются зазубренной поверхностью отломков.
Как правило, больные с переломами фаланг пальцев стопы лечатся амбулаторно. Продолжительность временной нетрудоспособности невелика. При переломе фаланг пальцев без смещения на соответствующий палец накладывают липкий пластырь в несколько слоев. Трудоспособность при таком методе лечения восстанавливается через 2 нед. Следует считать неправильным оставлять такие переломы вообще без иммобилизации. Иммобилизация с помощью гипсовой лонгеты является излишней, громоздкой, в ряде случаев лонгета усиливает боли и увеличивает срок нетрудоспособности.
Применение липкого пластыря позволяет начать активные движения в суставах поврежденного пальца с первых дней после травмы, что благоприятно сказывается в дальнейшем на его функции. Обычно на 2-3-й день повязка может ослабевать, и тогда ее вновь подкрепляют липким пластырем.
При множественных переломах иммобилизация проводится гипсовой повязкой в виде "туфли" сроком на 2-3 нед. При переломе проксимальной фаланги I пальца гипсовая иммобилизация продолжается до 4 нед.
Лечение переломов фаланг пальцев стопы со смещением отломков особых трудностей не представляет. Устраняют смещение чаще всего путем вытяжения по оси за поврежденный палец. Лучшие результаты обеспечивает применение для этих целей скелетного вытяжения с помощью шины Черкес-Заде. При большом смещении отломков скелетное вытяжение накладывают после ручной репозиции, с помощью которой стремятся добиться правильного стояния отломков. Вытяжение продолжают до образования первичной костной мозоли (10-15 дней). В дальнейшем накладывают гипсовую повязку в виде "туфли" до полного заживления перелома. Открытая репозиция отломков с фиксацией тонким стерженм Богданова или спицей Киршнера показана при невозможности устранить смещение отломков консервативным путем. Средняя продолжительность нетрудоспособности при переломах фаланг пальцев стопы со смещением отломков составляет 3-4 нед.
- Травматолог
- Хирург
ПЕРЕЛОМАХ КОСТЕЙ
| Локализация перелома | Средние сроки иммобилизации |
| Переломы ключицы | 4 нед. |
| Переломы хирургической шейки плеча: | |
| А)вколоченный | 3 нед. |
| б)невколоченный | 5 нед. |
| Отрывной перелом большого бугорка | 4 нед. |
| Перелом диафиза плеча | 2,5 - 3 мес. |
| Перелом локтевого отростка | 1 мес. |
| Перелом диафиза костей предплечья | 2,5 -3 мес. |
| Перелом луча в типичном месте | 4-5 нед. |
| Перелом пястных костей | 4-5 нед. |
| Перелом фаланг пальцев кисти | 4 нед. |
| Перелом шейки бедра: | |
| а)медиальный | 6 мес. |
| б)латеральный | 3 мес. |
| Перелом диафиза бедра | 3,5 - 4 мес. |
| Перелом надколенника | 3-4 нед. |
| Перелом диафиза костей голени | 3-4 мес. |
| Перелом лодыжек: | |
| а) наружной | 3 нед. |
| б)внутренней | 1-1,5 мес. |
| в)пронационный | 6 нед. |
| г)супинационный | 6 нед. |
| Перелом таранной кости | 3-4 мес. |
| Перелом пяточной кости | 3-4 мес. |
| Перелом плюсневой кости | 5-6 нед. |
| Перелом фаланг пальцев стопы | 3-4 нед. |
| Внутрисуставные переломы: а) головки плеча б) мыщелка плеча в) мыщелков бедра и голени | 1 мес. 1 мес. 1-1,5 мес. |
Примечание: при открытых (огнестрельных и неогнестрельных) переломах костей сроки иммобилизации бывают несколько большими.
Репозиция отломков.
Репозицией обеспечивают сопоставление отломков сломанной кости с устранением всех видов смещений. Репозиции подлежат переломы костей с клинически значимым смещением отломков. При удовлетворительном стоянии отломков (диастаз не превышает 2 мм), при вколоченных и компрессионных переломах репозиция может не выполняться.
Различают закрытую и открытую репозицию. Закрытая - это репозиция без обнажения места перелома, открытая - когда оперативным путем обнажают отломки в месте перелома и затем их сопоставляют.
Репозицию проводят одномоментно или постепенно. Сопоставить отломки одномоментно можно при различных переломах костей верхней и нижней конечностей, исключая винтообразные, косые и оскольчатые переломы бедренной и бодынеберцовой костей, так как напряжение мышц и состояние костных отломков препятствует этому. Постепенную репозицию чаше применяют при переломах бедренной и болыпеберцовой костей.

Все способы репозиции отломков основаны, прежде всего, на их растяжении путем вытяжения по оси проксимального отломка и противовытяжения. Образующийся диастаз между отломками позволяет устранить все иды смешения и сопоставить пери-фечический отломок по центральному
Различают два основных вида вытяжения: скелетное и накожное. При накожном вытяжении осуществляют закрепление на коже необходимых приспособлений клеем или липким пластырем. При этом допустим груз не более 2 кг.
Правила наложения мягкотканного вытяжения:
1. вытяжение должно быть применено с первых суток, чтобы
не допустить спастическую ретракцию мышц;
2. липкопластырь приклеивают к коже вдоль всей длины сегмента конечности (независимо от места перелома) и с обеих сторон;
3. направление вытяжения должно совпадать с продольной осью кости;
4. суставы должны быть свободными и находиться в средне-физиологическом положении;
5. конечность, фиксированная вытяжением, должна располагаться выше остальных частей тела.
Липкопластырное вытяжение широко используется в хирургии новорожденных и в детской хирургии в целом. Вместо липкого пластыря модно использовать также, полости клеевой повязки или специальные манжеты. При переломах шейных позвонков для вытяжения применяют петлю Глиссона.

Тяга за мягкие ткани удобна, однако не позволяет осуществить тракцию необходимым грузом. Кроме того, липкий пластырь и клеол вызывают раздражение кожи, а манжеты - нарушение кровообращения. Мягкотканое вытяжение невыполнимо при открытых переломах.
Скелетное вытяжениеявляется функциональным методом лечения. Основными принципами скелетного вытяжения являются расслабление мышц поврежденной конечности и постепенность нагрузки с целью устранения смещения костных отломков и их иммобилизации.

Для скелетного вытяжения чрескостно проводят стальную спицу через дистальный метафиз бедра, бугристость болыпеберцовой кости (при переломах костей таза, бедра), через пяточную кость (при переломах костей голени) и локтевой отросток (при переломах плеча). Спицу фиксируют в дуге. Закрепляют трос за дугу и навешивают груз. При лечении переломов бедра применяют груз 8-18 кг, костей голени — 3-8кг. После достижения сопоставления отломков груз уменьшают.
Использование вытяжения имеет ряд существенных недостатков: во-первых, во время вытяжения раненого нельзя эвакуировать, во-вторых, метод постоянного вытяжения не обеспечивает полной неподвижности костных отломков, его трудно осуществить у психически больных и неуравновешенных пациентов; в-третьих, длительное пребывание больного в постели в состоянии гиподинамии приводит к функциональным изменениям в сердечно-сосудистой системе, органах дыхания и желудочно-кишечного тракта, что может привести, особенно у пожилых больных, к тяжелым осложнениям.



Дистракционно-компрессионный аппарат Илизарова
Репозицию с помощью аппаратов внеочагового чрескостного остеосинтеза можно теоретически выполнять при любом виде переломов. Путем изменения положения колец (полуколец) аппарата с помощью их перемещения по стержням, применения выносных и боковых планок, перемещения спиц в аппарате, использования спиц с упорными площадками можно поставить отломки, предварительно создав, а затем ликвидировав диастаз между ними. Однако такая репозиция отломков весьма трудоемка, требует многократно-рентге-нологического контроля и много времени.
Открытая репозиция— оперативный метод лечения переломов. Производится под визуальным контролем положения отломков при открытых, а также при операции остеосинтеза по поводу закрытых переломов. При открытой репозиции, особенно закрытого перелома, всегда ухудшаются условия для последующего сращения отломков: дополнительно повреждаются окружающие перелом мягкие ткани, надкостница, костный мозг, нарушаются кровоснабжение и иннервация костной ткани отломков.
Обездвиживание отломков.
Одним из важнейших принципов лечения переломов является обеспечение неподвижности костных отломков для развития полноценной костной мозоли и быстрой консолидации перелома.
Для этого могут использоваться различные методы фиксации костных отломков между собой (очаговый и внеочаговый остеосинтез) либо иммобилизации (обездвиживания) самой поврежденной конечности (гипсовая повязка, лечебные шины, скелетное вытяжение).
При выборе метода фиксации отломков костей учитывают состояние больного, его возраст, локализацию и характер перелома, а также имеющиеся осложнения, а при лечении открытых переломов - обширность повреждений кожных покровов и мягких тканей, характер раны, ее загрязненность и время, протекшее после ранения.
При переломах без смещения отломков или с незначительным смещением, а также после успешной одномоментной репозиции поперечных или близких к ним переломов отломки фиксируют гипсовыми повязками:
- Берут равные пропорции гипса и воды и смешивают. Кашицеобразная масса через 6-7 минут должна застыть и затвердеть; образовавшаяся пластинка из гипса должна ломаться, но не крошиться.
- Гипс и воду в соответствии 1:1 смешивают и изготовляют шарик; через 7-10 минут он должен затвердеть и не разбиваться при падении с высоты 1 метра;
- Если гипс оказался недостаточно хорошим, следует попытаться улучшить его следующим образом:
- При наличии комков или крупинок просеивают гипс через сито или марлю.
- Прокалить гипс при температуре 120°С. Чтобы не перегреть гипс, применяют в целях контроля зеркальную пробу: во время нагревания держат зеркало (зеркальной стороной вниз) над сушащейся массой гипса. Пока выделяются водяные пары, зеркало представляется запотевшим. Как только запотевание исчезает - это показывает, что гипс свободен от водяных паров и тогда нагревание прекращают.
Если гипс отсырел, можно усилить его способность плотнеть, примешивая к нему специальные вещества ускорители:
- слабый раствор NaCl при температуре в 100°С;
- углекислый глинозем или квасцы (от 5 до 8 г на 1 литр). Чтобы замедлить застывание гипса, принимают так называемые замедлители:
- насыщенный раствор NaCl;
Демпферное вытяжение. Это принципиально новый вид скелетного вытяжения, когда между скобой и блоком вставляется пружина, которая демпферирует (гасит) колебание силы вытяжения. Пружина, постоянно находящаяся в растянутом состоянии, обеспечивает покой перелому и исключает рефлекторное сокращение мышц.
Достоинством демпферного вытяжения является также отсутствие необходимости противотяги, т. е. поднятия ножного конца кровати. Колебания при демпферном устройстве вытяжения также гасят капроновая нить для подвески груза и шарикоподшипниковые блоки.

Демпферноескелетноевытяжение
Последнее изменение этой страницы: 2016-08-16; Нарушение авторского права страницы
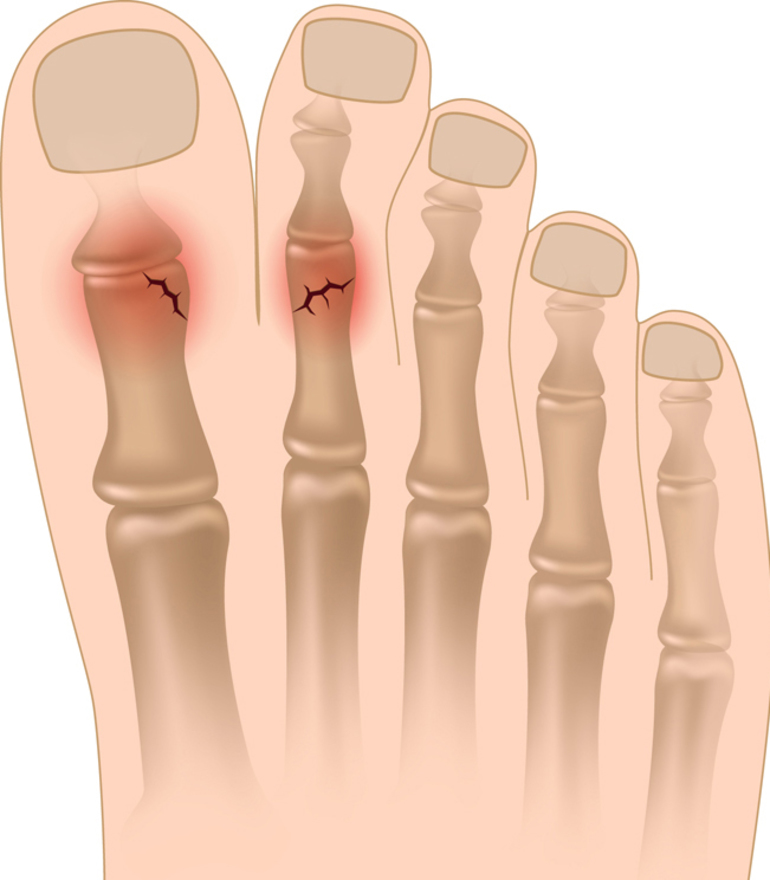
Трещина и перелом пальца на ноге — это часто встречающиеся травмы, которые можно получить при подворачивании ступни, падениях и ушибах. Существует несколько разновидностей таких повреждений, требующих правильной диагностики и последующего лечения. Знание симптомов таких переломов позволит сразу же обращаться к врачу, что гарантирует полное сращивание костей, исключает контрактуру и болезненные ощущения во время ходьбы.
- 1. Причины переломов
- 2. Классификация травм
- 3. Основные симптомы
- 4. Первая помощь
- 5. Лечение пациентов
- 5.1. Закрытая одномоментная репозиция
- 5.2. Скелетное вытяжение
- 5.3. Хирургическая операция
Основной причиной перелома пальцев на ногах являются удары и сдавливание стопы. В редких случаях такие травмы появляются по причине патологических факторов, в том числе туберкулезе костей, новообразованиях, таких заболеваний как остеомиелит и остеопороз. При этих патологиях происходит снижение прочности костной ткани, которая становится хрупкой, а малейшее воздействие приводит к ее серьезным повреждениям.
Причинами перелома пальцев ног может быть следующее:
![]()
- механические повреждения, удары и сдавливание стопы;
- некомфортная обувь, что приводит к подворачиванию ног и падению человека;
- падение на ногу тяжеловесных предметов также может привести к подобным травмам;
- при ходьбе босиком можно зацепиться за дверные откосы или мебель, что приводит к трещинам или перелому пальцев.
По статистике, доля переломов пальцев составляет около 5% от всех травм костей. В редких случаях отмечаются небольшие трещины фаланг, которые проявляются легкой болью. Пациенты часто даже не обращаются к врачу, что может в последующем привести к неправильному срастанию и ограничению подвижности конечности.
Переломы пальцев при грамотной диагностике и своевременном обращении к хирургу в последующем быстром излечиваются, не доставляя каких-либо проблем человеку.
![]()
![]()
Более 90% переломов пальцев являются закрытыми, и лишь при серьезных травмах отмечаются открытые повреждения, которые доставляют нестерпимую боль и сильно кровоточат. В последнем случае требуется наложить давящую повязку выше раны и незамедлительно обратиться в травмопункт к хирургу. Врач введёт обезболивающее, прочистит рану, зафиксирует конечность при помощи лангеты, и в последующем специалист подберет правильное лечение пациента. В подобном случае рана будет быстро заживать, а перелом срастается за 3−4 недели.
В зависимости от наличия смещения такие открытые или закрытые переломы классифицируют на две основных категории:
- без смещения;
- со смещением.
![]()
Последние часто встречаются при травмах пальцев ног, когда направление удара идёт напрямую в фалангу. Это приводит к смещению кости, появляются многочисленные мелкие осколки, что требует проведения простейшей операции с удалением таких инородных тел.
Само смещение может различаться: быть угловым, продольным, боковым с расхождением и с захождением. Поставить точный диагноз, определить, необходима ли операция и коррекция сможет исключительно специалист после выполнения соответствующей диагностики. Пациенту назначают рентген в двух плоскостях, что позволяет не только определить наличие перелома, но и дает полную картину травмы.
В зависимости от локализации перелома такие травмы пальцев ног могут различаться на три основных категории:
![]()
- основной фаланги;
- ногтевой фаланги;
- средней второй фаланги.
Принято также выделять травмы большого пальца ноги, который состоит из двух фаланг. Симптоматика его повреждений выражена максимально ярко, так как при ходьбе на него приходится повышенная нагрузка. Распознать такие травмы не составит особо труда.
А вот переломы мизинца могут быть бессимптомными или с минимальным отеком, который проходит через пару дней.
![]()
Симптомы перелома пальца на ноге существенно отличаются, в зависимости от локализации такой травмы и ее степени. Например, при открытом переломе большого пальца боль будет чрезвычайно сильной, что вынуждает незамедлительно обращаться к хирургу в травмопункт. А вот при трещинах фаланги мизинца пациент часто даже не знает о наличии у него повреждения. Он не обращается к врачу, и через 2−3 месяца перелом зарастает, даже без наложения гипса и обездвиживания повреждённого пальца.
Основные признаки перелома пальца на ноге:
![]()
- покраснение и отёк в области перелома;
- острая боль в травмированном пальце;
- локальное повышение температуры;
- полное отсутствие или ограничение подвижности травмированного пальца;
- фаланга пальца будет выглядеть неестественно в вынужденном положении.
При таких повреждениях в кровь выделяется гистамин и серотонин, что провоцирует появление воспалительного процесса. Как результат, появляется покраснение и отёк, повышается температура в области повреждённых тканей. Боль может принимать ноющий характер, проходя лишь при определённых вынужденных положениях пальца и усиливающаяся во время ходьбы.
Понять наличие перелома можно при постукивании специальным хирургическим молоточком по верхушке травмированного пальца. Если имеется нарушение целостности фаланги, в момент такой диагностики появляются выраженные боли в месте перелома или трещины. Это является основанием для назначения рентгена, что позволит точно узнать диагноз и подобрать грамотную терапию.
Читайте также: