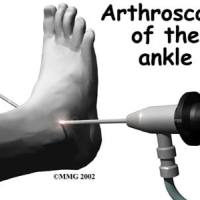
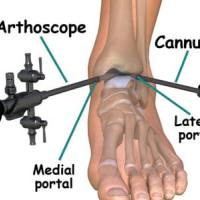
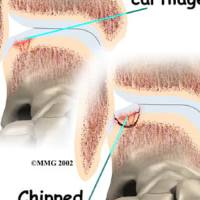
Спайки в голеностопном суставе
В нашей клинике артроскопию суставов проводят одни из самых лучших специалистов России и Европы, успешно выполнившие десятки тысяч артроскопических вмешательств за последние 30 лет.
Среди них и самая первая, сделанная в Ленинграде в 1986 году, которую провел Кузнецов Игорь Александрович - ныне профессор травматологии и ортопедии главный врач СпортКлиники.
Голеностопный сустав – это сложное анатомическое образование, обеспечивающее подвижное сочленение между голенью и стопой. Состоит из трех костей: малоберцовой (наружная лодыжка), большеберцовой (внутренняя лодыжка) и таранной, а также мышц и связок. Основная его функция–осуществление движения стопы в одной плоскости (сгибание и разгибание), в стороны – приведение и отведение, ротационные. При этом сустав несет нагрузку веса всего тела и подвержен травматическим повреждениям (переломам, вывихам, растяжениям и разрывам связок) с наибольшей частотой. Для диагностики и лечения патологий становятся все более популярны артроскопические операции из-за низкой травматичности и быстрой успешной реабилитации. .
Симптоматика может быть острой и хронической и сходна с таковой при проблемах других суставов:
Как правило, симптоматика носит комплексный характер. И, чем раньше происходит обращение пациента к специалисту, тем более эффективным и щадящим будет процесс лечения. В настоящее время артроскопия помогает точно диагностировать и устранить большинство патологий голеностопного сустава. По частоте выполнения она занимает третье место после коленного и плечевого. Ввиду особенностей строения сустава выделяют несколько доступов к передней и задней его части. Близость нервных и сосудистых магистралей обуславливает дополнительные сложности техники исполнения оперативного лечения.
Подготовка к артроскопии
Подготовка включает лабораторное обследование, при необходимости – дополнительную диагностику сопутствующих заболеваний и консультации специалистов. Накануне операции рекомендуют воздержание от тяжелой пищи, за неделю – от алкоголя.
Ход операции
Эндоскопическое вмешательство проводится под местной (спинальной или проводниковой) анестезией. Доступ к оперируемому отделу избирается согласно предварительному диагнозу. После ревизии сустава врач принимает решение о необходимости и объеме лечебных мероприятий.
Показания к проведению артроскопии голеностопного сустава
Артроскопия голеностопного сустава при переломе таранной кости.
Наиболее часто артроскопия голеностопного сустава проводится по следующим показаниям:
Это асептическое заболевание, характеризующееся некротизацией частей хряща и кости со временем, с дальнейшим отделением некротизировавшихся участков и образованием свободных хондральных тел. Заболевание встречается у лиц молодого возраста. В процессе артроскопии производится удаление некротизировавшихся тканей, фиксация жизнеспособных участков хряща, устранение очагов воспаления, санация суставной поверхности (дебридмент).
Так именуется соударение костных структур сустава. Различают передний и задний импинджмент-синдром голеностопа, каждый из которых имеет свои особенности. В обоих случаях край большеберцовой кости соударяется с таранной костью, происходит защемление суставной капсулы и синовиальной оболочки, что сопровождается болевой симптоматикой и ограничением движений вплоть до блокады. Передний - наиболее распространен среди профессиональных спортсменов, часто интенсивно разгибающих стопу (баскетболисты, футболисты), и является следствием травм, в основном, связочного аппарата, задний – у артистов балета.
Предрасположенностью к заднему импинджменту может послужить ostrigonum - у некоторых людей бугристость таранной кости может быть отдельной костью. Импинджмент сопровождается периодическим воспалением, что впоследствии приводит к образованию костных разрастаний (остеофитов), соединительно-тканных рубцовых структур, спаек. Артроскопически удаляют остеофиты и другие патологически измененные ткани, патологические сращения. Функция сустава восстанавливается, как правило, полностью.
Могут быть травматической или дегенеративной этиологии, единичные или множественные, с полным отрывом частей хряща или без него. Тактика лечения избирается каждому пациенту индивидуально в зависимости от сроков, причин особенностей, распространения деформаций хряща. Оценивается возможность восстановления его целостности и фиксации отделившегося фрагмента, восстановление гладкой поверхности (абразивная хондропластика, дебридмент).
Довольно частая патология, обусловленная множеством факторов, при которой болевой синдром носит постоянный ноющий характер, может наблюдаться некоторая отечность и ограничение подвижности. Синовит (воспаление синовиальной оболочки сустава) при упорном рецидивировании лечат хирургически. Артроскопически производится полное или частичное удаление оболочки (синовэктомия). Впоследствии таким пациентам показано наблюдение и комплексное лечение во избежание осложнений.
Послеоперационная реабилитация
В послеоперационный период рекомендуется ограничить нагрузки, для чего используют гипсовую шину, костыли (не более 1-2 недель) или фиксатор. После снятия швов пациент проходит программу активной реабилитации, включающей различные виды ЛФК, физиотерапию и другие мероприятия, направленные на снижение отечности и восстановления двигательных функций. При соблюдении рекомендаций врача-реабилитолога, в течение двух месяцев пациенты полностью восстанавливаются и возвращаются к привычной активной жизни.
Причинами рубцевания и артрофиброза могут служить операции, травмы (продолжительная иммобилизация) или инфекции сустава. В результате повреждений латеральных отделов связочного аппарата также могут образоваться спайки.
Причинами рубцевания и артрофиброза могут служить операции, травмы (продолжительная иммобилизация) или инфекции сустава. В результате повреждений латеральных отделов связочного аппарата также могут образоваться спайки.
Возникают случаи, когда после открытых оперативных вмешательств на голеностопном суставе образуются обширные внутрисуставные спайки и фиброз передней капсулы (после открытой репозиции и внутренней фиксации при переломах пилона большеберцовой кости, таранной кости или латеральной лодыжки).
Оценивают объем движения в суставе, пальпаторно определяют зоны болезненности. Клинических тестов для точного определения места и протяжённости рубцового процесса не существует.
Внутрисуставная инъекция местного анестетика может помочь при постановке диагноза. Если в сустав можно ввести только несколько миллилитров раствора, это говорит об обширном фиброзе, который затруднит установку артроскопического и инструментального портов.
Могут быть выявлены последствия травм или хирургических вмешательств. Однако определить протяжённость спаек по рентгенографическим данным невозможно.
МРТ может помочь в оценке выраженности фиброза и утолщения передней капсулы, а также выявления сужения передних отделов сустава.
Артроскопические данные
Артроскопические находки варьируют от изолированных рубцовых тяжей, пересекающих суставную полость, до почти полной облитерации полости сустава рубцовой тканью. Следует отметить, что распространённость рубцевания не всегда определяет объем ограничения движений. Иногда наличие довольно обширных внутрисуставных спаек приводит лишь к небольшому ограничению движений.
Лечение артрофиброза
Устойчивая боль и ограничение движений у пациентов с относительно нормальной рентгенологической картиной могут быть вызваны не только импиджмент-синдромом, но и повреждениями хряща.
У значительной части этих пациентов обширные внутрисуставные рубцы вызывают тяжёлые клинические симптомы, создавая натяжение передней капсулы. Фиброз передней капсулы голеностопного сустава часто является следствием травмы или хирургического вмешательства.
Предпочтительный метод лечения при выраженном фиброзе – артроскопическая резекция рубцовой ткани с релизом передней капсулы сустава.
Сопутствующие повреждения (глубокие повреждения хряща, деформации костей) оказывают на прогноз неблагоприятное действие. Тем не менее, удивительно, насколько улучшается подвижность в суставе в отдельных случаях после артроскопического артролиза, даже при сопутствующих тяжёлых повреждениях хряща.
Следует не забывать, что обширные спайки затрудняют установку портов.
Артроскопический порт
Затруднения при введении расширяющей среды может быть первым признаком артрофиброза. Если удаётся ввести только несколько миллилитров жидкости, и это приводит лишь к незначительному расширению сустава, можно предположить наличие выраженного внутрисуставного спаечного процесса при условии, что игла была введена именно внутрь сустава.
Даже при минимальном расширении необходимо установить артроскопический порт. Чтобы достичь передней поверхности большеберцовой или таранной кости как можно быстрее, проводится артроскоп под большим углом, чем обычно. При продвижении шахты кпереди и в медиальном направлении передняя фиброзированная капсула может отклонить её от суставной полости. Жидкость в этом случае может инфильтрировать подкожные ткани, что усложнит дальнейшие манипуляции.
После введения шахты в сустав, жидкость начнёт вытекать из открытого крана артроскопа. Изображение, даже при установке артроскопа надлежащим образом, иногда может быть смазанным и нечётким.
Инструментальный порт
Несмотря на сложность ситуации, инструментальный порт должен быть установлен. При определении места его установки кончик иглы, вводимой в сустав, стремятся провести в направлении кончика артроскопа. Затем выполняется разрез кожи и раздвижение подкожных тканей и суставной капсулы до достижения контакта зажима с артроскопом. Смещая зажим кзади и кпереди, пытаются отодвинуть рубцовую ткань и сформировать в полости сустава небольшое свободное пространство. Между передним краем большеберцовой и таранной кости могут образоваться выраженные рубцы, для достижения суставной щели их следует сместить.
Дебридмент
Рубцовую ткань пытаются отодвинуть щупом. Рубцы резецируют малым синовиальным резектором, осторожно освобождая переднюю область сустава от спаек. Рассечение выполняется в переднемедиальном направлении, малыми порциями, до визуализации медиальной лодыжки. Подобная техника используется и в латеральном отделе после смены портов.
При ограниченном обзоре изолированные спайки или бляшки рубцовой ткани проще всего рассечь кусачками.
Остатки рубцовой ткани удаляют синовиальным резектором. После рассечения рубцовой ткани, обычно хирург обнаруживает, что ущемление мягких тканей вызвано фиброзными изменениями в медиальных или латеральных отделах сустава.
Релиз капсулы
После удаления большинства доступных спаек, следует оценить объем полости сустава. В большинстве случаев она заметно сужена, а суставная капсула прилегает к передней поверхности таранной кости. Используя прецизионную технику с применением щупа или электрода можно отделить капсулу от таранной кости.
Часто идентифицировать переднюю поверхность большеберцовой кости не удаётся, так как суставная капсула возвышается прямо над ней. В этом случае передний край большеберцовой кости отделяют от капсулы. Релиз выполняют малым синовиальным резектором, уплотненную капсулу можно резецировать малым резектором менисков. Альтернативой является использование электрода (малый крючковидный электрод).
Лечение сопутствующих повреждений
При наличии повреждений хряща и реактивного синовита выполняют необходимые лечебные вмешательства.
Пациенты с локализованным рубцеванием часто сообщают об уменьшении боли сразу после проведения операции, движения в суставе становятся более свободными. Разрешают частичную, нагрузку 50% от массы тела в течение 2-4 дней, с последующим постепенным переходом к полной нагрузке. Для растягивания суставной капсулы рекомендуется интенсивная, но щадящая реабилитационная терапия. Энергичные упражнения противопоказаны, так как они могут привести к новой фиброзной реакции в передней капсуле.
Так же как и при послеоперационном ведении пациентов с артрофиброзом в коленном суставе, необходимо тесное взаимодействие между хирургом и физиотерапевтом. Поэтому рекомендуется проведение стационарного лечения в специальном реабилитационном центре. Прыжки и силовые упражнения запрещаются в течение первых 4-6 недель, чтобы избежать нежелательного раздражения капсулы.
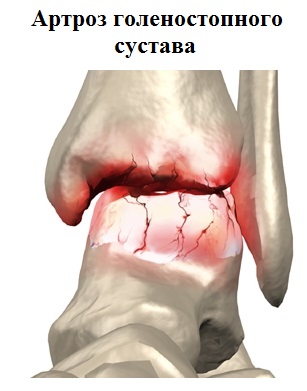
Артроз голеностопного сустава
Основной причиной развития артроза голеностопного сустава являются травмы. В результате переломов лодыжек, повреждений связок голеностопного сустава запускаются процессы, приводящие к разрушению суставного хряща, что со временем проявляется значительной болью и ограничением движений в суставе. Значительно реже артроз в голеностопе может вызывать ревматоидный артрит, различные инфекции, остеонекроз, а также некоторые виды артропатий.
Артроз голеностопного сустава — достаточно распространенная патология. Бурное развитие хирургии в последние десятилетия, внедрение в практику малоинвазивных операций, разработка новых лекарственных препаратов и методов консервативного лечения позволило врачам значительно улучшить качество жизни пациентов с артрозом и вернуть многих из них к полноценной повседневной деятельности и спорту.
В этой статье мы расскажем вам о причинах и факторах, способствующих развитию артроза голеностопного сустава, о его основных симптомах и способах диагностики. Подробно остановимся на консервативных и оперативных методах лечения этого заболевания, в том числе наиболее современных и малоинвазивных.
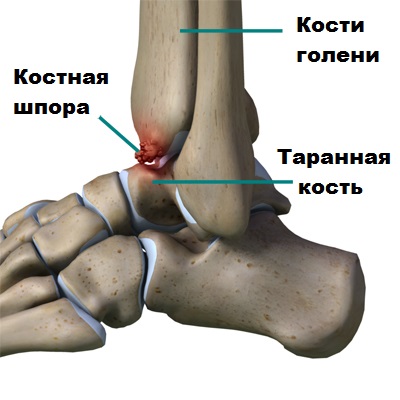
Голеностопный сустав образован соединением малоберцовой, большеберцовой и таранной кости. Образно голеностопный сустав можно сравнить с вилкой, сформированной лодыжками, внутри которой находится блок таранной кости.
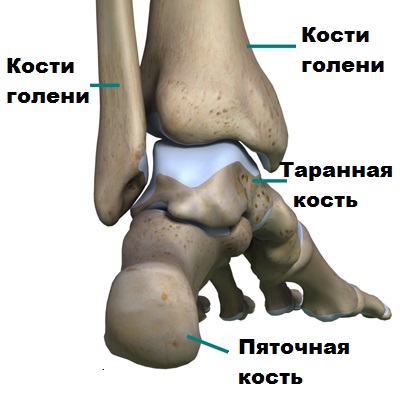
Благодаря такой анатомии голеностопный сустав и стопа функционируют вместе как одно целое, обеспечивая надежную опору телу человека. Стабильность голеностопа создают мощные боковые связки, расположенные по внутренней и наружной поверхности сустава. Связки прочно удерживают кости голени и стопы вместе.
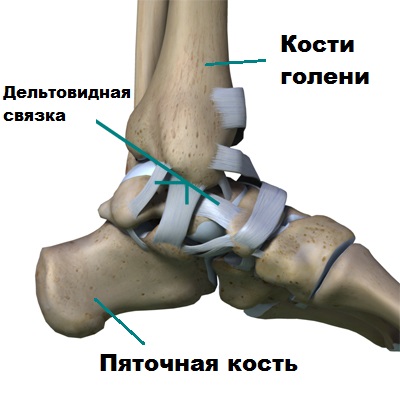
Разрывы связок голеностопа или их постоянные растяжения увеличивают подвижность блока таранной кости в вилке сустава, что со временем приводит к повреждению суставного хряща и развитию артроза.
Суставной хрящ покрывает сочленяющиеся концы таранной кости и лодыжек и обеспечивает плавные и безболезненные движения в суставе. Суставной хрящ по строению очень прочный и гладкий. Для улучшения скольжения костей в суставе, хрящ дополнительно смазывается специальной жидкостью, которая называется синовиальной.
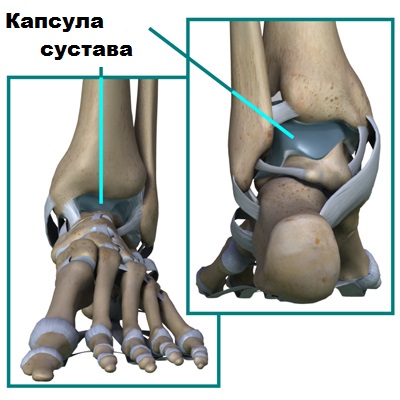
Синовиальную жидкость продуцирует синовиальная оболочка, которая выстилает изнутри капсулу сустава.
Больные обычно предъявляют жалобы на боль в области голеностопа без четкой локализации, которая развивается постепенно и нарастает в зависимости от степени повреждения суставного хряща.

Обычно пациент сообщает врачу о ранее перенесенных травмах и даже операциях на голеностопном суставе. Некоторые больные отмечают наличие у них системных заболеваний, таких как сахарный диабет, аутоиммунные и воспалительные болезни.
На начальных стадиях артроза боли у пациента возникают после длительной нагрузки и проходят в покое.
При выраженном артрозе пациент испытывает нестерпимую боль в покое и даже во сне. Больные могут отмечать щелчки или хруст при движениях. В запущенных случаях артроза обращает на себя внимание деформация голеностопного сустава.
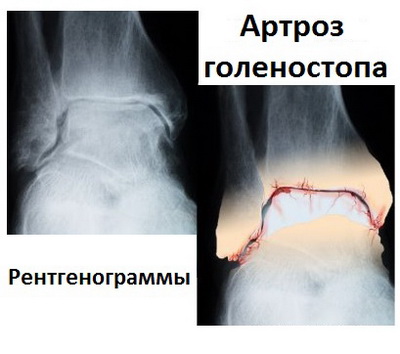
Обычные рентгенограммы дают возможность наилучшим образом увидеть деформацию голеностопного сустава и позволяют оценить стадию артроза. При артрозе суставная щель постепенно сужается, а также формируются разрастания костной ткани (остеофиты) по краям берцовой и таранной кости.
Нередко наряду с остеофитами на снимках выявляются кисты и участки склероза костей. Это свидетельствует о тяжелой степени дегенерации сустава.
Отличным дополнением к рентгенографии, особенно при планировании операции, служит компьютерная томография, позволяющая получить 3D-изображение сустава.
Больному с артрозом голеностопного сустава, особенно на начальных стадиях, необходимо проведение консервативного или безоперационного лечения. Консервативное лечение включает в себя назначение противовоспалительных и обезболивающих препаратов. Также пациенту необходимо изменить свою повседневную физическую активность. Следует ограничить осевую нагрузку на сустав, особенно связанную с бегом и прыжками. Это поможет уменьшить болезненность в области сустава. Также важно подобрать пациенту удобную ортопедическую обувь, изготовить индивидуальные стельки и зафиксировать голеностопный сустав специальной ортезной повязкой.
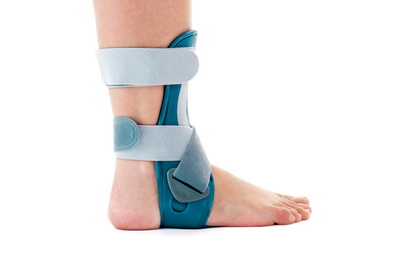
Все эти несложные процедуры позволят разгрузить голеностопный сустав при ходьбе и уменьшить проявления артроза. Применение внутрисуставных инъекций препаратов гиалуроновой кислоты, введение в полость сустава обогащённой тромбоцитами плазмы (PRP), особенно на начальных стадиях артроза, может облегчить симптомы поражения голеностопного сустава.
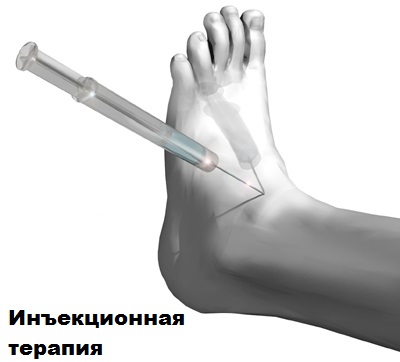
При сильном воспалении допускается введение в полость сустава глюкокортикоидов. Глюкокортикоиды способны значительно уменьшить воспаление и боль в голеностопном суставе.
При отсутствии эффекта от проводимого консервативного лечения, а также при наличии признаков тотального разрушения голеностопного сустава может быть показана операция.
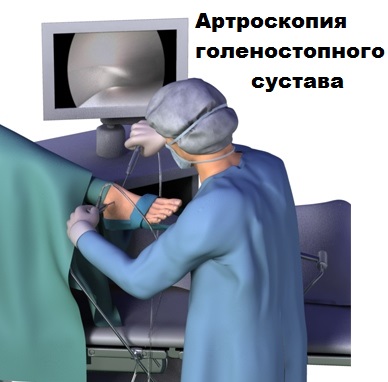
На голеностопном суставе при определенных стадиях артроза могут выполняться малоинвазивные оперативные вмешательства с применением метода артроскопии.
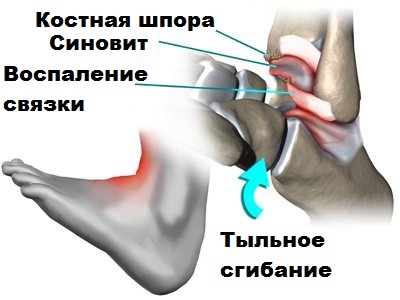
Как говорилось ранее, при артрозе голеностопного сустава по краям костей формируются костные шипы или остеофиты. Крупные остеофиты при движениях в стопе и голеностопе могут соударяться друг с другом и вызвать болевой синдром у пациента. Подобные остеофиты обычно образуются по передней поверхности сустава.
Современное оборудование позволяет нам через прокол кожи ввести в полость голеностопа небольшую видеокамеру и осмотреть сустав изнутри. При выявлении костных разрастаний, остеофитов, с помощью специального костного микро-бора так же через проколы кожи врачи могут удалить лишнюю костную ткань.
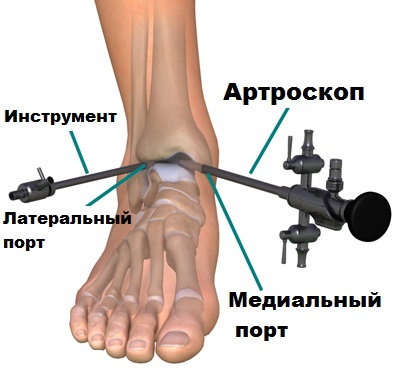
Во время операции из полости сустава удаляются свободные хрящевые и костные тела, которые образуются в голеностопном суставе при артрозе и вызывают боли и периодические блокады при движениях.
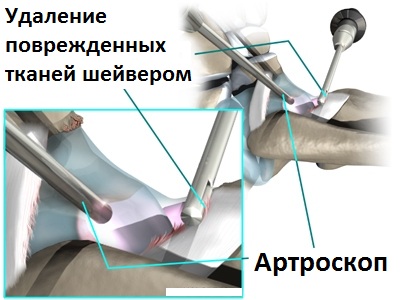
Проведение санационной артроскопии голеностопного сустава в комбинации с последующим введением в его полость препаратов гиалуроновой кислоты может облегчить состояние пациента с артрозом на срок вплоть до 3-5 лет. Операция очень хорошо переносится пациентом и практически не требует нахождения пациента в стационаре.
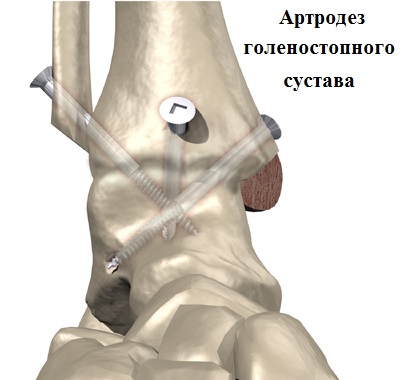
При тотальном поражении хряща голеностопного сустава (артрозе четвертой стадии), нередко сопровождающимся сильной деформацией сустава, приходится прибегать к операции по артродезу сустава.
Преимуществом артродеза голеностопного сустава является возможность значительного уменьшения выраженности болевого синдрома при артрозе с возвращением больного к нормальной повседневной жизни.
Недостатком артродеза голеностопного сустава является потеря подвижности в нем. Функция голеностопного сустава после артродеза переносится на другие суставы стопы.
В общем, даже несмотря на то, что голеностопный сустав в результате операции замыкается, долгосрочные результаты подобного хирургического вмешательства, согласно современным исследованиям, более чем хорошие.
Ранее операция по артродезу голеностопного сустава выполнялась открыто, с использованием широких кожных разрезов, иногда даже нескольких, и сопровождалась сильным болевым и отечным синдромом в послеоперационном периоде. Эволюция хирургических технологий закономерно привела к тому, что сегодня операция по артодезированию голеностопного сустава может выполняться малоинвазивно, или артроскопически, через небольшие проколы кожи.
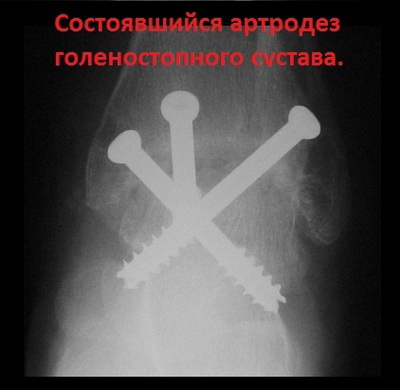
Преимущества артроскопического артродеза голеностопного сустава очевидны. Это и менее выраженный болевой синдром после операции, и более приемлемые, с косметической точки зрения, разрезы, и относительно меньшая травма здоровых мягких тканей во время операции.
Однако артроскопический артродез по сравнению с открытой операцией является гораздо более сложным, с технической точки зрения, вмешательством и требует высокой квалификации хирурга.
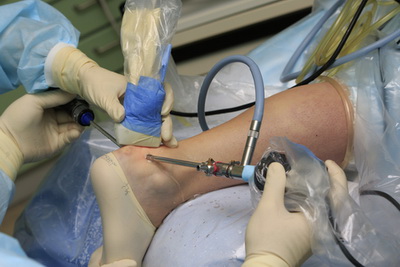
После операции пациенту рекомендуется возвышенное положение конечности и фиксация стопы и нижней трети голени в специальном бандаже. Нагрузка на конечность исключается в течение 8-10 недель.
Клиника травматологии и ортопедии — это центр инновационных технологий, помогающий пациентам со всей России и стран ближнего зарубежья. Мы сотрудничаем с кафедрами лучших медицинских ВУЗов Москвы, а также профессорами клиник Европы. Наша клиника использует новейшие разработки и достижения в области медицины. Специалисты клиники обеспечивают оказание медицинских услуг на самом высоком уровне по специальностям травматология-ортопедия и артрология.
Клиника травматологии и ортопедии оснащена самой современной аппаратурой от компаний с мировым именем.
Для диагностики и проведения лечебных процедур и операций мы используем оборудование экспертного уровня. Стационар клиники состоит из стандартных четырехместных и улучшенных одно- и двухместных палат с опытным и вежливым персоналом.
Клиника травматологии и ортопедии — это высокое качество медицинских услуг и профессионализм специалистов.
Артроскопический артродез голеностопного сустава при тяжелом артрозе
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
- Местная анестезия
- Локальное введение расствора глюкокортикоида (Дипроспан)
PRP-терапия, плазмолифтинг при заболеваниях и травмах голеностопного сустава — 4000 рублей (одна инъекция)
- Консультация специалиста, к.м.н.
- Взятие крови
- Приготовление обогащенной тромбоцитами плазмы в специальной пробирке
- Введение обогащенной тромбоцитами плазмы в пораженную область
Артроскопическое лечение артроза голеностопного сустава — 39500 рублей
- Пребывание в клинике (стационар)
- Анестезия (эпидуральная)
- Артроскопическая операция, хондропластика, коабляция поврежденных участков хряща при необходимости
- Расходные материалы
* Анализы для операции в стоимость не входят
Артроскопический артродез голеностопного сустава — 89500 рублей
- Пребывание в клинике (стационар)
- Анестезия (эпидуральная)
- Артроскопическая операция
- Расходные материалы
- Импланты (винты и пластины) от ведущих зарубежных производителей
* Анализы для госпитализиации и послеоперационный ортез в стоимость не входят
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Внутрисуставное введение препарата гиалуроновой кислоты (при необходимости)
- Перевязка, снятие послеоперационных швов
Контрактурой сустава в современной медицине называют ограничение естественного объема движений. Такое заболевание появляется из-за изменения структуры рубцовой ткани, мышц, сухожилий и сосудов. Симптомы патологии голеностопного сустава схожи с прочими заболеваниями опорно-двигательного аппарата, поэтому для назначения эффективного лечения необходима точная постановка диагноза.
Особенность патологии

Тугоподвижность сустава проявляется ограниченностью амплитуды движений, плоскостопием или искривление здоровой стопы. При хронической форме происходит удлинение стопы.
Из-за регулярной нагрузки, голеностоп наиболее подвержен контрактуре. Дефект может возникнуть при подворачивании ноги, переломе или перегрузке. Воспаления в суставе могут привести к деформации хрящевых тканей.
Классификация контрактур суставов
Неоднородность данного заболевания породило большое количество классификаций. Контрактуры могут подразделяться на неврогенные и структурные, а также быть врожденным или приобретенным заболеванием.
По причине развития контрактура голеностопного сустава бывает:
- Артрогенная – причиной тугоподвижности является патология сустава. Чаще всего появляется вследствие перелома, некоторых видов артрозов и артритов.
![]()
- Миогенная – причинной скованности движений выступает патология мышечной ткани.
- Дерматогенная – причиной заболевания становятся рубцы на кожных покровах, возникающие после ожогов, ран или гнойных процессов в области голеностопного сочленения.
- Ишемическая – контрактура может возникнуть из-за перелома, который сопровождался ограничением кровоснабжения.
- Иммобилизационная – проявляется после длительной неподвижности конечности (наложение шин, гипса и т.д.).
- В некоторых классификациях выделяются изменения в суставах после огнестрельных ранений.
Ограничение подвижности в голеностопном суставе неврогенного характера подразделяется на:
- Центральные неврогенные – они возникают вследствие нарушения работы головного и спинного мозга. Причиной могут выступать серьезные травмы, инсульт, энцефалит, опухоли и нарушения кровообращения.
- Периферические неврогенные – причина появления обуславливается вынужденным ограниченным положением стопы. Такая ситуация возникает при болевых ощущениях, длительном раздражении нерва и вегетативной иннервации.
- Психогенные – возникает по причине нервных срывов.

Профилактика заболевания
В связи с тем, что в большинстве случае контрактура голеностопного сустава образуется вследствие механических повреждений и воспалений, при шинировании необходимо проводить профилактические мероприятия.
При накладывании шины необходимо учитывать, что стопа должна располагаться под углом 95-100 градусов к голени. Для этих целей идеально подходят легкие пластмассовые шины. В то время, когда шина снята, стопа должна упираться в стену или другую ровную поверхность.
Несмотря на то что в некоторых источниках можно встретить, что ранние движения в голеностопе нежелательны, применять их под врачебным наблюдением необходимо. Это связано с тем, что длительная фиксация сустава может повлечь более тяжелые последствия, чем небольшие разминочные движения.

Диагностика контрактуры голеностопного сустава
Если пациент отмечает у себя изменение амплитуды движений в голеностопном суставе, то рекомендуется незамедлительно обратиться в поликлинику.
Данное заболевание имеет несколько стадий:
- Первая стадия характеризуется ограниченностью движений, но некоторая подвижность сустава остается;
- Вторая стадия – сустав малоподвижен. Измерить амплитуду движения можно только с помощью специальных методик.
- Третья стадия – сустав полностью неподвижен.
![]()
Первоначально врач выслушивает жалобы и производит визуальный осмотр поврежденной конечности. В случае контрактуры нейрогенного характера дополнительно потребуется консультация невролога. Для наиболее точной диагностики назначаются:
- Компьютерная томография и МРТ;
- Рентгенография;
- Физикальное обследование.
Консервативное лечение патологии
Первоначально лечение контрактуры любого сустава проводится консервативно. Успех данной терапии зависит от сложности течения болезни.
При более сложном проявлении патологии применяется:
- Лечебная физкультура, массажи и физиопроцедуры, которые направлены на улучшение кровообращения в поврежденной конечности, устранение застоев и восстановление тонуса мышц;
- Мануальная терапия;
- Лекарственная блокада и применение медикаментов. Поврежденный участок обезболивают новокаином или лидокоином. Во время обезболивания возобновляется мышечный тонус. При тяжелой стадии заболевания врачи назначают Румалон и Афлутоп.
![]()
Хирургическое лечение контрактуры голеностопного сустава
Если консервативное лечение не дает положительных результатов, а также в случаях, когда суставные и мышечные ткани сильно повреждены, необходимо хирургическое вмешательство. Вид операции определяется после проведения тщательной диагностики и выявления причины патологии.
Современные клиники применяют лечение ударно-волновой терапией. Она способствует разрушению рубцов и улучшению кровообращения.
Исходя из типа суставных повреждений, назначается:
- Эндопротезирование – поврежденный сустав заменяется протезом, имитирующим голеностопное сочленение;
- Артроскопия – для возвращения подвижности сустава рассекаются спайки;
- Тенотомия – во время хирургического вмешательства удлиняют сухожилия;
- Фибротомия – во время операции иссекается мышечная ткань;
- Остеотомия – для устранения патологии рассекается кость.
Читайте также: