Смещение нижних ребер от чего может быть
Травма ребер – преимущественно болезненное и сложное повреждение, которое нуждается в длительном лечении и реабилитации. Повреждения можно получить где угодно, например, во время дорожно-транспортного происшествия, при выполнении служебных обязанностей или в условиях быта. При получении травмы медики настоятельно рекомендуют обратиться в медицинское учреждение.
Виды травм ребер и их симптомы
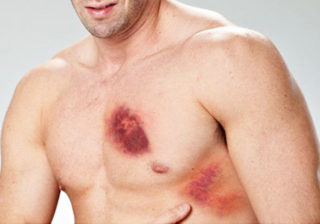
В международной классификации заболеваний существует несколько степеней ушибов ребер:
- Первая степень повреждения характеризуется невыраженными болевыми ощущениями, но они могут усиливаться при пальпации и осуществлении резких движений, при длительном пребывании в состоянии покоя неприятные ощущения могут исчезнуть. Медицинская помощь в данном случае не требуется, поскольку травма не представляет опасности для жизни, проходит в течение 1-1,5 недель самостоятельно. К легким травмам также стоит отнести ушиб ребра без синяка (гематомы).
- Для второй степени ушиба характерно появление гематомы, пострадавшего беспокоят боли, которые становятся ощутимее при попытках двигаться. В этом случае необходимо пройти медицинскую диагностику, чтобы убедиться в отсутствии трещин и переломов, сам ушиб лечится при помощи противовоспалительных и рассасывающих препаратов.
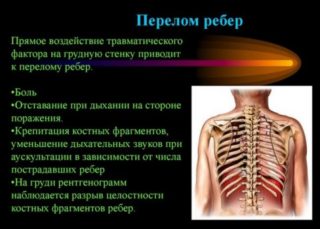
Серьезные повреждения ребер требуют медицинской помощи. Если при смещении ребра без перелома или с нарушением целостности костных тканей лечение неправильное или затягивается, возможно развитие осложнений, самое опасное среди них – летальный исход.
Степень болезненности в первые минуты и даже часы может носить разный характер. Порой выраженность клинической картины настолько сильна, что пациента госпитализируют в стационарное отделение в шоковом состоянии.
Если по истечении некоторого времени боли утихают, это еще не значит, что все хорошо. Речь может идти о мнимой маскировке опасных состояний. Клиническая картина зависит от тяжести полученных травм. Как правило, ушиб ребер может болеть до нескольких недель.
С дыханием могут возникать сложности из-за сильных болей, поэтому в большинстве случаев оно не глубокое, частое и поверхностное. Если при повреждении были задеты мягкие ткани и легкое, может появиться кровохарканье или апноэ.
Чем сильнее ушиб, тем большего размера будет гематома. Первое время ее цвет красный, далее по мере заживления будет темнеть, спустя несколько недель станет желтым.
Отечность мягких тканей – неизбежное явление. Вскоре после получения травмы образуется уплотнение, которое достигает наибольших размеров по истечении нескольких часов. Приблизительно через сутки отечность сходит.

Каждый случай индивидуален, поэтому могут возникать дополнительные симптомы. Среди наиболее опасных отмечают следующие:
- боли в области сердца;
- головокружение;
- учащенное дыхание – 28-30 разу в течение минуты;
- спутанность сознания;
- высокая частота пульса (более 120-160 ударов в минуту);
- обморок.
Причины повреждений

Травма ребра от падения, удара, столкновения и т.д. – это механическое повреждение, которое характеризуется отсутствием или наличием структурного разрушения ребра, кожные покровы при этом остаются целыми.
Наиболее распространенные причины, из-за которых человек травмируется:
- производственные повреждения – вероятность их получения существенно возрастает при несоблюдении техники безопасности;
- падение;
- спортивные травмы;
- мощный удар, приходящийся в область грудной клетки;
- сдавливание ребер, например, при защемлении верхней части тела дверью лифта.
Часто люди травмируются в домашних условиях во время выполнения каких-либо работ. Чтобы предотвратить вероятность развития осложнений, требуется незамедлительно обратиться в медицинское учреждение.
Диагностика и лечение
Диагностика необходима, чтобы исключить вероятность перелома и определить состояние мягких тканей, расположенных около места повреждения. В данном случае наиболее точным и информативным будет проведение рентгенографического исследования.
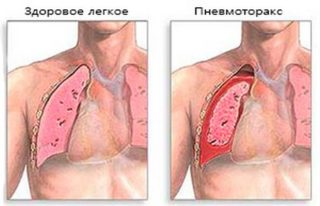
Проводится обзорная рентгенограмма в двух проекциях – прямой передней и боковой, что позволяет врачу увидеть состояние тканей, определить их целостность, а также наличие или отсутствие трещин, переломов. Чрезвычайно важно выявить или исключить такие состояния, как гидроторакс и пневмоторакс.
Пневмоторакс представляет собой скопление газов в плевральной области, развивается при повреждении слоев эпидермиса и плевры.
Гидроторакс характеризуется скоплением крови в полости. Развивается при переломах ребер, когда их отломки травмируют рядом расположенные мягкие ткани.
При переломах одна из основных задач доктора – восстановить целостность кости и надежно ее зафиксировать для срастания. При необходимости может быть назначено оперативное вмешательство. При ушибах важную роль в терапевтическом курсе играет симптоматическое лечение и обезболивание.

Основные задачи, которые стоят перед доктором при ушибе ребер:
- восстановление подвижности грудной клетки в полном объеме;
- адекватное обезболивание;
- ускорение рассасывания гематомы;
- снижение отечности.
Вскоре после получения травмы к месту ушиба требуется приложить холодный компресс. Это могут быть кубики льда или любой охлажденный продукт из холодильника, обернутый в кусочек ветоши. Это приводит к спазму сосудов, в результате уменьшается отек.
Долго держать холод у повреждения запрещается. Рекомендуется делать небольшие перерывы с интервалом в 10-15 минут.
Обезболивание зависит от выраженности клинической картины. Предпочтительнее принимать нестероидные противовоспалительные препараты: Олфен, Диклофенак, Напроксен, Мелоксикам. Каждый из препаратов имеет несколько форм выпуска.

Если диагностирован перелом, одним обезболиванием не обойтись.
Единичные переломы без смещения преимущественно лечатся медикаментозно с прохождением курсов массажа и физиотерапевтических процедур. Гипс не используется, также противопоказаны тугие повязки. Они могут спровоцировать развитие застойной пневмонии. Несколько дней после травмирования показано строгое соблюдение постельного режима. Предпочтение отдается новокаиновой блокаде. Используются нестероидные противовоспалительные препараты в виде капельниц и уколов.
При переломах страдают межреберные нервы, поэтому важен прием витаминов группы В для их поддержания. Ускорить восстановление помогают препараты кальция и местные противовоспалительные препараты.
Если речь идет о сложном переломе с повреждением внутренних тканей и органов, требуется проведение оперативного вмешательства – остеосинтеза. Костные отломки фиксируются в правильном анатомическом положении с помощью винтов и пластин.

Лечение в нашей клинике:
- Бесплатная консультация врача
- Быстрое устранение болевого синдрома;
- Наша цель: полное восстановление и улучшение нарушенных функций;
- Видимые улучшения после 1-2 сеанса; Безопасные безоперационные методы.
-
Прием ведут врачи
- Методы лечения
- О клинике
- Услуги и цены
- Отзывы

Скользящее ребро – это особое патологическое состояние, при котором выражены щелчки при движениях и присутствует болевой синдром. Если распознать симптомы синдрома скользящего ребра, лечение можно проводить консервативными методами без хирургического оперативного вмешательства. Если же у пациента уже сформировалась обширная рубцовая ткань, то помочь сможет только операция. В противном случае могут пострадать внутренние органы грудной клетки.
Важно понимать, что синдром скользящего ребра является патологическим состоянием, при котором происходит расплавление, дисплазия хрящевой ткани в области крепления реберной дуги к грудине. При длительно протекающем процессе образуется патологическая рубцовая ткань. Она может препятствовать нормальной подвижности грудной клетки. В результате этого изменяется жизненный объем легких. Может возникать дыхательная недостаточность и кислородное голодание внутренних органов. В первую очередь страдает головной мозг и сердечная мышца.
Рёберная дуга представляет собой плоскую кость, которая может в диаметре достигать 50 мм. Спереди реберная дуга прикрепляется к грудине. Со стороны спины крепление ребер образуется в области позвоночного столба. Благодаря такому строению реберные дуги образуют внутреннюю полость, которая называется грудной клеткой. В ней располагаются жизненно важные органы – сердце и легкие. Поэтому одной из важнейших функций реберных дуг является защитная. Вторая функция – это обеспечения каркаса, на основании которого базируются все внутренние органы.
Между ребрами располагаются дыхательные мышцы. Вместе с диафрагмой они обеспечивают движение грудной клетки. при этом реберные дуги двигаются в заданной амплитуде. Их крепление с помощью хрящевой ткани и прочных связочных волокон обеспечивает определённую степень подвижности.
Синдром щелкающего ребра – это патологическое состояние, при котором во время движения грудной клетки может возникать избыточная подвижность отдельных дуг. Это может сопровождаться появлением щелчков, хруста. Постепенно развивается дегенерация и дистрофия хрящевой ткани. Появляется свободное скольжение ребер. Это приводит к стойкому болевому синдрому.
Если у вас периодически возникают щелчки в области грудины и боль, то рекомендуем как можно быстрее обратиться на прием к ортопеду. Опытный доктор проведёт осмотр и обследование. Затем, после постановки точного диагноза будет назначено своевременное эффективное лечение. В запущенных случаях лечение синдрома скользящего ребра может проводиться только с помощью хирургического вмешательства. В ходе операции хирург восстанавливает соединение реберной дуги с грудиной с помощью пластики.
В Москве на бесплатный прием к ортопеду можно записаться в нашей клинике мануальной терапии. Позвоните администратору и согласуйте время, удобное для визита.
Причины переднего реберного синдрома
Для того, чтобы понять причины, предрасполагающие к развитию синдрома скользящего ребра, нужно немного углубиться в анатомию. У человека грудная клетка сформирована позвоночным отделом, грудиной и 12-тью парами реберных дуг. В области грудного отдела позвоночника все 24 ребра надежно прикреплены с помощью хрящевой ткани и связочного аппарата. К грудине спереди крепятся только верхние семь реберных пар дуг.
Расположенные ниже пять пар ребер прилепляются хрящевыми перепонками к вышерасположенным дугам. С грудиной они не связаны и позволяют свободно расширяться грудной клетке при совершении глубокого вдоха.
Передний реберный синдром – это нарушение хрящевой связи между нижними парами ребер. Они оказываются независимо скользящими в вертикальной плоскости. За счет этого происходит периодическое смещение нижележащего ребра на верхнее. При движении в обратную сторону возникает характерный щелчок. Длительное течение патологии приводит к тому, что при постоянно травмировании поверхностей реберных дуг происходит утолщение хрящевой оболочки, которой они покрыты. В местах травмы развиваются рубцы. Они препятствуют нормальному положению ребер.
Потенциальные причины развития синдрома скользящего ребра включают в себя следующие патологические факторы:
- тяжелый физический труд и повышенные нагрузки, в результате которых возникает мышечное перенапряжение и деформация грудной клетки;
- занятия тяжелой атлетикой и другими видами спорта, сопряженными с повышенным риском травматизма;
- деформирующий артроз суставных поверхностей в области сочленения рёберных дуг с позвонками и грудиной;
- дегенеративное дистрофическое заболевание грудного отдела позвоночника;
- сколиотическое искривление грудного отдела позвоночника;
- сутулость, круглая спина и другие виды искривления позвоночника;
- туберкулез легких, бронхиальная астма, бронхоэктатическая болезнь, эмфизема легких – заболевания, которые провоцируют деформацию грудной клетки или чрезмерное напряжение дыхательной мускулатуры во время кашлевого приступа;
- избыточная масса тела, особенно опасно висцеральное ожирение, при котором происходит нарушение баланса внутриполостного давления в грудной и брюшной полостях;
- травмы спины и грудной клетки (удары ушибы, трещины и переломы ребер, подвывих и т.д.).
Иногда причиной развития синдрома скользящего ребра становится неправильная организация рабочего или спального места. Нарушение правил эргономики приводит к тому, что во время работы или ночного сна возникает существенная деформация грудной клетки.
Выявление и устранение потенциальной причины синдрома щелкающего ребра – это важный этап на пути к полному выздоровлению. Без устранения причины любое лечение принесет лишь кратковременное облегчение. Постепенно разовьётся рецидив заболевания. Поэтому важно помочь доктору обнаружить потенциальную причину. Все рекомендации, который даст индивидуально ортопед, следует неукоснительно выполнять.
Симптомы синдрома скользящего ребра
Клиническая картина синдрома щелкающего ребра зависит от стадии патологического процесса. В острой фазе это заболевание дает сильнейший болевой синдром, сопоставимый по силе проявления с переломом реберной дуги.
Симптомы скользящего ребра в острой стадии патологии включают в себя:
- стреляющая, колющая или режущая боль в нижней части грудной клетки (часто это требует проводить дифференциальную диагностику с различными острыми заболеваниями органов пищеварения);
- при совершении вдоха боль усиливается;
- при пальпации обнаруживается избыточная подвижность нижних ребер (требуется проведение рентгенографического обследования с целью исключения перелома ребер);
- появление характерных щелчков при движении грудной клетки.
При осмотре доктор обязательно проведет ряд функциональных тестов:
- при надавливании на мечевидный отростков грудины снизу и спереди у пациента отмечается усиление боли;
- попытка поднять верхнюю конечность в любой плоскости также приводит к острому прострелу по ходу нижних реберных дуг.
Пациенты отмечают существенное облегчение боли при определённом положении: сидя с сильным наклоном туловища вперед. Будьте осторожны – подобный признак присутствует при остром панкреатите и панкреонекрозе.
При хронической стадии течения симптомы синдрома скользящего ребра выражаются в постоянном повышенном напряжении мышц в области патологического изменения. Повороты туловища в разные стороны затруднены. Пациент испытывает боль, поэтому старается ограничивать подвижность туловища. Постепенно это приводит к соответствующей деформации осанки – появляется сутулость.
При длительном течении возникает боль в области плечевого сустава, желудка, желчного пузыря. нарушается работа почек и поджелудочной железы. При чрезмерной подвижности реберной дуги высока вероятность травмирования плевральных оболочек, пищевода, лимфатических узлов и крупных кровеносных сосудов.
Известны случаи гибели пациентов от проникающего ранения аорты скользящим ребром. Возникающее при этом профузное кровотечение не оставляет шансов на медицинскую помощь. Смерть пациента наступает в течение нескольких минут.
Диагностика синдрома скользящего ребра включает в себя обязательный осмотр специалистом. Только опытный доктор сможет поставить точный диагноз. С помощью рентгенографического снимка можно только исключить травмы костной ткани. Увидеть нарушение целостности хрящевой ткани при этом невозможно.
Проводимое обследование МРТ позволяет получить достоверные сведения о состоянии хрящевой ткани, но оно не позволяет в полной мере оценить степень подвижности скользящей реберной дуги. Только функциональные тесты и мануальное обследование грудной клетки позволяет получить картину истинного положения дел.
Простейший мануальный тест: надавить пальцем на реберную дугу и резко отпускают. Если возник щелкающий звук, то диагноз скользящего ребра становится очевидным.
Вы можете записаться на бесплатную консультацию к мануальному терапевту или ортопеду в нашей клинике. Опытный доктор проведёт мануальное обследование и поставит диагноз. Затем он даст индивидуальные рекомендации по проведению эффективного лечения.
Лечение синдрома скользящего ребра
Лечение скользящего ребра возможно с помощью методов мануальной терапии. Доктору необходимо восстановить целостность хрящевой ткани, с помощью которой происходит крепление нижних реберных дуг.
В нашей клинике мануальной терапии для лечения синдрома скользящего ребра используются следующие методики:
- остеопатия и массаж помогают быстро восстановить микроциркуляцию крови и лимфатической жидкости, купировать процессы воспаления в области деформации тканей;
- рефлексотерапия (иглоукалывание) используется для запуска репаративного процесса восстановления целостности поврежденной ткани;
- лечебная физкультура и кинезиотерапия укрепляют мышцы и формируют прочный каркас туловища, который позволяет надежно фиксировать реберные дуги в физиологическом положении;
- физиотерапия, лазерное воздействие и электромиостимуляция позволяют ускорить процесс выздоровления.
Курс лечения всегда разрабатывается индивидуально. Запишитесь на первичную бесплатную консультацию в нашу клинику мануальной терапии. Вам будет предложен индивидуальный курс лечения.
Помните! Самолечение может быть опасно! Обратитесь ко врачу
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
Деформации грудной клетки
Деформации грудной клетки встречаются у 2% людей. Изменения (дефекты) в костных и хрящевых тканях снижают как опорную функцию грудной клетки, так и необходимый объем подвижности. Деформации грудной клетки (грудины и ребер) являются не только косметическим дефектом и вызывают не только психологические проблемы, но и довольно часто приводят к нарушению функции органов грудной клетки (сердечно-сосудистой системы и дыхательной системы).
Причины
Причины деформации грудной клетки могут быть как врожденными, так и приобретенными. Основные причины следующие:
- Кифоз
- Сколиоз
- Хронические обструктивные заболевания легких
- Синдром Марфана
- Аномалии остеогенеза
- Ахондроплазия
- Синдром Тернера
- Синдром Дауна
- Эмфизема
- Рахит
- Килевидная деформация
- Воронкообразная грудь
- Расщепление грудины
- Синдром Поланда
- Синдром Жена
- Врожденные аномалии ребра
- Астма
- Неполное сращение грудины плода
- Врожденное отсутствие грудной мышцы
- Болезнь Бехтерева
- Воспалительный артрит
- Остеомаляция
В клинической практике чаще всего встречаются воронкообразная деформация грудной клетки и килевидная деформация.
Воронкообразная деформация грудной клетки (впалая грудь)
Воронкообразная деформация грудной клетки (впалая грудь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет грудину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части грудины. Частое ассоциация воронкообразной деформации с другими заболеваниями опорно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани. Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
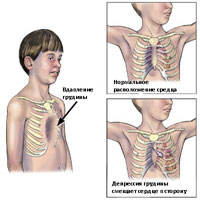
Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором грудина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции грудины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к грудине. Если же, кроме того имеются дополнительно ассиметрии грудины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая грудь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая грудь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая грудь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной груди, которые обычно включает измерения расстояния от грудины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная грудь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области грудины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой грудью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к грудине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной грудью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.
Килевидная деформация
Килевидная деформация является второй наиболее распространенной врожденной деформацией грудной стенки. Pectus carinatum составляет примерно 7% всех деформаций передней грудной стенки. Она чаще встречается у мальчиков, чем у девочек (соотношение 4:1). Как правило, эта деформация имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Килевидная деформация представляет собой выпячивание грудной клетки и фактически представляет собой спектр деформаций, которые включают костохондральный хрящ и грудину. Изменения в костнохондральном хряще могут быть как односторонними, так и двухсторонними. Кроме того, выпирание грудины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию грудины с депрессией с одной стороны и выпиранием с другой стороны.
Патогенез килевидной деформации, также как и воронкообразной деформации не ясен. Высказывалось предположение, что это результат избыточного разрастания ребер или остеохондральных хрящей. Существует определенная генетическая детерминированность килевидной деформации. Так в 26% случаев отмечено наличие семейного анамнеза этой формы деформации. Кроме того в 15 % случаев килевидная деформация сочетается со сколиозом, врожденными пороками сердца, синдромом Марфана или другими заболеваниями соединительной ткани.
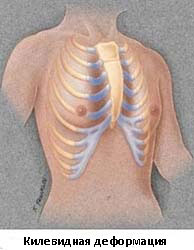
Килевидную деформацию можно разделить на 3 различных типа деформаций.
- Тип 1. Xарактеризуется симметричным выступом грудины и реберных хрящей. При этом типе деформации грудины мечевидный отросток смещены вниз
- Тип 2. Корпорокостальный тип, при этом типе деформации происходит смещение грудины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер.
- Тип 3. Костальный тип. При этом типе деформации задействованы в основном реберные хрящи, которые выгибаются вперед. Искривления грудины, как правило, не значительны.
Симптомы при килевидной деформации чаще встречаются у подростков и могут быть в виде сильной одышки, возникающей при минимальной нагрузке, снижение выносливости и появление астмы. Происходит это вследствие того, что экскурсия стенки грудной клетки ограничена из-за фиксированного переднезаднего диаметра грудной клетки, что приводит к увеличению остаточного объема, тахипноэ, и компенсационной диафрагмальной экскурсии.
Синдром Поланда
Синдром Поланда назван в честь Альберта Поланда, который впервые описал этот вид деформации грудной клетки в результате наблюдений в школе и относится к спектру заболеваний, которые связаны с недоразвитием грудной стенки. Этот синдром включает аномалии развития большой грудной, малой грудной мышц, передней зубчатой мышцы, ребер, и мягких тканей. Кроме того, может наблюдаться деформация руки и кисти.
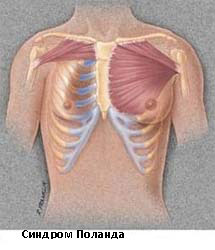
Заболеваемость синдромом Поланда составляет примерно 1 случай на 32 000 родившихся детей. Этот синдром в 3 раза чаще встречается у мальчиков, чем у девочек, и у 75% пациентов поражается правая сторона. Существует несколько теорий относительно этиологии этого синдрома, которые включают в себя аномальную миграцию эмбриональной ткани, гипоплазию подключичной артерии или внутриутробной травмы. Тем не менее, ни одна из этих теорий не доказало свою состоятельность. Синдром Поланда редко ассоциирован с другими заболеваниями. У некоторых пациентов с синдромом Поланда встречается лейкемия. Существует определенная ассоциация этого синдрома с синдромом Мебиуса (односторонний или двусторонний паралич лицевого нерва, отводящего глазного нерва).
Симптомы синдрома Поланда зависят от степени дефекта и в большинстве случаев это косметические жалобы. У пациентов с наличием значительных костными дефектов, могут быть выбухания легкого, особенно при кашле или плаче. У некоторых пациентов возможны функциональные нарушения и дыхательные нарушения. Легкие сами по себе не страдают при этом синдроме. У пациентов со значительными дефектами мышечной и мягких тканей могут стать очевидными снижение толерантности к физическим нагрузкам.
Синдром Жена
Синдром Жена или прогрессирующая дистрофия грудной клетки, которая обусловлена внутриутробным нарушением роста грудной клетки и гипоплазией легких. Этот синдром был впервые описан в 1954 году Женом у новорожденных. И хотя в большинстве случаев такие пациенты не выживают, но в некоторых случаях оперативные методы лечения позволяют таким пациентам жить. Синдром Жена наследуется по аутосомно-рецессивному типу и не было отмечено наличие ассоциации с другими хромосомными нарушениями.
Дефекты грудины
Дефекты грудины можно разделить на 4 типа и все являются редкими: грудная эктопия сердца, шейная эктопия сердца, торакоабдоминальная эктопия сердца и расщепление грудины. Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Шейная эктопия сердца отличается от грудной только локализацией аномального расположения сердца. Как правило, такие пациенты не имеют шансов на выживаемость. У пациентов с торакоабдоминальной эктопией сердце расположены книзу грудины. Сердце покрыто мембраной или тонкой кожи. Смещение сердца вниз является результатом полулунного дефекта перикарда и дефекта диафрагмы. Нередко также бывают дефекты брюшной стенки.
Расщелина грудины является наименее серьезной из 4 аномалий, потому что сердце почти закрыто и находится в нормальном положении. Поверх сердца имеется частичное или полное расщепление грудины, причем частичное разделение встречается чаще, чем полное расщепление. Ассоциации с пороками сердца при этой аномалии встречаются достаточно редко. У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
Диагностика
Диагностика деформаций грудной клетки, как правило, не представляет больших трудностей. На первом плане из инструментальных методов исследования стоит рентгенография, которая позволяет оценить как форму деформации, так и ее степень. КТ грудной клетки позволяет определить не только костные дефекты и степень деформации грудины, но и наличие смещения средостения, сердца, наличие сдавления легкого. МРТ позволяет получить более расширенную информацию, как о состоянии костных тканей, так и мягких тканей и, кроме того, не обладает ионизирующей радиацией.
Функциональные исследования деятельности сердца и легких, такие как ЭКГ, ЭХО- кардиография, спирография позволяют оценить наличие функциональных нарушений и динамику изменений после оперативного вмешательства.
Лабораторные методы исследования назначаются в случае необходимости дифференциации с другими возможными состояниями.
Лечение
Тактика лечения при деформациях грудной клетки определяется степенью деформации и наличия нарушения функций органов дыхания и сердца. При небольшой деформации при воронкообразной грудной клетке или килевидной деформации возможно консервативное лечение – ЛФК, массаж, физиотерапия, дыхательная гимнастика, плавание, применение корсетов. Консервативное лечение не в состоянии исправить деформацию, но позволяет приостановить прогрессирование деформации и сохранить функциональность органов грудной клетки.
При деформации средней и тяжелой степени только оперативное лечение может восстановить нормальную функцию органов грудной клетки.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Читайте также:


