Скованность в ноге бедро
Неприятные ощущения во время отдыха мешают полноценному восстановлению сил. Очень интенсивная боль может даже привести к бессоннице. Существует много причин появления дискомфорта – от малоподвижного образа жизни до раковых опухолей. Если их вовремя не устранить, могут развиться неприятные последствия вплоть до полного обездвиживания.
Неудобная поза во время сна

Самой безопасной причиной, по которой болят бедра по бокам ночью, выступает неправильное положение тела. Попробуйте изменить позу. Спите на спине, если привыкли на боку. Подкладывайте подушку между коленями – это поможет выровнять бедра и снизить давление на суставы. Неудобный матрас тоже может привести к появлению болей. Если он слишком жесткий, нарушаются физиологические изгибы тела. Недостатки мягкого матраса – искривление позвоночника.
- Яичница с беконом
- Расчет выхода на пенсию с 2019 года для мужчин и женщин - график изменений
- Материальная помощь к отпуску: расчет выплаты
Перенапряжение мышц и связок
Монотонные, повторяющиеся движения в бедренном суставе или слишком большая нагрузка на него приводят к перерастяжению сухожилий. Эти структуры, как и связки, фиксируют место крепления мышц к костям. Постоянная растягивающая нагрузка приводит к необратимому процессу их разрушения. Если болит бедро после сна, попробуйте на 2 недели исключить нагрузку на связочный аппарат тазобедренного сустава. Состояние улучшится по мере восстановления волокон мышечной ткани.
Травма

- Перелом. Может произойти в верхнем, нижнем отделах или в теле кости. Общими признаками выступает необычная подвижность ноги, сильная вывернутость бедра, интенсивная боль. После сна она будет усиливаться, так как двигательная активность после длительной обездвиженности приводит к расхождению отека.
- Ушиб. Результат сильного удара. Симптомы – подкожная гематома, отек, боль при движении. В зависимости от степени повреждений бывают легкие, тяжелые. Первые не опасны, проходят самостоятельно. Тяжелые ушибы могут привести к отмиранию тканей, поэтому в этом случае надо обратиться к врачу.
- Разрыв хрящевого кольца. Повреждение тканей в области бедра. Прямые причины и явные симптомы могут отсутствовать. Один из признаков – щелкание при движении. Состояние опасно необратимым повреждением сустава.
- Вывих. Редкая и очень тяжелая травма. Происходит при падениях с высоты или авариях. Спутать вывих с чем-то другим тяжело. Боль очень острая, особенно после пробуждения, у ноги неестественное положение.
Бурсит
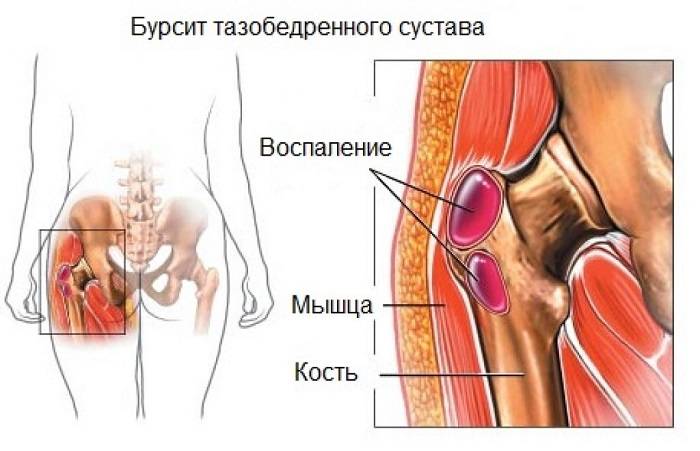
Чтобы кости не стирались друг о друга, между ними расположены особые мешочки с жидкостью. Они называются бурсы. Развитие в них воспалительного процесса сопровождается сильными болевыми ощущениями. Бурсит тазобедренного сустава чаще встречается у женщин после 45 лет. Причины воспаления – инфекции, высокие физические нагрузки, травмы. К основным симптомам относят отечность в области таза, жгучую боль в бедре при движении.
Артриты
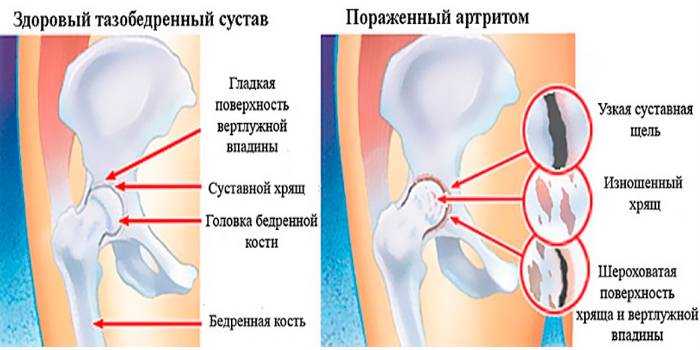
- Ревматоидный. Аутоиммунное заболевание, связанное со сбоями в работе защитной системы организма. Оно вызывает боль в суставах всего тела. Если поражено одно бедро, второе тоже будет затронуто. Симптомы могут усиливаться и стихать, но всегда повторяются. На ранней стадии появляется отечность, ткани в области сустава горячие. Человек жалуется на боль и скованность, которая чаще наблюдается после сна.
- Псориатический. Этот вид артрита развивается на фоне другого аутоиммунного заболевания. Он поражает около 30% больных псориазом. Мужчины и женщины страдают этим недугом в одинаковой мере. Симптомы зависят от формы заболевания. К общим признакам относятся боль, скованность в бедрах, позвоночнике.
- Септический. Инфекционное заражение суставов или прилегающих к ним тканей. Чаще развивается только с одной стороны тела. Когда болит бедро после сна и это сопровождается лихорадкой и ознобом, срочно обратитесь к врачу.
- Как визуально омолодиться при помощи макияжа губ
- Дифтерия - симптомы
- Новые налоги 2020 года, которые придется платить с зарплаты
Тендинит
Одна из причин, по которым болит бедро сбоку в области сустава ночью – воспаление сухожилий. Если они подвергаются постоянной нагрузке или травмируются, в тканях происходят дегенеративные процессы. Человек начинает испытывать дискомфорт при движениях, появляется утренняя тугоподвижность тазобедренного сустава. Зачастую тендинит развивается на фоне стрессовых ситуаций.
Синдром грушевидной мышцы
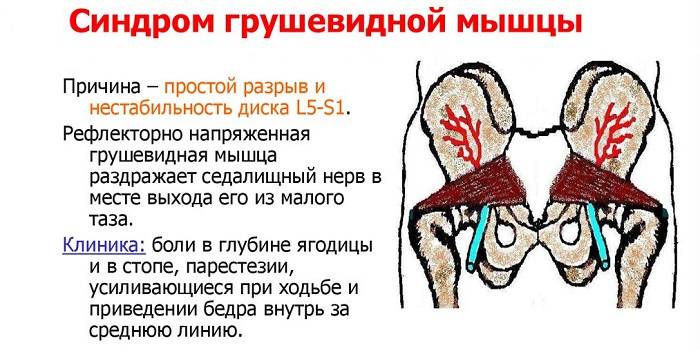
Если болит нога от бедра до стопы, в ней чувствуется покалывание, онемение – это следствие сдавливания седалищного нерва. Подгрушевидное отверстие находится в области ягодиц. Через него выходит много сосудистых пучков и нервных окончаний. Внутренняя мышца таза (грушевидная) под влиянием некоторых факторов может утолщаться. Следствием становится сужение отверстия, передавливание нервов, сосудов. Это сопровождается пульсирующей болью во время сна.
Остеонекроз

Ткани головки бедренной кости могут начать отмирать. Этот процесс называется остеонекроз. Его причинами выступают воспаление сустава, эндокринные нарушения, частые травмы. В начальной стадии человек испытывает усталость после ходьбы, периодическую несильную боль. В случае прогрессирования недуга появляется сильный дискомфорт в бедре и требуется его замена.
Когда нужен врач
- Боль в бедре появилась внезапно.
- Произошло падение или другая травма.
- В суставе был хруст при его повреждении.
- Бедро нестерпимо болит.
- Не можете пошевелить ногой.
- Сустав выглядит неестественно.
- Невозможно стать на ногу.
- Высокая температура, озноб или другие симптомы инфекции.
Видео

АНГИОНОРМ ® — лекарственное средство для борьбы с симптомами варикоза: болью и тяжестью, жжением и покалыванием, отеками и судорогами в ногах*.
Узнать больше.


Варикоз вен нижних конечностей на начальных стадиях практически не беспокоит. Большинство симптомов исчезают после полноценного отдыха. Часто пациенты обращаются к врачу слишком поздно, когда симптомы становятся настолько выраженными, что уже не проходят за ночь.

Длительное стояние на бетонном или кафельном полу ухудшает кровообращение в ногах, поскольку полы из бетона, плитки и кафеля не амортизируют и быстро остывают. Желательно стоять на деревянном полу или ковровом покрытии, также можно подкладывать резиновый амортизирующий коврик под ноги.
Подробнее о препарате.

Ощущение тяжести в ногах и чувство распирания голеней не понаслышке знакомо многим. Особенно часто эти симптомы беспокоят женщин: тяжесть обычно усиливается к вечеру, по окончании рабочего дня, и сопровождается отеками ног.
Почему появилась тяжесть в ногах?
Часто мы не обращаем на появление тяжести в ногах никакого внимания, списывая все, к примеру, на сидячую работу. Однако дискомфорт нередко бывает вызван двумя группами причин и может свидетельствовать о некоторых заболеваниях.
Первая группа, к счастью, не связана с серьезными патологическими процессами в организме. К ней относятся следующие факторы:
- Малоподвижный образ жизни и длительные статические нагрузки. Стоячая или сидячая работа — в группу риска попадают все современные офисные работники, проводящие за компьютером по 9–10 часов в день.
- Лишний вес. Люди с избыточной массой тела испытывают ощущение тяжести в ногах как от нагрузок на них, так и из-за увеличения объема межтканевой жидкости, циркулирующей в организме. Солидный слой подкожного жира при этом мешает сокращению кровеносных сосудов.
- Прием некоторых лекарственных препаратов. Прием отдельных гормональных контрацептивов и мочегонных средств способен вызвать ощущение тяжести, которое обычно проходит само собой после окончания курса.
- Беременность и другие изменения гормонального фона у женщины. Тяжесть в ногах может ощущаться во время полового созревания, беременности, родов или с наступлением менопаузы.
- Погодные условия. Жара снижает общую двигательную активность человека, при этом изменяется объем циркулирующей в организме жидкости, сосуды ног расширяются, а их тонус падает, вызывая застойные явления.
Вторая группа причин — это серьезные заболевания, способные привести к осложнениям и требующие обязательного обращения к врачу. Тяжесть в ногах может быть одним из симптомов следующих патологий:
- Патологии позвоночника. К ним относится пояснично-крестцовый остеохондроз — дистрофическое заболевание межпозвонковых дисков. На ранних этапах он может проявляться болями в спине в области поясницы, судорогами в икроножных мышцах и тяжестью в ногах. Во время острой фазы заболевания иногда наблюдаются расстройства чувствительности ног, вегетативно-трофические расстройства, снижение сухожильных рефлексов.
- Патологии суставов. Артрозы относятся к группе дегенеративно-дистрофических заболеваний. Нередко характеризуются наличием болевого синдрома, чувством скованности, повышенной утомляемостью ног. Иногда при артрозе боль полностью отсутствует, а болезнь проявляет себя только ломотой и тяжестью в ногах.
Артриты — воспалительные заболевания, вызванные разными причинами, от местного инфекционного процесса до аутоаллергической реакции. Они тоже могут стать причиной тяжести в ногах.
Плоскостопие характеризуется понижением свода стопы. При его первой степени больные жалуются на тяжесть, повышенную утомляемость, болезненность при надавливании в нижних конечностях. Симптомы усиливаются одновременно с усилением тяжести заболевания — боли становятся интенсивными и постоянными, ноги отекают. Стопы в итоге могут сильно деформироваться, человек теряет возможность носить обувь массового производства.
- Заболевания сердца. Тяжесть в ногах и их отеки могут быть симптомами серьезных сердечных патологий, таких как кардиомиопатия, миокардиодистрофия, порок сердца. При сердечной недостаточности отекают преимущественно лодыжки и голени, отеки симметричные, холодные. При первом подозрении на подобное заболевание необходимо срочно обратиться к врачу.
- Заболевания почек. Острый и хронический гломерулонефрит, диабетический гломерулосклероз, хроническая почечная недостаточность на начальных стадиях также характеризуются появлением тяжести в ногах и отеков. Кожа в местах отеков имеет обычную температуру, плотность и цвет. Сопутствующими симптомами могут быть зуд кожи, жажда, а при обследовании иногда выявляется тотальный отек подкожной клетчатки.
- Заболевания сосудов нижних конечностей. Самыми частыми патологиями этой группы являются варикозная болезнь нижних конечностей и хроническая венозная недостаточность (ХВН). Они вызваны слабостью мышечных стенок поверхностных вен и часто врожденной неполноценностью их клапанного аппарата. Ранние стадии характеризуются появлением тяжести в ногах, возникающей во второй половине дня и усиливающейся к вечеру. Именно на этой стадии проведение лечения и профилактики дает самый лучший эффект. Боли и тяжесть в ногах усиливаются одновременно с прогрессированием болезни, к ним присоединяются судороги, отеки голеней, которые постепенно приобретают постоянный характер. Болезнь может протекать достаточно медленно, но при отсутствии терапии возможно появление серьезных осложнений, таких как трофические язвы, тромбофлебит и даже тромбоэмболия легочной артерии.
Самым опасным осложнением поражения венозного русла ног являются именно нарушения целостности кожи, вплоть до развития язв и гангрены, при которой показана ампутация.
Поскольку тяжесть в ногах — неспецифический симптом, то необходимо обратиться к врачу для установления первопричины. Он выслушает жалобы. Если кроме тяжести в ногах ничего больше не беспокоит, то для постановки верного диагноза специалист назначит лабораторно-инструментальное обследование, охватывающее практически все аспекты состояния организма пациента.
Только специалист может выяснить первопричину появления тяжести в ногах и на этом основании назначить правильное лечение.
Как мы уже говорили выше, тяжесть в ногах может быть симптомом большого количества заболеваний, поэтому методы ее лечения мы рассмотрим на примере одной, наиболее часто встречающейся и у мужчин, и у женщин, патологии — варикозной болезни вен.
В терапии варикоза и хронической венозной недостаточности важен комплекс мер, тесно связанных друг с другом и дающих наиболее эффективные результаты именно при совместном применении.
Медикаментозная терапия является основой терапии и профилактики варикозной болезни. Стандарты медикаментозной терапии варикоза [2] предполагают назначение средств с венотонизирующим и ангиопротекторным действием — для восстановления работы сосудистых клапанов и укрепления стенок сосудов, а также средств с антиагрегантным действием — для снижения вязкости крови и риска тромбообразования.
Наиболее эффективными ангиопротекторами, доказавшими в рамках клинических исследований свою эффективность в терапии варикоза, считаются действующие вещества на основе субстанции флавоноидов (диосмин, гесперидин, авикулярин, кверцетин и др.), эсцина (содержащегося в экстракте конского каштана), а также группы витаминов, способствующих укреплению сосудов, таких как витамин С, витамин Р (рутин) и другие.
Компрессионная терапия заключается в ношении специальных компрессионных изделий — носков, чулок или гольфов, равномерно облегающих пораженную ногу. Плотность облегания такова, что просветы поверхностных вен нижних конечностей сужаются, облегчая нагрузку на стенки, предупреждая растяжение и истончения и давая крови возможность свободнее циркулировать. Застойные явления в ногах значительно уменьшаются, а это снижает и риски образования тромбов. Такой же эффект дает и бинтование ног специальными эластичными бинтами. Следует понимать, что медицинское компрессионное белье выписывается флебологом и продается по рецепту в специализированных, обычно ортопедических магазинах.
Варикозная болезнь лучше всего поддается лечению на начальных стадиях, когда основными симптомами, помимо тяжести в ногах, являются отеки, появляющиеся время от времени, небольшие зуд и жжение. А для того чтобы исключить себя из группы риска, врачи настоятельно рекомендуют изменить образ жизни — больше ходить, заниматься спортом, правильно питаться. Полностью избавиться от варикозной болезни, если она уже была диагностирована, довольно трудно — так что и в этом случае предупредить проще, чем лечить.
Заниматься самолечением при подозрении на абсолютно любую болезнь ни в коем случае нельзя. Мы уже сказали, что тяжесть в ногах может быть симптомом самых разных заболеваний: так можно ли однозначно самостоятельно определить, от какой болезни и какое именно лекарство вам необходимо? Поставить верный диагноз может только врач и только после комплексного обследования. Даже безрецептурные препараты не стоит назначать самостоятельно — не зная истинной причины, вы можете упустить драгоценное время. Но вот знать, каким именно действием для достижения максимального эффекта должно обладать назначенное врачом средство, конечно, не помешает.

В возрасте люди обнаруживают, что появляется скованность в ногах после трудового дня или продолжительных прогулок. Сначала нет никаких внешних проявлений – просто нижние конечности становятся тяжелыми и неподвижными.
Постепенно даже минимальные физические нагрузки в виде плавания или пробежки усиливают симптоматику, что свидетельствует о развитии патологических процессов.
Кровообращение в организме представляет собой сложный процесс, в котором участвует сердце, артерии, клапаны и т.д. Кровь проходит через силу гравитации, в чем ей помогают клапаны. Если происходят сбои в системе, то она уже не может возвращаться с оптимальной скоростью. Это приводит к застою, что и вызывает скованность в ногах. Постепенно проявляются и визуальные симптомы в виде отечности, расширенных вен и изменения цвета эпидермиса.
- Лишний вес.
- Отсутствие или переизбыток нагрузки на ноги.
- Заболевания сердечно-сосудистой системы.
- Проблемы с суставами.
- Сахарный диабет.
- Прием сильнодействующих препаратов.
- Гормональные изменения.
- Повышенная свертываемость крови.
Главной причиной являются заболевания вен нижних конечностей. Скованность в ногах появляется из-за тромбоза, хронической венозной недостаточности или варикоза. При этом на начальной стадии невозможно увидеть внешние проявления в виде посинения или побледнения кожных покровов, отечности, снижения температуры, расширенных вен или сосудистых звездочек.
Физкультура еще никому не навредила. Даже интенсивные поездки на велосипеде или заплывы в бассейне не могут отрицательно влиять на состояние здоровья. Наоборот, адекватная физическая нагрузка разгоняет кровь и улучшает циркуляцию, что очень полезно для здоровья.
Отсутствие нагрузки приводит к застою крови. Причем некоторые люди не могут избежать отрицательного воздействия, потому что оно связано с профессиональной деятельностью. Водители, программисты, парикмахеры, продавцы, охранники или хирурги подвержены варикозному заболеванию. Скованность в ногах появляется при статических и динамических нагрузках (весь день за компьютером или стоя за кассой).
Тяжелые виды спорта могут отрицательно сказаться на состоянии вен и клапанов. Сюда стоит отнести тяжелую атлетику и пауэрлифтинг. Спортсмены работают с огромными весами, поэтому им в обязательном порядке нужно периодически посещать флеболога. Подробнее о консультации врача флеболога
По статистике гораздо чаще скованность в ногах встречается у женщин. Это не всегда обусловлено генетикой и связано с образом жизни.
Проблемы появляются из-за ношения неудобной обуви на высоких каблуках. Но основной причиной является смещение гормонального баланса. Это происходит как во время менструального цикла, так и при беременности. На изменения гормонального баланса может повлиять прием противозачаточных средств. Если вы попадаете в группу риска, то периодически сдавайте анализы, проводите УЗИ и посещайте флеболога.
Появиться скованность в ногах может во время отдыха в южных странах. Многие любят отправляться в Египет или Таиланд в период суровых морозов и берут отпуск в январе или феврале. Резкая смена климата шокирует организм, поэтому меняется метаболизм и ускоряется задержка или сжигание жидкости. Все это приводит к временным патологическим процессам в венах нижних конечностей.
Этому подвержены не только любители путешествий, но и все люди. Организм перестраивается в летнее время года. Это можно заметить по отсутствию голода и усилению жажды (нехватка воды). Нарушения кровообращения обратимы и прием разжижающих кровь препаратов нецелесообразен (достаточно проконсультироваться у флеболога).
При избыточном весе увеличивается нагрузка на ноги, но это не основной фактор. Скованность в ногах появляется из-за увеличения межтканевой жидкости и объема крови в целом. К тому же, затрудняется передвижение крови из-за слоя жира, который создает лишнюю нагрузку на вены. Решение проблемы элементарное – нужно избавиться от вредных привычек, сбалансировать рацион и заниматься спортом.
Чтобы исключить сердечно-сосудистые и венозные заболевания, нужно пройти комплексное медицинское обследование. В противном случае, вы будете бороться с симптоматикой, а не с корнем проблемы.
К отечности и снижению подвижности может привести кардиомиопатия. Существует рестриктивная, дилатационная и гипертрофическая кардиомиопатия. Каждый тип заболевания имеет свою симптоматику:
- Гипертрофическая приводит к обморокам, одышке болям и ускоренному сердцебиению. Со временем вызывает скованность в ногах.
- Рестриктивная вызывает одышку и сильную отечность нижних конечностей. На начальных этапах протекает без выраженных симптомов.
- Дилатационная приводит к повышенной утомляемости, отечности посинению и побледнению эпидермиса.
Привести к снижению подвижности может и хроническая сердечная недостаточность. Она имеет целый спектр симптомов:
- Быстрая утомляемость.
- Отечность.
- Изменение цвета кожи.
- Выпадение волос и изменение формы ногтей.
- Одышка.
- Сухой кашель.
- Скованность в ногах.
Вредные привычки и нездоровый рацион приводят к повышению плохого холестерина и образованию бляшек внутри артерий. Из-за повышения твердости и толщины сосудистых стенок человек начинает ощущать болевые ощущения в икрах. Они проявляются даже при минимальной физической нагрузке (во время ходьбы). Основной признак – снижение температуры конечностей без видимых причин (даже летом).
Вызвать скованность в ногах может эндартериит, который приводит к воспалительным процессам в тканях. Человек ощущает сковывание и болевые ощущения. Основным признаком заболевания является нестабильность. Человек может пройти 50 метров, но после этого появляется зуд, боль, сковывание и т.д. После отдыха он вновь может пройти аналогичное расстояние, но симптомы снова возвращаются.
Самым распространенным венозным заболеванием является варикоз, с которым чаще всего сталкиваются женщины. Расширение вен не сразу видно невооруженным глазом, но человек начинает ощущать:
- Отечность, боль и скованность в ногах.
- Жжение.
- Ночные судороги.
- Снижение физической активности (слабость в нижних конечностях).
Точно выявить стадию варикозного расширения вен можно лишь на дуплексном сканировании или УЗИ. Заболевание может никак не проявляться в течение долгих лет. Ускорить его развитие может генетическая предрасположенность, лишний вес, гормональные изменения, отсутствие или переизбыток физической нагрузки и другие факторы.
Онемение ноги от бедра до колена с внешней стороны относится к расстройствам чувствительности, получившим название парестезии. Локализация парестезии в области бедра возникает довольно часто и является следствием различных патологических процессов в организме человека, затрагивающих нервные структуры: опухолей, инфекционных, нейродегенеративных, аутоиммунных поражений. Так как потеря чувствительности не является самостоятельным заболеванием, то устранение этого симптома зависит от эффективности лечения основной патологии.
Причины развития парестезии
Парестезии в области нижних конечностей сопровождаются не только онемением, но и покалыванием, жжением, болями различной интенсивности. Перечисленные ощущения бывают непродолжительными, а могут беспокоить пациента длительное время или возникать в виде приступов. Соответственно, первые получили название проходящих, а вторые – хронических парестезий.
Если после чрезмерной физической нагрузки, длительного нахождения в неудобном положении не чувствуется наружная поверхность правой ноги, или немеет бедро левой ноги с внешней стороны, причины утраты ощущений очевидны. В этом случае временное онемение спровоцировано:
- нарушением местного кровообращения;
- механическим сдавлением поверхностного нерва;
- раздражением нервных окончаний кислыми продуктами клеточного обмена.
Такое нарушение чувствительности не требует специальных лечебных мероприятий и проходит самостоятельно. Для этого достаточно отдыха, изменения положения тела, легкого массажа.
Когда долгое время не ощущается наружная сторона бедра, то патологические изменения более серьезны, чем при проходящей парестезии. Они могут являться результатом первичного поражения нервной системы или быть последствием длительно протекающей болезни. К хронической парестезии передней, боковой частей нижней конечности от бедра до колена приводит:
- невропатия наружного кожного нерва бедра;
- остеохондроз поясничного отдела позвоночника;
- межпозвоночная грыжа пояснично-крестцового отдела;
- артрит тазобедренного сустава;
- деформирующий артроз тазобедренного сустава;
- рассеянный склероз;
- диабетическая нейропатия;
- атеросклероз сосудов нижних конечностей;
- алкогольная полинейропатия;
- травма тазобедренного сустава;
- опухолевый процесс.
Различные механизмы действия этих негативных факторов сводятся в конечном итоге к изменению процессов метаболизма в нервной ткани и к нарушению проведения нервных импульсов.
Невропатия наружного кожного нерва бедра
Невропатия наружного кожного нерва бедра относится к туннельным синдромам поражения периферических нервов. В медицинской литературе можно встретить несколько синонимов названия этого недуга: парестетическая мералгия, синдром латерального кожного нерва бедра, синдром Рота, болезнь Рота – Бернгардта.
Нерв и его ветви, идущие до коленного сустава, иннервируют наружную и частично переднюю бедренные поверхности. Наиболее уязвимым участком нерва является место его выхода из полости таза: над передней верхней подвздошной остью или под паховой связкой. Именно там или в туннеле, образованном соединительнотканной оболочкой мышц бедра, и происходит его сдавление, обусловливающее развитие синдрома.
Проявляется невропатия онемением, покалыванием, болью в области передне-боковой поверхности бедра, при повышенной нагрузке и интенсивном болевом синдроме – нарушением ходьбы. Возникает болезнь Рота – Бернгардта преимущественно у лиц среднего и пожилого возраста, причем заболеваемость мужчин в три раза выше, чем женщин.
Почему парестетическая мералгия развивается чаще после 50-ти лет? Это объясняется возрастными дегенеративными изменениями нервной ткани вследствие:
- затрудненного венозного оттока;
- неполноценности капиллярной сети;
- нарушения обмена веществ.
Жалобы начинают появляться, когда компрессионное действие провоцирующего фактора становится критичным. Сдавление в паховой области или на уровне подвздошной мышцы может происходить в результате:
- ношения корсета, тугого пояса, чрезмерно тесного нижнего белья;
- избыточного отложение жира в нижнем отделе передней брюшной стенки и области бедер (ляшек);
- забрюшинного кровоизлияния;
- опухолевого процесса;
- воспалительного инфильтрата брюшной полости;
- оперативного вмешательства на органах брюшной полости.
Компрессия нервных волокон на уровне паховой связки является частой причиной невропатии во время вынашивания плода. При беременности увеличиваются изгиб позвоночника в поясничном отделе, угол наклона таза и разгибание в тазобедренном суставе. Все это ведет к натяжению связки и сдавлению нерва.
У беременных может нарушаться иннервация и кровоснабжение не только этой области. У них часто болит и немеет нога от бедра до ступни, преимущественно левая, снижается чувствительность по задней и внутренней поверхностям голеней, отекают ступни.
Синдром Рота является одной из частых, но не единственных причин развития онемения ноги от тазобедренного сустава до колена.
Заболевания, вызывающие онемение бедра
Утрата чувствительности нижних конечностей возможна при нарушении нервной проводимости, сопровождающей различные заболевания.
Боли и парестезии распространяются от поясницы до ягодицы по наружному краю бедра, боковой поверхности голени в тыл стопы и большой палец.
Дегенеративно-дистрофическое поражение межпозвонковых дисков, расположенных между телами позвонков: изнашивание под влиянием нагрузок, высоко- и длительно травмирующих воздействий.
Межпозвоночная грыжа в пояснично-крестцовом отделе позвоночника
Онемение, покалывание, слабость в нижней конечности. Боль различной интенсивности, иррадиирующая в ягодицу, по задненаружной поверхности бедра и голени на стороне поражения. Возможно нарушение функции тазовых органов.
Выпячивание межпозвонкового диска между телами позвонков, связанное со смещением пульпозного ядра диска и разрывом фиброзного кольца. Приводит к сдавлению нервных корешков и сосудов.
Боли, нарушения чувствительности в паховой области, латеральной поверхности бедра, ягодице, ограничение объема движений, затруднение ходьбы.
Воспалительный процесс различной этиологии (ревматоидный, реактивный, инфекционный, псориатический), затрагивающий соединительную ткань в области сочленения тазовой и бедренной костей.
Боли в суставе, области от паха до колена, скованность движений, парестезии, нарушение походки, хромота, атрофия мышц бедра, укорочение конечности на стороне поражения.
Дегенеративно-дистрофические изменения гиалинового хряща суставных поверхностей.
Парестезии, нарушение глубокой и поверхностной чувствительности: снижение вибрационных, тактильных ощущений, чувство давления в одной или нескольких конечностях.
Поражение миелиновой оболочки нервных волокон головного и спинного мозга: формирование очагов склероза (бляшек) с заменой нормальной нервной ткани на соединительную.
Периферическая диабетическая нейропатия
Онемение, ощущение жжения, покалывание, снижение или потеря температурной, болевой чувствительности сначала в области стоп, затем в проксимальных отделах конечностей.
Нарушение метаболизма, поражение малых кровеносных сосудов. Патологический процесс затрагивает все нервные волокна: чувствительные, двигательные и вегетативные.
Облитерирующий атеросклероз сосудов нижних конечностей
Зябкость, онемение конечностей, перемежающая хромота; трофические нарушения: изменение окраски кожи, атрофия подкожной клетчатки, язвы, сухая гангрена.
Нарушение липидного и белкового обмена в артериях эластического и мышечно-эластического типа, сопровождающееся отложением холестерина и некоторых фракций липопротеидов в просвете сосудов, ведущее к недостаточности кровообращения.
Нарушения чувствительности, проявляющиеся ощущением онемения, ползания мурашек; отеки дистальных отделов конечностей, изменение окраски и температуры; болезненность в икроножных мышцах, слабость, параличи.
Токсическое воздействие алкоголя и его метаболитов на обменные процессы в нервных волокнах: аксонопатия (поражение длинных отростков нервных клеток) со вторичным повреждением миелиновой оболочки.
Диагностика
Диагностику заболевания, приведшего к развитию онемения ноги от бедра до колена с внешней стороны, обычно проводит невропатолог. Данные истории болезни и неврологического осмотра может дополнять:
- рентгенография позвоночника, тазобедренного сустава;
- магниторезонансная томография позвоночника, тазобедренного сустава, головного мозга;
- ультразвуковое исследование органов брюшной полости, малого таза, тазобедренного сустава;
- ультразвуковая допплерография сосудов нижних конечностей;
- лабораторное обследование (развернутый клинический, биохимический анализы крови).
Могут понадобиться консультации специалистов: сосудистого хирурга, нейрохирурга, ортопеда, терапевта, эндокринолога, ревматолога и др.
Лечение
Обязательным условием достижения положительного эффекта терапии хронической парестезии является устранение непосредственной причины, приведшей к ее развитию. Необходимо лечить комплексно, используя медикаментозные, физио- и рефлексотерапевтические методы. Достижению результата способствуют:
- рациональное питание;
- нормализация массы тела;
- отказ от курения;
- исключение алкоголя;
- лечебные физические упражнения, особенно плавание и ходьба.
Чем раньше пациент обратится за квалифицированной медицинской помощью, тем успешнее и дешевле будет лечение.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Читайте также:


