Шурупы в коленном суставе
Подагра коленного сустава: симптомы и лечение

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Подагра коленного сустава – это воспалительный процесс в коленном сочленении, возникающий по причине отложения солей мочевой кислоты. Данному заболеванию подвержены люди старше 45 лет, преимущественно мужчины. Воспаление может возникнуть не только в колене, но и в любом другом суставе.
Чаще всего пациентов беспокоит подагра в области коленного сустава или подагра пальцев ног. Развиться такой недуг может из-за сопутствующих заболеваний, таких как:
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- повышенное артериальное давление;
- сахарный диабет;
- генетическая наследственная предрасположенность.
Подагра подразделяется на два типа:
- первичный вид (генетические факторы возникновения);
- вторичный – последствия ранее перенесенных легких форм заболевания).
Употребление алкоголя при подагре может спровоцировать острый приступ боли в суставе и обострение основной симптоматики.
К причинам-возбудителям недуга в первую очередь относят несоблюдение простейших правил питания:
- переедание;
- жирная или острая пища;
- большое количество мясных продуктов.

Нервное переутомление и малоподвижный образ жизни могут негативно сказаться на состоянии здоровья и спровоцировать болезнь.
Возникает подагра коленного сустава внезапно и выражается в покраснении места воспаления. Острый болевой синдром при прикосновениях к больному участку и другие симптомы проявляются из-за нарушенной выводимости мочевой кислоты из организма больного.
Болевые ощущения возникают неожиданно и резко исчезают. Иногда боль присутствует на протяжении нескольких недель. Если обратить внимание на симптомы в период обострения и своевременно обратиться за помощью к врачу, можно исключить появление осложнений. Своевременное лечение – залог здоровых суставов.
Первым признаком заболевания являются гиперемированные кожные покровы в районе больного сустава. Приступ болезни и обостренные симптомы обычно обусловлены принятием острой, жирной или мясной пищи в сочетании с алкоголем.
Болевой синдром проявляется вечером или ночью. Резкая вспышка боли и повышенная температура тела обусловлена сформировавшимся подкожным очагом воспаления в коленном сочленении.
Точно диагностировать заболевание помогут лабораторные исследования. При помощи различных анализов следует определить суточную норму выхода мочи из организма и количественную величину содержания мочевой кислоты в крови.
Уровень мочевой кислоты у взрослых мужчин не должен превышать 420мкмоль/л, у женщин – не более 350мкмоль/л.
Для качественной диагностики подагры почки и мочевыводящие пути подлежат ультразвуковому обследованию (УЗИ).
Такая процедура необходима для контроля над состоянием органов и слежения за развитием заболевания.

В первую очередь успешное лечение заболевания зависит от строгого соблюдения специальной диеты. Из ежедневного рациона пациента должны быть полностью исключены продукты, содержащие в себе мочекислые соединения. Эта мера гарантирует снижение уровня мочевой кислоты в крови.
Лечение на основе диеты полностью исключает употребление продуктов содержащих азотные и пуриновые основания (мозги, язык, почки, печень). В предельно малых дозах (200-300г в неделю) разрешено нежирное мясо.
Вся пища больного должна быть пресной. Суточная доза употребления соли не должна превышать 5г. Ни в коем случае не нужно голодать, поскольку голод провоцирует накапливание мочевой кислоты в организме. При неукоснительном соблюдении правил диетического питания лечение заболевания будет успешным.
В начальной стадии лечения недуга, главной задачей врачей является устранение болевого синдрома и общее облегчение состояния больного. При острых болевых ощущениях пациенту назначают медикаментозные препараты противовоспалительного свойства.
Лечение подагры довольно длительный и планомерный процесс. Комплексные терапевтические мероприятия проводятся для остановки дальнейшего развития болезни.
В редких случаях лечение приводит к полному исцелению. Сразу после купирования острого приступа заболевания рекомендуется применить блокадную инъекцию. Лечение должно носить восстановительный характер всей костной и мышечной системы организма.
Тонизирующее действие на мышечные ткани и снятие острого воспаления обеспечит колхицин. Уменьшению процессов воспаления в коленном сочленении будут способствовать препараты нестероидной группы:
- диклофенак (мазь, инъекции);
- напроксен (таблетки);
- ибупрофен ( мазь, таблетки, свечи).

В народной медицине существует масса способов борьбы с подагрическим артритом.
Эффективнейшим средством для снятия острого болевого синдрома и уменьшения воспалительного процесса является капустный лист. Для этого на больное колено накладывается большой лист капусты и обматывается эластичным бинтом (для закрепления).
Такая процедура необходима ежедневно. Менять капустный лист следует каждые четыре часа, поскольку он быстро теряет свои свойства. Для лучшего эффекта можно предварительно смазывать колено медом.
- В домашних условиях можно изготовить лечебную мазь. Для этого нужно смешать в пропорции 1:1 спирт и сливочное масло. После испарения спирта перед сном оставшейся кашицей следует натирать колено.
- Для домашнего смягчающего компресса 5 таблеток аспирина толкут и смешивают с 10мл йода. Компресс следует делать на ночь.
- Для лечебных ванночек необходимо приготовить специальную настойку. Понадобится 300г шалфея и 5 л кипяченой воды. Вскипятить отвар и когда температура опуститься до терпимой, отпаривать им больное колено. Парить больной сустав необходимо ежедневно в течение месяца.
- Очень эффективным методом лечения является компресс из меда, горчичного порошка и соды. Все ингредиенты (по 1 ч. л.) смешиваются. Полученную кашицу накладывают на больной участок и обматывают полиэтиленовой пленкой. Процедура повторяется ежедневно перед сном на протяжении двух недель.
- Поскольку арбузный сок способствует регулированию концентрации мочевой кислоты, мякоть плода можно употреблять в пищу, а коркой натирать больной коленный сустав.
В качестве профилактики следует постоянно соблюдать режим питания и диетические нормы. Равномерно распределять физические нагрузки и отдых на природе. Посещать сеансы массажа. Желательно регулярно осуществлять санаторно-курортное лечение.
Киста в коленном суставе
Сустав колена представляет собой сложную анатомическую структуру, в которой могут возникать кисты – опухолевидные образования доброкачественной природы округлой или овальной формы. Киста коленного сустава, в зависимости от вида, бывает односторонней и двухсторонней, однокамерной и многокамерной, размером от 2 до 10 см.
В зависимости от локализации и причины появления в коленном суставе могут образовываться разные виды кист.
Киста Бейкера носит имя автора. Была подробно описана английским хирургом Уильямом Бейкером (или Беккером) во второй половине 19 века. Представляет собой однокамерное эластичное плотное образование диаметром от 2 до 10 см, заполненное прозрачной жидкостью. Локализуется в подколенной ямке сзади.
Киста Бехтерева сустава колена является одной из редких разновидностей кисты Бейкера.
Киста мениска. В коленном суставе находятся два мениска – (медиальный) внутренний и наружный (латеральный). Это хрящевые прокладки серповидной формы, служащие своеобразным амортизатором сустава. В одном из хрящей иногда образуется капсула со слизистой жидкостью, она и является кистой мениска.
Субхондральная киста небольшого размера – 0,5-1,5 см. Присуща людям старшего возраста. Возникает преимущественно при дегенеративно-дистрофических поражениях сустава.
Параменисковая киста сустава колена – это та же киста мениска. Характерной особенностью является появление кистозных образований разной величины через некоторое время после разрыва мениска. Киста больших размеров может распространяться на прикапсулярную область и связки колена.
Ганглиевая киста сустава колена – относительно редкое образование. Возникает из сухожильного влагалища и суставной капсулы. Содержимым является прозрачная или слизистая вязкая жидкость. По консистенции киста плотная и упругая.
Синовиальная киста сустава колена образуется при повышенной выработке синовиальной жидкости и скоплении ее в синовиальной полости. Характеризуется выпячиванием в сторону подколенной ямки. При этом сама оболочка гипертрофируется (увеличивается в размере).
Кистозные образования встречаются у взрослых и детей, чаще у мальчиков, чем у девочек. Причины заболевания до настоящего времени точно не выяснены, отсюда появились различные термины: рыжа коленного сустава, гигрома, ганглия, синовит, бурсит.
Считается, что причиной кисты у детей является незрелость организма, несовершенство связочного аппарата, повышенная стичность тканей. В основе болезни обычно лежит воспалительный процесс полости сустава. Одной из причин появления новообразования в коленном суставе у взрослых могут быть:
- травмы колена с переломами, подвывихами;
- чрезмерные физические нагрузки на сустав;
- повреждение менисков;
- артриты – воспалительные и ревматоидные;
- артрозы – дегенеративно-дистрофические поражение колена;
- хронические синовиты, бурситы;
- иногда причины не выявляются.
Первое время киста в подколенном суставе может не проявляться и протекать бессимптомно. Обнаруживается случайно в виде плотного или мягкого округлого образования. Болезненные ощущения при пальпации, движении ногой, как правило, отсутствуют. Кожа над опухолью неизменена, она обычной окраски, что характерно для всех видов образований.
При параменисковой кисте картина заболевания меняется, симптомы выглядят иначе. Из-за нарушения функции сустава сначала появляются боли при ходьбе, сгибании-разгибании колена. Внешних признаков заболевания до некоторого времени может не быть. Новообразование обнаруживается только после диагностического обследования.
Наружный (латеральный) мениск является самым подвижным, следовательно, более уязвимым. Чаще кистозное образование возникает именно в нем. Киста в медиальном мениске хорошо видна при согнутом колене в передней боковой его части, при разгибании ноги она исчезает. Увеличиваясь, может спровоцировать появление дистрофических изменений в большеберцовой кости.
Предположительный диагноз не вызывает затруднений, ставится после осмотра больного. Чтобы исключить злокачественные новообразования и другие заболевания сустава, проводятся следующие виды обследования:
- УЗИ (ультразвуковая диагностика звуковыми волнами высокой частоты);
- рентгенография в двух проекциях;
- артроскопия – малотравматичный способ исследования через небольшой разрез тканей сустава;
- МРТ;
- пункция для микроскопического и бактериологического исследования содержимого.
Проведенные инструментальные исследования позволяют точно определить размеры кисты, ее локализацию, сообщение с суставной полостью.
Кистозные заболевания могут протекать остро, но чаще принимают затяжное хроническое течение. Для лечения используются хирургические или консервативные методы:
- иммобилизация конечности;
- физиотерапевтические процедуры;
- рассечение оболочки кисты с удалением содержимого и обработкой внутренней части спиртом, настойкой йода. Возможны инъекции гидрокортизона;
- раздавливание с прошиванием ее ножки;
- использование народных средств.
Консервативный и пункционный методы не всегда являются достаточно эффективными. Нередко возникают ближние или отдаленные рецидивы заболевания. Наиболее целесообразным считается хирургическое удаление кистозных образований с помощью операции. В некоторых случаях после лечения основного заболевания киста может рассосаться и исчезнуть самостоятельно. Для удаления кисты мениска самым радикальным методом остается артроскопия.
В запущенных случаях народная медицина вряд ли поможет. Но если заболевание обнаружено сравнительно недавно, можно попробовать воспользоваться следующими способами лечения.
Новообразования суставов на фоне артритов и артрозов лечат листьями лопуха. Их нужно заготовить до августа, промыть, перекрутить через мясорубку. Полученный сок хранят в холодильнике. Принимают по чайной ложке трижды в день в течение месяца. Если одного курса недостаточно, лечение можно повторять дважды с интервалом в один месяц.
При болезнях суставов поможет аппликация из обычной или голубой глины, приготовленной на настое противовоспалительных трав – ромашки, календулы, шалфея или корней лопуха. Стандартный отвар готовится из расчета столовая ложка травы или смеси лекарственных растений на 200 г кипятка.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Мокрица не сорняк, а настоящая аптека. Ее целебные качества уникальны. Трава способна снимать воспаления и вытягивать любые опухоли. Сухая распаренная мокрица или свежая толченая – проверенное средство для лечения суставов. Травой обкладывают колено и одновременно принимают настой внутрь. Рецепт самый простой:
- столовая ложка мокрицы (свежей, сушеной);
- стакан кипятка.
Трава заливается кипятком, закрывается крышкой, укутывается полотенцем. Настаивается пару часов. После процеживания принимается по четверти стакана 4 раза в день. Из равного количества водки и сока травы делают компрессы на больное место.
Считается, что киста в коленном суставе может исчезнуть при постоянном употреблении имбирного чая с молоком, медом. На стакан кипятка добавляется по чайной ложке порошка или натертого имбиря и меда. Напиток выпивается за один прием утром перед едой.
При лечении важен позитивный настрой и вера в выздоровление. Заболевание излечимо, прогноз на будущее благоприятный. От больного требуется немногое – не заниматься самолечением, во всем советоваться с лечащим врачом, выполнять его рекомендации.
Из этой статьи вы узнаете: при каких заболеваниях может потребоваться операция на коленном суставе. Как проводят разные типы операций, подготовка и реабилитация.

Автор статьи: Стоянова Виктория , врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Операции на суставе колена показаны при заболеваниях, которые сопровождаются его деформацией. Хирургическое вмешательство назначают, когда консервативные методы неэффективны.
Оперативное лечение успешно применяется в таких ситуациях, как:
- артроз 3–4 стадии;
- артрит на этапе деформации сустава;
- гнойный артрит;
- травмы: разрыв связок: собственной связки надколенника, крестообразных связок, повреждение мениска, раздробление сустава, перелом надколенника и др.;
- привычный вывих сустава;
- киста Бейкера (новообразование, заполненное жидкостью, на задней поверхности коленного сустава);
- синовит (воспаление синовиальной оболочки сустава);
- липоартрит (патология жировой прослойки, окружающей коленный сустав).

Коленный сустав (вид сзади). Нажмите на фото для увеличения
Пять вариантов оперативного вмешательства:
Реабилитация после операции длится от нескольких недель до нескольких месяцев в зависимости от типа вмешательства и общего состояния пациента. Например, после восстановления целостности связок коленного сустава реабилитация длится 3–4 недели. После артропластики и эндопротезирования сустава восстановление занимает 3–6 месяцев. Обычно функционирование колена полностью возобновляется.
В реабилитационном периоде рекомендуется снизить нагрузку на сустав. Для восстановления его функций показана физиотерапия, лечебная гимнастика.
- назначает лечащий врач – травматолог-ортопед, ревматолог, спортивный врач;
- проводит хирург-артролог – врач, который специализируется на лечении суставов.
В восстановительном периоде подключаются реабилитолог, физиотерапевт.
Все операции на суставах проводятся в основном под эпидуральной анестезией (лекарство вводят в эпидуральное пространство (между стенкой позвоночного канала и твердой мозговой оболочкой позвоночника), иногда под общим наркозом. Если используется общий наркоз, пациент во время операции находится без сознания и ничего не чувствует. При эпидуральной анестезии пациент остается в сознании, но не чувствует нижнюю половину тела.
Вмешательства на околосуставных тканях возможны и под местной анестезией.

Проведение эпидуральной анестезии в промежутке между 3 и 4 поясничными позвонками (L3–L4)
Показания к проведению операции на колене
Хирургическое вмешательство требуется при ряде заболеваний:
- Артроз на 3 стадии. При данной патологии хрящевая ткань полностью разрушена, что приводит к образованию массивных остеофитов (костных наростов), а также к деформациям костных концов сустава. Это сильно сказывается на функционировании колена. Консервативное лечение уже не поможет.
- Артрит на тяжелой стадии – воспалительный процесс приводит к деформациям и контрактурам (ограничениям подвижности) в суставе. Также вследствие воспаления возможны фиброзно-анкилозные изменения – сращения концов сустава, приводящие к неподвижности.
- Септические формы артрита – при таком заболевании в суставе вследствие воспалительного процесса накапливается гной. Его можно вычистить с помощью операции.
- Разрыв крестообразных связок. Для нормального функционирования колена нужно их сшивание или пластика (пластика – это восстановление целостности связки с помощью собственных тканей (сухожилие связки надколенника и др.) или искусственных материалов).
- Разрыв собственной связки надколенника – возникает на последней стадии тендинита (воспаления связки, развивающегося на фоне повышенных нагрузок на сустав).
- Суставная мышь – патология, при которой внутри сустава свободно перемещается фрагмент костной ткани, который откололся при травме. От него можно избавиться только хирургическим путем.
- Повреждение мениска. В зависимости от тяжести травмы, мениск можно зашить либо же удалить частично или полностью.
- Привычный вывих надколенника – нужна операция для фиксации колена в нормальном положении.
- Перелом надколенника, особенно открытый или со смещением.
- Закрытое раздробление сустава.
- Синовит – при воспалении синовиальной сумки (которое иногда возникает как самостоятельное заболевание, а иногда – на фоне артрита) может потребоваться ее удаление.
- Киста Бейкера – слизистая межсухожильная сумка, заполненная жидкостью, которая расположена на внутренней поверхности коленного сустава. От нее можно избавиться, только удалив методами хирургии.
- Липоартрит (болезнь Гоффа) – заболевание, при котором жировая ткань в области крыловидных складок тел Гоффа коленного сустава хронически воспалена.

Патологии коленного сустава: 1 – артрозо-артрит; 2 – перелом надколенника; 3 – разрыв крестообразной связки; 4 – киста Бейкера
Подготовка к операции
Специальной подготовки в большинстве случаев не требуется. Как и перед любыми другими операциями, нужно:
- сделать кардиограмму;
- сдать анализы крови: общий, на группу крови и на инфекции;
- предупредить врача о принимаемых медикаментах;
- пройти аллергологические пробы на лекарства, которые будут применяться в ходе и после операции.
За 12 часов до хирургического лечения нельзя есть и пить.
Коленный сустав (КС) обладает широким функционалом, принимает на себя весь вес тела человека и выполняет множество сложнейших движений. Большие нагрузки и различные заболевания делают его уязвимым.

Нередко травмы и дегенеративно-дистрофические заболевания вызывают столь сильные и необратимые изменения, что требуется операция или замена коленного сустава. Эндопротезирование позволит избавиться от сильных болей, вернуть ноге двигательную активность, а пациенту – возможность самостоятельно передвигаться.
Операции на коленном суставе
Операцию назначают при различных патологических состояниях, основными причинами которых выступают травмы и артроз. К хирургическому вмешательству прибегают в случаях, когда консервативное лечение не помогает. Показанием к операции служат выраженная деформация сочленения и обширное разрушение его структуры, значительно ухудшающие качество жизни пациента.
Операция на коленном суставе может быть экстренной или плановой. К срочному хирургическому вмешательству прибегают при травмах и гнойном артрите, когда операция является единственно возможным способом лечения.
Плановые операции направлены на улучшение функций сустава, корректировку формы и целостности его анатомических составляющих, возвращение подвижности колену. В этом случае может выполняться восстановление целостности поврежденной структуры, ее удаление или операция по замене коленного сустава.
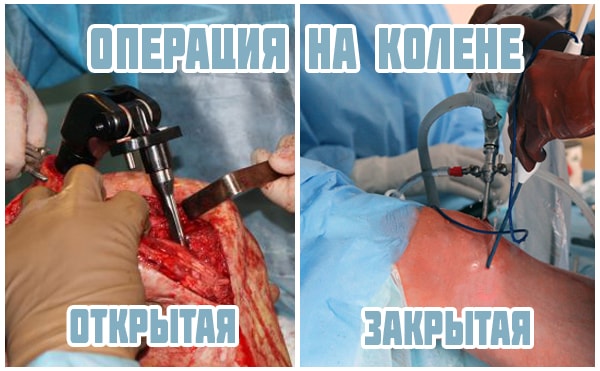
Способы оперативного вмешательства
Операции на колене проводятся двумя способами: открытым и артрорскопическим. Артроскопия колена служит отличной альтернативой полостной хирургии. Она проводится с помощью специального прибора – артроскопа, является щадящей, редко приводит к осложнениям и требует короткого периода реабилитации.
При артроскопии используется эпидуральная анестезия. Это малоинвазивный (минимально травмирующий ткани организма) метод хирургического вмешательства, при котором делается три маленьких надреза, через которые в полость сустава вводятся эндоскоп с камерой и инструменты.
Виды операций
В зависимости от характера повреждения коленного сочленения хирургическое лечение предполагает разные способы и объемы вмешательства.
- Хирургия мягких тканей (киста Беккера).
- Хирургия околосуставных элементов (мениск, связки). Это очень обширная группа операций, включающая удаление, восстановление, протезирование мениска и пластику связок.
- Хирургия костной ткани (репозиция отломков). Проводится для сопоставления отломков при внутрисуставных переломах с помощью остеосинтеза, представляющего собой соединение осколков крепежными средствами: скобами, спицами, шурупами.
- Резекция. Предполагает полное удаление сочленения при обширной гнойной инфекции или переломах с раздроблением, когда нет возможности провести репозицию отломков.
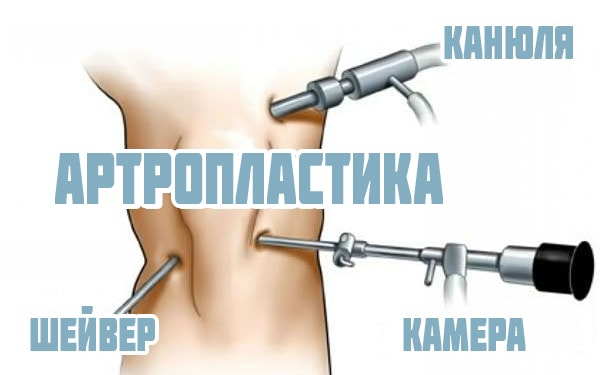
- Артропластика коленного сустава. Этот вид хирургического вмешательства затрагивает гиалиновый хрящ, покрывающий образующие сустав головки костей. Артропластика обеспечивает восстановление хряща коленного сустава с помощью искусственных материалов. На пораженные участки наносятся специальные пасты и смеси, плотность и характеристики которых аналогичны гиалиновым хрящам.
- Замена коленного сустава. Во время этой операции все сочленение или его части заменяются эндопротезом. Для изготовления протезов используют различные материалы, размер подбирается индивидуально. Эндопротезирование с успехом решает вопрос, как восстановить утраченные функции колена.
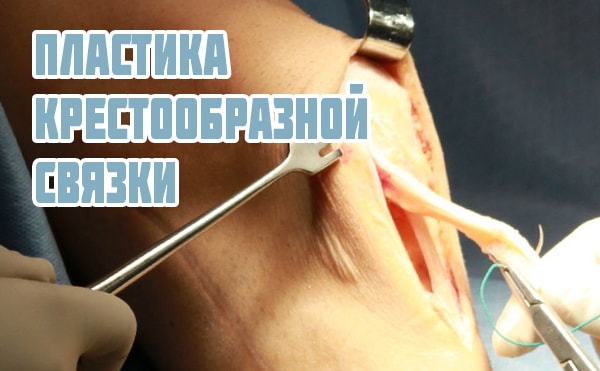
Пластика ПКС коленного сустава (передней крестообразной связки)
Крестообразные связки колена (передняя и задняя) являются стабилизирующими структурами, прочно фиксирующими отделы сустава. Характерной травмой служит повреждение передней связки, но, поскольку связки функционально тесно связаны, практически никогда не встречается разрыв задней связки без патологии передней. При растяжении связок или надрыве волокон для лечения используют гипс или тутор на коленный сустав для иммобилизации сочленения.
При полном разрыве волокон единственно возможным методом лечения служит оперативное вмешательство – пластика ПКС коленного сустава, которая проводится методом артроскопии.
Во время операции разорвавшиеся волокна заменяют собственными или искусственными тканями. Следом за оперативным вмешательством проводится реабилитация после ПКС, направленная на постепенную и бережную активизацию движений в коленном сочленении.
Осложнения после операций на КС
Любое хирургическое вмешательство сопряжено с риском осложнений, среди которых могут присутствовать следующие:
- инфекции;
- гемартроз;
- растяжение связок;
- нарушение иннервации;
- тромбоз вен нижних конечностей и нарушение кровообращения;
- смещение протеза;
- аллергические реакции на материалы при артропластике сустава.

Для предотвращения осложнений после операции назначается комплексное медикаментозное лечение. Для фиксации сустава используется гипс, отрез или эластичный бандаж.
Реабилитация после операций на КС
Реабилитационные мероприятия назначаются врачом индивидуально в каждом случае и могут включать различные процедуры. Они направлены на восстановление функций сочленения и возвращение пациента к полноценному образу жизни. Их характер зависит от вида операции, тяжести заболевания, возраста пациента и индивидуальных особенностей.
Реабилитационные мероприятия включают:
- физиопроцедуры;
- массаж коленного сустава;
- ЛФК;
- медикаментозное лечение (таблетки, мазь, гель);
- санаторно-курортное лечение.
В ближайший после операции период нагрузка на ногу ограничивается, колено иммобилизируется и фиксируется. Для этих целей используют гипс, брейс на коленный сустав, ортезы и бандажи. Устройства ограничивают объем движений и препятствуют развитию отека.
Реабилитация после операции на КС заключается в укреплении окружающих мышц и разрабатывании сочленения с помощью лечебной физкультуры. Упражнения выполняются с постепенным увеличением нагрузки. Как укрепить коленный сустав с помощью упражнений определяет лечащий врач.
Реабилитация после травмы коленного сустава и хирургического вмешательства проходит более эффективно при сочетании ЛФК с физиопроцедурами.
Поступательное увеличение нагрузок в пределах физиологического объема обеспечивает восстановление коленного сустава и анатомически правильное формирование его элементов.
Восстановление хряща
В случае травм и ушибов колена всегда повреждается гиалиновый хрящ, который плохо восстанавливается. Помимо этого, хрящевая ткань со временем изнашивается естественным путем, истончается, теряет эластичность и становится шероховатой. Вместо мягкого скольжения суставные поверхности испытывают сильное трение.
Без лечения процесс дегенерации прогрессирует, появляется болевой синдром и ограничение движений. Его усилению способствуют лишний вес и малоподвижный образ жизни, поскольку отсутствие двигательной активности напрямую способствует разрушению хрящей.
На начальных этапах для восстановления хряща используют лекарственные препараты, согревающие мази, противовоспалительный гель и сосудорасширяющие средства. Наиболее эффективными препараты для лечения являются хондропротекторы, в состав которых входят хондроитин и глюкозамин.

Эти препараты вызывают укрепление и регенерацию хрящевой ткани. Они эффективны только на начальных стадиях, если разрушение хряща уже произошло, принимать хондропротекторы бесполезно. В таком случае восстановить разрушенную хрящевую ткань сможет оперативное вмешательство.
Методики хирургического восстановления хрящевой ткани
- Туннелизация. При ее проведении в прилегающих к хрящу костных тканях делают каналы для улучшения микроциркуляции и питания хряща.
- Артропластика. Она представляет собой эндопротезирование хрящевой ткани. Во время операции пораженные участки хряща удаляются и заменяются искусственными тканями.
- Микрофрактурирование. С помощью этой методики стимулируется естественный рост хрящевой ткани из собственных многофункциональных клеток. " alt=""> " alt="">
- Трансплантация хондроцитов. Эта методика предполагает выращивание в лабораторных условиях хрящевой ткани из клеток пациента с последующей пересадкой на место поврежденных участков.
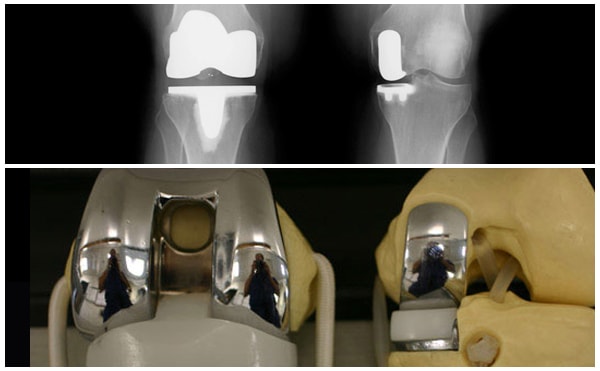
Протезирование коленного сустава
Операция по замене коленного сустава – технически сложная и проводится только в плановом порядке.
Она показана при выраженных разрушениях костно-хрящевой ткани сочленения и необратимых нарушениях его функций. При ее проведении выполняется полное (тотальное эндопротезирование) или частичное (однополюсное эндопротезирование) удаление поврежденных структур с последующей заменой протезами.
Протезы изготавливают из керамики, металлических сплавов, пластика, комбинируя их сочетание. Реабилитация после замены коленного сустава очень сложная и занимает около 6 месяцев. При успешно проведенной операции и тщательном выполнении реабилитационных мероприятий большинству пациентов удается полностью восстановить функции колена.
- ЛФК;
- массаж;
- физиопроцедуры;
- медикаментозное лечение, в том числе обезболивающие препараты, витамины, гель для коленного сустава и пр.;
- полноценное питание.
Повязки на коленный сустав
Жесткая фиксация коленного сочленения с помощью гипса не всегда необходима – она приводит к атрофии мышц, снижению микроциркуляции крови и ухудшению питания тканей. Фиксирующие бандажи и ортезы ограничивают движения и обеспечивают частичную подвижность колена, при этом сохраняя мышечный тонус и нормальный уровень микроциркуляции крови. Они защищают и стабилизируют сочленение, предупреждают появление отеков. За счет легкого массажа улучшается кровообращение и питание суставных структур.
Виды фиксирующих повязок
Эластичный бандаж. Это эластичная повязка без дополнительных поддерживающих элементов и ребер жесткости. Она обеспечивает слабую или среднюю степень фиксации и выполняет защитные и профилактические функции. Эластичный бандаж используют при занятиях спортом, хронических воспалительных и дегенеративных заболеваниях сустава.

Усиленный бандаж. У него уже есть ребра жесткости, увеличивающие фиксацию. Некоторые модели для усиленной фиксации оснащены ремешками и плотными вставками. Они частично ограничивают движения в колене и позволяют стабилизировать переразгибание коленного сустава. Усиленный бандаж используют для фиксирования сустава во время реабилитационного периода, при растяжении связок, повреждениях мениска.

Туторы и ортезы. Тутор на коленный сустав имеет литую конструкцию, обеспечивает самую жесткую фиксацию и по свойствам соответствует гипсовой повязке. Ортез состоит из множества деталей, представляет собой сложную конструкцию с жестким каркасом и мягкими фрагментами. За счет шарниров, креплений, пластмассовых и металлических элементов обеспечивается твердая фиксация. Ортезы выпускаются разных размеров и форм. Система ремней и пряжек обеспечивает индивидуальную степень фиксации в заданных направлениях, позволяя избежать лишнего сдавливания и нарушения кровообращения.
Одной из современных разновидностью ортеза служит брейс на коленный сустав, который не только фиксирует сочленение, но и оказывает корригирующее и разгружающее воздействие. Брейс представляет собой разъемный корсет, который изготавливается из вспененной резины (неопрена), усиливается шарнирами и ребрами жесткости из пластика, карбона и сплавов. Конструкция имеет 3-и степени жесткости и позволяет задавать с помощью регулировок доступный диапазон движений.

Показания для использования фиксирующих повязок:
- Дегенеративо-деструктивные заболевания. Использование эластичных бандажей при артрозах за счет их компрессионного действия, обеспечивающего легкий массаж и улучшающего кровообращение, позволяет снизить отечность и болевой синдром.
- Реабилитационный период. Двигательная активность сочленения после травм или операций всегда ограничивается. Туторы и ортезы служат прекрасной альтернативой гипсу, избавляют от тяжелого веса и неудобств, а при необходимости позволяют использовать мази или гель. Также фиксаторы незаменимы при растяжении связок, поскольку берут на себя их стабилизирующие функции.
- Профилактическая фиксация сустава. Фиксаторы используются при высоких нагрузках для увеличения стабильности сочленения и защиты от возможных травм спортсменами и при тяжелой физической работе.
Для удержания медикаментозных средств или слабой фиксации сочленения накладывается марлевая черепашья повязка на коленный сустав. При ее наложении движения в суставе возможны, но производятся с усилием. Наиболее часто ее используют при оказании первой помощи после различных травмах колена.
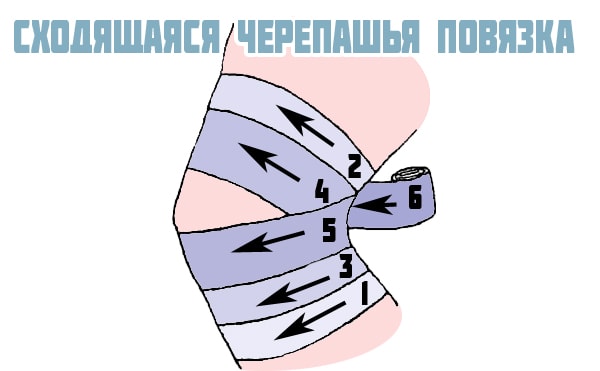
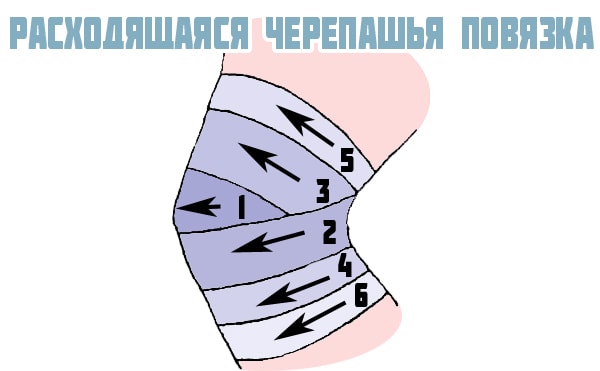
Контрактура коленного сустава
Она не является самостоятельным заболеванием, это осложнение, возникающее вследствие перенесенной травмы или болезни и характеризующееся стойким ограничением объема движения в коленном суставе. При этом может затрагиваться как сгибание, так и разгибание.
Степень контрактуры имеет большой диапазон: от незначительного ограничения до полной неподвижности сочленения.
Причиной развития могут стать врожденные деформации, травмы, ожог, воспалительные и дегенеративно-дистрофические заболевания, длительная иммобилизация. Обычно контрактуре сопутствуют внешняя деформация сочленения и болевой синдромом, для снятия которого пациенты используют обезболивающие препараты, мази и гель. В зависимости от рода ограничения движений выделяется сгибательная контрактура коленного сустава, когда он зажат в положении сгибания, и разгибательная контрактура коленного сустава, фиксирующая его в положении разгибания.
Для лечения контрактуры используют консервативные и оперативные методы. Со свежими контрактурами, возникшими в результате иммобилизации, успешно борются лечебная физкультура и массаж коленного сустава.
При застарелых контрактурах консервативное лечение не эффективно, поскольку с течением времени рубцовое перерождение затрагивает здоровые ткани, развиваются вторичные артрозы.
При неэффективности консервативного лечения прибегают к оперативному вмешательству для удаления рубцов, удлинения мышц, пластики связок и сухожилий, корректировки формы суставных поверхностей.
Заключение
В зависимости от патологий коленного сочленения используются разные способы и объемы хирургического вмешательства, но все они преследуют одну и ту же цель: восстановление функций сустава и возвращение колену утраченной подвижности. Оперативное лечение позволит избавиться от сильных болей и существенно улучшить качество жизни.
Читайте также:


