Шинирование нижней челюсти при переломе суставного отростка
Перелом сустава нижней челюсти чаще всего встречается у мужчин в возрасте 20–40 лет. Типичное место перелома – шейка или основание суставного отростка. Эта локализация по частоте составляет 35% от всех переломов нижней челюсти.
Несвоевременное или неграмотное лечение перелома сустава может привести к неполному срастанию и образованию псевдоартроза (ложного сустава), что нарушает эстетику лица, речь, затрудняет процесс пережевывания пищи.
Причины перелома височно‐челюстного сустава
![]()
сила, воздействующая на большой по площади участок подбородка в направлении спереди‐назад, вызывает одно‐ или двусторонний перелом шеек мыщелковых отростков челюсти;- сила, приложенная сбоку к небольшому по площади участку челюсти, вызывает перелом основания суставного отростка на стороне ее воздействия;
- сила, приложенная сбоку к широкому участку челюсти, ведет к перелому основания суставного отростка с противоположной стороны, часто вместе с углом челюсти.
Виды патологии
Переломы сустава челюсти могут быть открытыми и закрытыми. Открытыми являются переломы с ранением кожных покровов или слизистых полости рта, а закрытыми – без таковых. Переломы сустава челюсти чаще бывают закрытыми. В зависимости от степени повреждения кости, перелом сустава челюсти встречается полный и неполный, со смещением и без. При полном образуются два отдельных отломка, при неполном – происходит лишь надлом.
По механизму образования различают прямые и непрямые переломы сустава челюсти. Прямые образуются в непосредственной близости к месту действия силы. Непрямые возникают на отдаленном участке или даже с другой стороны от места действия силы. Прямые переломы сустава челюсти образуются при воздействии силы на небольшой участок кости. Для отраженных характерно соприкосновение челюсти с травмирующим фактором на большой площади.

По локализации переломы сустава нижней челюсти делят на:
- Переломы суставного отростка :
- с контузией сустава;
- с повреждением элементов сустава (суставной ямки, связок, капсулы или диска);
- Переломы суставной ямки .
По направлению различают переломы поперечные, продольные, косые, зигзагообразные, оскольчатые, аркообразные, дырчатые и др.
Признаки
Главные симптомы, по которым можно заподозрить перелом сустава челюсти у человека:
- асимметрия лица из‐за смещения отломков и отека мягких тканей;
- резкая боль при попытке открывания рта;
- изменение цвета (кровоподтеки) или ранения кожных покровов, слизистой полости рта;
- онемение на стороне поражения (если задет нижнечелюстной нерв);
- кровотечение из уха (если происходит ранение отломком передней стенки наружного слухового прохода);
- нарушение прикуса: отсутствие привычного контакта между зубами верхней и нижней челюстей.

При одностороннем переломе суставного отростка больший отломок смещается в сторону повреждения так, что боковые зубы (моляры) контактируют только на стороне травмы, а с противоположной стороны контакт отсутствует. При аналогичном двустороннем переломе тело челюсти смещается мышцами так, что формируется открытый прикус, контактируют только боковые зубы.
Симптомы перелома челюстного сустава в некоторой степени схожи с признаками вывиха и подвывиха. Подробнее о подвывихе челюсти читайте в этой статье.
Способы диагностики
На месте происшествия со слов пострадавшего устанавливают причину травмы. Необходимо оценить общее состояние (сознание, дыхание, артериальное давление), установить нет ли других повреждений помимо перелома челюсти. При внешнем осмотре лица будет наблюдаться смещение средней линии нижней трети лица в сторону повреждения, наличие гематомы в области сустава перед ушной раковиной.
При осмотре в полости рта будут заметны нарушения прикуса: косой прикус со смещением средней линии в сторону повреждения (при одностороннем переломе) или открытый прикус (при двустороннем).
Чтобы более точно установить локализацию перелома, применяют пальпацию (ощупывание):
- Расположив большие пальцы в слуховых проходах пострадавшего, просят его открыть‐закрыть рот. При одностороннем переломе сустава нижней челюсти суставная головка на стороне повреждения будет неподвижна. При двустороннем – обе головки будут неподвижны.
- При пальпации козелка (хрящевого выступа спереди от ушной раковины) может пальпироваться костный выступ.
- Симптом нагрузки: при незначительном надавливании на неповрежденную область челюсти появляется боль в месте перелома.
Точное расположение линии перелома можно узнать из рентгенограммы. Ее выполняют в передней и боковой проекциях. Иногда дополнительно требуется проведение ортопантомографии, прицельных снимков. Чтобы получить послойные изображения места повреждения, установить наличие осколков, выполняется компьютерная томография. А для диагностики повреждения нерва или сосудистого пучка, суставного диска, капсулы, выполняют магнитно‐резонансную томографию.
Лечение
Первая помощь при переломе сустава челюсти заключается в иммобилизации.
Транспортная иммобилизация достигается фиксацией нижней челюсти к верхней. Для этого применяется стандартная транспортная повязка или подбородочная праща. Они состоят из опоры, которая накладывается на подбородок и фиксируется лямками на голове. Для более надежной фиксации применяется межчелюстное лигатурное связывание. При этом зубы нижней челюсти фиксируют к зубам верхней с помощью проволоки, продетой через межзубные промежутки. Срок фиксации – до 3 дней.
Для лечения переломов височно‐челюстного сустава требуется постоянная иммобилизация. Если перелом без смещения, возможно консервативное лечение без операции. Для этого используют назубные проволочные шины, например, шину Тигерштедта. При этом на зубной ряд верхней и нижней челюстей накладывают проволочные дуги с петлями. За эти петли нижнюю челюсть фиксируют лигатурами к верхней на 3–4 недели. Питание больного в этот период осуществляется через трубку, вводимую в ротовую полость через ретромолярное пространство (пространство между последним зубом и ветвью челюсти).
Операцию остеосинтеза выполняют под эндотрахеальным наркозом. Для доступа к суставу можно использовать наружный разрез в околоушной области. Но последние технологии позволяют проводить остеосинтез эндоскопически, когда в рану заводятся только мини‐камера и инструменты без массивных разрезов.
Для фиксации отломков челюсти чаще всего применяют :
![]()
Костный шов: сшивание металлической хирургической нитью. Подходит для переломов основания суставного отростка- Спицы Киршнера: введение в полость кости обоих отломков спицы, которая удерживает их в нужном положении. Подходит для переломов шейки суставного отростка.
- Мини‐пластинына шурупах: отломки соединяют между собой пластиной с отверстиями, через которые ее фиксируют к кости шурупами.
Помимо иммобилизации проводится медикаментозная терапия обезболивающими, противовоспалительными и противоотечными препаратами. Обязательно вводятся антибиотики (внутрь и местно) для профилактики инфекционных осложнений. При открытых переломах вводится противостолбнячная сыворотка.
На видео представлен остеосинтез при переломе суставного отростка. Операция проводится эндоскопически, отломки скрепляются мини‐пластиной на шурупах.

Основная задача стоматолога-хирурга во время лечения перелома верхней или нижней челюсти – восстановить анатомическое строение сломанной кости и верное соотношение зубных рядов. Достичь этого помогает множество методик, однако эффективность лечения зависит и от того, насколько правильно и быстро была оказана первая помощь.
До госпитализации
Доврачебная помощь пострадавшему включает:
- остановку кровотечения (прижатие или тампонирование раны, прикладывание холода);
- в случае необходимости сердечно-легочную реанимацию;
- обезболивание (анальгин, ревалгин внутримышечно);
- иммобилизацию челюсти с помощью фиксирующих повязок (противопоказано, если пострадавший находится без сознания, поскольку так увеличивается риск удушья от западения языка или попадания рвотных масс в дыхательные пути).
Методы лечения
- Оперативные, или метод остеосинтеза, заключается в скреплении отломков челюсти особыми, чаще металлическими, конструкциями.
- Консервативные, или ортопедические – предполагают использование специальных шин, фиксирующих место перелома.
Остеосинтез
Незаменим при сложных, оскольчатых и множественных переломах со смещением, шатающихся зубах и полном отсутствии зубов, при парадонтозе и других воспалительных заболеваниях десен в области травмы. Также остеосинтез эффективен при переломе мыщелкового отростка, осложненного вывихом суставной головки нижней челюсти.
Скрепляющими материалами могут быть стальные спицы и стержни, штифты, нитрид-тинановая проволока с памятью формы, быстротвердеющие пластмассы, полиамидная нить, специальный клей.
Однако самым удобным и безопасным методом сегодня считается остеосинтез металлическими минипластинами. Они позволяют рассекать кожу и мышцы только с одной стороны, что упрощает саму операцию и сокращает срок восстановления. Еще одно их неоспоримое преимущество – возможность надежно фиксировать отломки в зонах со значительными динамическими нагрузками.

Шинирование челюсти
Это иммобилизация (фиксация) костных отломков при помощи специальной пластмассовой или проволочной конструкции.
Методика, созданная военными врачами еще в начале 20 века, успешно применяется стоматологами и сегодня. Изменились материалы изготовления шины, усовершенствованы методы ее наложения.
Сегодня в арсенале специалиста множество видов шин:
- от стандартных ленточных шин Васильева, самого простого и дешевого метода лечения;
- до алюминиевых шин Тигершдедта, которые выполняются для каждого пациента индивидуально, за счет чего обладают большей эффективностью. Кроме того, они равномерно распределяют нагрузку и минимально травмируют зубы.
Вид шинирования зависит от типа травмы и может быть односторонним (при переломе одной челюсти) или двухсторонним (когда повреждены обе).
Если сохранены зубы, наложить гнутую назубную проволочную шину несложно. Ее изгибают по форме зубной дуги и фиксируют бронзоалюминиевыми проволочными лигатурами, которые, как шпилька, охватывают зуб с обеих сторон. Манипуляции производятся под местной анестезией.
При переломе обеих челюстей устанавливается конструкция с более жесткой основой, кроме проволоки используются также крючки и кольца, которые иммобилизуют нижнюю челюсть.
Можно ли обойтись без шинирования?
Даже если случай не тяжелый – перелом односторонний, закрытый и без смещения, – обязательно нужно провести мероприятия, исключающие развитие таких неприятных осложнений, как:
- случайное смещение отломков,
- повторная травма,
- развитие воспалений мягких тканей,
- инфицирование места перелома.
Для это необходимо обездвижить челюсть любым доступным методом. Это может быть пращевидная повязка, но намного удобнее и эффективнее использовать шину. При осложненном переломе без шинирования вовсе не обойтись, независимо от места травмы.
Что будет с зубом в месте травмы?
Если он подвижен, раздроблен, вывихнут или препятствует вправлению отломков челюсти, его придется удалить. Та же участь ждет зуб при наличии пародонтоза, кисты, гранулемы и других воспалений. В остальных случаях зубы могут быть сохранены, но требуют внимательного наблюдения.
Тактика лечения перелома со смещением
В таких случаях перед наложением шины необходимо сопоставить отломки челюсти, для чего используются вправляющие ортопедические аппараты. Сломанная верхняя челюсть требует вытяжения с помощью особых назубных шин.
Такие травмы весьма опасны тем, что способны стать причиной асфиксии. Но правильно оказанная первая помощь предупредит удушье. Очистите ротовую полость от инородных тел или крови, уложите пострадавшего лицом вниз, подложив по грудь валик, скатанный из одежды, одеяла и пр.

Реабилитация после перелома челюсти
Для успешного лечения перелома челюсти важны также противовоспалительная и общеукрепляющая терапия, физиопроцедуры, механотерапия и особая гигиена полости рта.
- В течение 3-4 дней после травмы для предупреждения воспалений обязательно назначаются антибиотики, которые вводятся непосредственно в область повреждения.
- Общеукрепляющая терапия – это прием витаминов С, Р, D и группы В, препаратов, стимулирующих регенерацию тканей и восстанавливающих уровень лейкоцитов в крови.
- Среди эффективных физиопроцедур отметим УВЧ-терапию, общее УФО, магнитотерапию. Уже после третьей процедуры отечность и болезненность заметно сокращается, спадает опухоль. Для лучшего страстания отломков спустя 2 недели после перелома челюсти проводится электрофорез с использованием двух-пятипроцентного раствора хлорида кальция.
- Механотерапия, или лечебная физкультура, ускоряет восстановление функции челюсти, помогает в случае, если после травмы плохо или совсем не открывается рот. Ей можно заниматься и в домашних условиях, начиная с 4-5 недели после перелома, когда снимут шины и сформируется костная мозоль.
- Специальная гигиена предполагает проведение ирригации не реже 8-10 раз в день. Пострадавшим, находящимся без сознания, минимум дважды в сутки обрабатывают зубы и слизистую специальным раствором.
Как принимать пищу?
Поскольку во время интенсивной терапии и в период восстановления челюсти жестко зафиксированы и о привычном пережевывании пищи не может идти и речи, в этот период необходима коррекция рациона питания.
Пища должна быть консистенции нежирной сметаны. Это бульоны, пюрированные супы, тщательно размельченные овощи и фрукты, молочные напитки, жидкие каши. Специи исключаются, ограничивается употребление соли. Температура блюда должна быть не выше 45-50 °С. Принимать пищу удобнее всего через соломинку.
Переходить к привычному рациону после снятия шины нужно постепенно. Это важно не только для восстановления жевательных функций, но и для профилактики нарушений в работе ЖКТ.

Когда снимают шины, и сколько заживает челюсть?
Чем пациент старше и перелом сложнее, тем больший срок потребуется для реабилитации. Приблизительно он составляет от 45 до 60 дней. Снятие шин проводится на 30-45 день, если лечение не включало остеосинтез, и на 5-14 после его проведения.
Сколько стоит лечение сломанной челюсти?
Цена зависит от характера травмы, от того, проводился ли остеосинтез, какие шины были использованы, посещал ли пациент процедуры физиотерапии. Но скажем точно, что услуга не из дешевых. Один лишь остеосинтез обойдется от 14 000 до 55 000 рублей.
Также необходимо учитывать стоимость последующего стоматологического лечения по восстановлению утраченных зубов или поврежденных после шинирования. Выбрать грамотного специалиста и не потратить впустую свои деньги вам поможет наш сервис. Сравнивайте цены и услуги различных клиник, знакомьтесь с отзывами реальных пациентов.
Стоматология. Понятная и Доступная.
Спасибо всем, кто оставил комментарии и поддержал мою задумку про стоматологический ликбез. Теперь у меня есть, чем заняться в свободное от работы время, и, думаю, первые записи об анатомии зубов появятся уже на следующей неделе.
А пока я хочу вернуться к актуальной теме последнего времени - переломам нижней челюсти. Точнее, к лечению переломов нижней челюсти. В нем существует масса спорных моментов - шинировать-не шинировать, оперировать-не оперировать, удалять-не удалять. И, как показала практика, единого мнения по этим спорным моментам до сих пор нет.

(пример правильного лечения ангулярного перелома нижней челюсти)
Ниже я постараюсь обозначить четкие критерии, исходя из которых выбирается тактика лечения переломов. Если кто-то из моих коллег не согласен с нижесказанным - я жду аргументированные комментарии. Давайте побеседуем об этом.
Спорный момент №1. Нужно ли что-то делать вообще?
Даже в самых простых случаях (односторонний закрытый перелом вне зубного ряда без смещения отломков) необходимо, как минимум провести мероприятия, направленные на профилактику возможных осложнений:
- случайного смещения отломков челюсти
- возможного инфицирования области перелома
- развития воспалительных явлений в окружающих область перелома мягких тканях
- случайной повторной травмы
Для этого нужна временная, на пару недель, иммобилизация нижней челюсти любым доступным способом, проще говоря, зафиксировать ее в прикусе. Это можно сделать с помощью пращевидной повязки, но гораздо удобнее (и надежнее) прибегнуть к лигатурному межчелюстному связыванию (например, по Айви). Имейте ввиду, чем больше связок сделано - тем лучше. Классические две связки по Айви (обычно в области четверок-пятерок) создают большую нагрузку на пародонт зубов и могут привести к их повреждению. Поэтому делать нужно, минимум, четыре.
Если же перелом сложный (со смещением, множественный, двух- или трехсторонний, открытый, в пределах зубного ряда), то лечение нужно обязательно. В противном случае можно остаться инвалидом.
Спорный момент №2. Пращевидная (элластическая) повязка.
Смысл ее - создать видимость" лечения". Даже при лечении травм нижней челюсти без повреждения целостности кости (ушибах и вывихах) польза от нее крайне сомнительная.
Во-первых, вряд ли пациент будет носить ее в том режиме, который рекомендует доктор.
Во-вторых, даже при очень тугом бинтовании существует значительная подвижность нижней челюсти, которая может привести к осложнениям.
В-третьих, пользоваться ей очень неудобно. Она громоздкая и некрасивая.
В-четвертых, эластическая повязка пережимает сосуды лица, что создает дополнительный дискомфорт, не говоря уже о риске развития синдрома длительного сдавливания (СДС).
Насколько мне известно, на курсе хирургической стоматологии в университетах до сих пор заставляют студентов шить эти самые пращевидные повязки. С той же практической пользой можно заставить студентов-юристов учиться современной юриспруденции по законнику великопетровских времен.
Спорный момент №3. Шинировать или нет?
Как я уже отмечал выше, иммобилизация нижней челюсти требуется в любом случае, даже при переломах без смещения. Пусть временная, но требуется. Ибо лечить потом осложнения гораздо неприятнее.
В случае перелома нижней челюсти со смещением полноценное шинирование ОБЯЗАТЕЛЬНО, вне зависимости от локализации перелома.
Иногда шинирование применяют также для лечения травматических вывихов и ушибов нижней челюсти. Я думаю, что это оправдано.

до лечения

после репозиции и иммобилизации отломков шинами Васильева с межчелюстной резиновой тягой
Спорный момент №4. Зачем нужны шины Тигерштедта, если есть межзубное связывание?
Вся прелесть шин Тигерштедта состоит в том, что они равномерно распределяют нагрузку на весь зубной ряд. Поэтому, несмотря на всю их громоздкость, они меньше повреждают зубы, чем, скажем, две лигатурные связки по Айви. Последние часто либо перегружают, либо вытягивают зубы из десны, причем до такой степени, что их потом не спасти.
Переломы челюстей со смещением с помощью лигатурного связывания иммобилизировать нельзя - оно не создает нужной фиксации и может мешать правильной репозиции отломков.
Также в случае с резиновыми тягами пациент чувствует себя более безопасно. В случае каких-то проблем (например, при рвоте или тошноте, иногда сопровождающих черепно-мозговые травмы) резинки можно легко перерезать ножницами и открыть пациенту рот. В случае с проволочными лигатурами сделать это невозможно, что приведет к асфиксии рвотными массами и смерти пациента.
Запомните - пациентам с сочетанной черепно-мозговой травмой жесткое связывание противоказано!
Некоторые локализации переломов требуют вытяжения, которое создает резиновая тяга.
Ну и, последнее - чем меньше у пациента зубов, тем больше показаний для применения шин Тигерштедта.
Спорный момент №5. Шины Васильева или шины Тигерштедта?
Разница следующая: шины Тигерштедта изготавливаются индивидуально, в то время как стандартные шины Васильева выпускаются медицинской промышленностью. Нужно ли говорить, что все индивидуальное работает лучше, нежели стандартное?
Форма шин Васильева (лента с крючками) такова, что под ними часто образуются пролежни, повреждается пародонт и эмаль зубов. В то время как правильно изготовленные индивидуальные шины Тигерштедта наносят зубам гораздо меньший ущерб.

стандартная ленточная шина имени Васильева. Широкая и неудобная.

индивидуальная проволочная шина имени Тигерштедта. Обратите внимание на ее толщину и размеры
Спорный момент №6. Нужно ли удалять зубы из области перелома?
Чаще да, чем нет. Зубы из области перелома удаляются в следующих случаях:
- если это зуб мудрости. Причем неважно, ретинированный он или нет.
- если это многокорневой зуб и линия перелома проходит между его корней.
- если это зуб с невылеченным периодонтитом или какими-то периапикальными воспалительными процессами (например, кистой или гранулемой).
- если зуб не подлежит лечению или перелечиванию по ортопедическим или терапевтическим показаниям.
- если зуб подвижен, вне зависимости от степени подвижности.
- если зуб мешает правильной репозиции и фиксации отломков челюсти.
- если зуб сильно поврежден (например, низкий перелом коронки с обнажением пульпы). Это условное показание к удалению, иногда такие зубы можно сохранить.
- если зуб вывихнут или вколочен.
Во всех остальных случаях зубки можно сохранить, но они требуют тщательного наблюдения.

ретинированная восьмерка прямо в линии перелома

Одно движение - и нет больше восьмерки.
Спорный момент №7. Делать ли остеосинтез?
Накостный остеосинтез ОБЯЗАТЕЛЕН при любых переломах челюсти со смещением отломков, либо если существует угроза такого смещения.
Он также необходим, если нет возможности надежно иммобилизировать нижнюю челюсть (например, при отсутствии большей части зубов).
Также не стоит забывать, что длительное ношение шин сильно повреждает зубы и пародонт и иногда, после шинирования, пациент вынужден тратить массу времени и денег на восстановление поврежденных зубов и десен. Поэтому, чем меньше пациент носит шины - тем лучше. А остеосинтез позволяет сократить время иммобилизации челюсти буквально до считанных дней (7-14 дней максимум).
К тому же, современные технологии делают подобную операцию очень комфортной и безопасной. Иногда даже не требуется госпитализации.


Спорный момент №8. Остеосинтез минипластинами или чем-то еще?
Если не рассматривать минипластины, то остеосинтез можно сделать спицей Киршнера, скобой с памятью формы или даже внеротовым аппаратом (например, аппарат Рудько или Бернадского).
Но наиболее удобным и безопасным на сегодняшний день является именно остеосинтез минипластинами. Внеротовые аппараты забудьте и никогда больше не вспоминайте.
Спорный момент №9. Операция остеосинтеза делается из полости рта или через разрезы на коже?
Современные технологии (в том числе, эндоскопия) позволяют провести операцию остеосинтеза в любом участке нижней челюсти из полости рта, без кожных разрезов.

вид операционной раны после остеосинтеза
Спорный момент №10. Когда снимать шины Тигерштедта?
Чем пациент старше - тем больший срок требуется для реабилитации.
Если не проводилась операция остеосинтеза, шины можно снять на 30-45 день, в зависимости от локализации и сложности перелома.
После операции остеосинтеза шины можно снять через 5-14 дней, также в зависимости от сложности перелома.
Спорный момент №11. Нужно ли ждать, пока на рентгене исчезнет линия перелома?
Не нужно. Можно спокойно снимать иммобилизационные шины в указанные выше сроки.
Очень часто линию перелома видно в течение полугода после получения травмы или даже дольше. Это не значит, что полгода нужно ходить с шинами.

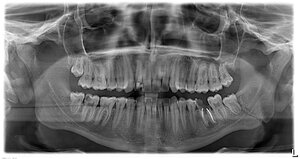
ортопантомограмма через 4,5 месяцев после операции остеосинтеза
Спорный момент №12. Нужно ли принимать какие-то лекарства после операции остеосинтеза или после шинирования?
Чаще всего нужно. Любой перелом со смещением в пределах зубного ряда является открытым. Это значит, что существует риск инфицирования места перелома (особенно в условиях затруднения гигиены из-за шинирования) и развития травматического остеомиелита. А это травматический остеомиелит - очень-очень страшная штука.
Если перелом без смещения и находится за пределами зубного ряда - от антибактериальной терапии можно отказаться.
Спорный момент №13. Целесообразен ли прием витаминов и препаратов кальция для ускорения заживления перелома?
Да, целесообразен. Особенно нужны витамины группы Д, витамины С и Р, при повреждениях нервов - витамины группы В.
Прием препаратов кальция считаю излишним, поскольку после перелома уровень кальция в крови увеличивается и он просто не усваивается организмом. Об этом я уже писал.
Спорный момент №14. За какое время заживает перелом нижней челюсти.
Сроки заживления переломов очень индивидуальны и зависят от локализации и сложности перелома, возраста пациента и проводимого лечения. Но, в среднем, срок полной реабилитации составляет 45-60 дней.
Спорный момент №15. Справедливо ли мнение, что перелом нижней челюсти возник из-за недостатка кальция в организме?
Нет, это миф. Почему - читайте здесь.
Увы, но чаще всего переломы нижней челюсти случаются по глупости.
Спорный момент №16. Для лечения переломов нижней челюсти нужно обязательно госпитализироваться.
Нет, не обязательно. Шинирование при переломах нижней челюсти можно провести в условиях амбулаторной клиники. Оно, собственно, и должно там проводиться.
Операция остеосинтеза также может быть проведена в обычной стоматологической клинике, за исключением случаев перелома мыщелкового и венечного отростков и высоких переломов ветви нижней челюсти.
ОБЯЗАТЕЛЬНА госпитализация пациентов в случае сочетанной, особенно черепно-мозговой, травмы, при сложных или осложненных переломах нижней челюсти или невозможности провести лечение в амбулаторных условиях.
О том, что можно сделать в обычной стоматологической клинике, читайте здесь>>
Может быть, есть еще какие-то непонятные Вам моменты в лечении переломов и травм нижней челюсти? Давайте их обсудим!
Перелом челюсти — очень опасная травма, в результате которой появляются не только болезненные ощущения, но и неприятные осложнения, связанные с работой разных частей тела и внутренних органов, начиная от ротовой полости и заканчивая нервной системой. Такой травме подвержены все, но наиболее часто она встречается у мужчин 25-45 лет. Происходит это из-за падений и ударов, а также из-за клинической анатомии нижней челюсти (выступающий подбородок) и особого строения костей. Также случаются и огнестрельные ранения (вследствие неправильного обращения с оружием, при нападении), но все же чаще встречаются неогнестрельные травмы.
ЧИТАЕМ ПОДРОБНО: последствия удара в челюсть
Симптомы перелома верхней или нижней челюсти с фото
Такая травма сопровождается следующей симптоматикой:
![]()
боль при нажатии на место перелома, при повреждении оболочки кости она может быть постоянной,- смещение зубов, могут появляться щели,
- отечность травмированного места или всего лица,
- появление лицевой асимметрии,
- необычная подвижность,
- повышенное слюноотделение,
- кровотечение,
- головокружение, тошнота,
- затруднение глотания и жевания.
Классификация переломов верхней челюсти
Травмы верхней челюсти классифицируют по уровню разлома и по его характеру. В последнем варианте различают переломы со смещенными отломками и без смещения. По уровню (месту) они бывают:
- Перелом Ле Фор I – по нижнему уровню. При двухстороннем переломе сопровождается отламыванием дна верхнечелюстной пазухи и сломанным основанием перегородки носа.
- Перелом Ле Фор II — по среднему уровню. Часто сопровождается отделением верхней челюсти и костей носа от черепа.
- Перелом Ле Фор III – по верхнему уровню. Сопровождается полным отделением верхней челюсти, носовых костей и скул от черепа, а также черепно-мозговой травмой.
Также различают травмы по их характеру:
- травматические – в результате внешнего воздействия,
- патологические – как последствие болезней (туберкулеза, остеомиелита, сифилиса и др.).
Могут быть полные и неполные переломы:
- при полном происходит прерывание травмированной кости,
- неполный — выражен трещинами, отломами.
Переломы могут быть открытыми и закрытыми. Травмы верхней челюсти редко бывают закрытые, т.к. происходит разрыв слизистой оболочки ротовой полости. Еще классифицируют переломы по количеству повреждений: одиночные, двойные, множественные.
Виды переломов нижней челюсти

Переломы нижней челюсти бывают полные и неполные, открытые и закрытые, одиночные, двойные и множественные. Клиническая картина показывает, что наиболее часто травмы возникают в области углов (ангулярный перелом), суставного и мыщелкового отростка. Перелом нижней челюсти представлен следующей классификацией:
- по типу перелома: линейный, мелкоосколчатый, крупноосколчатый, со смещением и без,
- в зависимости от последствий: лишение зуба, нахождение резца в луне,
- по месту локализации травмы: пострадала ветвь, основание мыщелкового отростка, травма в области венечного отростка,
- по направлению воздействия: косой, зигзагообразный, поперечный и продольный.
Первая помощь
При переломе до осмотра врача следует выполнить следующие действия:
![]()
зафиксировать челюсть при помощи повязки, как показано на фото (подобие шинирования нижней челюсти),- при наличии кровотечения — остановить его, пережать артерию,
- к месту перелома приложить холодный компресс,
- освободить рот от крови, поправить язык, чтобы пострадавший мог дышать,
- обезболить при помощи препаратов на основе анальгина,
- перевозят человека с таким переломом только лежа на боку во избежание западания языка.
После всех указанных мероприятий необходимо сразу обратиться к врачу. Наличие поврежденной челюсти очень опасно и способно вызывать серьезные осложнения. Самым лучшим и безопасным вариантом будет вызов скорой помощи. Обычно людей с такими травмами кладут в челюстно-лицевое отделение.
Способы диагностики
Установить наличие перелома без явных признаков и понять, что делать дальше, врачу помогут жалобы пациента и симптомы, но для постановки точного диагноза и определения сложности перелома необходимо воспользоваться следующими методами:
- первичный осмотр и пальпация,
- рентген,
- компьютерная томография,
- ортопантомография,
- мастикациография,
- гнатодинамометрия,
- миография,
- термовизиография,
- реография,
- МРТ.

Рентгенодиагностика – это обязательная процедура, которая достоверно показывает наличие перелома, его сложность, патологии, есть ли осколки и проблемы с корнями зубов. Никакой дополнительной подготовки рентген не требует. Однако от него стоит отказаться беременным, больным с кровотечением и людям в тяжелом состоянии.
Обычно делают несколько снимков в прямой, боковой и аксиальной проекции:
- В прямой проекции снимок показывает, как правило, общее состояние челюсти. Его делают лежа на животе с лицевой стороны.
- Боковой рентген используют как дополнение к первому. На нем можно увидеть крупные дефекты и состояние зубов. Больного укладывают на нужный бок и к щеке прикладывают кассету.
- Аксиальной проекцией просвечивают двусторонние переломы нижней челюсти, а также дефекты при травме суставного и мыщелкового отростка нижней челюсти. Пациента укладывают на живот и вытягивают подбородок.
Осмотр и пальпация – это еще один способ диагностики. Благодаря им врач сможет получить первые сведения о переломе. Осуществляют их тогда же, когда и опрос больного. Проводить пальпацию должен только квалифицированный медицинский работник. Иначе можно нанести еще больший вред и ухудшить состояние пациента.
Во время осмотра сразу видна опухлость лица в месте перелома. Если кожа в области отека имеет красный или розовый цвет, то появились осложнения в виде воспалительного инфильтрата. Синий цвет кожи свидетельствует о кровотечении в подкожных тканях. Переломы могут сопровождаться посинением шеи, груди, живота.
О травме при осмотре сигнализирует и асимметрия лица. Кровоизлияние в глазах может свидетельствовать о переломе основания черепа. Об этом же говорит и выделение ликвора (спинномозговой жидкости) из носа. Его часто путают с обычным кровотечением, но он более опасен и может привести к воспалительным процессам мозга и значительному ослаблению организма. Насколько сильно пострадает человек, зависит от его анатомии.
Только по окончании осмотра врач приступает к пальпации. Обязательно проверяется чувствительность кожи носа и губ, чтобы узнать, поврежден ли подглазничный нерв. Когда есть подозрение на перелом нижней челюсти (мыщелкового отростка), ощупывается ее основание и задний край ветви. Это самые узкие ее части. При невозможности прощупывания хотя бы одной головки можно говорить о травме мыщелкового и суставного отростка. Для определения места травмы верхней челюсти врач надавливает на зубы мудрости или последние моляры.
ЧИТАЕМ ПОДРОБНО: классификация травм и переломов верхней челюсти
Методы лечения
Переломы подлежат лечению только в стационаре. Для восстановления кости используют скобы и пластины. Прописывают антибиотики и физиопроцедуры. В наиболее тяжелых случаях возможна операция (например, при переломе суставного отростка нижней челюсти). Основное лечение осуществляется при помощи шинирования и шунтирования, или, другими словами, накладывания шины.
ИНТЕРЕСНО: остеотомия нижней челюсти: как проводится операция по исправлению прикуса?
Шинирование – наиболее часто используемый метод лечения. При этом сломанное место фиксируется специальной конструкцией из пластмассы или проволоки. Пластмассовый фиксатор используют при необходимости экстренной помощи пострадавшему и для его транспортировки (например, при переломе мыщелкового отростка нижней челюсти). Дополнительно накладывается повязка. Вид проволочной шины зависит от того, насколько пострадала сломанная челюсть:
![]()
при одностороннем переломе поврежденный участок фиксируют с одной стороны проволокой (обычно применяют для шинирования нижней челюсти),- при более тяжелой травме используют более жесткую конструкцию из проволоки с шипами и кольцами,
- при травме верхней и нижней челюсти со смещением их фиксируют проволокой при помощи колец для обеспечения неподвижности поврежденных участков.
В некоторых случаях фиксация может осуществляться повязкой. Перед шинированием челюсти костные отломки должны быть аккуратно сопоставлены. Ставят шину обычно на 1 месяц.

Серьезные травмы лечат специальной шиной Тигерштедта. Она представляет собой алюминиевую конструкцию с зацепными петлями и резиновой межчелюстной тягой. Если резинка лопнула, то необходимо заново ставить шину. Самостоятельное снятие наложенной шины категорически запрещено.
Что можно кушать во время лечения?
Во время заживления кости возникают определенные трудности с питанием. Больной не может жевать как раньше, поэтому питание должно быть жидким и при этом полностью покрывать потребность в витаминах и минералах.
Врачи рекомендуют кушать следующую еду:
- детские смеси и каши,
- пюре из овощей и фруктов,
- бульоны, супы-пюре,
- молоко, кефир, ряженку, йогурты,
- каши на молоке,
- тертое мясо, разведенное в молоке или бульоне.
После снятия шины начинать питаться твердой пищей необходимо постепенно. Это не только позволит поэтапно разработать жевательную функцию, но и подготовит желудок к обычному питанию, предотвратит нарушения в его работе.
Сколько времени заживает перелом?
Заживание поломанной кости может длиться примерно 21-28 дней. Сколько именно заживает кость, зависит от индивидуальных особенностей (анатомии) организма больного.
На 28-30 день после рентгена поломанной челюсти, если все нормально, снимают шину. Однако не стоит радоваться раньше времени. Впереди еще ждет курс реабилитации и восстановление всех функций.
Реабилитация и последствия перелома
При травмах челюсти могут возникать следующие осложнения и последствия:
- Остеонекроз – отмирание переломанной кости, особенно при травме мыщелкового отростка нижней челюсти. При возможном его развитии показана операция.
- Нарушение жевательных функций – после долгого бездействия челюсти тяжело открываются и закрываются (рекомендуем прочитать: что делать, если челюсть не открывается до конца?). Скорейшей реабилитации помогает механотерапия.
- Изменение прикуса из-за неправильного срастания отломков. В результате этого могут возникать боли при движениях челюсти. Виной этому раннее снятие шины и плохая иммобилизация.
Также может появиться асимметрия головы и изменение черт лица, выпадение зубов в дальнейшем, появление трещин между зубами. Психологический дискомфорт вызывает хруст сросшейся челюсти. Во избежание всех этих последствий следует вовремя обращаться к врачам для своевременного и квалифицированного лечения.
В качестве реабилитации рекомендуют лечебную физкультуру, усиленную гигиену рта, физиопроцедуры (массаж, электрофорез и прочее). Начинается активная фаза реабилитации спустя месяц после того, как все заживет. Подробнее узнать о первой помощи при переломе челюсти и процессе накладывания шины можно на видео.
Читайте также:







