Ревматизм мягких тканей ног
Такое заболевание, как ревматизм мягких тканей, представляет собой воспалительное поражение структур, расположенных вблизи суставов, и находящихся на некотором расстоянии от них. В медицине это патологическое состояние также называют внесуставной ревматизм. Чтобы побороть недуг, больному потребуется обратиться в медучреждение и пройти диагностическое обследование, на основании результатов которого квалифицированный доктор предпишет необходимую схему лечения.

Причины появления недуга
Совокупность отдаленных от сочленений и околосуставных структур (сухожилия мышц, связки, сумки, апоневрозы, фасции) носит название параартикулярные ткани. Их поражению способствуют различные факторы, но наиболее распространенной причиной возникновения болезненного синдрома является травма и физическое перенапряжение. Кроме этого, нередко внутрисуставный ревматизм диагностируется у женщин в климактерическом периоде. Особенно страдают представительницы прекрасного пола, имеющие большую массу тела, болезни печени и желчевыводящих путей. Развитию ревматизма мягких тканей предшествует и генетический фактор. У больных со склонностью к проблемам сухожильно-связочного аппарата отмечается ухудшение питания и трофики околосуставных тканей, в результате чего развивается дегенеративный процесс. Риск появления ревматизма увеличивается у людей, которые длительное время пребывают в сыром помещении. Выделяют и другие факторы, способствующие развитию этого патологического состояния:
- переохлаждение;
- очаговая инфекция;
- односторонние нагрузки при подъеме тяжестей или выполнении домашней работы;
- сочетание воздействия нескольких патогенетических факторов.
Симптомы при ревматизме мягких тканей
На ревматические поражения мягких тканей указывает следующая симптоматика:
- болезненные ощущения в плече при поднимании руки вверх, в области тазобедренного сустава и локтя во время напряжения;
- ограниченность подвижности суставов;
- жесткость при ходьбе, воспалении ахиллесова сухожилия;
- припухлость;
- боль колющего характера в большом пальце руки.
Диагностика
Наблюдая симптомы, характерные для поражения параартикулярных тканей, необходимо в срочном порядке обратиться к врачу, чтобы как можно скорее приступить к лечению.
Доктору, чтобы расписать пациенту терапевтический курс, понадобятся результаты диагностического обследования. В первую очередь квалифицированный специалист проводит тщательный осмотр больного и анализирует причины развития болезни. Помимо этого, для постановки точного диагноза медику понадобятся результаты, полученные при проведении артрографии, рентгенографии, компьютерной томографии и МРТ.
Лечебные мероприятия
После подтверждения диагноза, можно приступать к лечению. Если ревматическое поражение протекает в легкой форме, удастся обойтись консервативными методами. Они включают в себя следующие мероприятия:
Пациентам, которым во время диагностического обследования поставили диагноз ревматизм околосуставных тканей, нередко назначают динамические токи или УВЧ-терапию. Вместе с этим для ускорения выздоровления необходимо обрабатывать проблемный участок специальными гелями и мазями. Если такие лечебные мероприятия оказываются малоэффективными и болезнь не отступает, потребуется провести местную периартикулярную блокаду новокаином. В крайне тяжелых случаях придется прибегнуть к оперативному вмешательству.
Профилактика
Чтобы предупредить развитие ревматизма мягких тканей, необходимо бережно относиться к своему здоровью, и учитывать некоторые факторы. Например, равномерно распределять нагрузку на опорно-двигательный аппарат, чередовать интенсивную активность с периодами отдыха. Рекомендуется избегать ушибов, травм, своевременно лечить какие-либо воспалительные процессы, протекающие в организме, а также предотвратить нарушение обмена веществ, придерживаться правильного питания.

- Ревматизм – опасность для всего организма
- Как появляется?
- Клиническая картина
- Диагностические процедуры
- Лечение
- Меры профилактики
Большинство граждан традиционно воспринимают ревматизм ног, представляя себе симптомы ломоты в коленях, локтях и других сочленениях. Вся вина за данное заболевание почти всегда ложится на некачественную обувь, сырую погоду и неудовлетворительные условия труда. В действительности эта патология куда обширнее, опаснее и сложнее. А фундаментом ее развития в организме является целый комплекс этиологических факторов. Тем не менее, при всех устрашающих описаниях и прогнозах бороться с этим недугом можно вполне успешно. О том, как это сделать, а также о вероятных причинах и последствиях, симптомах и методах выявления болезни пойдет речь в рамках этого обзора.

Ревматизм – опасность для всего организма
Ревматизм ног относится к категории аутоиммунных заболеваний, и вопреки устоявшемуся мнению, проявляется не только у пожилых людей, всю жизнь трудившихся в изнурительных условиях. Болезнь часто регистрируется у пациентов, возраст которых 30-45 лет.
При нынешней динамике жизни, непомерных нагрузках и других сопутствующих обстоятельствах стали возникать случаи заболевания ревматизмом ног даже у подростков и детей 8-16 лет.
Недуг характеризуется истончением хрящевой ткани и образованием на ней обширных или локальных эрозий. Вследствие этого возникает воспаление других суставных тканей, приводящее к деструктивно-дегенеративным и дистрофическим изменениям мускулатуры в области сочленения.
При ревматизме поражаются головки и основание костей – нарушается их структурный состав, начинается процесс разрушения и отделения мелких фрагментов. Именно они, создавая давление на мягкие ткани, провоцируют болезненность. Сухожилия и нервные окончания также оказываются затронутыми воспалительным процессом. Стенки синовиальной сумки и синовиальная мембрана сочленения утолщаются и перестают выполнять свою физиологическую функцию.
Все эти патологические изменения наступают в короткий период, под воздействием проникшей в организм инфекции. Она спровоцирована бетта-стрептококками, принадлежащими к категории группы А.
Эти патогенные возбудители проникают в человеческий организм во время заражения органов дыхания и прогрессирования респираторных заболеваний – бронхитов, ангины, пневмонии, ринита, а также при туберкулезе, или осложнениях других болезней инфекционной природы. Около 2,5-3,0% переболевших этими недугами пациентов получают осложнение в виде ревматизма.
Еще одна особенность этой болезни – она поражает не только ноги, как это принято считать. Проявляется заболевание патологиями внутренних органов, особенно –в легких, печени, сердце, селезенке.
Как появляется?
Причинные факторы при этом заболевании могут влиять как комплексно, так и по отдельности. К появлению патологии располагает генетическая наследственность. Слабая иммунная система или временные сбои в ее работе служат провоцирующими обстоятельствами. На этом фоне стрептококковой инфекции легче поразить дыхательные органы.
Вместе с этой основной причиной, существуют и другие обстоятельства и условия для развития ревматизма ног:
- Присутствие в организме белковых соединений группы В;
- Аллергическая чувствительность к токсичным компонентам, выделяемым болезнетворными бактериями или вирусами;
- Последствия недолеченных инфекций, некорректно установленный диагноз по респираторным заболеваниям, неэффективный курс их лечения;
- Частые недомогания по причине переохлаждения;
- Неаккуратно проведенные стоматологические операции;
- Нарушения санитарных норм при инъекциях, удалении зуба, лечении простудных болезней.
Все эти факторы служат комфортным основанием для проникновения стрептококкового возбудителя в организм.
Противодействие ему оказывает иммунная система, антитела которой во время иммунной атаки на инородных агентов наносят повреждения паренхиматозным органам (сердцу, селезенке, железам, печени, легким), а также травмируют костную и хрящевую ткань, вредят суставным элементам нижних и верхних конечностей.
Клиническая картина
Первыми при этой патологии страдают крупные сочленения – коленный, локтевой, тазобедренный сустав. Позднее поражаются другие узлы опорно-двигательной системы в разных частях тела, а также внутренние органы.
Ревматизм ног проявляется такими симптомами:
- Интенсивное развитие воспалительного процесса;
- Болезненность тянущего, режущего, тупого характера. Боли при ревматизме обычно бывают блуждающими – пациент ощущает их то на одном, то на другом участке ноги;
- Усиление болей во время движения или физической активности, при поднятии тяжестей или во время ручного труда;
- Признаки покраснения и шелушения кожного покрова в зоне пораженных сочленений;
- Горячность отекшего сустава;
- Мелкие красноватые высыпания угревого характера;
- Ухудшение аппетита;
- Бессонница;
- Приступы лихорадки и повышение общей температуры тела.
Во время прогрессирования болезни становятся частыми приступы мигрени. Характерным для ревматизма ног является признак симметричности. При поражении сочленения на одной конечности в течении 10-14 дней такие же симптомы проявляются на другой ноге в таком же суставе.
Одновременно с тем развиваются вторичные признаки ревматизма ног – учащенное сердцебиение, напряжение в грудной клетке при глубоком вздохе, появляется кашель, боли в области сердца, образуется кожная кольцевидная эритема.

Диагностические процедуры
Для установления истинных причинных факторов, интенсивности развития болезни и степени поражения суставов врач-ревматолог проводит клинический осмотр. Методом пальпации устанавливается зона наибольшей болезненности, по границам опухоли определяется зона наиболее интенсивных патологических процессов.
Для подтверждения первоначальных предположений пациенту предлагается пройти комплекс аппаратно-инструментальных диагностических процедур и сдать анализы для лабораторного обследования. Наиболее информативным и быстрым методом считается рентгенография – она позволяет установить такие патологические отклонения:
- Уплотнения в синовиальных мембранах;
- Утолщение мягких тканей;
- Аномальный зазор межсуставной щели;
- Отложения кальцинированных солей.
Наряду с этим методом проводятся такие диагностические исследования:
- Магнитно-резонансная томография;
- Компьютерная томография;
- УЗИ;
- Определение СОЭ;
- Пункция для отбора на исследование синовиальной жидкости;
- Ревматическая проба крови;
- Артроскопия;
- ЭКГ сердца.
Эти способы постановки диагноза одновременно проливают свет на степень деформации суставных элементов, наличие воспалительного процесса, интенсивность поражения кровеносных сосудов в суставной области.
Лечение
Облегчить страдания вызванные болями в сочленении помогают фармакологические средства – Ибупрофен, Анальгин, Кетанов, Аспирин, Нимесулид. Одновременно проводится противовоспалительная терапия с применением таких препаратов:
- Диклофенак;
- Индометацин;
- Напроксен.
Для восстановления структурных компонентов суставных элементов проводится медикаментозная терапия с назначением:
- Фастум-геля;
- Рибоксин.
Кроме курса применения этих лекарств ревматолог может назначать симптоматическое лечение ревматизма ног, включающее применение метаболических компонентов и иммунодепрессантов – Метотрексата и Циклофосфана, а также сердечных гликозидов – Аспаркама, Пумпана.
Усиливают терапевтический эффект и продлевают его длительность физиопроцедуры – аппликации с лечебным парафином, магнитотерапевтическое воздействие, электрофорез.
Меры профилактики
Для исключения риска распространения первопричины болезни – стрептококковой инфекции – пациенту нужно соблюдать карантинный режим. Для недопущения развития ревматизма особое внимание нужно уделить профилактике простудных заболеваний и болезней дыхательной системы.
При повышении температуры и первых признаках – болях в суставах, других симптомах – следует незамедлительно показаться врачу ревматологу.
В заключение обзора – пожелание всем, кто в силу обстоятельств сталкивается с вероятными причинами ревматизма ног. Ни в коем случае нельзя ставить диагноз на основании собственных предположений. И уж тем более недопустимо домашнее лечение, продиктованное советами родственников или соседей. Только квалифицированная медицинская помощь в состоянии ограничить развитие болезни и предотвратить ее.
Ревматизм — тяжелая болезнь, угрожающая взрослым, престарелым, детям. Патологические процессы протекают в области сердечных мышц, суставов, нервной системы, околосуставных сфер. Поражение мягких тканей — распространенный вариант ревматического заболевания, требующий длительной терапии.
Что такое ревматизм мягких тканей?
В медицине ревматическое поражение в мягких тканях именуют внесуставным ревматизмом. Заболевание поражает область около суставов (сухожилия, связки, серозные сумки). Чаще всего внесуставной ревматизм атакует зоны околосуставных сфер локтя, запястья, плеча, колена, таза.
В зависимости от точного места поражения внесуставные ревматические болезни разделятся на отдельные виды:
- при тендините отмечается отдельное воспаление сухожилия;
- тендовагинит считается поражением сухожилия, распространившимся на синовиальную оболочку (соединительную ткань, окружающую сферу сухожилия);
- лигаментитом называют воспаление внесуставных связок;
- энтезопатией обозначена патология места соединения костей со связками и сухожилиями;
- бурсит — результат воспаления синовиальной сумки (полости с жидкостью между костями и мягкими тканями);
- тендобурсит — сочетание патологического процесса в сухожилии с явным воспалением синовиальной сумки;
- фасциит обозначает воспаление соединительнотканной оболочки;
- апоневрозитом называют поражение сухожильной пластинки.
Определить точный вид недуга поможет медицинский сотрудник. Заниматься самодиагностикой опасно! Доктор поможет найти причину поражения околосуставной области, разработает схему лечения, предложит профилактические мероприятия.
По степени проявления ревматические поражения околосуставных сфер разделяются на:
- острые (возникшие впервые);
- хронические (рецидивирующие приступы).
Помните — хроническое ревматическое заболевание излечить сложней. Не стоит игнорировать первый приступ, обращайтесь за медицинской помощью.
Причины проявления внесуставного ревматизма
Этиология ревматического заболевания в мягких тканях важна для понимания особенностей протекания, лечения, прогнозов недуга. Причины развития болезни классифицируются на две группы:
- Первичный ревматизм околосуставных мест вызывается микротравмами. Выполнение однотипных движений дает постоянную нагрузку, деформируя связки, сухожилия в определенных частях тела. Ярким примером служат спортсмены (например, теннисисты склонны к воспалению тканей вокруг локтевого сустава, футболисты — к патологиям около пяточного сустава). Недуг развивается также из-за профессиональной деятельности (например, программисты подвержены воспалению в области запястья в связи со стереотипными движениями кисти). Бытовые заботы служат еще одним источником однообразных двигательных актов (допустим, домохозяйки часто подвержены бурситу коленей).
- Вторичное заболевание мягких тканей вызывается уже существующим ревматическим поражением. Чаще всего воспаление распространяется из пораженных суставов. Больной с ревматическим заболеванием суставов без отсутствия правильного лечения легко приобретет внесуставную форму болезни.
Воспалительные поражения чаще всего обусловлены определенным набором факторов, способствующих проявлению болезни. К факторам риска развития внесуставного ревматизма относятся:
- переохлаждение;
- наличие родственников с ревматическими недугами;
- частое пребывание в сырости;
- недостаток защитных сил организма;
- нарушение гормонального фона (приоритетно проявляется у женщин средних лет);
- врожденные нарушения сухожилий, связок.
Группа риска внесуставного ревматического заболевания — женщины периода средней зрелости. Работа пациентов обычно связана с значительным физическим трудом (например, стройка, ремонтные работы, сфера сельского хозяйства) или профессиональным спортом.
Симптомы внесуставного ревматизма
Распознать ревматическое поражение околосуставной области несложно, поскольку недуг проявляется яркими симптомами:
- Поражение околосуставных тканей выделяется ярким болевым симптомом с четкой локализацией. Больных беспокоят острые колющие боли, чувство рези, ощущение пульсации, неприятное жжение в определенном участке. Обычно боли проявляются при движении, утихая в состоянии покоя. Места, пораженные ревматической лихорадкой, болят при нажиме точечно. Доктор диагностирует внесуставную форму болезни, пальпируя воспаленные области. Встречаются припухлости пораженных участков, но болезнь часто протекает без внешних изменений кожных покровов.Характер выраженности болевого симптома различен — от легкого покалывания до невыносимой боли. Первичная атака болезни переносится легче рецидивов — интенсивность болей значительно возрастает при повторных приступах. Лучше не ждать очередного наступления недуга, обратившись к доктору сразу после проявления подозрительных синдромов. Не стоит героически терпеть неприятные ощущения — болезнь не отступит без медицинской помощи, боли усилятся.
- Пациенту сложно совершить определенные движения (например, согнуть руку больно, а поднять легко). Больные обычно легко указывают на движения, причиняющие боль, точно определяя место нахождения неприятных ощущений. Особенно сложно двигать пораженным участком сразу после пробуждения. Вечером симптомы часто ослабевают, боли менее интенсивны.
- Нарушается общее состояние. Пациенты жалуются на высокую утомляемость, вялость, общую пассивность. Часто больные страдают от депрессии, ситуативной тревожности, постоянного беспокойства. Встречаются головные боли, чувство тошноты, нарушения пищеварения. Причиной возникновения этих болезненных синдромов является воспалительный процесс, нарушающий работу всего организма. Из-за отсутствия температуры в большинстве случаев пациенты не спешат к доктору, затягивая заболевание.
Важно! В случае межсуставной ревматической лихорадки нарушаются движения только определенной части тела. Здоровыми конечностями пациент двигает с легкостью, а пространственная ориентировка и координация не нарушаются. При сильном головокружении, неожиданной рвоте, потере сознания, невозможности пошевелиться — немедленно позвоните работникам скорой помощи!
Особенности лечения внесуставного ревматизма
Заболевания мягких тканей доктора лечатся комплексно, применяя различные лекарственные средства. Исцеление от недуга проводится следующими средствами:
- Противовоспалительные препараты обязательны в лечении околосуставных областей. Воспаленные области хорошо лечатся нестероидными средствами, сочетающими противовоспалительное действие с обезболивающим эффектом. Например, больным назначают Индиметацин, Бутадион, Диклофенак. Выбор препарата проводится доктором индивидуально в каждом конкретном случае.
- Противовоспалительные мази помогают унять неприятные болезненные ощущения. Пораженные участки рекомендуют смазывать кремами, обладающими выраженным эффектом согревания (например, больным назначается Финалгон, Апифор, Диклофенак). Подходящую мазь легко подобрать в ближайшей к дому аптеке, предварительно получив консультацию доктора. Важно соблюдать предписанную дозу мази для предотвращения передозировки, проявления паталогических реакций.
- Физиотерапия способствует оптимизации двигательной активности. Больных обучают гимнастике (специальным восстановительным упражнениям). Воспаление снимают целебные ванны, профессиональный массаж, прогревания под лампой. Пациентам предлагается лечиться ультразвуком, микроволнами. Все процедуры проводятся под контролем компетентных медицинских сотрудников.
Народная медицина популярна среди пациентов ревматических отделений. Многие рецепты (например, солевой компресс, горчичные примочки) действительно облегчают состояние больного. Но помните — традиционную медицину не стоит заменять самодельными противоревматическими лекарствами! Дополняйте лечение народными средствами, предварительно посоветовавшись с доктором!
Эффективность излечения от внесуставного ревматизм зависит от пациента. Заболевание успешно лечится! Важно быстро обратиться к доктору за помощью, соблюдать медицинские рекомендации, беречь здоровье.
Ревматизм ног диагностируется у каждого второго пациента. Заболевание относится к аутоиммунной категории патологий, поражает не только внутренние органы, но и системы человеческого организма. Необходимо знать, какой врач лечит артроидный ревматизм, чтобы своевременно обратиться в больницу. Качественная и адекватная терапия позволит предупредить возможные осложнения.
Что такое ревматизм ног и чем он опасен
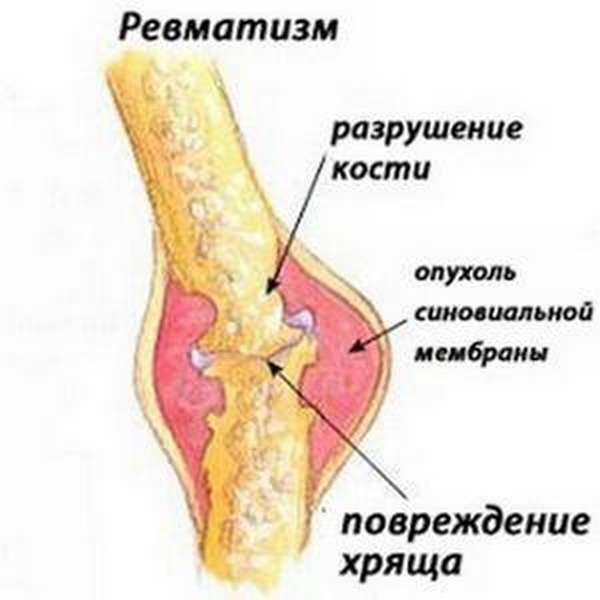
Заболевание характеризуется нарушениями в области соединительной и мышечной ткани мелких и крупных суставов. Опасен ревматизм ног серьезными осложнениями, если своевременно не обратиться в больницу.
Пострадает опорно-двигательная, сердечно-сосудистая и нервная системы. При поражении сердечной мышцы у человека возникает ревмокардит.
С ревматизмом чаще сталкиваются молодые люди, у которых иммунитет ослаблен и организм больше подвергается простудным заболеваниям.
В большинстве случаев ревматический артрит у взрослого и ребенка является следствием частого переохлаждения организма. То же самое касается сниженного иммунитета.
Нельзя откладывать лечение при появлении первых признаков. Врач расскажет, чем опасен ревматизм, какие осложнения может спровоцировать болезнь, и подберет максимально эффективное лечение после полной диагностики.
Причины
Для успешной терапии важно установить источник развития патологических процессов. Существует достаточно факторов, которые провоцируют заболевание. Причины ревматизма костей:
- белок группы В,
- аллергия,
- частые переохлаждения организма,
- инфекционные заболевания или стрептококки (ангина, тонзиллит, скарлатина),
- проникновение болезнетворных бактерий в область суставов через кровоток.
Внимание! К развитию ревматизма предрасполагает наследственный фактор. Необходимо посещать врача в профилактических целях, если есть родственники с подобным заболеванием.
Когда в организм человека попадают патогенные микроорганизмы, иммунитет начинает выработку антител, чтобы бороться с заболеванием. Характерные клетки также негативно сказываются на соединительной ткани сердца, поражая ее. Патологические процессы затрагивают опорно-двигательный аппарат и внутренние органы.
Симптомы
Вместе с ревматизмом ног у пациента появляются и другие осложнения. Речь идет о ревмокардите. На фоне развития ревматизма возникают следующие симптомы у взрослых:

Суставные боли различной интенсивности и продолжительности. По мере прогрессирования патологических процессов симптомы усиливаются и учащаются. Поражается тазобедренный, коленный или голеностопный сустав.
Первые симптомы у пациентов отмечаются через 3 недели после перенесенного заболевания. Бывают ситуации, когда человек не подозревает о ревматизме. Болезнь обнаруживают на плановом обследовании. Патологические процессы в такой ситуации протекают без явных признаков.
Врач способен визуально определить заболевание. Суставы поражаются, появляются все признаки воспалительного процесса. Увеличивается в объеме внутрисуставная жидкость.
При своевременном лечении можно избежать последствий, среди которых стойкие нарушения в области суставов. В противном случае кости станут пористыми, поскольку уменьшится количество минеральных веществ.
Методы диагностики
Врачу необходимо установить болезнь, чтобы подобрать максимально эффективное лечение. Специалисту помогает лабораторная диагностика, поскольку симптомы патологии сильно схожи с признаками других инфекций. После проведения медицинского осмотра пациентам назначают:
- анализ крови,
- рентгенологическое исследование суставов,
- артроскопию,
- электрокардиографию (ЭКГ),
- ультразвуковое исследование сердца (УЗИ).
При необходимости врач проводит пункцию, чтобы взять околосуставную жидкость для обследования.
Терапия
Лечение специалисты начинают с устранения основной причины, которая спровоцировала патологические процессы. Терапия осуществляется этапами. Сначала пациента помещают в стационарное отделение и проводят медикаментозное лечение. Больному показан постельный режим в обязательном порядке и курс лечебной физкультуры.
После интенсивной терапии следует посещать санаторно-курортные места и обязательно наблюдаться у ревматолога на протяжении последующих лет. Специалист расскажет, как лечить ревматические боли, и будет контролировать состояние пациента.

Лечение ревматизма ног должно проходить комплексно. Терапию подбирает врач после установленного диагноза на основании полученных результатов.
Пациентам рекомендуется придерживаться также диетического питания и не забывать посещать физиотерапевтические процедуры. Схема лечения медицинскими препаратами:
На стадии обострения ревматизма пациенту необходимо строго соблюдать постельный режим, ему также показаны массажные процедуры. Они помогают улучшить кровообращение нижних конечностей и уменьшить проявление воспалительного процесса в области суставов.
Длительное протекание болезни требует прохождения плазмафереза. Во время процедуры кровь очистят от токсинов, которые вырабатывают патогенные микроорганизмы. Выводятся также антитела, наносящие вред здоровью человека.
Лечение ревматизма народными средствами в домашних условиях осуществляется после консультации с доктором. Важно не только использовать фитотерапию, но и соблюдать диетическое питание. Эффективные народные средства:
- Употребление клюквенного сока с гречишным медом.
- Можно пить лимонный сок, разбавляя его стаканом теплой воды перед приемом пищи за 30 мин.
- Принимать настойку, приготовленную на основе черной смородины и малины.
Больным также рекомендуется употреблять арбуз, чернику, кисель из брусники и клюквы. В народной медицине существует достаточное количество рецептов компрессов, настоек и мазей. Например:

Березовые листья ошпарить кипятком, чтобы они стали мягкие. Приложить к пораженному суставу и укутать место теплым шарфом, тканью. Оставить компресс на ночь.
Рецепты знахарей и целителей помогают уменьшить симптомы ревматизма ног и устранить патологические процессы на ранних стадиях развития. Важно обсудить лечение с доктором, чтобы предупредить осложнения и последствия.
В некоторых ситуациях может проявиться аллергическая реакция. Необходимо учитывать этиологию происхождения заболевания, чтобы найти максимально эффективное средство в народной медицине.
Комплексное лечение ревматизма ног проводится не только с использованием медицинских препаратов и народных рецептов. Дополнительно пациентам рекомендуется посещать физиотерапевтические процедуры, при этом помнить про диету и питание. Для лечения ревматизма используют:
- электрофорез,
- ультрафиолетовые лучи,
- плазмаферез,
- парафиновые компрессы,
- ультракрасные лучи,
- УВЧ,
- лечебный массаж.
Каждому пациенту, учитывая особенности его организма и протекание патологических процессов, специалист подбирает лечебную физкультуру. Упражнения помогают восстановить подвижность суставов, утраченную на фоне болезни.
Профилактика
Любое заболевание можно предупредить, достаточно помнить полезные рекомендации специалистов. Профилактика предусматривает следующие правила:

Избегать контакта с пациентами, которые болеют стрептококковой инфекцией.
Есть рекомендации, которые помогут избежать рецидива патологии:
- стоять на учете в мед.учреждении,
- проходить профилактическое антибактериальное лечение,
- проводить антиревматическую терапию по назначению доктора.
Простые правила и рекомендации помогут предупредить возникновение патологии. Лечащий врач расскажет о первых признаках и лечении ревматизма ног. Назначит дополнительное обследование, подберет максимально эффективные средства для борьбы с патологией.
Заключение
Ревматизм является серьезным заболеванием, которое без терапии может вызвать тяжелые осложнения и последствия. Возбудители чаще поражают именно сердечную ткань, которая со временем распадается.
У пациента появляются характерные симптомы. В 20% случаев у больного диагностируют порок сердца, чаще нарушается работа клапанов, которые находятся между желудочками и предсердиями.
Читайте также:


