Рентгенография надколенников в аксиальной проекции
Укладка больного для выполнения снимка. Больной лежит на спине.
СНИМОК БЕДРА В БОКОВОЙ ПРОЕКЦИИ
.png)
При большом массиве мягких тканей целесообразно применение отсеивающей решетки. Фокусное расстояние—100 см.
УКЛАДКИ ДЛЯ РЕНТГЕНОГРАФИИ КОЛЕННОГО СУСТАВА
СНИМКИ КОЛЕННОГО СУСТАВА В ПРЯМОЙ ПРОЕКЦИИ
Назначение снимка. Рентгенографию коленного сустава производят во всех случаях заболеваний сустава и при травмах.
Укладки больного для выполнения снимков. Существует несколько вариантов укладки для выполнения этого снимка:
1. Чаще всего рентгенографию коленного сустава производят в прямой задней проекции. При этом больной лежит на спине, обе ноги вытянуты, сагиттальная плоскость стоп расположена перпендикулярно к плоскости стола. Кассету размером 18 х 24 см располагают в продольном положении. Проекция суставной щели, находящаяся при вытянутой ноге на 1,5—2 см ниже нижнего полюса надколенника, легко прощупываемого под кожей, соответствует средней линии кассеты. Пучок рентгеновского излучения направляют отвесно на центр кассеты (рис. 411).
2. В практической работе часто выполняют одномоментные снимки обоих коленных суставов в прямой задней проекции. При этом больной лежит на спине, обе ноги вытянуты, сомкнуты, уложены симметрично на кассете. Пучок рентгеновского излучения направляют в центр кассеты, который находится на уровне проекции суставных щелей коленных суставов (рис. 412).
3. В отдельных редких случаях рентгенографию коленного сустава выполняют в прямой передней проекции. Обычно к этой укладке прибегают для изучения структуры надколенника. Больной лежит на животе.
Ноги вытянуты. Стопы находятся в положении подошвенного сгибания.
Кассету размером 18x24 см подкладывают под переднюю поверхность коленного сустава с таким расчетом, чтобы центр подколенной ямки соответствовал центру кассеты. Туда и направляют пучок рентгеновского излучения (рис. 413). .png)
4. Снимки коленного сустава в прямой передней проекции выполняют при сгибательных контрактурах коленного сустава. При этом больной лежит на животе. Стопа находится в положении подошвенного сгибания, носок ее максимально вытянут, или же обе стопы свешиваются с края стола. Голень передней поверхностью плотно прилежит к столу, а бедро располагается к плоскости стола под углом, величина которого зависит от выраженности контрактуры. Для фиксации больного в таком положении под живот подкладывают валики или специальный ящичек с подушкой.
Пучок рентгеновского излучения направляют отвесно на центр подколенной ямки (рис. 414). Снимки коленного сустава в прямой проекции при сгибательной контрактуре могут быть выполнены и при других вариантах укладки (см. рис. 414, а, б, в).
.png)
СНИМКИ КОЛЕННОГО СУСТАВА В БОКОВОЙ ПРОЕКЦИИ
Назначение снимка. Снимок в боковой проекции наряду со снимком в прямой проекции производят во всех случаях рентгенологического исследования коленного сустава,
Укладка больного для выполнения снимков. Больной лежит на боку.
.png)
Информативность снимка. На рентгенограмме коленного сустава в боковой проекции определяются дистальный отдел бедренной кости, надколенник, проксимальные отделы большеберцовой и малоберцовой костей, рентгеновская суставная щель коленного сустава. Видны медиальный и латеральный мыщелки бедренной кости, изображения которых наслаиваются друг на друга, дно межмыщелковой ямки в виде четкой изогнутой линии. Кпереди от мыщелков бедра выявляется надколенник.
Изображения мыщелков большеберцовой кости суммируются и поэтому каждый из них неразличим. Медиальный и латеральный межмыщелковые бугорки также накладываются друг на друга и представляются в виде одного небольшого выступа, обращенного верхушкой вверх. По переднему контуру метаэпифиза большеберцовой кости определяется бугристость.
.png)
СНИМКИ КОЛЕННОГО СУСТАВА В КОСЫХ ПРОЕКЦИЯХ
Назначение снимков. Снимки предназначены для раздельного изучения мыщелков бедренной кости.
Укладки больного для выполнения снимков. Больного укладывают на живот и в этом положении производят два снимка. Для получения изображения наружного мыщелка бедренной кости бедро ротируют внутрь таким образом, чтобы фронтальная плоскость бедра установилась к плоскости кассеты под углом 45° (рис. 419, а); для получения изображения внутреннего мыщелка бедро ротируют кнаружи также с таким расчетом, чтобы фронтальная плоскость его была под углом 45° к кассете (рис. 419, 6).
При съемке используют кассету размером 18X24 см, устанавливая ее в продольном положении. Средняя линия кассеты — на 2 см ниже верхушки надколенника. Пучок рентгеновского излучения направляют отвесно в центр кассеты.
.png)
СНИМКИ НАДКОЛЕННИКА
Назначение снимков. Снимки надколенника выполняют главным образом при травмах с целью выявления перелома и установления его характера.
Укладки больного для выполнения снимков. Рентгенографию надколенника производят в прямой, боковой и аксиальной проекциях.
В случаях выполнения снимка надколенника в боковой проекции используют ту же укладку, что и для снимка коленного сустава в боковой проекции, однако пучок рентгеновского излучения направляют на середину надколенника и максимально суживают поле снимка (рис. 421).
Пучок рентгеновского излучения направляют на верхушку надколенника (рис. 422).
Рентгеновскую трубку поворачивают, и пучок рентгеновского излучения направляют в горизонтальной плоскости на верхушку надколенника (рис. 423). .png)
Информативность снимков. На снимке в прямой проекции надколенник имеет форму округлого образования, наслаивающегося на изображение дистального метаэпифиза бедренной кости. Структура его видна неотчетливо. На снимке в боковой проекции (рис. 424) хорошо видны основание и верхушка надколенника, передняя и задняя его поверхности, при переломе его определяется расхождение отломков <рис. 425). На снимке в аксиальной проекции (рис. 426) надколенник имеет форму, приближающуюся к треугольной; передняя его поверхность выпуклая, контур ее четкий и неровный..png)
Задняя поверхность имеет две суставные площадки, расположенные под углом друг к другу.
На снимке хорошо видны суставные поверхности мыщелков бедра и рентгеновская суставная щель между надколенником и мыщелками бедренной кости.
БОЛЬШЕБЕРЦОВО-МАЛОБЕРЦОВОГО СУСТАВА В БОКОВОЙ ПРОЕКЦИИ
Назначение снимка. Снимок предназначен для выявления рентгеновской суставной щели между латеральным мыщелком большеберцовой кости и суставной поверхностью головки малоберцовой кости с целью выявления смещения головки при подвывихах в этом суставе.
Укладка больного для выполнения снимка такая же, как для рентгенографии коленного сустава в боковой проекции. Однако в данном случае с целью ротации голени пятку исследуемой конечности значительно приподнимают вверх, подкладывая под нее мешочки с песком. При этом суставная щель между головкой малоберцовой кости и латеральным мыщелком большеберцовой кости устанавливается перпендикулярно к кассете.
Пучок рентгеновского излучения направляют на головку малоберцовой кости, которую легко прощупать под кожей (рис. 427).
Степанченко А.П.
Научно-практический центр медицинской радиологии Комитета здравоохранения г. Москвы
В связи с бурным развитием в последние годы современных средств медицинской визуализации - магнитно-резонансной томографии (МРТ), рентгеновской компьютерной томографии и расширением возможностей ультразвуковой диагностики - роль классической рентгенологии в диагностике травматических повреждений суставов, в частности коленного, иногда незаслуженно недооценивается.
В то же время рентгенография остается наиболее распространённым объективным методом диагностики и контроля эффективности лечения повреждений коленного сустава. Принято считать, что при травмах коленного сустава чувствительность рентгенографии не превышает 5 - 7%, поскольку она позволяет диагностировать только костные изменения.
Однако, анатомические и биомеханические особенности коленного сустава изначально предопределяют значительно более частые повреждения не костных структур, а связочно-менискового комплекса (СМК). Поэтому, высокий процент первичных диагностических ошибок при повреждениях СМК объясняется тем, что при анализе рентгенограмм основное внимание уделяется только наличию или отсутствию костных изменений. В результате, как свидетельствуют наши наблюдения, среднее время от момента получения травмы (и, соответственно, проведения первичной рентгенографии) до установления правильного диагноза составляет 6 месяцев и более. Вместе с тем, существуют многочисленные функциональные пробы и укладки при рентгенографии коленного сустава, которые позволяют анализировать и на основании определённых признаков предполагать с большой долей вероятности наличие повреждений СМК. С учетом выявленных изменений обследование при необходимости может быть дополнено более сложными методами лучевой визуализации.
Излагаемое ниже основано на опыте сопоставления рентгенограмм 150 больных с травмой коленного сустава без явных изменений костных структур в сопоставлении с данными КТ и МРТ этих же больных, а в 57 случаях - и артроскопии. Дополнительные исследования были выполнены этим пациентам после рентгенографии ввиду сохранения болевого синдрома и наличия клинических признаков повреждения внутренних структур сустава, но, как правило, в отдаленные сроки после травмы.
Стандартные проекции, применяемые при рентгенографии коленного сустава - прямая (передне-задняя) и боковая (рис.1). По мере необходимости их дополняют правой или левой косой, а также аксиальной проекциями. Основным правилом при рентгенологическом исследовании коленного сустава является полипозиционность.
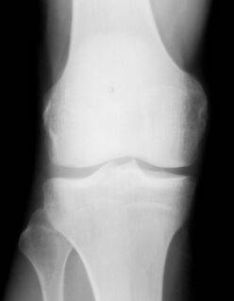
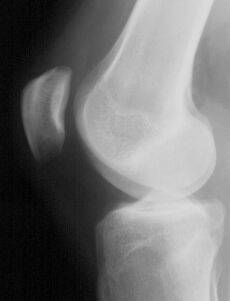
Рисунок 1. Проекции, применяемые при рентгенографии коленного сустава.
Схема к рисунку 1. 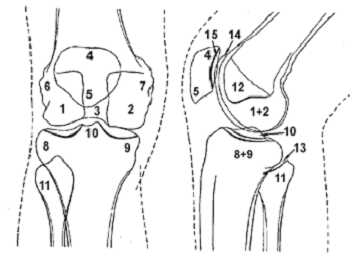
1. Латеральный мыщелок бедренной кости.
2. Медиальный мыщелок бедренной кости.
3. Межмыщелковая ямка.
4. Основание надколенника.
5. Верхушка надколенника.
6. Латеральный надмыщелок бедренной кости.
7. Медиальный надмыщелок бедренной кости.
8. Латеральный мыщелок большеберцовой кости.
9. Медиальный мыщелок большеберцовой кости.
10. Межмыщелковое возвышение.
11. Головка малоберцовой кости.
12. "Пятно" Людлофа.
13. Рентгеновская суставная щель большеберцово-малоберцового сустава.
14. Суставная поверхность (трохлея) головки бедренной кости.
15. Суставная поверхность надколенника .
Эффективность рентгенодиагностики повреждений коленного сустава напрямик зависит от качества рентгенограмм, критериями которого являются:
- в прямой проекции:
- симметричность аксиальных сторон обоих мыщелков бедренной кости;
- расположение межмыщелковых возвышений по центру межмыщелковой ямки;
- частичная маскировка головки малоберцовой кости метаэпифизом большеберцовой кости (примерно на 1/3 своего поперечного размера);
- наложение контуров надколенника на центральную область метаэпифиза бедренной кости;
- в боковой проекции:
- возможность просмотра надколенно-бедренного сустава и бугристости большеберцовой кости.
На рентгенограммах между суставными поверхностями костей видна так называемая рентгеновская суставная щель. Рентгеновской она называется потому, что, будучи заполненной хрящом и прослойкой синовиальной жидкости, которые не дают изображения на рентгенограммах, она имеет вид более прозрачной полосы между суставными поверхностями.
В прямой проекции внутренний и наружный контуры рентгеновской суставной щели имеют различную кривизну и ориентацию, вследствие чего они не могут быть получены как идеальная единая линия на одном и том же снимке. Внутренняя ее часть лучше видна, когда центральный рентгеновский луч перпендикулярен поверхности стола, а наружная - при каудо-краниальном смещении луча на 5 - 7°. Компромисс достигается в зависимости от зоны интереса. Ось ротации колена проходит через внутреннюю часть сустава, поэтому данная зона чаще подвергается изменениям по сравнению с наружной. Следовательно, при производстве прямого снимка колена, предпочтительной считается укладка, когда сустав находится в состоянии максимального разгибания с перпендикулярным направлением центрального луча к объекту исследования и центрацией его на срединную точку колена, несколько смещённую кнутри.
Снимок, выполненный в положении максимального разгибания колена, является стандартным для передне-задней проекции. Он позволяет исследовать переднюю часть суставной щели.
Прямые снимки, выполненный при сгибании колена на 30° - укладка Шусса или на 45° - укладка Фика (рис.2), производятся для оценки состояния задних отделов суставной щели, на уровне которой чаще всего и обнаруживаются повреждения субхондральных отделов костей (остеонекрозы) и хрящевых структур (остеохондриты).
Эти укладки полезны для изучения межмыщелкового пространства, которое в этом положении оказывается максимально доступным обзору. Они позволяют выявлять свободные инородные тела в полости сустава, образуемые в результате повреждения суставных хрящей.
Прямой снимок коленного сустава может производиться как в положении лёжа, так и стоя. Когда суставная патология имеет механическую природу и предполагается повреждение связочного аппарата - предпочтительно производить рентгенографию стоя, как при нагрузке, так и в расслабленном состоянии, для исследования суставной щели и оси сустава.
Рентгенологическое исследование коленного сустава в прямой проекции обязательно дополняется боковым снимком. При боковой рентгенографии центральный луч проходит по суставной щели с уклоном на 10° в каудо-краниальном направлении. При этом края мыщелков бедренной кости накладываются друг на друга и их суставные поверхности смещаются в своей задней нижней части. Это позволяет хорошо различать их контуры и оценить состояние бедренно-надколенникового сочленения.
Боковой снимок коленного сустава производится либо в положении пациента лёжа на боку, в условиях полной расслабленности сустава, либо стоя, без нагрузки на исследуемый сустав. Лёгкое сгибание колена, равное 30° или 15°, позволяет определить состояние бедренно-надколенникового сочленения. Сгибание предназначено для визуализации надколенника в момент его внедрения в межмыщелковое пространство (трохлею).
- Указанная проекция позволяет:
- выявить транзиторную нестабильность, которая выражается в задержке вхождения надколенника в трохлею, и которая может исчезнуть при 30° сгибания или не выявляться на аксиальном снимке, когда минимальное сгибание равно 30°;
- оценить высоту надколенника и состояние его суставной поверхности.
- во всех проекциях:
- расположение рентгенологической суставной щели в центре рентгенограммы;
- четкое изображение губчатой структуры костей.
При наличии транзиторной нестабильности надколенника или при подозрении на повреждение крестовидных связок приходится дополнять боковой снимок нагрузочными тестами.
Для выявления нестабильности надколенника снимок коленного сустава производится в момент сокращения четырёхглавой мышцы бедра. С помощью такого приёма возможна косвенная оценка состояния связочного аппарата и высоты стояния надколенника.
При подозрении на повреждение крестовидных связок дополнительно производится боковая рентгенограмма в условиях физиологической нагрузки. Для этого больного просят перенести вес тела на повреждённую конечность. При повреждениях крестообразных связок происходит смещение концов костей, составляющих коленный сустав, относительно друг друга в зависимости от повреждённой структуры. Так, смещение суставного конца бедренной кости относительно большеберцовой кости кпереди, более чем на 5 мм, говорит о разрыве задней крестообразной связки, тогда как при смещении кзади следует предполагать разрыв передней крестообразной связки.
Различные зоны суставной поверхности колена на боковом снимке имеют характерные отличительные особенности. Эти различия связаны с функциональными особенностями каждого участка (Табл. 1). Форма мыщелков бедренной кости представляет зеркальную картину передней части соответствующего тибиального плато, с которой устанавливается контакт при крайнем разгибании колена.
Особенно велико значение бокового снимка для изучения бедренно-надколенникового сочленения. В оценке топографии надколенника применяются различные коэффициенты измерения, из которых наиболее используемый - индекс Катона). Для измерения этого индекса требуется снимок, произведенный при сгибании коленного сустава на 30°.
Индекс Катона является соотношением расстояния от нижнего края надколенника до передне-верхнего угла большеберцовой кости к длине суставной поверхности надколенника (рис. 3). В норме это соотношение обычно равно 1± 0,3.
Слишком высокое расположение надколенника (patella alta) приводит к запоздалому его внедрению в трохлеарное устье, что может являться причиной бедренно-надколенниковой нестабильности.
Кроме индекса Катона, для диагностики бедренно-надколенниковой нестабильности используется пателлярный или надколенниковый индекс .
На боковом снимке профиль надколенника имеет две задние линии. Одна из них соответствует гребню надколенника, другая, более плотная, соответствует его наружному краю. Расстояние между этими двумя линиями и является надколенниковым индексом, который в норме составляет 5 мм (рис. 4). Значения ниже или равные 2 мм говорят в пользу нестабильности, которая, однако, может быть транзиторной, исчезающей при более сильном сгибании, чем на 15 или 30°.
Преимущество бокового снимка, по сравнению с аксиальными проекциями, связано с возможностью анализа движения надколенника в самом начале сгибания от 0 до 30°, когда он начинает внедряться в трохлеарное устье дистального эпифиза бедренной кости. В этот момент можно оценить глубину межмыщелковой борозды и установить дисплазию трохлеи, которая может оказаться причиной нестабильности.
Измерение трохлеарного индекса производится в 1 см от верхнего края межмыщелковой поверхности, что соответствует зоне внедрения надколенника в самом начале сгибания. В норме он должен равняться 1 см (рис. 5). Индекс ниже 1 см свидетельствует о дисплазии надколенника, которая часто сочетается с недостаточным развитием суставной поверхности надколенника. При бóльших значениях индекса следует думать об излишней глубине трохлеарного устья, что увеличивает риск развития хондропатии надколенника .
Определенная роль в диагностике поражений коленного сустава отводится бедренно-надколенниковым аксиальные проекциям. На этих проекциях соприкосновение бедренно-надколенниковых секторов варьирует в зависимости от того, как согнуто колено: на 30, 60 или 90° (рис.6).
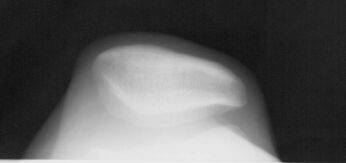
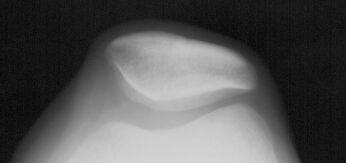

Рисунок 6. Аксиальные снимки бедренно-надколенникового сустава.
а. - выполненный при сгибании колена на 30°;
б. - выполненный при сгибании колена на 60°;
в. - выполненный при сгибании колена на 90°.
Рентгенография при сгибании на 30° наиболее информативна для изучения бедренно-надколенниковой суставной щели. При меньшем сгибании толщина мягких тканей, через которые проходит луч, велика, что отрицательно сказывается на качестве изображения. Данная аксиальная проекция отличается от других, с большим углом сгибания, визуализацией краёв трохлеарной вырезки. Внутренний край межмыщелковой борозды очень короткий, внутренний и наружный края имеют угловатый вид, значительно более острые, чем в нижнем и среднем сегментах трохлеи. Наружная часть бедренно-надколенникового сустава подвергается более значительным нагрузкам, чем внутренняя. Поэтому, субхондральная кость более плотная на уровне наружного участка и костные трабекулы ориентированы кнаружи.
- Аксиальный снимок при 30° наиболее полезен для выявления:
- нестабильности надколенника: наружные транзиторные подвывихи надколенника происходят только в самом начале сгибания;
- начального наружного бедренно-надколенникового артроза, обычно проявляющегося на уровне верхнего хрящевого сектора межмыщелковой борозды и нижнего хрящевого сектора надколенника, соответствующего той части бедренно-надколенникового сустава, которая визуализируется в этой проекции.
Наибольшие нагрузки на субхондральные отделы костей происходят в самом начале сгибания коленного сустава, в тот момент, когда надколенник начинает внедряться в трохлеарное устье. Поэтому изменения в бедренно-надколенниковом суставе встречаются довольно часто, но, как правило, редко диагностируются вовремя. Основной причиной несвоевременной диагностики является то, что на практике рентгенографические аксиальные проекции не используются в достаточной мере.
Следует отметить, что рентгенологически различают 3 стадии бедренно-надколенникового артроза (рис. 7).
Субхондральная остеоконденсация и усиление трабекулярного рисунка наружного края надколенника, испытывающего наибольшие внешние нагрузки ("синдром гипердавления"), соответствует первой стадии артроза. При второй стадии наблюдается ущемление (локальное сужение) суставной щели, даже в отсутствии признаков подвывиха надколенника. Третья стадия характеризуется практически полным исчезновением рентгеновской бедренно-надколенниковой суставной щели, уплотнением субхондрального кортикального слоя, в толще которого образуются участки разрежения - кортикальные кисты, и появлением перихондральных остеофитных клювовидных образовани. Выявление краевых остеофитов надколенника позволяет с большой долей достоверности предполагать повреждение суставного хряща. Наличие их по контурам наружного и внутреннего мыщелков бедренной и большеберцовой кости указывает на повреждение мениска соответствующей стороны. Выраженный артроз чаще всего возникает при смещении оси надколенника вследствие наружного его подвывиха, возникающего в результате дисплазии или нарушения суставных взаимоотношений бедренно-надколенникового сочленения.
Использование аксиального снимка при 30° позволяет также рассчитать индекс Бернажо - расстояние между передней бугристостью большеберцовой кости (А) и трохлеарной выемкой (В), в норме составляющего от 10 до 15 мм (Рис. 8). Уменьшение или увеличение этого расстояния обычно свидетельствует о дисплазии мыщелков бедренной кости или надколенника, что выражается в нестабильности бедренно-надколенникового сочленения.
Изучение бедренно-надколенниковой суставной щели при рентгенографии в условиях сгибания колена на 60° и 90° позволяет детально изучить среднюю и нижнюю части межмыщелкового пространства и верхнюю часть надколенника. Обычно патологические изменения в этих зонах наблюдаются несколько позднее, чем в верхних отделах трохлеи.
Таким образом, целенаправленное использование возможностей классической рентгенологии с учетом клинических проявлений позволяет во многих случаях подтвердить, или как минимум, заподозрить наличие повреждения той или иной структуры связочно-менискового комплекса коленного сустава и решить вопрос о необходимости дообследования больного с помощью других средств медицинской визуализации.
Медицинский эксперт статьи

Коленные суставы - одни из самых трудных сочленений для правильного рентгенологического исследования из-за их структурной сложности и широкого диапазона движений. Гонартроз может локализоваться только в определенном отделе сустава, что также затрудняет диагностику суставных изменений при остеоартрозе коленных суставов (гонартрозе).
Анатомические и биомеханические особенности коленного сустава изначально предполагают значительную частоту поражения не только костных структур, но и связочно-менискового комплекса (СМК). Поэтому высокий процент первичных диагностических ошибок при анализе рентгенограмм можно объяснить тем, что основное внимание уделяется только изменениям в костных структурах. Анализировать и на основании определенных признаков предполагать с большой долей вероятности наличие повреждений СМК при проведении рентгенографии позволяют многочисленные функциональные пробы и укладки. С учетом выявленных изменений рентгенологическое исследование может быть дополнено другими методами визуализации - ультразвуковым исследованием, МРТ и др.
Основным правилом при рентгенологическом исследовании коленного сустава является полипозиционность.
К стандартным проекциям, применяемым при рентгенографии коленного сустава, относятся прямая (переднезадняя) и боковая. По мере необходимости их дополняют правой или левой косой, а также аксиальной и другими проекциями.
Эффективность рентгенодиагностики поражений коленного сустава во многом зависит от качества рентгенограмм.
В прямой проекции внутренний и наружный контуры рентгеносуставной щели имеют различную кривизну и ориентацию, вследствие чего они не могут быть получены как идеальная единая линия на одном и том же снимке. Внутренняя ее часть лучше видна, когда центральный рентгеновский луч перпендикулярен поверхности стола, а наружная - при каудокраниальном смещении луча на 5-7°. Компромисс достигается в зависимости от зоны интереса. Ось ротации колена проходит через медиальную область сустава, которая поэтому чаще подвергается изменениям по сравнению с наружной. Следовательно, при выполнении снимка колена в прямой проекции предпочтительной считается укладка, когда сустав находится в состоянии максимального разгибания с перпендикулярным направлением центрального луча к объекту исследования и центрацией его на срединную точку колена, несколько смещенную кнутри.
Критерии качества рентгенограмм
В прямой проекции
Симметричность аксиальных сторон обоих мыщелков бедренной кости
Расположение межмыщелковых бугорков по центру межмыщелковой ямки
Частичная маскировка головки малоберцовой кости метаэпифизом большеберцовой кости (примерно на 1/3 своего поперечного размера)
Наложение контуров надколенника на центральную область метаэпифиза бедренной кости
В боковой проекции
Возможность осмотра ПФО сустава и бугристости большеберцовой кости
Во всех проекциях
Расположение рентгеносуставной щели в центре рентгенограммы
Четкое изображение губчатой структуры костей
Снимок, выполненный в положении максимального разгибания колена, является стандартным для переднезадней проекции. Он позволяет исследовать переднюю часть рентгеносуставной щели.
Прямые снимки, выполненные при сгибании колена на 30° (укладка Шусса) или на 45° (укладка Фика), производятся для оценки состояния задних отделов рентгеносуставной щели, на уровне которой чаще всего и обнаруживаются повреждения субхондральных отделов костей (остеонекрозы) и хрящевых структур (остеохондриты).
Эти укладки удобны для изучения межмыщелкового пространства, которое в этом положении оказывается максимально доступным обзору, а также позволяют выявлять свободные инородные тела в полости сустава, образующиеся как следствие повреждения суставных хрящей.
Снимок коленного сустава в прямой проекции можно выполнять в положении больного лежа и стоя. Когда патология имеет механическую природу и предполагается повреждение связочного аппарата, предпочтительно выполнять рентгенографию стоя как при нагрузке, так и в расслабленном состоянии для исследования рентгеносуставной щели и оси сустава.
Рентгенологическое исследование коленного сустава в прямой проекции обязательно дополняется снимком в боковой проекции.
При боковой рентгенографии центральный луч проходит по суставной щели с уклоном на 10° в каудокраниальном направлении. При этом края мыщелков бедренной кости накладываются друг на друга, а их суставные поверхности смещаются в своей задней нижней части. Это позволяет хорошо различать их контуры и оценить состояние ПФО сочленения.
Снимок коленного сустава в боковой проекции производится либо в положении пациента лежа на боку, при полном расслаблении сустава, либо стоя, без нагрузки на исследуемый сустав. Легкое сгибание колена (30° или 15°) позволяет определить состояние ПФО сочленения. Сгибание предназначено для визуализации надколенника в момент его внедрения в межмыщелковую область.
Проведение рентгенографии в боковой проекции позволяет выявить транзиторную нестабильность (задержку вхождения надколенника в межмыщелковую ямку), которая может исчезнуть при 30° сгибании или не выявляться на аксиальном снимке, когда минимальное сгибание равно 30°, а также оценить высоту надколенника и состояние его суставной поверхности.
Различные зоны суставной поверхности колена на боковом снимке имеют характерные отличительные особенности. Эти различия связаны с функциональными особенностями каждого участка. Форма мыщелков бедренной кости представляет зеркальную картину передней части соответствующего тибиального плато, с которой устанавливается контакт при крайнем разгибании колена.
При наличии транзиторной нестабильности надколенника или при подозрении на повреждение крестообразных связок необходимо дополнительное проведение нагрузочных тестов.
Особенно велико значение бокового снимка для изучения ПФО сочленения.
В оценке топографии надколенника применяются различные коэффициенты измерения, из которых наиболее используемый - индекс Катона. Для измерения этого индекса требуется снимок, произведенный при сгибании коленного сустава на 30°.
Индекс Катона является соотношением расстояния от нижнего края надколенника до передневерхнего угла большеберцовой кости (а) к длине суставной поверхности надколенника (b). В норме это соотношение обычно равно 1,0±0,3.
Слишком высокое расположение надколенника (patella alta) приводит к запоздалому его внедрению в трохлеарное устье, что может являться причиной надколенниково-бедренной нестабильности. Для диагностики такой нестабильности используется надколенниковый индекс.
На боковом снимке профиль надколенника имеет две задние линии, одна из которых соответствует гребню надколенника, а другая, более плотная, - его наружному краю. Расстояние между этими двумя линиями (а-а) и является надколенниковым индексом (в норме - 5 мм). Значения 0,1
Похожие закономерности наблюдались и при анализе направления роста остеофитов в зависимости от степени локального сужения суставной щели. В ЛБ, МБ, МББ, ЛМ выраженность локального сужения щели была связана с направлением роста больших остеофитов. Направление роста остеофитов в ЛББ было связано не с размером остеофитов, а с локальным сужением суставной щели латерального и медиального ТФО, а в МН оно не коррелировало ни с размером остеофитов, ни со степенью локального сужения.
Позитивная корреляция между размером остеофитов и степенью локального сужения суставной щели была обнаружена во всех отделах, кроме медиального ПФО. В последнем размеры остеофитов надколенника и ММ позитивно коррелировали с сужением щели медиального ТФО. Размер остеофитов в ЛБ и ЛББ латерального ТФО позитивно коррелировали со степенью сужения латерального ПФО.
Для уточнения связей между некоторыми рентгенологическими и общеклиническими данными с размером остеофитов последние были проанализированы с помощью многофакторного анализа.
Локальное сужение щели было связано с наличием остеофитов в большинстве анализируемых участков. Остеофиты в ЛББ были связаны с сужением щелей медиального ТФО и латерального ПФО. Остеофиты в ЛН и ЛМ коррелировали больше с латеральным подвывихом надколенника, чем с локальным сужением. Степени 2-3 остеофитов медиального ПФО не связаны с локальным сужением, но связаны с варусной деформацией и сужением щели медиального ТФО. Степень локальной деформации ТФО ассоциировалась с наличием остеофитов 2-3 степени как в латеральных, так и медиальных ТФО.
Факторы, ассоциированные с наличием остеофитов, в зависимости от размера последних выше) как в латеральном ТФО, так и (остеофиты 2-3 ст.) в латеральном ПФО. Хондрокальциноз был вызван ростом остеофитов на многих участках. Наличие латерального подвывиха надколенника тесно коррелировало с ростом остеофитов в латеральном ПФО, а варусная деформация - с наличием остеофитов 2-3 степени в медиальном ТФО. Общее количество остеофитов коррелировало с числом остеофитов в МБ и ММ.
Остеофиты 0-1 степени
Остеофиты 2-3 степени
Локальная деформация ПФО
Локальная деформация ТФО
Сужение суставной щели латерального ТФО
Локальная деформация ПФО
Сужение суставной щели латерального ПФО
Локальная деформация ТФО
Сужение суставной щели медиального ТФО
Латеральный подвывих надколенника
Локальная деформация ТФО
Сужение суставной щели медиального ТФО
Общее количество остеофитов
Лока ьная деформация ТФО
Сужение суставной щели медиального ТФО
Локальная деформация ПФО
Локальная деформация ПФО
Латеральный подвы их надколенника
Латер льныи подвывих надколенник
Латеральный подвывих надколенника
Латеральный подвывих надколенника
Локальная хондромаляция ПФО
Сужение суставной щели латерального ФО
Медиальный подвывих надколенника
Сужение суставной щели медиального ПФО
Сужение суставной щели медиального ТФО
Сужение суставной щели медиального ТФО
Общее количество ОФ
Размеры растущих навстречу друг другу остеофитов в одном и том же отделе коррелировали во всех анализируемых отделах: коэффициент корреляции г составил 0,64 для латерального ТФО, 0,72 - для медиального ТФО, 0,49 - для латерального ПФО, 0,42 - для медиального ПФО.
Следовательно, во всех отделах коленного сустава, кроме ЛББ и МН, направление роста остеофитов изменяется с увеличением размеров последних и степени сужения суставной щели. Обнаруженные корреляции поддерживают гипотезу о влиянии как общих, так и местных биомеханических факторов на формирование остеофитов. О влиянии последних свидетельствует обнаруженная нами корреляция между такими параметрами, как:
- размер остеофитов в медиальном ПФО и сужение щели медиального ТФО;
- размер остеофитов ЛББ и сужение щели как медиального ТФО, так и латерального ПФО;
- размер остеофитов в латеральном ПФО и латеральный подвывих надколенника;
- размер остеофитов медиальных ТФО и ПФО и наличие варусной деформации. Напротив, при анализе связей хондрокальциноза с общим количеством остеофитов обнаружены разнонаправленные изменения.
Тесная корреляция наблюдалась между размером остеофитов и локальным истончением хряща, особенно в медиальном ТФО и латеральном ПФО. Однако размер остеофитов в латеральном ТФО больше коррелировал с сужением суставных щелей медиального ТФО и латерального ПФО, а не его собственной суставной щели, а размер остеофитов в медиальном ПФО коррелировал не с локальным сужением щели, а с сужением в медиальном ТФО. Видимо, на размер остеофитов могут влиять как изменения в смежных участках сустава, так и локальные, что может опосредоваться биохимическими или механическими факторами роста м. Последними с наибольшей вероятностью может быть объяснена связь размеров остеофитов медиальных ТФО и ПФО с варусной деформацией. G.I.van Osch и соавторы (1996) предположили, что процессы повреждения хряща и формирования остеофитов прямо не связаны, но вызваны одним и тем же фактором и развиваются независимо друг от друга. Подобное независимое развитие наблюдается в латеральном ПФО и медиальном ТФО, причем размер остеофитов связан больше с латеральным подвывихом надколенника и варусной деформацией, чем с локальным сужением суставной щели.
Полученные нами данные предполагают участие в патогенезе остеоартроза ряда факторов, включая местные биомеханические, конституциональные и другие, определяющих размер и направленность роста остеофитов, формирующихся в процессе прогрессирования заболевания.
Читайте также:


