Разрыв передней крестообразной связки коленного сустава инвалидность
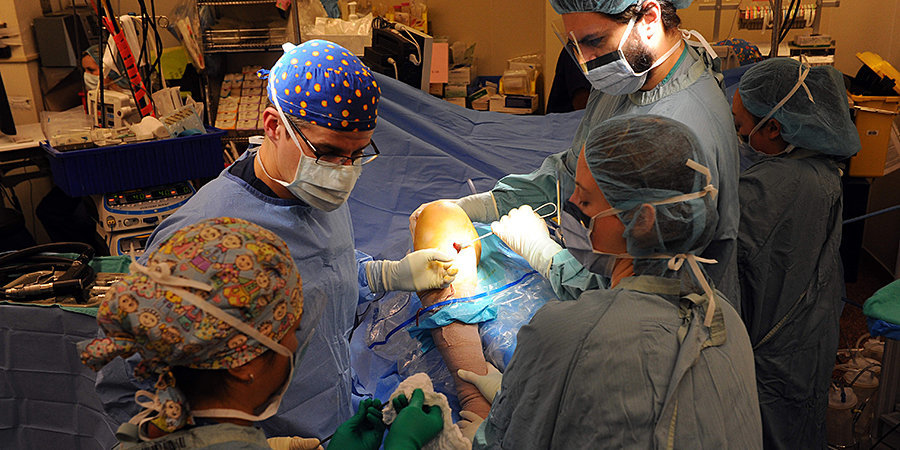
- 30 сентября 2018 года, играя в футбол, я порвал переднюю крестообразную связку левого колена
- 14 ноября 2018 года мне сделали операцию по реконструкции связки
- 25 июня 2019-го я пробежал первые семь километров (врач разрешил бегать и играть в футбол 23 мая)
Я не попал по мячу и не смог сохранить баланс. На мне были новые бутсы, поле было искусственным, это дало отличное сцепление подошвы, и получилось, что стопа намертво впилась в газон, а корпус закрутился против часовой стрелки и на колено выпала очень большая нагрузка. Колено подвернулось, как будто сложилось под тобой. Связка порвалась.
— К сожалению, очень часто это зависит просто от угла, который возникает между стопой, бедром и голенью — и все остальные факторы играют уже второстепенную роль. Упрощенно, если бедренная кость встает не под тем углом по отношению к большеберцовой, стопа зафиксирована жестко и вы приложили достаточно сил, напряжение и натяжение связки становится критическим, она может не выдержать и порваться. Часто это происходит при вращательном движении. Задний крест нередко повреждается при ДТП, — объясняет хирург Юрий Глазков, — Да, есть статистика, что, например, женщины получают такую травму чаще. В силу особенностей анатомии нижних конечностей им проще получить тот самый угол, при которым возрастает риск травмы, но в целом от этого практически невозможно застраховаться, особенно если вы ведете активный образ жизни. Спортсменам-любителям я обычно говорю, что это, в принципе, цена наших эмоций от спорта и нашего хорошего настроения.
По ощущениям это больно, но это точно не самая болезненная травма среди тех, которые вы можете получить на футболе. Ключевых особенностей три:
- В момент травмы можно услышать, как что-то щелкает
- Колено довольно быстро опухает
- Вы перестаете чувствовать стабильность коленного сустава
Дорого. Чтобы попасть на операцию, вам понадобиться сделать МРТ-исследование — от 4000 до 8000 рублей.
Первый набор лекарств, чтобы снять отек и болевые ощущения, — еще 4000-5000.
Если вы не можете обеспечить ноге покой, вам предложат какое-то время перемещаться в ортезе, — 4000.
Сделать пункцию (удалить кровь из сустава) у врача частной практики — еще 3000-5000.
После операции вам понадобятся:
— противовоспалительные и препараты для профилактики венозной тромбоэмболии (омез, аркоксия) — 3000 рублей;
— хондропротекторы, в моем случае Геладринк (бесполезен, по мнению одного из докторов) — 3000;
— ортез с регулируемым углом сгиба — от 12 000 (и до 45000);
— несколько процедур, самые популярные: инъекции обогащенной тромбоцитами плазмы (от 4000 до 10 000 за процедуру — не делал) и инъекции гиалуроновой кислоты, в моем случае — три укола по 6500 за один.
Еще можно посещать курсы электромиостимуляции мышц (или купить миостимулятор — от 15 000), магнитотерапии и заниматься восстановительными процедурами с тренером.
В моем случае травма крестообразной связки без стоимости операции обошлась мне в 58 000 рублей.
— Если бы у меня был безлимит по деньгам, как у футболиста, что бы еще можно было сделать?
Единственное светлое пятно во всей истории — пластику передней крестообразной связки могут сделать по полису обязательного медицинского страхования за 0 рублей. Или по полису ДМС, и тогда надо будет оплатить только стоимость имплантов. Штучек, с помощью которых новую связку прикрепят к костям, тех самых металлических винтов в прошлом. Сейчас они делаются из биоматериала, который может буквально прирастать к костям. Из минусов — это не самая простая операция, и существует теория, что не все врачи ее делают одинаково хорошо.
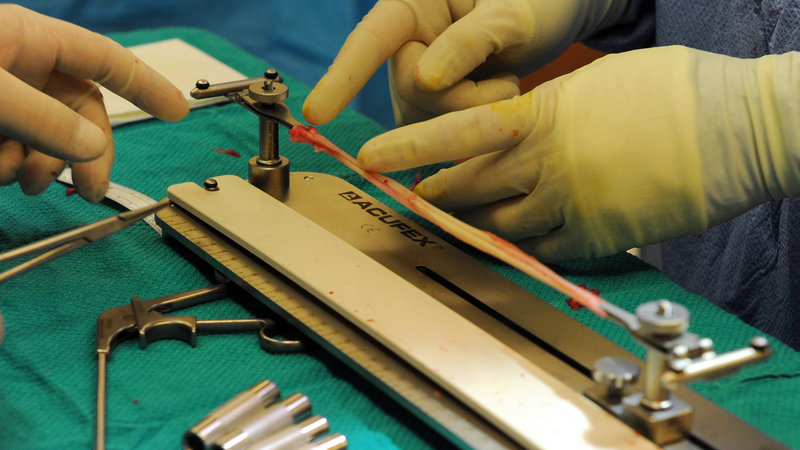
Мне делали по ОМС в Центре травматологии и ортопедии ГКБ им. Семашко. Нужно попасть на прием к хирургу, и он направляет на операцию. Получив направление на операцию, нужно сдать анализы крови и мочи, приехать в больницу. Вас положат в палату и на следующий день рано утром заберут оперировать.
Перед операцией дают успокоительное, феназепам; во время — с помощью капельницы вводят еще одно. Наркоз — спинальный, укол делается в район поясницы, и после этого вы перестаете чувствовать ноги. Скорее всего, успокоительное дается именно для этого, потому что ощущение, что ноги тебя больше не слушаются, внезапно абсолютно не пугает. При этом вы на руках перебираетесь с кушетки на операционный стол, а ваши ноги, как хвост рыбы, перекидывает медсестра. Да, это выглядит именно так.
Несмотря на то, что местный наркоз не используют, от успокоительного хочется спать и операцию почти не помнишь — я, например, так ни разу и не увидел самого хирурга, хотя несколько раз просыпался. Как объясняют, хирург в городской больнице делает 7-8 операций в день, как минимум одна из этих операций связана с повреждением крестообразных, и на специалисте только основная часть работы — забрать трансплантат, правильно поставить его на место порванной связки и закрепить.
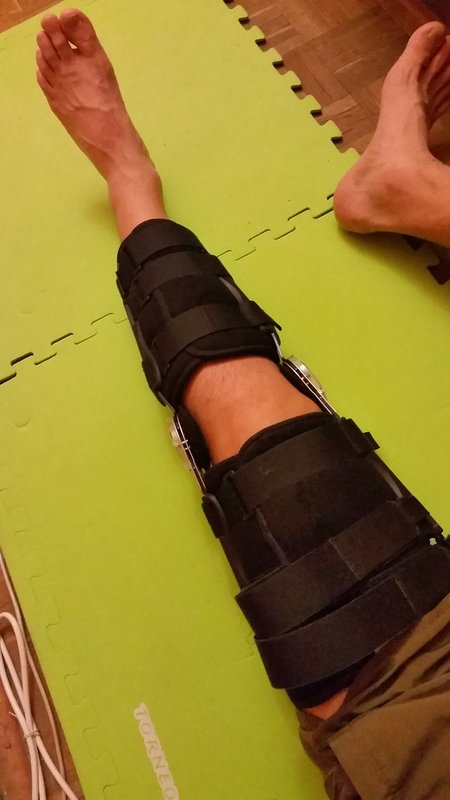
Важно! Споры о том, как быстро начинать ходить без костылей, точно такие же, как споры о Canon и Nikon или Samsung или Apple. Будьте к этому готовы. Два просвященнейших врача абсолютно одинаковой квалификации могут вам говорить абсолютно разное. Один — что нужно 1-2 недели ходить с помощью костылей и давать ноге максимальный покой. Другой — что можно почти сразу после операции опираться на ногу (мой случай) и начинать делать самые простые упражнения — лежа на спине поднимать и опускать выпрямленную ногу. В частной клинике, если вам попадется честный врач, вас могут отпустить домой уже на вторые сутки, указав необходимый набор обезболивающих. В государственной меня оставили на 5 дней. Сказали, что операция прошла почти идеально, поэтому из медикаментов только антибиотики и обезболивающие внутримышечно два раза в день. Одновременно с этим мой товарищ рассказывал, как еще два-три дня лежал с высокой температурой и об активном восстановлении даже не думал. У человека в палате после такой же операции еще три дня, не переставая, болела голова. Врачи говорили, что нужно было меньше лежать после операции.
Наступать на ногу страшно, кажется, что связка снова порвется. Говорят — это стандартное ощущение. Ходить в ортезе, в котором нога остается строго прямой, невероятно неудобно. Спускаться с лестницы тяжело, от ходьбы на прямой ноге быстро болит спина.
Через неделю угол ортеза можно поставить на 30 градусов, через две — на 60, через три — на 90. Через четыре недели ортез можно снять и начинать ходить.
Швы снимают через 10-14 дней. С этого момента можно нормально мыться. До этого мыться помогают только креатив и растяжка.
В первые 4 недели ваши упражнения — это подъемы прямой ноги в разных позициях, сгибания колена до боли. После этого становится веселее, можно крутить велосипед, плавать в бассейне, разрабатывать мышцы. На ютубе есть несколько курсов, где упражнения расписаны по неделям:
- Один (возможно, лучший)
- Два
- Три
- Четыре
Будьте готовы к тому, что чисто психологически неожиданно станет очень плохо. Четыре недели после операции вам максимально неудобно ходить, неудобно спать (ортез все-таки довольно громоздкий), неудобно мыться, любое переодевание вещей затягивается, а нога может поднывать. В какой-то момент может появиться полная апатия ко всему, и ты думаешь только о том, что люди справляются с куда более серьезными заболеваниями. Живешь точками отсчета: снять швы, снять ортез, добиться сгибания ноги до угла 90 градусов и полного безболезненного разгибания. В первые недели после операции сгибать ногу на 90 градусов не получается, кажется, что в колене надулся маленький шарик, который при сгибе давит на сустав изнутри и как будто распирает его.
Второй-третий месяц после операции я плавал, крутил велосипед, закачивал икру с помощью резины, очень аккуратно приседал, зацепляя резину за турник, т. е. уменьшая нагрузку на ноги, делал все возможные подъемы ноги.
После третьего месяца начал заниматься на блочных тренажерах с маленьким весом и большим количеством повторений. Пугает, что за 4 недели в ортезе мышца сдувается и вы получаете две ноги разного объема выше колена. Врачи говорят про замкнутый круг: мышца в тонусе снимает нагрузку с сустава, но свежепрооперированный сустав не дает делать упражнения, которые привели бы в тонус мышцу.
Даже в домашних условиях можно делать очень много упражнений на восстановление координации, наклоны на одной ноге, приставные шаги с резиной, приседания с попеременным отрывом ног, балансировка на нестабильной поверхности. Тут важно, что крестообразная связка отвечает за стабильность коленного сустава, и ее приживление должно сопровождаться не просто силой мышц, но и нормальной координацией движений. Условно вам не придется заново учиться ходить, но учиться уверенно стоять на одной ноге — да, придется. Примерно через пять месяцев начинаешь чувствовать себя здоровым. Единственный нюанс: ради интереса я решил попробовать делать каждый день по тренировке на протяжении 42 дней. И это получилось. То есть через 4 месяца после операции я провел самые насыщенные тренировками полтора месяца в жизни. Через шесть месяцев я пришел на прием к хирургу, и он сказал, что колено для среднестатистического пациента выглядит очень хорошо.
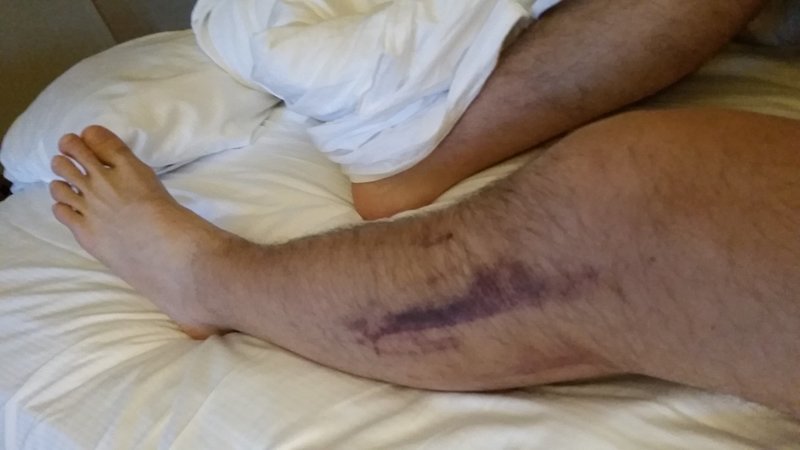
От травмы почти невозможно застраховаться: отсутствие лишнего веса и разминка идут на пользу, но решающей роли не сыграют.
Как и в случае с авиакатастрофами или квартирными аферами — только негативный опыт становится публичным. Условно, многие не пишут на форумах, если операция прошла хорошо. Из-за этого создается эффект, что осложнения возникают через одного. Я обзванивал очень много знакомых, у кого был разрыв крестообразных, и большинство нормально прооперировались и восстановились.
Я спрашивал совета у шести довольно серьезных врачей (из них трое не видели МРТ), и в какой-то момент был счет 2:2 в голосовании делать операцию или нет. Есть теория, что проникновение в сустав дает не меньшее количество осложнений, чем жизнь с порванной связкой. Мнение довольно авторитетного доктора — с порванной крестообразной можно жить обычной жизнью, если вы не занимаетесь спортом. Если закачать мышцы бедра и ходить на профилактические процедуры, можно даже тренироваться на любительском уровне. Другие, в ответ на это, очень эмоционально называли такой подход неправильным и говорили, что помогает только операция, особенно если тебе меньше 50 лет. В одной палате со мной лежал молодой человек, который откладывал пластику ПКС 10 лет. В итоге он пришел к хирургу с жалобой на то, что его колено периодически заклинивало в одном положении. Оно переставало сгибаться и разгибаться.
В восстановление можно вкладываться бесконечно и потратить несколько сотен тысяч рублей. Например, заниматься с реабилитоголгом. Моей главной тратой стала покупка миостимулятора (32 тысячи рублей) — он приводит мышцу в тонус, но позволяет делать это, не нагружая сустав.
С момента моей операции прошло 8 месяцев. При сильном сгибании колена есть ощущения, что оно ведет себя не так, как раньше. Пока не пробовал бегать спринты или делать прыжки со сменой направления. Бегать в умеренном темпе получается без боли. Мышцы бедра на левой и правой ноге почти одного размера. Говорят, что до сложнокоординационного спорта лучше дать себе 9-12 месяцев, если вы не профессионал. Примерно через год есть смысл сделать повторное МРТ и посмотреть на состояние колена. Хирург сказал, что я могу начинать играть в футбол, если есть желание. Желания пока нет. Пока хочется наслаждаться стабильностью коленного сустава во время бега и тренировок на улице.
Повреждения колена остаются одной из наиболее распространенных травм опорно-двигательной системы. Лидирующие позиции по частоте занимает частичный разрыв передней крестообразной связки. Данная патология снижает физические возможности человека и качество его жизни. При отсутствии своевременного лечения в коленном суставе начинаются дегенеративно-дистрофические процессы, которые в итоге приводят к инвалидности.
Повреждения колена остаются одной из наиболее распространенных травм опорно-двигательной системы. Лидирующие позиции по частоте занимает частичный разрыв передней крестообразной связки. Данная патология снижает физические возможности человека и качество его жизни. При отсутствии своевременного лечения в коленном суставе начинаются дегенеративно-дистрофические процессы, которые в итоге приводят к инвалидности.
- Недорого прием травматолога-ортопеда, к.м.н. от 4000 рублей
- Срочно Быстрая запись на прием в день обращения
- Близко 12 минут от метро Фонвизинская и Улица Милашенкова
- Удобно Индивидуальный прием по предварительной записи
Повреждения колена остаются одной из наиболее распространенных травм опорно-двигательной системы. Лидирующие позиции по частоте занимает частичный разрыв передней крестообразной связки. Данная патология снижает физические возможности человека и качество его жизни. При отсутствии своевременного лечения в коленном суставе начинаются дегенеративно-дистрофические процессы, которые в итоге приводят к инвалидности.
Самая частая причина, по которой происходит повреждение передней крестообразной связки и частичный разрыв, это спорт. На первом месте – контактные его виды. На втором месте игровой спорт (футбол и волейбол).
Доля пациентов с повреждением ПКС среди всех травм колена достигает 65%. Причем в 85% случаев это изолированные травмы одной связки. Только в 15% случаев дополнительно повреждаются другие анатомические структуры колена. 82% пострадавших – это пациенты мужского пола. В группе риска люди от 19 до 25 лет, а также подростки, занимающиеся спортом.

Диагностика
В остром периоде травмы люди жалуются на боль. Позже формируется неустойчивость в колене. Нестабильность может быть как линейной, так и ротационной, в зависимости от того, повреждена одна только ПКС или другие связки колена тоже пострадали.
Характерным признаком заболевания является симптом переднего выдвижного ящика. Это смещение мыщелков голени относительно мыщелков бедра под действием внешней силы. В норме этом смещению должна препятствовать передняя крестообразная связка.
Чтобы избежать дискомфорта, пациенты при ходьбе ограничивают движения в коленном суставе и держат его слегка согнутым. Колено оказывается уязвимым перед внешними факторами и избыточными нагрузками. В случае развития нестабильности сустава требуется хирургическая коррекция в сроки не позднее 6 месяцев после получения травмы.
Окончательный диагноз становится на основе МРТ. Это наиболее информативный метод исследования. Он позволяет в точности визуализировать все анатомические структуры колена. При помощи методики доктор выявляет признаки частичного разрыва передней крестообразной связки, оценивает дополнительные повреждения.

Консервативное лечение
Возможности консервативного лечения ограничены. Это связано с тем, что разорванная ПКС не может сама по себе срастись. Этому препятствует расхождение её волокон. Между ними скапливаются кровяные сгустки, но впоследствии они вымываются синовиальной жидкостью. Таким образом, субстрата для роста нет, стабилизация сустава не происходит.
Более того: повреждение со временем усугубляется. Чем больше времени проходит с момента травмы, тем хуже отдаленный прогноз даже в случае применения хирургического лечения. Нарушение биомеханики сустава ведет к дальнейшему его повреждению. Постепенно происходит дегенерация суставного хряща с развитием гонартроза.
В некоторых случаях при частичном разрыве ПКС операцию не делают. Пациенту оказывают необходимую помощь в первые часы и дни после травмы. Из сустава откачивают кровь, прикладывают холод, вводят обезболивающие препараты. Конечность обездвиживают на несколько недель. Затем смотрят, восстановлена ли стабильность колена. Если она достаточная, к хирургическому лечению можно не прибегать.
Операция в любом случае дает лучший исход, если сравнивать с консервативной терапией. Потому что риски артроза меньше, функциональность колена лучше. Если человек занимается спортом, реконструкция ПКС ему необходима.
Но для среднестатистического пациента выполнение хирургического вмешательства не всегда целесообразно. Потому что операция – это риски осложнений, физический дискомфорт, финансовые затраты, необходимость реабилитации. Поэтому в случае сохранения стабильности колена её часто не делают. Лечить заболевание стараются консервативными мерами: физиотерапия, массаж, лечебная физкультура, применение противовоспалительных препаратов и хондропротекторов.

Хирургическое лечение
Существует огромное количество хирургических методов лечения частичного разрыва передней крестообразной связки. Какая операция будет выполнена, зависит от характера травмы, её давности, вида, степени, предпочтений врача и технической оснащенности клиники.
Открытые операции уходят в прошлое. Почти всегда частичный разрыв передней крестообразной связки коленного сустава, требующий хирургического восстановления, лечат при помощи артроскопии. Методика предполагает введение артроскопа в суставную полость. Все необходимые манипуляции проводятся под контролем видеокамеры.

Восстановление ПКС
Существуют варианты лечения, позволяющие восстановить собственную переднюю крестообразную связку тем или иным способом. Однако результаты их не всегда удовлетворительные. Поэтому такие операции не имеют широкого применения.
Шов ПКС. Применяется редко. Как мы уже говорили, разорванные волокна ПКС не сращиваются по причине диастаза (расхождения) их краев. Иногда особенности частичного разрыва передней крестообразной связки коленного сустава оставляют возможности её сшивания. В таком случае диастаз устраняется, и волокна регенерируют.
Гибридное восстановление. При неполном разрыве ПКС возможно сбережение сохранившихся остатков связки. Отдельные группы пучков, если они состоятельны, укрепляются расположенным рядом трансплантатом.
Реконструкция может проводиться через основание дистальной культи ПКС, если оно стабильное. Исследования показывают, что остатки культи, если они прилегают к трансплантату, стимулируют репаративные процессы. Это позволяет уменьшить остаточную нестабильность колена. Однако следует учитывать, что репаративный потенциал ПКС постепенно уменьшается. Чем больше времени прошло с момента травмы, тем меньше эффективность такой тактики лечения. Она применяется редко, в основном при свежем разрыве ПКС у пациентов молодого возраста.

Пластика ПКС
В основном используются операции, при которых формируется фактически новая передняя крестообразная связка. В качестве трансплантата для восстановления ПКС используют различные материалы:
собственные ткани пациента;
алломатериалы (донорские связки).
Применяются и разные методы фиксации трансплантата. Используют для этой цели внутриканальное введение титановых винтов, костные штифты, технику компрессионной импакции. Иногда применяются подвешивающие фиксаторы. Они могут быть выполнены либо из биосовместимых, либо из рассасывающихся материалов.
Самая часто используемая операция предполагает выполнение реконструкции ПКС с использованием трансплантата, полученного из сухожилий. Для этой цели используют донорский материал из квадрицепса бедра. Правда, такой подход хоть и обеспечивает высокую прочность вновь сформированной ПКС, повышает риск осложнений со стороны донорской зоны. У некоторых пациентов развивается остеоартроз пателлофеморального сочленения.
Применяются также связки надколенника. Но этот метод более травматичный. После забора донорского участка в зоне его взятия может длительное время сохраняться болевой синдром.
Используется трансплантат из сухожилия коленных сгибателей. Он менее прочный, но процесс забора минимально травматичный. Методика применяется у пациентов, которые не планируют профессионально заниматься спортом после операции.

Преимущества использования аутогенных трансплантатов:
максимальная физиологичность метода;
хорошая приживляемость тканей;
максимальная прочность, полное соответствие всем биохимическим характеристикам.
Недостатком является более высокая травматичность. Необходимо проведение двух операций – одна на колене, ещё одна на донорском участке. Иногда развиваются осложнения или длительно сохраняющийся болевой синдром в донорской зоне.
Часто для пластики ПКС применяются донорские сухожилия. Они заранее заготавливаются и консервируются. Методика столь же эффективна, как использование аутотрансплантатов. Исследования не выявили разницы в отдаленных результатах.
В разных странах для аутотрансплантации применяются разные материалы. Так, в США до 95% случаев это связки надколенника либо ахиллово сухожилие. В Европе используют ахилл, сухожилия тонкой и полуперепончатой мышц. В России часто берут сухожилия передней большеберцовой, длинной малоберцовой мышцы, длинного флексора и экстензора первого пальца.
Преимущества метода:
не нужно травмировать дополнительную область тела человека;
меньше риск осложнений;
нет послеоперационной боли в донорском участке;
сокращение сроков реабилитации;
лучше эстетический результат;
сокращение времени операции;
возможность выбора трансплантата, соответствующего всем необходимым характеристикам, исходя из конкретной клинической ситуации (особенностей разрыва ПКС).

Алломатериалы имеют натуральное происхождение и минимальные антигенные свойства. Они просты в хранении. В то же время есть ряд недостатков:
длительная тканевая перестройка алломатериалов;
риск его отторжения (разрушения иммунными клетками пациента);
меньшая прочность, чем у аутотрансплантата, что объясняется стерилизацией, консервацией и длительным хранением аллотрансплантата;
теоретическая возможность заражения заболеваниями, которые передаются парентеральным путем.
Артротерапия
Ещё одним видом лечения частичного разрыва ПКС является артротерапия. Методика используется как самостоятельный метод или после артроскопической операции. Она применяется для ускорения регенераторных процессов, а также снижения риска остеоартроза коленного сустава.
Суть метода состоит в том, что внутрь колена вводится гиалуронат и богатая тромбоцитами плазма. Первый препарат приобретается в аптеке, второй изготавливается из крови больного непосредственно в день проведения процедуры.

Гиалуронат внутри сустава выполняет роль смазки. Чем больше этого вещества содержится в синовиальной жидкости, тем меньше трение суставных поверхностей. Соответственно, тем медленнее стираются хрящи. Очень важно предотвратить этот процесс, так как хрящевая ткань фактически не восстанавливается. А из-за возникающей в результате разрыва ПКС нестабильности колена нагрузка на хрящи увеличивается.
Богатая тромбоцитами плазма вводится для усиления регенераторных процессов. Тромбоциты – это клетки крови человека, которые выделяют факторы роста. Именно они стимулируют репарацию тканей. Поэтому восстановление связок после их разрыва, либо послеоперационное восстановление пациента протекает значительно быстрее.
Крестообразные связки стабилизируют весь коленный сустав и не дают ему смещаться назад и вперед. Разрыв этих связок чрезвычайно тяжелая травма, которая требует длительного лечения.
Как происходит разрыв коленных связок?
Коленный сустав поддерживает довольно сложный связочный аппарат. Среди прочего выделяют 4 крестообразных связки:
Передняя крестообразная связка (ACL). Связка, расположенная в центре колена, управляет вращением и движением голени вперед.
Задняя крестообразная связка (PCL). Связка, расположенная в центре колена, которая контролирует обратное движение голени.
Медиальная коллатеральная связка (MCL). Связка, которая придает стабильность колену с внутренней стороны.
Боковая коллатеральная связка (LCL). Связка, которая стабилизирует колено с внешней стороны.
Именно поэтому разрыв крестообразных связок коленного сустава считается типичной травмой футболистов, баскетболистов, теннисистов и легкоатлетов. Ученые из Университета Сан-Паоло в Бразилии подсчитали , что до 50% случаев травм или разрывов передних крестообразных связок приходится именно на футбол.
Ученые из Огайо, проанализировав частоту травматичных случаев среди детей-спортсменов, пришли к выводу, что у девочек-футболисток разрыв коленных связок встречается чаще, чем у мальчиков.
Прочие возможные причины:
Падение с высоты с приземлением на ногу;
Прямой удар в подколенную область.
Симптомы разрыва коленных связок
-
Резкая боль сразу после травмы, которая усиливается при движениях ногой;
Ограниченное движение, скованность сустава;
Невозможность перенести вес на поврежденную ногу, согнуть или повернуть ее;
При полном разрыве связок полностью утрачивается двигательная функция;
Гематома, отек в районе колена;
Местная гиперемия (повышение температуры) в колене.
Лечение разрыва крестообразных связок коленного сустава
Травмы, которые сопровождаются полным разрывом сухожилий, приходится лечить хирургическими методами.
Если подобного не произошло и имеет место надрыв (микроразрыв) связки, то достаточно консервативных методов:
Покой и снятие нагрузки с ноги во время перемещений с помощью костылей или ходунков;
Фиксация колена тугой повязкой (бандажем);
Придание ноге возвышенного положения во время сна и отдыха;
В первые дни после травмы противопоказаны любые физические нагрузки. Пострадавшему предписывается никоим образом не нагружать ногу и по возможность не сгибать её в коленном суставе
Как только болевой синдром уйдет и связки немного восстановятся, рекомендована физиотерапия:
Лечебная физкультура на укрепление связок и мышц;
Ношение защитного бандажа, фиксатора при ходьбе;
Ограничение физической активности до полугода и более.
К сожалению, у подобных травм почти всегда неблагоприятный исход. Повреждения связок, будь то растяжения или надрывы, ухудшают функциональность коленного сустава. Примерно половина пациентов при сопоставимых нагрузках получает повторную травму в течение следующих 5 лет.
Хирургическое лечение разрыва крестообразных связок коленного сустава – терапия выбора, поскольку серьезное повреждение зачастую приводит к тяжелой инвалидности. Если не провести операцию вовремя возможны серьезные осложнения, такие как заедание колена, прогиб в обратную сторону, а затем потеря функциональности сустава.
Риски операции на крестообразных связках
Нужно понимать, что любое хирургическое вмешательство подразумевает риски. Наиболее опасным считается тромбоэмболия легкого или тромбоз глубоких сосудов.
В среднесрочной перспективе пациенты часто жалуются на болевой синдром, проблемы со сгибанием, периодическое опухание колена. Другие напротив отмечают излишнюю подвижность сустава, поскольку трансплантат со временем растягивается сильнее здоровых связок.
В зависимости от вашего конкретного состояния могут существовать и другие риски, такие как кровотечение. Обязательно обсудите любые проблемы и возможные осложнения с хирургом перед операцией.
Как подготовиться к операции на крестообразных связках?
Пройдите полное обследование, включая анализы крови и проверку сосудов на тромбы;
Обязательно сообщите врачу, есть ли у вас гиперчувствительность к определенным лекарствам или анестезирующим средствам, аллергия на резину, латекс и т.п.;
Подробно расскажите обо всех препаратах и биологически активных добавках, которые вы принимали за последние несколько дней;
Сообщите о сопутствующих заболеваниях, если о них нет записей в медицинской карте, в особенности о болезнях системы кровообращения;
Отдельно следует сообщить о приеме любых антикоагулянтов (разжижающих кровь), включая аспирин, и в целом о препаратах, влияющих на свертываемость крови;
Для женщин: при подозрении на беременность или подтвержденной беременности, даже на малых сроках, уведомите об этом медицинского работника.
Как правило, операция на крестообразных связках проводится под общим наркозом, либо с помощью спинальной анестезии. Поэтому вам предстоит как минимум на 8 часов отказаться от пищи и пить меньше жидкости.
Как происходит операция на крестообразных связках
Процедура, как правило, малоинвазивная и производится при помощи артроскопа – специального инструмента, который вводится в коленный сустав через небольшой разрез. Однако при обширном разрыве связок возможно традиционная операция с иссечением поврежденной ткани.
Для аутотрансплантата обычно берется кусок подколенного сухожилия (позади бедра), либо иные ткани.
Далее хирург сверлит два небольших отверстия в берцовой и бедренной кости в местах крепления разорванной связки. Трансплантат будет прикреплен к ним при помощи хирургических скоб, анкеров или винтов.
Реабилитация после операции на крестообразных связках
После выписки из больницы уделите внимание чистоте прооперированного колена до того, как срастется шов. Не мочите его во время водных процедур, не чешите и не прикасайтесь к пораженной зоне. Чтобы уменьшить отек, держите ногу в чуть приподнятом положении.
Разумеется, вам понадобится программа физической реабилитации при помощи упражнений. Чем раньше вы приступите к ней и чем регулярнее будут тренировки – тем легче будет разработать больную ногу.
Тренировочную программу для вас должен составить квалифицированный физиотерапевт. Следуйте всем его указаниям. К тренировкам можно приступать, как только снимут швы и спадет послеоперационный отек.
Помните, что не следует возвращаться к активным тренировкам без одобрения лечащего врача.
Читайте также:


