Повреждение хряща коленного сустава мрт
Повреждение суставного хряща коленного сустава
Суставной хрящ — это гладкая белая ткань, покрывающая сочленяющиеся друг с другом концы костей. Здоровый хрящ обеспечивает свободные движения наших суставов. Он позволяет сочленяющимся поверхностям костей скользить друг относительно друга с минимальным трением.
Суставной хрящ повреждается в результате травм либо в процессе естественного процесса износа, прогрессирующего с возрастом. Поскольку хрящ не восстанавливается сам по себе, медики разработали ряд хирургических техник, стимулирующих рост нового хряща. Восстановление поврежденной хрящевой поверхности позволяет уменьшить боль в суставе и улучшить его функцию. Но наиболее важно то, что эти методы могут отсрочить или предотвратить развитие остеоартроза
Хирургические техники восстановления поврежденного суставного хряща непрерывно совершенствуются, и есть надежда, что чем больше мы будем знать о хрящевой ткани и ее способности к восстановлению, тем больше у нас будет возможностей восстановить поврежденный сустав.
Главным компонентом суставной поверхности кости является специализированная ткань, называемая гиалиновым хрящом. При его повреждении суставная поверхность становится неровной. Движения костей с такими неровными, поврежденными суставными поверхностями затрудняются и становятся болезненными. Повреждение хряща также ведет к развитию остеоартроза коленного сустава.
Целью операций по восстановлению хряща является стимуляция роста нового гиалинового хряща.
Во многих случаях внутрисуставных повреждений коленного сустава, например, разрывов менисков или связок, у пациентов имеет место и повреждение суставного хряща. Это повреждение бывает сложно обнаружить, поскольку гиалиновый хрящ не содержит кальция и не виден на рентгенограммах.
Если наряду с повреждением суставного хряща в коленном суставе обнаруживаются и другие повреждения, возможно выполнение вмешательства по поводу всех этих повреждений одновременно.
Большинство пациентов, кому показано восстановление суставного хряща, — это относительно молодые люди с единственным очагом повреждения. У пациентов более старшего возраста или пациентов с множественными или распространенными повреждениями хряща такая операция вряд ли позволит добиться значительного эффекта.
Коленный сустав — это тот сустав, где подобные операции выполняются чаще всего. Также методика применяется при повреждениях суставного хряща голеностопного и плечевого суставов.
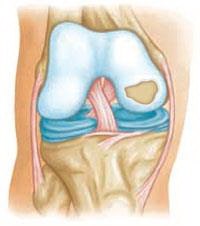
Единственный очаг повреждения суставного хряща коленного сустава.
Многие операции, направленные на восстановление суставного хряща, выполняются артроскопически. При артроскопии хирург выполняет несколько небольших проколов кожи в области сустава, через которые вводит в сустав артроскоп и инструменты.
Некоторые варианты вмешательств требуют выполнения более прямого доступа к поврежденному участку хряща, т.е. более значительных разрезов. Иногда это необходимо для устранения других проблем внутри сустава, например, разрывов менисков или связок, по завершении вмешательства по поводу повреждения хряща.
Восстановительный период после артроскопических вмешательств короче и менее болезненный для пациента, чем при традиционных открытых вмешательствах. Вы обсудите со своим врачом, какой вариант операции лучше всего подходит именно вам.
Наиболее распространенные операции, направленные на восстановление суставного хряща:
- Микрофрактуринг
- Туннелизация
- Абразивная артропластика
- Имплантация аутологичных хондроцитов
- Остеохондральная аутотрансплантация
- Остеохондральная аллотрансплантация
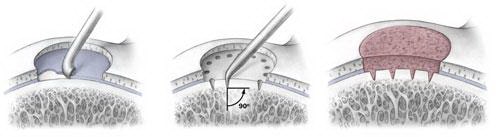
Этапы микрофрактуринга. Слева: Удаление поврежденного хряща. В центре: Формирование с помощью шила отверстий в субхондральной кости. Справа: Иллюстрация репаративного ответа, приводящего к образованию новых здоровых клеток хрящевой ткани.
Целью микрофрактуринга является стимуляция роста нового суставного хряща за счет формирования в зоне повреждения новых кровеносных сосудов. С помощью острого инструмента, называемого шилом, в поврежденной суставной поверхности формируются множественные отверстия. Эти отверстия формируются в костной пластинке, расположенной под слоем хряща. Это приводит к развитию репаративного ответа. В область повреждения прорастают новые сосуды и новые клетки, из которых формируется новый хрящ.
Микрофрактуринг выполняется артроскопически. Эта операция лучше всего подходит молодым пациентам с одиночным очагом повреждения хряща и здоровой субхондральной костью.

Нормальный здоровый хрящ коленного сустава (слева). Значительный дефект суставного хряща коленного сустава (в центре). Перфорация субхондральной кости в зоне дефекта шилом для микрофрактуринга (справа).
Туннелизация, как и микрофрактуринг, стимулирует образование здорового хряща. При этом в зоне дефекта с помощью сверла или спицы также формируются множественные отверстия. Это стимулирует развитие репаративного ответа.
Туннелизация также выполняется артроскопически, однако эта техника менее точна по сравнению с микрофрактурингом, а нагревание сверла может привести к повреждению некоторых тканей.
Эта операция аналогична туннелизации, однако здесь вместо сверел или спиц используются высокоскоростные боры, с помощью которых поврежденный хрящ удаляется до субхондральной кости.
Абразивная хондропластика выполняется артроскопически.
ИАХ — это двухэтапная операция, которая заключается в культивировании новых хрящевых клеток и последующей их имплантации в область дефекта хряща.
Первым этапом у пациента забираются здоровые клетки хрящевой ткани. Делается это на участке суставной поверхности, не подверженной нагрузкам. Этот этап выполняется артроскопически. Ткань, содержащая здоровые хрящевые клетки — хондроциты, — направляется в лабораторию. Там клетки культивируются на протяжении 3-5 недель, чем добиваются увеличения их числа.
ИАХ наиболее эффективна у молодых пациентов с одиночными дефектами хряща диаметром более 2 см. Преимуществом этого метода является то, что здесь используются собственные клетки пациента, что исключает риск отторжения. Недостатки — два этапа операции и необходимость открытого доступа в сустав. Все вместе занимает несколько недель.
При остеохондральной аутотрансплантации хрящ перемещается из одной части сустава в другую. Здоровая хрящевая ткань — трансплантат — забирается с участка, который не подвержен нагрузкам (ненагружаемая зона). Трансплантат имеет форму цилиндрической пробки, состоящей из хряща и субхондральной кости. В области дефекта формируется соответствующий ему по размерам цилиндрический канал, в которой эта пробка устанавливается. Таким образом восстанавливается ровная суставная поверхность.
Эта остеохондральная пробка может быть одной либо их может быть несколько. Такая операция называется мозаичной пластикой.
Остеохондральная аутопластика применяется при относительно небольших дефектах хряща. Это связано с тем, что участки сустава, где можно забрать трансплантат без ущерба для функции сустава, достаточно ограничены. Операция может выполняться артроскопически.
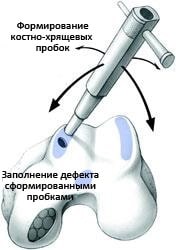
Мозаичный вариант остеохондропластики
Если дефект хряща слишком велик, чтобы выполнить аутопластику, можно подумать об аллопластике. Аллоткани — это ткани трупного происхождения. Как и при аутопластике, они представляют собой блоки, состоящие их хряща и субхондральной кости. В лабораторных условиях такие блоки обрабатываются и стерилизуются. Предварительно они тестируются на отсутствие инфекций, передающихся с кровью.
Аллотрансплантаты обычно больше аутотрансплантатов. Им можно придать форму, точно соответствующую форме дефекта.
Аллопластика чаще всего выполняется открыто.
Современные исследования сосредоточены на новых способах создания здоровых тканей человеческого тела. Наука, занимающаяся этим, называется тканевая инженерия. Факторы роста, которые стимулируют образование новых тканей, можно выделить и использовать в т.ч. для стимуляции роста новой хрящевой ткани.
Другим предметом исследования являются мезенхимальные стволовые клетки. Это клетки предшественницы всех остальных клеток человеческого тела. Источником их является живые ткани организма, например, костный мозг. Если поместить такую клетку в специфическую среду, она даст рост новым клеткам, аналогичным клетками соответствующей ткани организма.
Есть надежда, что стволовые клетки, помещенные в области поврежденной суставной поверхности, будут стимулировать рост нового гиалинового хряща.
Тканевая инженерия все еще находится на экспериментальной стадии своего развития. Большинство работ в этой области проводится в научных центрах и являются частью различных клинических исследований.
После операции сустав необходимо защитить на весь период заживления хряща. При операциях на коленном и голеностопном суставе это означает, что на ногу вам опираться будет нельзя. В течение первых нескольких недель после операции вы будете передвигаться с использованием костылей.
Доктор может назначить вам физиотерапию. Она поможет восстановить подвижность сустава. В первые недели после операции может проводится пассивное аппаратное восстановление движений в коленном суставе. Для этого используются специальные аппараты, осуществляющие движения в суставе заданной амплитуды.
По мере заживления в ваше лечение будут включаться упражнения, направленные на укрепление сустава и поддерживающих его мышц. Вернуться к занятиям спортом вы сможете только через несколько месяцев после операции.
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Артроскопическое лечение дефектов хряща коленного сустава — 39500 рублей
- Пребывание в клинике (стационар)
- Анестезия (эпидуральная)
- Артроскопическая операция, абразивная хондропластика, коабляция поврежденных участков хряща, туннелизация, микрофрактуринг, резекция мениска при необходимости
- Расходные материалы
* Анализы для операции в стоимость не входят
Артроскопическая мозаичная хондропластика — от 69500 до 99500 рублей
- Пребывание в клинике (стационар)
- Анестезия (эпидуральная)
- Артроскопическая операция на хряще коленного сустава
- Расходные материалы
- Импланты от ведущих зарубежных производителей
* Анализы для госпитализиации и послеоперационный ортез в стоимость не входят
PRP-терапия, плазмолифтинг при заболевания и травмах коленного сустава — 4000 рублей (одна инъекция)
- Консультация специалиста, к.м.н.
- Взятие крови
- Приготовление обогащенной тромбоцитами плазмы в специальной пробирке
- Введение обогащенной тромбоцитами плазмы в пораженную область
Внутрисуставное введение препарата гиалуроновой кислоты (без стоимости препарата Дьюралан) — 1000 рублей
- Местная анестезия
- Введение препарата гиалуроновой кислоты Дьюралан
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Пункция коленного сустава
- Внутрисуставное введение препарата гиалуроновой кислоты (при необходимости)
- Снятие послеоперационных швов
Повреждения хряща могут возникать как в обычных бытовых условиях, так и во время занятий спортом при резких ротационных движениях в коленном суставе.
При остром повреждении клиническая оценка крайне сложна. Клиническая картина может варьировать от полного отсутствия жалоб до острой интенсивной боли. В ряде случаев на первое место могут выступать симптомы повреждения передней крестообразной связки и разрывов мениска.
Определенного алгоритма клинического осмотра при травматическом повреждении хряща не существует. Диагноз позволяет предположить анализ анамнеза и механизм травмы. Необходимо исключить повреждение крестообразных связок и менисков.
Изолированное повреждение хряща на обычных рентгенограммах не выявляется, только при повреждении субхондральной кости или если с момента травмы прошло более месяца, можно увидеть повышение плотности или неровность суставной поверхности (в случае вдавленного перелома, перелома медиальной поверхности латерального мыщелка бедренной кости).
Данные МРТ очень важны для постановки правильного диагноза при повреждении хряща, однако полученные изображения должны быть достаточно высокого качества.
Артроскопия является наиболее ценным и точным методом диагностики повреждений хряща, так как позволяет достоверно определить распространенность и глубину травматического повреждения и посттравматических изменений.
Травматические и посттравматические изменения хряща имеют множество различных проявлений, поэтому единую классификацию повреждений создать очень сложно. Bauer и Jackson предложили классификацию хондральных повреждений, включающую 6 категорий и основанную на выраженности изменений, затрагивающих внутрисуставной хрящ.
- Тип 1 (трещина) – повреждение хряща представлено изолированной трещиной, которая может доходить до субхондральной кости.
- Тип 2 (звездчатый дефект) – несколько разнонаправленных линий переломов, часто с центральным дефектом. Линии переломов могут достигать субхондральной кости.
- Тип 3 (лоскутный дефект) – поврежденный лоскут прикреплен к предлежащему интактному хрящу. Глубина повреждения может достигать субхондральной кости.
- Тип 4 (кратер) – отделение полнослойного фрагмента хряща с обнажением субхондральной кости.
- Тип 5 (фибрилляция) – при этом типе повреждения имеется зона поверхностной фибрилляции без отделения хряща на большом протяжении. Этот тип повреждения очень сложно отличить от дегенеративного повреждения.
- Тип 6 (деградация) – разрушение и отделение хряща с обнажением субхондральной кости. Этот тип также сложно, а часто невозможно отличить от дегенеративных поражений хряща. Локализация зоны повреждения может указывать на причину повреждения.
Во время диагностики и лечения повреждений хряща необходимо обращать особое внимание на целостность передней и задней крестообразных связок. Острая и хроническая нестабильность коленного сустава, связанная с повреждением этих связок, очень часто приводит к повреждению суставного хряща.
- Медиальный мыщелок бедра.
Зона повреждения практически всегда находится на латеральной поверхности медиального мыщелка бедра (в области межмыщелкового возвышения). В данной зоне могут встречаться любые виды травматических повреждений хряща.
- Латеральный мыщелок бедра.
Типы повреждений латерального мыщелка бедренной кости сходны с типами повреждений медиального мыщелка. Повреждения, возникающие в этой области, ограничены боковой трещиной, образующейся вследствие винтообразного механизма перелома и большего размера латерального мениска. Такие повреждения также могут распространяться и на латеральную порцию латерального мыщелка бедра. Поперечные линейные трещины (щелеобразные переломы) в некоторых случаях достигают медиальной стороны.
Чаще всего причиной остеохондральных переломов являются прямая травма, вывих надколенника и разрыв ПКС. Вывих надколенника нередко приводит к смещению костно-хрящевого фрагмента с медиальной стороны надколенника и с латерального края латерального мыщелка бедренной кости.
Лечение
Лечение травматических повреждений хряща зависит от их глубины и распространенности, клинической картины и сопутствующих повреждений.
Травматические повреждения хряща (исключение – субхондральная гематома), включающие в себя разрушение суставной поверхности, нестабильные фрагменты хряща и вовлечение в процесс субхондральной кости определяют выбор метода лечения.
Применяются различные подходы:
- Невмешательство.
Если выявлены небольшие поперечные трещины хряща, лучше оставить их нетронутыми, так как чрезмерная механическая обработка может привести к еще более выраженным повреждениям.
- Удаление нестабильных хрящевых фрагментов.
Лоскутные повреждения хряща, выраженные фибрилляции и нестабильные участки должны быть устранены.
- Стимуляция регенерации фиброзного хряща.
Индукция образования волокнистого хряща зависит от различных факторов, наиболее благоприятными из которых являются следующие:
- Молодой возраст пациента,
- Стабильный хрящ, окружающий дефект;
- Отсутствие нестабильности, связанной с повреждением капсульно-связочного аппарата;
- Отсутствие угловой деформации нижней конечности,
- Небольшой размер дефекта (менее 15 мм),
- Неповрежденные мениски.
К неблагоприятным факторам, которые следует учитывать, прибегая к методам индукции формирования фиброхрящевой ткани, относятся:
- Большой размер дефекта (более 15 мм),
- Нестабильные края,
- Наличие угловой деформации нижней конечности,
- Нестабильность связочного аппарата,
- Пожилой возраст,
- Ожирение,
- Локализация дефекта в области бедренно-надколенникового сочленения.
Существует множество различных методик стимуляции репарации хрящевой ткани:
- Рассверливание по Pridie,
- Субхондральная абразивная хондропластика,
- Микрофрактурирование.
- Пересадка хряща.
Доступны следующие методики трансплантации хряща и костно-хрящевых блоков:
Механизм повреждения хряща коленного сустава
- Обнаруживаются у 20-50% пациентов при проведении артроскопического исследования после травмы или у спортсменов без клинических проявлений (зачастую имеет место повреждение хряща коленного сустава)
- Обнаруживаются при МРТ у 80% пациентов с остеоартритом.
- Острая травма, приводящая к прямому повреждению хряща и иногда субхондральной костной ткани.
- Повторные физиологические стрессовые воздействия (изнашивание), например изнашивание суставных поверхностей коленного сустава после повреждение суставного хряща надколенника
- Хрящевая ткань - ткань с низким уровнем трофики и очень ограниченной способностью к восстановлению
- Качественный и количественный биосинтез (хондросинтез) контролируется ферментативными и биомеханическими (деформация) факторами
- Повреждение хряща обычно приводит к прогрессирующим дегенеративным процессам в хрящевой ткани
- Дефекты хрящевой ткани нарушают конгруэнтность суставных поверхностей, вследствие чего относятся к преартритическим деформациям (пример, повреждение суставного хряща надколенника).
Какой метод диагностики повреждения хряща коленного сустава выбрать: МРТ, КТ, рентген
- МРТ
- Прямая МР-артрография
- Прямая компьютерная артрография.
- Наиболее благоприятные последовательности для оценки хрящевой ткани - Т2-взвешенная последовательность ТSЕ с умеренным подавлением МР-сигнала от жировой ткани, Т1-взвешенная трехмерная последовательность GЕ с подавлением МР-сигнала от жировой ткани и трехмерная последовательность GЕ с возбуждением воды.
- Т1-взвешенная трехмерная последовательность GЕ с подавлением МР-сигнала от жировой ткани и трехмерная последовательность GЕ с возбуждением воды благоприятны в связи с высоким пространственным разрешением, которое при 1,5 Тл достигает 1,5x0,3x0,3мм3; они позволяют четко дифференцировать хрящевую ткань от субхондральной костной ткани.
- Изображение субхондральных участков с интенсивностью сигнала, идентичной сигналу отека костного мозга, оказывает помощь в поиске расположенных рядом повреждений хрящевой ткани.
- Признаки зависят от стадии повреждения хрящевой ткани
- При незначительных повреждениях определяется только изменение сигнала внутри хрящевой ткани
- Очаговая припухлость хрящевой ткани с интактной поверхностью
- Трещины
- Незначительная неравномерность поверхности
- Стадийное уменьшение толщины (очаговые дефекты или диффузное истончение) происходит с интервалом половины абсолютной толщины хрящевой ткани
- В конечной стадии - оголение и эрозирование субхондральной костной ткани
- В дополнение к установлению глубины поражения также определяется площадь участка поражения и его локализация.
Растяжение сустава всегда улучшает визуализацию прерывистости хрящевой ткани. наиболее часто при данном виде травмы в качестве сустава мишени приходится коленный сустав (повреждение суставного хряща надколенника). В суставах с тонким хрящевым слоем (например, тазобедренный, локтевой и голеностопный сустав) благоприятным является высокое пространственное разрешение КТ.
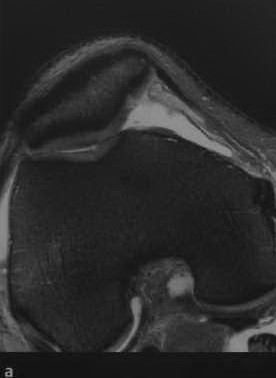
а-с Различные стадии повреждения хряща коленного сустава . Т2-взвешенная МРТ с подавлением МР-сигнала от жировой ткани, (а) Посттравматическое поражение хряща с локальным отеком;
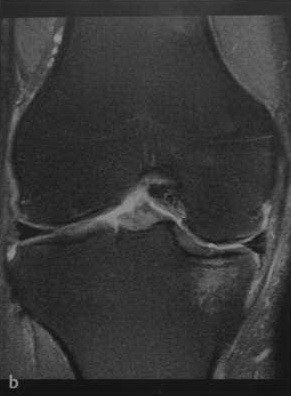
(b) Умеренное истончение хрящевой ткани,
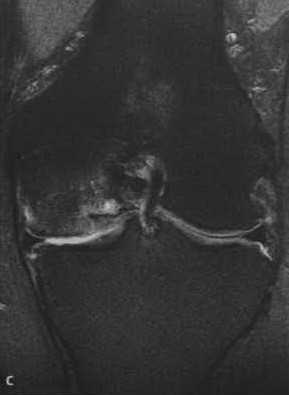
(с) исчезновение хрящевой ткани до субхондральной костной ткани в сочетании с субхондральным отеком
Клинические проявления
- Связь с травматическим или дегенеративным повреждением сустава
- Отсутствие корреляции между повреждением хряща и выраженностью болевого синдрома
- Возможно возникновение или усиление дегенеративных изменений в суставе
- Свободные внутрисуставные тела (хрящевые хлопья) могут вызывать заклинивание сустава и обычно обнаруживаются в карманах капсулы сустава, чаще имеют место после повреждение хряща коленного сустава
Методы лечения
- Промывание полости сустава (лаваж)
- Хирургическая санация полости сустава
- Микропереломы
- Костно-хрящевой аутотрансплантат
- Аутотрансплантация хондроцитов
- Коррекционная остеотомия
- Частичное или полное эндопротезирование
- Макроскопически интактная хрящевая ткань, мелкие трещины и минимальное вдавление поверхности сустава подлежат консервативному лечению
- Костно-хрящевые переломы со значительной ступенчатостью суставной поверхности или крупные свободные фрагменты/дефекты кости требуют хирургического лечения.
Течение и прогноз
Критерии для выбора тактики лечения на примере повреждение хряща коленного сустава :
- Расположение, размеры участка поражения, выраженность и количество дефектов хрящевой ткани (стадия процесса). - Сопутствующие поражения менисков, костей, связочного аппарата, так же как и отклонение от оси сустава. - Возраст пациента и его уровень физической активности.
Что хотел бы знать лечащий врач
- Стадия заболевания
- Объективное состояние пораженного сустава.
Советы и ошибки
Переоценка либо недооценка степени повреждения хрящевой ткани.

Подробная информация о процедуре МРТ связок коленного сустава при травмах: когда назначают, кому и зачем делают, есть ли противопоказания к МРТ коленного сустава – все подробности в нашей развернутой статье.

Колени человека на протяжении всей жизни подвергаются постоянным динамическим нагрузкам, на них зачастую приходится падение, они подвержены многочисленным ударам, ушибам. Поэтому неудивительно, что повреждение коленного сустава – самая распространенная среди травм опорно-двигательного аппарата.
Выявлять различные изменения, патологии и точно оценивать физиологические процессы поврежденных связок и хрящевых тканей позволяет МРТ связок коленного сустава.
Высокоточный и безболезненный диагностический метод – МРТ – помогает выявить причины болей, болезни колена, прекрасно исследует даже очень мелкие травмы, определяет различные дегенеративные процессы в тканях сустава колена.
Определить патологические изменения коленного сустава на начальной стадии информативно и точно может только МРТ. Ни рентгенологическое, ни ультразвуковое исследования не дадут такой достоверной оценки и картины течения заболевания, особенно в самом его начале.
- 1 Особенности метода магнитно-резонансной томографии
- 2 В каких случаях назначают мрт коленного сустава
- 3 Как делается и что показывает исследование коленного сустава
- 4 МР томография связок, мениска, сухожилий колена
Особенности метода магнитно-резонансной томографии

МРТ-снимок коленного сустава
Магнитно-резонансная томография позволяет сделать множество послойных изображений тканей суставов, что повышает его результативность и качество. Каждый отдельный томограф выполняет определенный объем исследований, зависящий от характеристик магнитного поля, применяемого в конкретном аппарате. Наш организм состоит из множества атомов водорода. Во время обследования колено помещают в магнитное поле. Под воздействием магнитного излучения томографа в коленном суставе человека состояние атомов водорода упорядочивается, движущиеся протоны дают слабый радиосигнал. Его улавливает аппарат и создает четкое трехмерное изображение, давая еще подробную картину состояния мягких тканей рядом с ним.
Метод МРТ хорошо исследует мягкие и хрящевые ткани и выявляет:
- травмы менисков, связок, дисков,
- отеки, места скопления жидкости,
- дистрофические хрящевые изменения,
- артрозные изменения сустава.
Скорость проведения и точность обследования методом МРТ позволяет избежать ненужных диагностических манипуляций и операций.
В каких случаях назначают мрт коленного сустава
Томография коленного сустава назначается при:
- травмах колена различной природы (бытовые, спортивные и т.д.)
- костных опухолях
- болях неясного характера
- различных воспалениях
- появлении жидкости в суставе
- частичном, полном разрыве мениска
- отеках
- подозрениях на артрит
- диагностике остеопороза
- повреждении связок и хрящей коленного сустава.

Как делается и что показывает исследование коленного сустава
Томографы нового поколения не требуют нахождения человека в замкнутом ограниченном аппаратом пространстве при изучении частей тела. Так, при томографии коленного сустава пациент принимает горизонтальное положение, а обследуемый сустав помещают в томограф. Пациенту необходимо ограничить движения ноги в аппарате. Врач в том же помещении получает всю информацию с прибора на монитор и вживую общается с пациентом. В среднем процедура занимает около часа. По окончании процедуры врач готов дать заключение на основании полученных снимков.

МР томография связок, мениска, сухожилий колена
Коленный сустав состоит из двух менисков, двух крестообразных и двух боковых связок. Самые частые травмы колена – травмы мениска и связок колена.

Полный и частичный разрыв мениска могут быть следствием спортивной травмы, а также случаются у пожилых людей при совершении неосторожных движений. Диагностируется эта травма по простым тестовым симптомам: боль в колене при спускании с лестницы и при надавливании на точку между суставами в момент разгибания согнутого под углом 90 градусов колена. Обследование методом МРТ позволяет точно обследовать эту травму и визуализировать ее во всех мельчайших подробностях.
Признаками растяжения коленных связок являются: отечность колена, кровоподтеки на нем через несколько часов после травмы, боли при надавливании, неприятные ощущения скованности и затрудненности при движении.
Признаками разрыва коленных связок: неподвижность коленной чашечки, судороги в ноге, затрудненная или наоборот слишком сильная подвижность сустава, хруст в момент травмы, припухлость и острая боль в суставах, другие острые проявления травмы.

Метод способен выявлять все степени повреждения связок:
1 степень: при частичном повреждении,
2 степень: при более половины поврежденных волокон,
3 степень: при полном разрыве.
При травмах сухожилий диагностика выявляет разрывы, воспалительные, рубцевые процессы тканей коленного сустава.
Читайте также:


