После перелома большой берцовой кости болит колено
В состав периферического скелета нижних конечностей входит большая и малая берцовая кость, которые выполняют опорно-механическую функцию. Особенности расположения костных структур, отсутствие прослойки соединительной ткани повышают риск нарушения целостности элементов локомоторной системы, что опасно для здоровья, и лишает возможности активно двигаться.
Переломы большеберцовой кости довольно распространенные травмы, поэтому информация о том, как провести лечебно-реабилитационные мероприятия, и в дальнейшем организовать эффективную терапию, будет актуальной для каждого.
Основные причины
Большая берцовая кость самая легкая и прочная в скелете человека (после бедренной), способна выдержать нагрузку до 1650 кг. Имеет вид длинного трубчатого образования, снаружи покрытого надкостницей. Кровеносные сосуды и нервные пучки, исходящие из фиброзной оболочки в костную ткань, обеспечивают ее иннервацию и питание.
Являясь частью своеобразного каркаса нижних конечностей, большеберцовая кость выполняет опорную и защитную функцию для внутренних органов.
Малая берцовая кость значительно тоньше, и подвергается меньшей нагрузке, основное предназначение сводится к ротации голени стопы. От нее отходит множество мышц, поэтому в результате перелома головки малоберцовой кости со смещением происходит повреждение большого объема мышечной ткани.
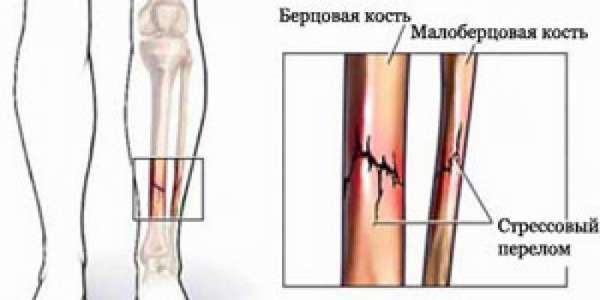
Кости нижних конечностей ежедневно испытывают мощную нагрузку, и когда составные части опорно-двигательного аппарата не справляются с заданными функциями, они разрушаются.
Чаще всего нарушение целостности костной ткани сопряжено с травматическим воздействием: сильным ударом, несчастным случаем на производстве/ в быту, падением, автодорожными авариями, спортивными занятиями. Перелом берцовой кости у ребенка, как и у взрослого, имеет определенное место травмы.
Для справки! К косвенным причинам надломов трубчатой кости относят возраст, лишний вес, дефицит кальция, болезни костей (остеогенная саркома, остеомиелит, остеопороз).
Типы переломов
В травматологии выделяют несколько классификационных форм переломов, в зависимости от тяжести и характера травмы:
- Открытый. Нарушение целостности костной структуры, в результате область перелома сообщается с внешней средой через дефицит кожных покровов.
- Закрытый. Разрушение костных структур без повреждения мягких тканей. Может быть полным/неполным, патологическим/травматическим, стабильным или со смещением отломков.
- По направлению в определенную сторону выделяют косой перелом, поперечный разлом, винтообразный перелом большеберцовой кости (тождественное название спиральный) и полифокальный (фрагментарный).
Возможны переломы одной берцовой кости или обеих структур периферического скелета голени с разным местом локализации: в проекции сочетания латеральной и медиальной лодыжки, в зоне мыщелков, межмыщелкового бугорка медиального.
Симптомы
Пациент жалуется на сильную резкую боль в проекции голени. При движении или опоре на поврежденную ногу болезненность усиливается, в дальнейшем развивается отек и гематомы.
При визуальном осмотре, создается впечатление, что конечности имеют разную длину. При открытой травме возможно кровоизлияние.
Внешне определить травму сложнее, так как видимого укорочения нижних конечностей не будет. Смещение отломков явление редкое, при пальпации трудно дифференцировать линию перелома.
Типичными признаками перелом малоберцовой кости без смещения называют:
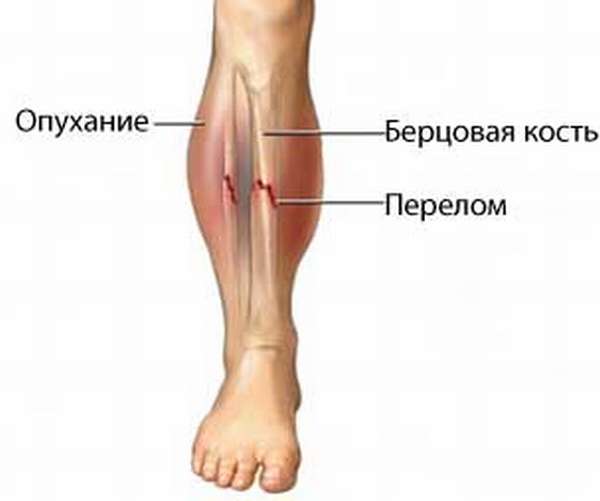
болезненные ощущения с возможной иррадиацией вголеностопный сустав, которые усиливаются при совершении движений,
При повреждении нерва наружная поверхность голени и стопы становится нечувствительной. Если задета исключительно малоберцовая кость, то пострадавший может слегка опереться на больную ногу.
Ввиду близкого расположения костной структуры к мягким тканям, существует высокий риск открытого перелома. Вне зависимости от типа травмы отчетливо пальпируются отломки кости, место их смещения относительно оси.
Визуальными критериями определения нарушения целостности являются:
резкая боль, невозможность осуществить осевую нагрузку на ногу,
Перелом эпифиза большеберцовой кости протекает с патологической подвижностью при боковых движениях конечностью, выраженным гемартрозом. При открытых ранах в месте получения травмы просматриваются отломки кости.
Для справки! При сочетании перелома малой берцовой и большой берцовой кости будет доминировать симптоматика последней.
Первая помощь
Тактика оказания помощи на догоспитальном этапе заключается в проведении комплекса мероприятий:
- При выраженном болевом синдроме предложить пострадавшему анальгезирующее средство.
- Провести иммобилизацию голени с помощью шины или подручных материалов (например, двух досок или платков).
- При открытой травме аккуратно удалить вокруг места повреждения инородные предметы, крупные загрязнения, продезинфицировать антисептиком, наложить стерильную повязку.
В случае обильного кровотечения закрепить жгут в области бедра.
Пострадавшему необходимо обеспечить покой травмированной конечности, доставить в медицинское учреждение в положении лежа.
Диагностика
Для подтверждения диагноза после первичного осмотра и выяснения обстоятельств получения перелома, доктор рекомендует выполнить рентгенологическое исследование в двух проекциях. В некоторых случаях обследование дополняют компьютерной томографией.
Для справки! Заключение ставит врач-травматолог. При подозрении на повреждение сосудов, нервов понадобится консультация сосудистого хирурга, невролога.
Терапия
При выборе тактики стационарного лечения (консервативного или оперативного) обращают внимание на уровень, характер травмы и последствия.
При переломе большой берцовой кости без смещения целостность и анатомическая локализация костных фрагментов не изменяется. Изначально врач выполняет местную анестезию, фиксирует поврежденную конечность целиком посредством гипсовой повязки.
Сколько ходить в гипсе при переломе берцовой кости? В среднем период ношения лангета варьируется от 2 до 3 месяцев, после чего еще 4-5 недель длится процесс реабилитации.
При данном виде травмирования терапевтическая тактика усложняется. Поврежденную конечность обезболивают, накладывают скелетное вытяжение. Ногу удерживают в заданном положении до момента образования первичной костной мозоли.
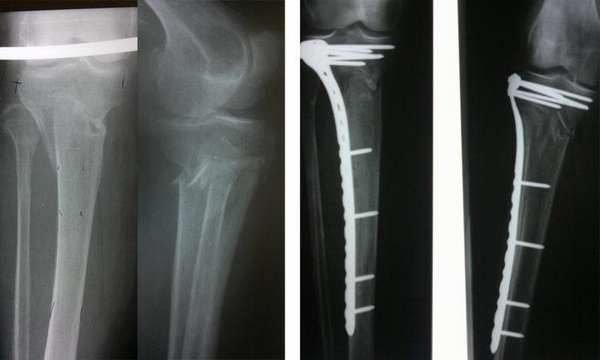
В процессе лечения доктор посредством рентгеновских снимков контролирует процесс формирования соединительной ткани. При благоприятном течении скелетное вытяжение отменяют через 4 недели, далее подвижность голеностопа фиксируют гипсовым лангетом на срок 2-4 месяца.
После снятия гипса делают контрольный рентгеновский снимок, назначают реабилитационные мероприятия.
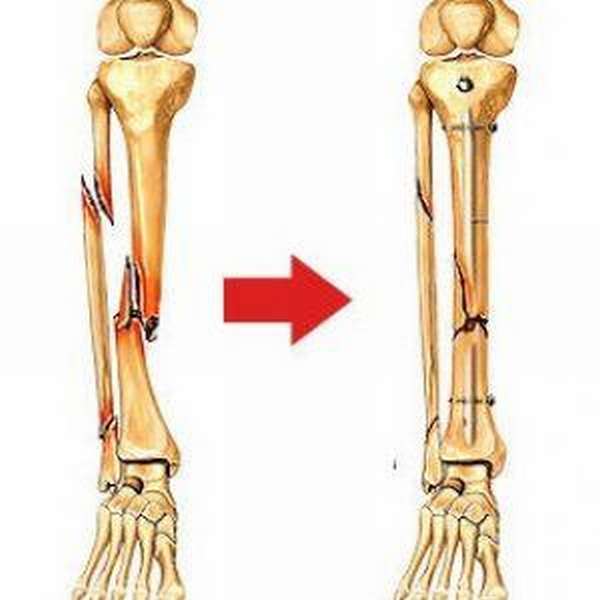
Перелом заднего края большеберцовой кости, фрагментарные, открытые травмы требуют оперативного вмешательства. Обычно операцию проводят после недельного пребывания пострадавшего в стационаре, когда его состояние будет стабилизировано. На предоперационном этапе пациент находится на скелетном вытяжении.
Для справки! Перед операцией врачи выполняют всестороннее обследования с целью определения противопоказаний к хирургическому вмешательству.
С учетом характера и уровня перелома берцовой кости используют различные металлоконструкции: стержни, пластины, шурупы, аппарат Илизарова.
Процедура требует от пациента горизонтального положения тела, и проходит в несколько этапов:
- Операционное поле (всю нижнюю конечность) обрабатывают антисептиком.
- По передней поверхности коленного сустава делают разрез кожных покровов.
- Пальпаторно определяют место введения стержня – полость костномозгового канала.
После установки проводят блокировку стержня. В зону конечного сустава монтируют дренаж, послойно ушивают рану, накладывают швы, далее асептические повязки. Завершают операцию эластичным бинтованием.
Удаление стержня целесообразно проводить, когда рентгенологическое фото демонстрирует полное сращение кости (в среднем это год-два после операции).
Перед операцией пациент пребывает на скелетном вытяжении до начала образования первичной костной мозоли. Под общей анестезией место постановки пластины очищают от кровяных сгустков, костных отломков, мягких тканей.

Далее устанавливают пластины биосовместимые с тканью (чаще титановые), фиксируют шурупами. Для контроля проводят рентген, прослойное сшивание раневой полости, накладывают гипсовой лангет.
Для вывода скопившейся крови, вдоль пластины укладывают дренаж.
Пострадавший 3-5 суток находится в лежачем положении, нога на возвышении. На 12-14 сутки снимают швы, после чего доктор разрешает передвигаться с помощью костылей. На 5 недели назначают разработку конечностей.
Для остеосинтеза берцовой кости используют шурупы, как самостоятельный метод фиксации или крепления пластин к костным структурам. Существует несколько вариаций шурупов: спонгиозные, кортикальные, стягивающие. Демонтируют фиксаторы после полного сращения кости.
Компрессионно-дистракционный аппарат пользуется особой популярностью для скрепления фрагментов костной ткани. Приспособление состоит из металлических колец, к которым крепятся спицы из нержавеющей стали, проходящие через костную ткань.
Механические стержни соединяют кольца, что позволяет изменять положение сегментов в процессе лечения.
Для справки! Недостатком методики называют наличие массивной металлоконструкции.
Вне зависимости от типа перелома пациенту проводят фармакотерапию. В лечебной тактике преимущественно используют препараты разной направленности: 
Подробнее о всех препаратах с кальцием.
Они обеспечивают нормальную роботу органов и систем, поддерживают естественные процессы роста, обмена веществ, повышают устойчивость к агрессии болезнетворных микроорганизмов.
Возможные осложнения
При грамотном проведении лечебно-реабилитационных мероприятий, правильной тактике лечения и реабилитации исход травмы чаще благоприятный.
Однако существует вероятность осложненного течения:
- нарушения целостности нервных пучков, сосудов, мышц, сухожилий, связок,
- развития ложного сустава,
- инфицирования раны,
- появления деформирующего артроза, отсекающего остеохондроза,
- инвалидности, ампутации части нижней конечности.
Пострадавший подвергается риску развития хронических болей в голени.
Реабилитация и сколько длится восстановление функции ноги
Как разрабатывать ногу после перелома берцовой кости? Мероприятия для компенсации нарушенных или полностью утраченных функций систем опорно-двигательного аппарата рекомендованы сразу после постановки гипсовой повязки. Пациент должен аккуратно шевелить пальцами, поворачивать стопу.
Тактика реабилитации подразумевает комплекс физиотерапевтических процедур:
- лечебной физической культуры,
- магнитотерапии,
- электрофореза,
- лазеротерапии.
Когда пострадавшему разрешено принимать горизонтальное положение, назначают дозированную ходьбу с использованием костылей.
Расстояние последовательно увеличивают, при этом на травмированную ногу дают щадящую нагрузку. Когда снимут гипс, пациенту разрешены занятия в бассейне, расширенные упражнения ЛФК, массаж.
Совет! Во время реабилитации после перелома большой берцовой кости важно скорректировать дневной рацион. Питание должно быть сбалансированным с акцентом на продукты с высоким содержанием кальция, витамин, клетчатки (молочную и мясную продукцию, овощи, фрукты).
Период сращения берцовой кости будет зависеть от особенностей организма, степени тяжести травмы. Восстановление функциональной активности нижней конечности займет 4-5 месяцев, дольше при открытых и фрагментарных травмах, при условии раннего возобновления двигательной активности, проведении полноценных реабилитационных мероприятий.
Заключение
Повреждения берцовой кости требуют своевременного и адекватного лечения. Обязательно при любых видах травмы обращаться за врачебной помощью, что позволит провести грамотный диагностический поиск, выбрать оптимальную терапевтическую тактику, минимизировать риск неправильного срастания костей, развития осложнений.
Причины боли в области коленной чашечки

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Коленная чашечка (надколенник) — это небольшая, но значимая кость. Она принимает на себя удар при падениях на колени и защищает коленный сустав от повреждений. Кроме того, при движении она препятствует боковым смещениям бедренной и большой берцовой кости, которые образуют коленный сустав. Когда болит коленная чашечка, это повод обратиться к врачу.
Если боль появилась после падения — необходимо исключить перелом надколенника, если боли постоянные — есть риск развития хронических заболеваний костной и хрящевой ткани.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
В некоторых случаях боль в коленной чашечке проявляется не только в движении или при нажатии на кость, но и в состоянии полного покоя. Причинами такого состояния могут быть тендинит либо повреждения мениска.
Тендинит — это заболевание сухожилий воспалительного характера. Он поражает связку надколенника, которая является продолжением связки квадрицепса бедра и участвует в разгибании колена.
Причинами тендинита могут быть:
- длительная ненормированная нагрузка на сустав;
- возрастные дистрофические изменения в тканях;
- инфекционные заболевания.
Боль в колене сопровождает пациента в состоянии покоя. Она усиливается при разгибании поврежденной ноги в колене: при ходьбе по ступенькам, при вставании со стула. В лечении коленного тендинита используют фиксирующие повязки, обезболивающие и противовоспалительные препараты, массаж и лечебную физкультуру.
Мениск — это хрящевая прослойка в коленном суставе, которая служит своеобразным амортизатором. Его можно травмировать при любом резком движении в результате удара или падения.
В зависимости от тяжести повреждений выделяют:
- полный разрыв мениска;
- неполный разрыв.
При полном разрыве возникает острая боль, а со временем развиваются остальные симптомы: отечность сустава, ограничение подвижности конечности.
Неполный разрыв мениска — опасная патология, поскольку сначала не доставляет пациенту неудобств, а гематома после ушиба проходит в течение недели. Со временем щель в мениске расходится, а под чашечкой появляется ноющая боль. Без своевременного лечения происходит дальнейшее разрушение хряща. В зависимости от характера повреждения мениска может потребоваться иммобилизация конечности, обезболивающие и противовоспалительные инъекции, а в запущенных случаях даже хирургическое лечение.
Боль, которая усиливается при сгибании или разгибании ноги в суставе и приседаниях может быть симптомом первой стадии хронических заболеваний. Определить причины и точную локализацию и объяснить, что делать в такой ситуации, сможет только врач.
Патология развивается при растяжении связок надколенника, а также в период формирования скелета у подростков. Из-за нарушения кровообращения происходит разрушение костной ткани большеберцовой кости, а также хрящей. Болезнь проявляется болью под коленной чашечкой, которая усиливается во время физических нагрузок. Над коленом появляется болезненная шишка.
В зоне риска находятся подростки от 8 до 15 лет, которые занимаются спортом. Им назначают анальгетики, противовоспалительные средства, лечебную физкультуру и массаж.
Артроз — это воспалительные и дегенеративные изменения в коленном суставе. На начальных стадиях болезнь проявляется болезненными ощущениями именно под чашечкой, а затем уже охватывает весь сустав. У пациента болит колено во время первых движений после длительного отдыха. Если осторожно начать ходить, то сустав наполняется достаточным количеством смазки, и боль проходит.
Лечение артроза комплексное, направлено на снятие боли, восстановление хрящевой ткани и подвижности сустава. Назначают противовоспалительные препараты, хондропротекторы, согревающие мази и компрессы.
Если боль в надколеннике не проходит, это может быть признаком хронических заболеваний, травм, обменных нарушений в костной либо хрящевой ткани.
Наиболее распространенная травма коленной чашечки — это ее перелом. Чаще всего он возникает при падении на согнутое колено.
Симптомы проявляются непосредственно после травмы либо спустя некоторое время:
- боль спереди коленного сустава, которая усиливается при попытке опереться на поврежденную конечность;
- появление гематомы и отечность сустава;
- при надавливании на чашечку можно увидеть ее западение;
- при переломах со смещением осколки могут передвигаться выше или ниже надколенника.
При трещинах чашечки ее анатомическая целостность не нарушается, а симптомы развиваются спустя некоторое время после травмы. Колено отекает, ноет в состоянии покоя и болит во время движения.
Первая помощь при переломе — обездвижить конечность, положить на колено полотенце, а сверху на него — лед. Далее врач должен сделать снимок и оценить вид повреждения. При переломах без смещения на ногу надевают обездвиживающую повязку. Переломы со смещением могут требовать хирургического лечения — осколки соединяют винтами или проволокой.
Механические повреждения связок коленного сустава — это их растяжения, полные или частичные разрывы. Они возникают при падении, резких движениях либо чрезмерных физических нагрузках. В зависимости от локализации и тяжести травмы могут развиваться различные симптомы:
- боль над коленной чашечкой, под ней либо в центре сустава;
- ограничение подвижности конечности;
- появление отеков и гематом;
- при полном разрыве связки на ногу опереться невозможно, а колено принимает неестественное положение.
Лечение можно назначить на основании результатов рентгенографии. Если целостность связки не повреждена — достаточно носить эластичную повязку, ограничить подвижность ноги и наносить на колено мази и компрессы. Если произошел разрыв связки — на нее накладывают шов, после чего конечность фиксируют гипсом.
Остеопороз принято считать возрастной патологией, но он может развиваться и у молодых пациентов. При обменных нарушениях, малоподвижном образе жизни, недостатке витаминов и микроэлементов костная ткань становится хрупкой и пористой. В таком случае ноющие боли сопровождают пациента постоянно — как в движении, так и во время отдыха.
Больным назначают обезболивающие средства, хондропротекторы и негормональные противовоспалительные таблетки либо мази. Кроме того, потребуется специальная диета с высоким содержанием белка и хондроитина, а также лечебная гимнастика.
Артрит — хроническое воспаление сустава, которое сопровождается постоянной болью. Колено отекает, ограничивается его подвижность, в полости сустава скапливается жидкость. Может появляться синдром баллотирующего надколенника — при сгибании ноги в колене либо приседании он погружается в жидкость, а при выпрямлении конечности занимает правильное положение.
Выделяют 2 основных механизма развития болезни:
- инфекционный (стрептококковый, стафилококковый артрит);
- неинфекционный — связан с обменными патологиями, травмами и аллергическими реакциями.
Лечение артрита коленного сустава зависит от его происхождения. В любом случае назначаю анальгетики и противовоспалительные средства, хондропротекторы, витамины, иммуномодуляторы. Больному рекомендуют избавиться от лишнего веса и нести адекватные физические нагрузки.
Точно ответить на вопрос, почему болит коленная чашечка, часто невозможно без дополнительных методов исследования. Врачу важно знать об образе жизни пациента, режиме физической активности и наличии травм коленного сустава в анамнезе. Повреждения структуры кости видны на рентгеновских снимках, но в некоторых случаях может потребоваться и анализ крови. Лечение проходит под контролем врача, в большинстве случаев госпитализация не требуется.
Переломы конечностей наиболее распространены среди травм. Ситуация осложняется зимой, когда улицы покрывает снег, и присутствует гололед. Одной из наиболее тяжелых является травма большой берцовой кости. При переломе части большеберцовой кости повреждается боковой отдел сустава. Перелом сопровождается смещением либо вдавливанием отломков. Проявляется травма резкой болью в ноге, ограничением движения и нарушением опоры. Схему лечения врач назначает индивидуально после рентгена. Возможно подключение к терапии хирургических методов, гипсовой повязки и применение вытяжения.

Мышечно-связочный аппарат крепится к утолщению на кости – мыщелку. Подобных утолщений на косточке существует два:
- Внутренний медиальный.
- Наружный латеральный.
Данные участки являются наиболее хрупкими, их покрывает хрящевая ткань. Она по своей природе подвержена повреждению. Травма может быть со смещением голени наружу либо вовнутрь. В первом случае повреждается внешний мыщелок, во второй ситуации — переламывается внутренний фрагмент кости.

Классификация травм достаточна большая. Диагностируют полные и неполные повреждения, переломы обоих участков берцовой кости. В основном травмы разделяют на:
- переломы со смещением отломков;
- переломы без смещения.

Повреждение мыщелка часто сопровождается разрывом мениска и связок, переломами межмыщелкового возвышения, надрывом колена.
Для перелома характерно появление боли и дискомфорта. Неприятные ощущения настолько сильные, что порой не возникает сомнения, что это серьёзный перелом. Уточнить диагноз можно с помощью рентгена.
Данный перелом несложно определить даже не специалисту:
- в коленном суставе может наблюдаться боковая подвижность и деформация;
- нарушается функционирование сустава;
- возникает сильная боль в ноге и колене;
- нередко перелом сопровождается гемартрозом.
Сустав также может увеличиться в объёме и опухнуть. Наблюдается отечность большого размера. Это свидетельствует о нарушении кровообращения в суставном аппарате. Характерным признаком травмы является гемартроз.

При диагностике выполняется необходимая пальпация. Врач таким образом определяет, где именно локализуется сильная боль и выясняет характер проблемы. К доктору следует обратиться непременно в том случае, если при надавливании на колено ощущается болезненность.
Чтобы самостоятельно выявить проблему, можно выполнить постукивание по оси голени. Нередко рентген показывает косой перелом, кость повреждается наискось. Закрытые переломы часто диагностируется при повреждении колена, поэтому очень важно своевременно обратиться к врачу за помощью. Насколько сильно смещены отломки — покажет рентген.

Лечение обязательно должно осуществляться в больнице. При диагностировании смещения пациента могут направить на пункцию и удаление накопившейся в суставном аппарате крови. Далее конечность необходимо прочно зафиксировать для полного срастания отломков. Несомненно, потребуется врачебная помощь:
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- вправление конечности;
- восстановление мыщелков в суставной впадине;
- наложение гипса.
На конечность нельзя опираться более 3-х месяцев, поэтому назначается ходьба на костылях. Пациенту также показаны ЛФК и УВЧ.
При переломе, когда осколки смещены, применяется вытяжение с одномоментной репозицией или без нее. Скелетное вытяжение показано при значительном смещении и вывихе утолщения. Вытяжение используют на протяжении двух месяцев, после чего назначаются лечебные упражнения.

При особо сложных переломах дистального отдела назначается оперативное вмешательство с вправлением наружного мыщелка. Хирурги добиваются полного совмещения отломков кости и исключают ущемление участка в суставном аппарате. Устраняется выраженная компрессия отломков. При многооскольчатом переломе применяется винтообразный аппарат Илизарова. Сооружение позволяет правильно расположить отломки заднего края кости. В щели отломков вводится специальный клин, который стягивается винтовыми шурупами и специальной пластиной.

В некоторых случаях выполняется операция на кости по методу Ситенко. Сустав вскрывается для проведения остеотомии. Верхнюю часть мыщелка утолщения приподнимают, стягивают специальными креплениями. После чего рана ушивается и устанавливается дренаж на 3 дня.
Полная опора на конечность при подобной операции возможна только через полгода. Это позволяет предотвратить осложнения и дать перелому качественно срастись.
При долгой неподвижности мышцы атрофируются, поэтому период восстановления является весьма важным. После снятия гипса начинается курс реабилитации. Он включает:
- сгибание и разгибание конечности;
- приседания;
- ходьбу.
Назначается специальный комплекс упражнений, который поможет отказаться от костылей и начать ходить самостоятельно. Нагрузка на конечность должна увеличиваться постепенно, чтобы не возникло осложнений. В процессе реабилитации улучшается двигательная функция травмированной конечности, мышцы приходят в норму и становятся крепче и эластичнее. Происходит полное восстановление суставного аппарата.
В восстановительном периоде назначаются:
- электрофорез;
- магнитотерапия;
- воздействие током на большеберцовый нерв.
Эти физиопроцедуры усиливают регенерацию суставных и мышечных тканей в проксимальном отделе и улучшают обмен веществ и кровообращение в суставе. Мышцы укрепляются, отчего пациент может обходиться без костылей. Улучшается транспорт питательных веществ к суставному аппарату, что способствует скорейшему выздоровлению.
Немаловажным является и питание в восстановительном периоде при импрессионном переломе. Больному требуется налегать на пищу, богатую фосфором, кальцием и витаминами. Правильное полноценное питание усиливает микроциркуляцию крови в тканях. Показан прием мультикомплексов с содержанием токоферола, аскорбиновой кислоты, ретинола и других веществ. Сроки лечения зависят от характера травмы и вида операции.

В период реабилитации боли в суставном аппарате могут усилиться. Это связано с перенесенной травмой. При необходимости врач может назначить курс препаратов. Следует знать, что берцовая кость восстанавливается не менее пяти–шести недель. Все это время пациенту нужно постоянно находиться в гипсе и не нагружать лишний раз травмированную конечность.
Из возможных осложнений могут наблюдаться хромота или укорочение ноги. При выраженной деформации колена требуется срочно обратиться к врачу. При повреждении сосудисто-нервных пучков возможно проникновение инфекции.
После длительной иммобилизации возможна потеря дееспособности. Восстановление движений с помощью комплекса упражнений и физиопроцедур поможет вернуть двигательную активность колена. При соблюдении всех врачебных мер осложнения развиваются крайне редко. Возникновение неблагоприятного прогноза возможно только под действием различных негативных факторов.
Игорь Петрович Власов
- Карта сайта
- Диагностика
- Кости и суставы
- Невралгия
- Позвоночник
- Препараты
- Связки и мышцы
- Травмы
Читайте также:







