Подагра на греческом языке

Если подходить к определению слишком педантично, то эта болезнь, подагра, относится только к суставу основания большого пальца ноги (самый распространенный симптом). Другие названия этого же вида подагрического артрита в зависимости от места его возникновения называют: гонагра, чирагра, рачидагра.
Но больному в момент его знакомства с подагрой абсолютно всё равно, как что называется. Потому что он испытывает невыносимую боль. Пронизанная иглами или как будто сдавленная тисками ступня, на которую невозможно опереться — это первое, сильное, внешнее проявление подагры. Но начинается болезнь намного раньше.
Боль – это существенная, но не единственная проблема. Подагра часто развивается в тесном сочетании с такими серьезными заболеваниями как гипертония и сахарный диабет, а это уже действительно влияет на продолжительность и качество жизни. Так что предлагаем ознакомиться, что это за болезнь, каковы ее симптомы, какие существуют способы лечения. А также рассмотрим, нужно ли придерживаться диеты и как это помогает при подагре.
Подагра, что это за болезнь?
Подагра начинается задолго до проявления первых симптомов. Вследствие нарушения обмена мочевой кислоты, избыток ее в виде кристаллов годами накапливается в суставах и мягких тканях. Генетическая предрасположенность, нарушение метаболического обмена, снижение функции почек и лишний вес – вот частые причины возникновения подагры.
Первый яркий симптом – это боль в суставе. К слову сказать, симптом не специфичный, то есть подобные боли возникают и при других заболеваниях суставов, что создает проблему при диагностике подагры. Боль очень острая, а воспаление сустава появляется мгновенно. При первых приступах подагры поражаются суставы ног: сустав большого пальца, голеностопа или колена.
При приступе начинает беспокоить один, реже два сустава. Из-за возникающего отека сустав увеличивается в размерах, краснеет и становится горячим. Как правило, приступ подагры проходит за неделю, из которых первые два дня самые тяжелые. Затем боль уменьшается, иногда даже без помощи противовоспалительных лекарств, и опять наступает спокойный период бессимптомного течения болезни.
При дальнейшем развитии подагры частота приступов увеличивается до 3-4 раз в год, они становятся более продолжительными, также болезнь захватывает большее количество суставов. Следующая стадия – это отложение солей мочевой кислоты (уратов) в мягких тканях, при этом они набухают и образуют тофусы, в том числе в почках, что грозит возникновением мочекаменной болезни.
Диагностика подагры
Чаще всего, по разным причинам, врачам приходится основываться на характерной клинической картине подагры. Когда у больного уже не в первый раз наблюдаются острые воспаления суставов ног, в анализах крови уровень мочевой кислоты более 480 мкмоль/л, а в момент приступа повышаются скорость оседания эритроцитов и С-реактивый белок.

Гарантированно подтвердить или опровергнуть диагноз подагры можно с помощью метода поляризационной микроскопии, получив кристаллы мочевой кислоты из синовиальной жидкости при пункции сустава.
Также в постановке диагноза может помочь ультразвуковая диагностика. На УЗИ при подагре видно два контура сустава. При достаточной квалификации специалиста УЗИ он поставит диагноз подагры или, допустим, артроза.
Лечение
Лечение при подагре условно можно разделить на два процесса:
- Лечение во время приступа подагры
Это только медикаментозное лечение, направленное на то, чтобы хоть как-то помочь преодолеть болевой приступ. Перечень лекарств, их сочетание и дозировки подбираются врачами индивидуально. Обычно в максимально возможных дозировках назначают нестероидные противовоспалительные препараты (НПВП) в сочетании с колхицином. Принимают лекарства обычно до полного снятия воспаления.
К слову сказать, во время первого приступа подагры еще надо найти силы добраться до врача. Потому что любые попытки перемещения чувствительны для больного сустава, так как на ногу наступить практически невозможно. Для таких случаев врач назначает короткий курс обезболивающих. Так что к следующему приступу подагры пациент, как правило, знает свой перечень лекарств, который должен быть у него в домашней аптечке.
- Профилактическое лечение заболевания в промежутках между кризисами
Еще более важная часть лечения – это профилактическая. От того насколько строго ее придерживаются пациенты, зависит насколько редко будут случаться приступы подагры. Их частоту можно сократить от нескольких раз в год до одного раза в несколько лет. Профилактическое лечение подразумевает соблюдение низкопуриновой диеты и приём лекарств.
При подагре главное ограничение в рационе питания — это алкоголь. В первую очередь, пиво и крепкий алкоголь. Потому что они задерживают выведение мочевой кислоты почками, из-за чего она накапливается в крови.
Мочевая кислота образуется из пуринов, которые поступают в организм человека вместе с пищей. При подагре потребление продуктов с высоким содержанием пуринов желательно сократить. И основное ограничение, как видно из таблицы, касается высокобелковой пищи.
Что желательно исключить и что сократить в своем рационе:
| Продукты которых следует избегать | Продукты которые следует ограничить | Продукты которые можно потреблять |
|---|---|---|
| алкоголь (пиво и крепкие напитки) | бобовые (фосоль, горох, бобы) | молоко и молочные продукты |
| мясные и рыбные бульоны | щавель, шпинат | зерновые (хлеб, каши, отруби) |
| морепродукты и ракообразные | томаты | картофель |
| печень | баклажаны | морковь |
| субпродукты (печень,почки,легкие) | редис | капуста |
| жареное мясо | цветная капуста | огурцы |
| копчености | спаржа | тыква |
| острые приправы, специи | грибы | лук |
| Шоколад, кофе, какао | рыба, икра | свекла |
| Мясные и рыбные консервы | отворное мясо, рыба | сельдерей |
| вино | орехи | |
| арбузы, дыни | ||
| ягоды и фрукты |
Главная роль в профилактическом лечении подагры отводится лекарственным препаратам, снижающим уровень мочевой кислоты в крови.
На начальном этапе обычно назначаются минимальные дозы и в дальнейшем они постепенно увеличиваются, ориентируясь на показатели мочевой кислоты в анализах крови, которые должны составлять 300-360 мкмоль/л.
Чем строже соблюдается низкопуриновая диета, тем меньше дозировка принимаемого препарата. А само лекарство, чтобы не допустить развития подагры и сократить частоту приступов, нужно принимать постоянно на протяжении многих лет.
Еще одной важной рекомендацией для предотвращения дальнейшего развития подагры является нормализация веса тела. Проще говоря, похудеть, если имеется избыточный вес. Повторимся, что лишний вес является одной из частых причин возникновения заболевания. Рекомендуем проверить свой ИМТ.
При нормальном весе не только снижается риск возникновения подагры, но и, если всё-таки заболевание диагностировали, нормальный вес не допустит дальнейшего развития и существенно снизит частоту приступов.
В подтверждение сказанного предлагаем посмотреть видеовыступление известного врача Мясникова А.Л., который знаком с подагрой по личному опыту. Отрывок, посвященный подагре, начинается с первой минуты. В данном видео рассматриваются вопросы трудности диагностики, постоянства лечения, и варианты медикаментов.
Хорошо. Давайте поговорим на тему альтернативного лечения.
Природные средства как альтернатива противовоспалительным препаратам.
При проведении исследований в некоторых случаях при приёме НПВП выявлено отсутствие снижения боли и припухлостей по сравнению с группой плацебо. То есть выводы некоторых научных исследований говорят о бесполезности противовоспалительных препаратов.
Веками люди использовали природные противовоспалительные средства растительного и животного происхождения, побочные действия которых не так опасны и проявляются реже. Наиболее часто используемые народные средства рассматриваются в этой статье.
Омега3. Исследования показали, что всем известный рыбий жир, содержащий Омега-3, полиненасыщенные жирные кислоты, является одним из самых эффективных природных противовоспалительных средств.
Эффективность биологического состава рыбьего жира в лечении артрита по сравнению с традиционными фармацевтическими противовоспалительными средствами была доказана положительными клиническими исследованиями. Рекомендуемая дозировка составляет в общей сложности до 5 г Омега-3 в день вместе с едой.
Салицин. Это одно из старейших растительных средств от боли и воспаления, содержащееся в коре деревьев семейства ивовых (осина, белая ива). Салицин из коры преобразуется печенью в салициловую кислоту и, как считается, имеет меньше побочных эффектов, чем аспирин. У него есть некоторые противопоказания к применению, ознакомиться с которыми можно по ссылке
Ресвератрол представляет собой вещество растительного происхождения. Полифенол находится в разных концентрациях во многих различных растительных источниках. Считается, что наибольшее его содержание в кожуре красного винограда и красном вине, а также чернике, шелковице.
Группа ученых (Elmali et al), сообщила в 2007 году, что внутрисуставная инъекция ресвератрола защищает хрящ и уменьшает воспалительную реакцию при моделировании остеоартроза коленного сустава. По выводам данного исследования клинических испытаний не проводилось.

Зеленый чай. Благодаря своим антиоксидантным свойствам, зеленый чай уже давно признан отличным профилактическим средством от сердечно-сосудистых и онкозаболеваний. Его противовоспалительные и хондропротекторные свойства продемонстрированы исследованиями совсем недавно. Рекомендуемая норма — 3-4 чашки в день.
Ссылки на исследования и описания других народных средств (куркума, эфирное масло ладана и пр.), а также информацию о механизмах подавления воспаления этими средствами можно найти в обозначенной выше статье.
Резюме
Итак, подведем итог вышесказанному. Подагра – это хроническая болезнь суставов, которая в первую очередь существенно влияет на качество жизни. Поначалу, когда вследствие нарушений происходит накопление мочевой кислоты в суставах и тканях, болезнь протекает без особых симптомов. Далее подагра проявляет себя болезненными приступами, которые могут случаться до нескольких раз в год. Для контроля над заболеванием требуется постоянное профилактическое лечение, состоящее из низкопуриновой диеты и приеме лекарств. Будьте здоровы!
Подагра – это болезнь, известная с древних времен. Впервые ее диагностировал Гиппократ в 5-м веке до нашей эры, обозначив этим словом резкую боль в стопе. На греческом языке "подагра" обозначает "нога в капкане". Чаще всего от этого недуга страдали богатые люди и королевские особы, потому как употребляли в пищу много жирного мяса и рыбы, икры, а также алкоголя. Такой диагноз ставили Карлу V, Генриху VIII. Также подагру считали признаком гениальности, так как ею были поражены Леонардо да Винчи, Александр Македонский, Исаак Ньютон, Чарльз Дарвин.
Первым научно обоснованным объяснением медицинского термина "подагра" (что это за заболевание и чем конкретно оно вызывается) стала книга "Трактат о подагре", написанная в 1685 году. Позднее был выявлен тот факт, что у всех больных был повышенный уровень мочевой кислоты в крови. Это явление называется гиперурикемия. В 19-м веке ученые обнаружили соли натриевой кислоты в суставной жидкости во время приступов подагры. И лишь в 20 веке в полной мере была установлена зависимость между присутствием солей и обострениями заболевания.
Подагра – что это?
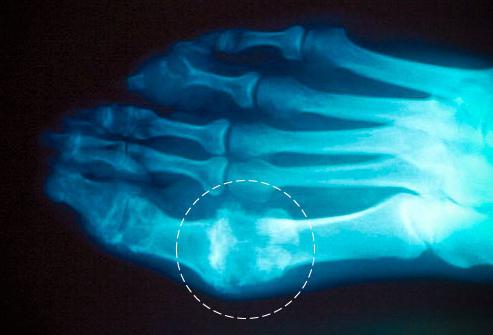
Это хроническое заболевание, вызванное повышенным содержанием в крови мочевой кислоты и откладывающимися солями (уратами) в тканях, что проявляется в виде острого артрита и образований подагрических узлов (тофусов). Излюбленными местами для концентрации отложений становятся суставы, хрящи, сухожилия, т. е. места с недостаточным кровоснабжением. Белые кровяные тельца борются с солевыми кристаллами, но погибают, проиграв, образовывая в месте борьбы очаг воспаления. Этот процесс и называется острым приступом подагры. Обычно мочевая кислота выводится почками, но при нарушениях в их работе получается так, что они не справляются.
Люди из группы риска
По статистике, у трех человек из тысячи диагностируется подагра. Что это за люди и почему именно они? Чаще всего больными являются мужчины старше 40-ка лет, реже женщины в период менопаузы, но бывают и случаи проявления болезни в более раннем возрасте.
Не обходится и без наследственной предрасположенности, поэтому если в роду у старших есть такая проблема, то нужно с молодого возраста следить за своим питанием и своевременно проверяться. Наиболее часто встречающийся случай – это подагра большого пальца на ноге в месте его крепления к стопе. Проявляется она в виде острого приступа боли, повышения температуры, озноба. Сам же палец становится красным или даже фиолетовым, горячим, к нему становится невозможно прикоснуться, не ощутив боль.

Помимо генной предрасположенности, к группе риска можно отнести людей, имеющих значительный лишний вес и ведущих малоактивный образ жизни, злоупотребляющих алкоголем и предпочитающих еду с повышенным содержанием пуринов. Ниже будет приведен список запрещенных продуктов, а также расписана примерная диета при подагре. Конечно, ограничения в еде не являются основой лечения, но могут стать отличной профилактикой или отсрочить первый приступ.
Что еще следует знать о таком заболевании, как подагра? Что это - последствие сахарного диабета, ожирения, ишемической болезни сердца, артериальной гипертензии, метаболического синдрома, почечной недостаточности, свинцовой интоксикации, трансплантации органов, псориаза и заболеваний, связанных с кровью.
Следует отметить, что в последние годы подагра встречается намного чаще, причем в развитых странах, так как их жители едят много мяса, жирной рыбы и алкоголя. Во времена Второй мировой войны этот недуг встречается крайне редко. То же можно сказать и о малоразвитых странах Африки.
Подагра: симптомы, фото во время обострения
Первое клиническое проявление подагры – это острый приступ артрита, который развивается, "как гром среди ясного неба", в якобы абсолютно здоровом теле. Хотя, если человек внимательно относится к своим ощущениям, то он заметит, что за день или за пару дней наблюдались предвестники приступа:
• непривычные ощущения в суставах;
• ощущение то жара, то холода;
Главным провокатором острого приступа является питание неправильными продуктами с повышенным содержанием пуринов, как переедание, так и голодание, алкоголь. Именно поэтому непременно должна соблюдаться диета при обострении подагры. Травмы, длительное пребывание в узкой обуви, многочасовая ходьба, повышенные психические и физические нагрузки, а также некоторые инфекционные заболевания, такие как ангина и грипп, тоже являются факторами, вызывающими приступы острой подагры. Употребление лекарственных препаратов, нарушающих нормальное выведение почками мочевой кислоты, тоже может спровоцировать обострение.
Классический подагрический приступ
Как правило, ночью резко появляется сильная боль в первом плюснефаланговом суставе, это место опухает, краснеет и чуть позже начинает шелушиться. Симптомы развиваются быстро по нарастающей, достигая своего апогея за несколько часов. Все это сопровождается лихорадкой и высокой температурой вплоть до 40 °С, а также повышенными показателями лейкоцитов и СОЭ в общем анализе крови. Сустав болит настолько сильно, что к нему невозможно прикоснуться даже мягким одеялом, вследствие чего происходит полное обездвиживание ноги, на которой он находится. Через пару-тройку дней все воспалительные признаки уменьшаются, а еще через неделю пропадают вовсе. Температура и все показатели крови входят в норму, и больной снова чувствует себя прекрасно и абсолютно здоровыми. Следующие приступы возникают хаотично, но из раза в раз поражают все большое количество суставов.
Но не всегда первый приступ протекает по такому сценарию. Лишь в 60% случаев затрагивается большой палец на ноге, в остальных же 40% наблюдается атипичная локализация артрита, подразумевающая мелкие суставы колен, локтей и кистей рук, иногда даже воспалению подвергаются ушные раковины и крылья носа.
Нетипичные проявления первого приступа
Существует несколько форм подобных проявлений:
1. Ревматоидоподобная, при которой приступ довольно длительный, и очаг воспаления локализуется в суставах кистей.
2. Псевдофлегманозная - проявляется в виде моноартрита сустава средней или крупной величины с ярким выражением таких признаков, как сильный отек и покраснение кожных покровов не только в месте воспаления, но и вокруг, высокая температура и лихорадка, в крови резко увеличивается СОЭ, зашкаливает уровень лейкоцитов.
3. Полиартрит, который можно спутать с ревматическим или аллергическим, протекающий с быстрым обратным развитием.
4. Подострая форма, поражающая, как правило, именно большой палец на ноге, но с несильно проявляющимися признаками.
5. Астеническая форма, при которой боль в суставах есть, но небольшая, из характерных признаков наблюдается лишь несильное покраснение кожи.
6. Периартрическая, очагом воспаления при которой становятся сухожилия, чаще всего пяточное, что приводит к его уплотнению и утолщению.
Длительность приступов бывает различной: от 3-х до 45-ти дней. Обычно первые приступы не сильно болезненные и ярко выраженные, именно поэтому трудно диагностировать подагру на ранних стадиях. В зависимости от того, насколько ярко проявляются при таком диагнозе, как подагра, симптомы, лечение (фото показывают степени тяжести заболевания) может начаться несвоевременно.
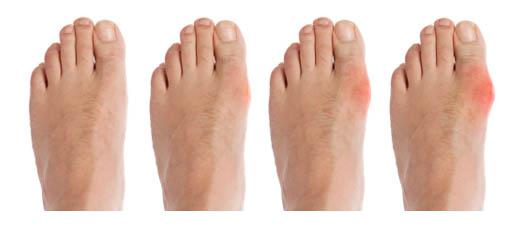
Осложнения подагры
Если не начинать как можно раньше лечение подагры медикаментами, то могут развиться дополнительные осложнения, такие как:
• формирование в них камней;
• нарушение функционирования мочевыделительной системы, что даже может привести к полному отказу почек, особенно если у пациента дополнительно наблюдаются сахарный диабет и артериальная гипертензия;
• эрозийно-деструктивный полиартрит, атеросклероз.
Подагра: лечение, препараты и рекомендации в питании
Очень большое значение имеет употребление определенных продуктов, а точнее их ограничение вплоть до полного исключения, особенно во время острого приступа. Основой как длительного лечения, так и при остром приступе является диета при подагре. Примерное меню не должно содержать следующие продукты:
- мясо (жареное мясо, печень, мозги, легкие, мясо молодых животных) и рыбу, раков;
- щавель, шпинат, цветную капусту, зеленый горошек;
- шоколад, крепкий чай и кофе;
- алкогольные напитки, в особенности пиво и вино;
- яйца, молоко высокой жирности и молочную продукцию.
Необходимо обильное питье, примерно 2-2,5 литра чистой воды в сутки.
Актуальна низкокалорийная диета при подагре ног, бедная пуринами, белками и липидами, потому как их повышенное содержание задерживает соли и мочевую кислоту в клетках тканей. Из мясной продукции больной может позволить себе вареную курятину и ветчину. Если наблюдается лишний вес, то необходимо 3-4 раза в месяц устраивать разгрузочные дни, во время которых следует есть овощи или фрукты.
Если на лицо остро проявляющиеся при диагнозе "подагра" симптомы, лечение (фото показывает видимое воспаление сустава) проводится самым сильным препаратом "Колхицин". Он способствует рассасыванию уратов, помогает лейкоцитам бороться с кристаллами натриевой кислоты.
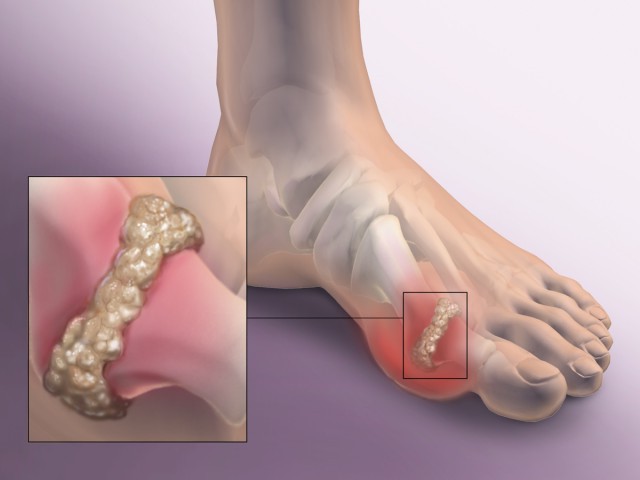
Необходимо начинать немедленное при таком недуге, как острая подагра, лечение. Препараты применяются наиболее эффективные и с меньшими побочными действиями, чем "Колхицин", такие как индольные и пиразолоновые.
К индольному ряду относятся лекарства "Индоцид", "Индометацин", "Метиндол". Они обладают довольно хорошим лечебным эффектом, но уступают пиразолоновым препаратам: "Бутадион", "Реопирин", "Кетазон", "Фенилбутазон". Они отлично снимают воспаление, способствуют ускоренному выведению уратов их организма.
Лечение подагры медикаментами кортикостероидного ряда весьма актуально, так как данные препараты обладают ярко выраженным противовоспалителным эффектом. Их назначают при обострении, если вышеперечисленные лекарства не оказали должного воздействия или вызвали аллергические и сильные побочные реакции.
Недостатком этой лекарственной группы является то, что как только больной перестает их принимать, действие сразу прекращается, и симптомы могут проявиться вновь. Выходит, что кортикостероидная терапия должна быть длительной и непрерывной, а это, в свою очередь, приводит к зависимости, что нежелательно, так как препараты данного ряда имеют много побочных действий.
Рекомендации по питанию при подагре
Каким бы эффективным и своевременным ни было медикаментозное лечение, полностью избавиться от подагры невозможно, но в силах каждого свести к минимуму количество острых приступов, их интенсивность и продолжительность.
Отличным помощником в этом деле станет диета при подагре. Примерное меню обязательно должно содержать нежирное молоко, творог, йогурты, хлеб из муки грубого помола, сахар, мед, супы с фруктовой, молочной или овощной основой, сладкие фрукты, соки, морковь и огурцы. Еду не запрещается приправлять лимонным соком и уксусом.

Следует отдавать предпочтение щелочной минеральной воде, так как она способствует выведению солей из организма. Если ситуация обязывает, и без алкоголя не обойтись, то можно выпить небольшое количество водки, обязательно запивая ее минеральной водой. Рекомендутся пить травяные чаи, а летом есть много арбузов, они отлично "промывают" почки.
Лечебная диета при подагре ног применяется под N6. Следует подчеркнуть, что врачом прописывается именно диета, а не голодание, так как оно способствует резкому увеличению уровня мочевой кислоты в крови, что может спровоцировать внезапный приступ.
Овощи и фрукты употребляются в сыром виде, для разнообразия можно их сварить или запечь. В день должно быть 5-6 приемов пищи, а в перерывах между ними - обильное питье.
Рассмотрим продукты, которые могут входить в примерное меню при подагре.
1. Следует отдавать предпочтение вчерашнему ржаному и пшеничному хлебу, выпечке с отрубями, нельзя есть слоеные и сдобные хлебобулочные изделия.
2. Нежирную рыбу, мясо и птицу можно употреблять не чаще 2-х раз в неделю и только в отварном виде, потому что при варке половина пуринов отдается бульону.
3. Из молочных продуктов разрешается пить молоко, кефир и простоквашу, есть творог, сметану и неострый сыр.
4. Если вы любите яйца, то не стоит себе в них отказывать, но не более одного в день.
5. Жиры должны поступать в организм только с растительным и сливочным маслом.
6. Крупы можно вводить в рацион самые разнообразные и в любом количестве.
7. Овощи можно все, кроме запрещенных, в любом виде, но не соленые и маринованные.
8. К разрешенным холодным закускам можно отнести свежие овощные салаты, винегрет, кабачковую, баклажанную икру и овощные рагу.
9. Фрукты и ягоды можно позволить себе любые, кроме запрещенных, а из сладостей: любые кремы, кисель, мармелад, пастилу, зефир.
10. Можно готовить и есть соусы: молочные, сметанные и на овощном отваре.
11. Из специй допустимы лимонная кислота, лавровый лист, корица и ванилин.
12. Из напитков лучше всего отдавать предпочтение некрепкому чаю, кофе с молоком, цикорию, цитрусовым сокам, морсам, квасу, отвару шиповника и щелочным минеральным водам.
Если больной подагрой страдает еще и ожирением, то тогда применяют низкокалорийный стол N6е. Он такой же, как и вышеизложенное меню, но с удалением из него хлебобулочных изделий, уменьшением количества каш и сладостей. Также следует делать как минимум 4 разгрузочных дня в месяц:
• в первый день употребляем пол-литра кефира и 400 г творога;
• во второй – 1-2 литра молока или кефира;
• в третий день - 1,5 кг овощей в любом виде;
• в четвертый – 1,5 кг яблок или апельсинов.
Народная медицина при лечении подагры
Народная медицина предлагает, чтобы облегчить симптомы протекания такого заболевания, как подагра, лечение. Фото наглядно показывает результаты до и после данных процедур.
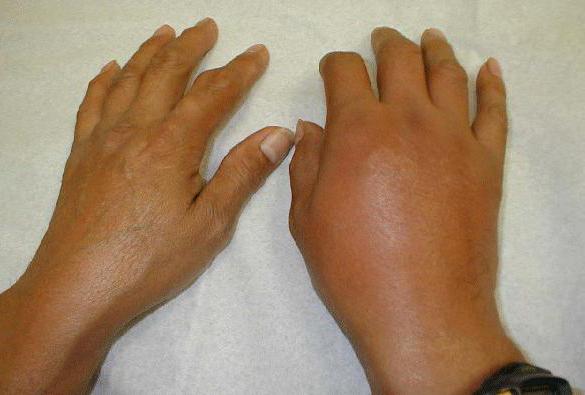
Первый способ таков: необходимо взять один оттаявший кусочек ранее замороженного рыбного филе, приложить на ночь на больной сустав и надеть носок. Также советуют делать примочки на ночь из кусочков сала либо нанести на воспаленное место смесь из молотого активированного угля и воды.
Профилактика подагры
Поможет избежать возникновения и развития даже такого серьезного заболевания, как подагра, врач-терапевт, уролог, нефропатолог и ревматолог, которых необходимо регулярно посещать 2 раза в год, сдавая комплексный анализ крови и мочи. Ежегодно следует делать ультразвуковое исследование почек и рентгенографию суставов. Особенно пристально необходимо следить за уровнем мочевой кислоты и своим питанием людям, чьи ближайшие кровные родственники страдают от подагры или от периодически вспыхивающих приступов артрита.
В профилактических целях настоятельно рекомендуется заниматься спортом, гимнастикой, как можно больше ходить пешком и вести активный образ жизни.
Прогноз по состоянию здоровья больного подагрой полностью зависит от своевременного лечения и здорового образа жизни. Если нет осложнений, то пациент может долгое время быть работоспособным, в противном случае в течение нескольких лет человек приобретает инвалидность.
Одной из наиболее частых причин смерти людей, больных подагрой, становятся болезни почек, влекущие за собой нарушение либо полное прекращение их работы.
Подагра – это медленно протекающее заболевание, постепенно приводящее к частичной или полной парализации, но при правильной терапии и ритме жизни оставаться полноценным человеком можно не одно десятилетие.
I
Подагра (греч. podagra буквально капкан для ног, ломота, от pus, podos нога + agra захват, приступ: синоним болезнь отложения кристаллов мочекислого натрия)
заболевание, обусловленное отложением мочекислого натрия в различных органах и тканях, преимущественно в суставах и почках.
Этиология и патогенез. В основе развития П. лежит стойко повышенный уровень мочевой кислоты в крови (гиперурикемия). Различают первичную (идиопатическую) и вторичную П. Предполагается, что первичная П. обусловлена генетически детерминированными дефектами ферментов, принимающих участие в синтезе мочевой кислоты, и нарушениями механизмов ее выведения почками. Некоторые из этих дефектов установлены. Так, дефицит фермента гуанидин фосфорибозилтрансферазы уже в детском возрасте приводит не только к гиперурикемии и П., но и к психоневрологическим расстройствам, например синдром Леша — Найхана, который встречается исключительно редко. Вторичная П. возникает как осложнение ряда заболеваний и патологических процессов (например, миело- и лимфопролиферативных заболеваний, гемолиза, гемоглобинопатий, хронической интоксикации свинцом), а также при приеме некоторых лекарственных средств (например, диуретиков, рибоксина).
Одной гиперурикемии, как правило, недостаточно для проявления клинических симптомов П., они возникают лишь при отложении солей мочевой кислоты (уратов) в виде кристаллов в тканях суставов, почек и т.д. Нередко гиперурикемия отмечается уже после полового созревания, тогда как первый приступ П. развивается обычно не ранее чем в 30 лет, a у большинства больных в 40—60 лет. Факторами риска развития П. у лиц с гиперурикемией считаются отягощенная по подагре наследственность, ожирение, артериальная гипертензия, гиперлипидемия, злоупотребление алкоголем.
Выделяют три основные механизма развития гиперурикемии и подагры — гиперпродукция мочевой кислоты (метаболическая П.), пониженная экскреция ее почками (почечная П.), комбинация этих причин.
Клиническая картина. Наиболее ярким симптомом П. является острый артрит, наиболее прогностически неблагоприятным — поражение почек. Различают острую и хроническую подагру.
Повторная атака П. развивается у большинства больных через 6—24 месяца после первой, но у ряда больных этот промежуток времени значительно больше (иногда достигает 10—20 лет). Со временем частота острых приступов П. у нелеченых больных нарастает, отмечается одновременное вовлечение нескольких, иногда многих суставов, атаки становятся более выраженными и длительными.
Подагра считается хронической, когда имеется хотя бы один из следующих признаков: хронический артрит, скопления кристаллов солей мочевой кислоты в различных тканях в виде своеобразных гранулем — тофусов, поражение почек. При длительном существовании П. нередко все три признака наблюдаются одновременно. Время, проходящее от первой атаки подагрического артрита до возникновения симптомов хронической П., составляет от 3 до 40 лег (в среднем 12 лет). Хронический артрит при П. отмечается у немногих больных, в основном при вторичной П., несвоевременно начатом неадекватном лечении. Чаще других поражаются первые плюснефаланговые, локтевые суставы, мелкие суставы кистей. В отдельных случаях может развиваться выраженная деструкция суставов, приводящая к значительным нарушениям функции пораженной конечности.
Подагрические тофусы — безболезненные узелковые образования размером от нескольких миллиметров до 1—2 см, расположенные преимущественно в подкожной клетчатке разгибательной поверхности предплечий около локтевых суставов, хряще ушных раковин (главным образом в области завитка), ахилловых (пяточных) сухожилий. Хотя тофусы безболезненны, постепенно может возникать воспаление в расположенных рядом околосуставных сумках (бурсит) или сухожилиях (тендовагинит), что обусловливает появление болей. Иногда тофусы вскрываются наружу, при этом выделяется содержимое белого цвета, по консистенции напоминающее зубную пасту. Тофусы могут располагаться и в других тканях, в т.ч. костях, внутренних органах (например, клапанах сердца).
С развитием тофусов и вовлечением в патологический процесс почек острые атаки артрита возникают реже и становятся менее яркими, постепенно они могут проходить совсем.
Диагноз устанавливают на основании следующих критериев: содержание мочевой кислоты в крови выше 416,4 мкмоль/л у мужчин и выше 356,9 мкмоль/л у женщин; наличие тофусов; обнаружение кристаллов мочевой кислоты в синовиальной жидкости или тканях; острый преходящий артрит. Диагноз П. считается достоверным при наличии любых двух из приведенных критериев. В диагностике вторичной П. учитывают также основное заболевание.
Помимо исследования уровня мочевой кислоты в крови необходимо определить суточную экскрецию ее с мочой, исследовать состояние почек (общий анализ мочи, уровень креатинина и мочевины в крови, проба Реберга, желательно также ультразвуковое исследование почек и мочевыводящих путей).
На точность определения уровня мочевой кислоты в крови и экскреции ее с мочой влияют некоторые методические условия. Исследование обычно проводится на фоне 7-дневного строгого соблюдения диеты, бедной пуриновыми основаниями (метаболическими предшественниками мочевой кислоты). Из питания исключают мясо, рыбу, птицу, субпродукты, бобовые, алкоголь, напитки, содержащие кофеин (чай, кофе, какао). Употребляют молочные продукты, овощи, фрукты, крупы (кроме овсяной каши), яйца, муку, масло. На 6-й день соблюдения диеты собирают суточную мочу. Выделение с мочой за сутки более 600 мг (3,6 ммоль) мочевой кислоты свидетельствует о повышенной экскреции, менее 300 мг (1,8 ммоль) — о пониженной экскреции. На 7-й день соблюдения диеты оценивают содержание мочевой кислоты в крови. На результаты определения мочевой кислоты в значительной мере влияет применяемый метод; наиболее точным признается уриказный метод.
Дифференциальный Диагноз П. проводят с другими микрокристаллическими артритами, обусловленными кальциевыми, например псевдоподагрой (см. Пирофосфатная артропатия), или липидными кристаллами. В трудных случаях решающее значение имеют методы идентификации кристаллов в синовиальной жидкости (поляризационная микроскопия и др.).
Лечение. Выделяют средства лечения острого приступа П. и собственно Противоподагрические средства. Лечение острого приступа П. проводится противовоспалительными средствами (Противовоспалительные средства) в максимальных дозах: ортофен (150—200 мг в сутки в 3—4 приема), бутадион (400—600 мг в сутки в 3—4 приема), индометацин (150—200 мг в сутки в 3—4 приема). Наиболее эффективно приступ П. купирует колхицин (в СССР не выпускается), но из-за плохой переносимости он все более уступает место нестероидным противовоспалительным препаратам.
Противоподагрическая терапия абсолютно показана при хронической П., а в случае рецидивирующей П. осуществляется при частом (более 1 раз в год) повторении артрита. Противоподагрическое лечение проводят без перерывов, пожизненно. Различают урикозурические средства, вызывающие увеличение экскреции мочевой кислоты, и средства, подавляющие ее синтез (урикодепрессивные). Урикозурические средства назначают при сочетании следующих условий: гиперурикемия без адекватного повышения экскреции мочевой кислоты, т.е. менее 600 мг (3,6 ммоль) за сутки; возраст больного менее 60 лет; удовлетворительная функция почек (клиренс креатинина не менее 50 мл/ мин); отсутствие признаков мочекаменной болезни.
Урикодепрессивные средства (аллопуринол, милурит) эффективны при всех типах и клинических вариантах П., но являются препаратами выбора при гиперпродукции мочевой кислоты (экскреция с мочой за сутки более 600 мг), почечной недостаточности, наличии тофусов, в возрасте старше 60 лет, невозможности принимать урикозурические средства, при мочекаменной болезни. Суточная доза аллопуринола составляет от 100 до 800 мг (в среднем 300 мг). Обычно проводится постепенный подбор адекватной дозы препарата, начиная либо с 300—400 мг в день (в этих случаях в первый период времени возможно учащение приступов П.), либо со 100—200 мг в день. Вся суточная доза принимается однократно. Необходимо достичь нормализации содержания мочевой кислоты в крови. При приеме аллопуринола или урикозурических средств следует увеличить количество выпиваемой жидкости (более 2 л в день), желательно за счет щелочных растворов (добавление в воду соды, щелочные минеральные воды). Соблюдение строгой диеты (ограничение употребления продуктов, богатых пуриновыми основаниями) при лечении аллопуринолом не имеет смысла. Должны приниматься меры по устранению или коррекции факторов риска возникновения подагры. Противоподагрические препараты целесообразно назначать только после стихания атаки подагрического артрита.
При развитии острой уратной нефропатии необходима неотложная госпитализация больного, желательно в нефрологическое отделение, оснащенное аппаратурой для проведения гемодиализа. Внутривенно вводят большое количество жидкости, включая раствор бикарбоната натрия в дозах, позволяющих достичь щелочной реакции мочи. Одновременно применяют фуросемид в больших дозах с целью добиться диуреза не менее чем 100 мл в час. Назначают также аллопуринол в дозе 8 мг/кг массы тела в сутки. При отсутствии эффекта от указанной терапии в течение 1—2 суток показан Гемодиализ.
Прогноз. Течение П. в большинстве случаев медленно прогрессирующее. Адекватная, своевременно начатая противоподагрическая терапия способна предотвратить прогрессирование болезни. В случае развития хронической П., особенно при поражении почек, прогноз серьезный.
Профилактика первичной П. не разработана; для предупреждения возникновения вторичной П. необходимы своевременное и адекватное лечение заболеваний, приводящих к П., осторожное назначение лекарственных препаратов.
Библиогр.: Астахова Л.Н. и Усов Ю.И. О патогенезе, клинике, диагностике и лечении синдрома Леша — Нихана, Педиатрия, № 3, с. 86, 1977, библиогр.; Кинев К.г. Подагра, пер, с болг., М., 1980; Лечение ревматических заболеваний, под ред. Ф.Д. Харта, пер. с англ., с. 168, М., 1986.
II
Подагра (podagra; греч. капкан, ломота, слабость в ногах, подагра от pus, podos нога, стопа + agra захват, приступ)
хроническая болезнь, обусловленная нарушением обмена пуринов, характеризующаяся отложением солей мочевой кислоты в тканях с развитием в них воспалительных, затем деструктивно-склеротических изменений; проявляется главным образом острым и рецидивирующим артритом, образованием подкожных узелков, симптомами мочекаменной болезни.
Читайте также:


