Почему подворачивается нога в коленном суставе
- 15 летний опыт лечения заболеваний суставов и позвоночника
- Все за 1 день - осмотр врача, диагностика и лечение
- Прием 0 руб! при лечении у нас до 30 июня!
- Причины
- Симптомы
- Диагностика
- Лечение
- Цены
- Отзывы
Причин повторяющихся, особенно утром, ситуаций, когда нога не разгибается полностью либо в зоне коленных суставов постоянно или время от времени тянет, заклинивает, болит, может быть несколько:
травмирование коленного хряща: в этом случае боль локализована под коленом и дает о себе знать при сгибании, чаще страдают центральный и медиальный участки чашечки, реже — латеральный отдел;
отслоение хрящевой ткани с образованием рельефных выступов и трещин, которые, при игнорировании медицинской помощи, превращаются в эрозии;
результат ушиба чашечки при падении, — острая боль сбоку колена при движении;
повреждение связок (внутренней коллатеральной, передней крестообразной), сопровождающееся отечностью, болями при разгибании, хрустом и щелчками, иногда — невозможностью согнуть конечность, появление контрактуры коленного сустава;
воспаление околосуставных сумок или бурсит — последствие ушиба, открытой раны или ссадины, растяжения связок с возможным надрывом;
различные типы артритов и артрозов.
Отдельной группой являются возрастные поражения суставов.
Причины жалоб на боль в коленном суставе пожилых пациентов:
деформирующий артроз — истончение хрящевой прослойки с уменьшением количества суставной жидкости, утратой эластичности, способности к регенерации, выносливости к механическим нагрузкам;
остеопороз — снижение прочности костной ткани на фоне возрастного изменения гормонального фона;
воспалительные либо обменно-дистрофические процессы, обусловленные экологией мегаполиса, многолетними вредными привычками, нерациональным питанием, увеличением веса, малоподвижностью.
Женщины подвержены развитию патологии с началом климактерического периода, мужчины — на 12-15 лет позднее.
Что делать, если не разгибается коленный сустав? Прежде всего — не игнорировать, возможно, речь идет о заболевании, купировать которое возможно на ранней стадии. Если несколько дней покоя не принесли облегчения, следует посетить хирурга, если вы допускаете механическую травму, терапевта — если болит колено без ушиба и перегрузки. Терапевт по итогам консультации выдаст направления к профильным врачам — ортопеду, неврологу, остеопату, ревматологу.
Коленный сустав — один из самых хрупких в человеческом организме, но при этом именно он подвергается наибольшим физическим нагрузкам. Подвижность колена напрямую связана с функционированием сильных мышц ноги, следовательно, частые болезненные ощущения, — когда, к примеру, тянет сзади при разгибании, — нельзя оставлять без внимания: есть риск ограничения общей подвижности.
Лишь обстоятельный осмотр у врача может дать ответ на вопрос — почему колено не разгибается, хотя и не опухло, заклинивает, тянет.
Если колено не разгибается с утра или после травмы
Если у вас регулярно стала болеть коленка, — возможно, речь идет о полученном несколько лет назад серьезном повреждении
Часто нога беспокоит с утра:
ее сложно быстро выпрямить;
сгибание-разгибание дается с усилием;
ощущение внутреннего защемления;
заметна небольшая припухлость, отек.
Возможно, дает знать о себе застарелая травма. В практике травматологов нередки случаи, когда у пациента, жалующегося на недавние боли, обнаруживается имевший место ранее частичный разрыв связок.
Столкнувшись с проблемой — заклинило колено, невозможно до конца разогнуть конечность, — обследуйтесь на возможность артрита. Это острый воспалительный процесс, который может быть спровоцирован травмой либо проникновением микробов. Опытный ортопед составит индивидуальный план лечения, требующий времени.
Речь идет о необратимых изменениях хрящевой ткани, подвержен которым, чаще всего, женский организм. Может возникнуть и в качестве вторичного заболевания, — например, реакции тканей на механическое повреждение либо гнойное воспаление. Симптомы — отек, покраснения, сильные боли в ночное время. Предотвратить полное разрушение может лишь своевременное обращение к врачу, в распоряжении которого находится современное оборудование для рентгенографии.На запущенной стадии для сохранения подвижности больному приходится вживлять эндопротез.
Воспаление слизистой сумки сустава возникает как из-за инфекции, так и в результате воспалительных процессов в смежных органах. Коленка краснеет, опухает, легкое нажатие вызывает боль по причине того, что полости околосуставной сумки образовался излишек жидкости.
Полиартрит — воспаление обоих коленных суставов, при этом пациент страдает от болей при разгибании конечности и ходьбе.
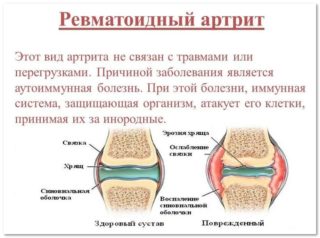
Ряд заболеваний, к примеру, ревматоидный артрит, развивается как следствие аутоиммунных патологий, с течением времени может распространиться на смежные костные соединения и сочленения, провоцируя полную скованность движений.
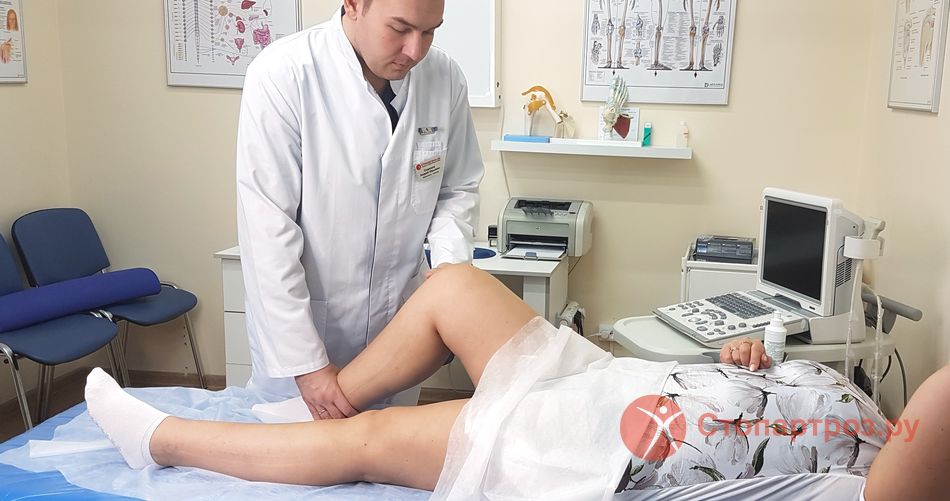 |
| Врач осматривает коленный сустав при несгибании |
Диагностика
- УЗИ-диагностика
Неинвазивное исследование мышц, связок, сухожилий, суставов с помощью ультразвуковых волн.
Рентгенография
Обследование не информативно при воспалении мягких тканей.
Анализы
Общие анализы крови и мочи, биохимия крови показывают признаки воспаления, наличие инфекции, нарушения в костной и хрящевой тканях.
МРТ
Магнитно-резонансная томография Высокоточный метод диагностики суставов с информативностью до 99%. Позволяет получить срезы тканей на любом уровне.
Современные возможности диагностики и лечения
Сегодня в арсенале ортопедической медицины — рентген, компьютерная и магнитно-резонансная томография, артроскопия. Оправдывают себя биохимические методики: исследования кальций-фосфорного метаболизма и кальций-регулирующих гормонов, маркеры формирования и распада костной ткани.
Артроскопия — малоинвазивная методика, не требующая разрезов, позволяющая избежать осложнений и минимализировать реабилитационный процесс. Тем не менее, не стоит рассчитывать на скорое излечение и тем более недоумевать — почему колено не разгибается сразу после артроскопии: это часть естественного восстановительного процесса. К тому же важно учесть, что процедуру должен проводить опытный специалист, иначе может скапливаться жидкость в коленном суставе после артроскопии.
Неоперационное комплексное лечение, возможное на ранней стадии заболевания либо при неопасной травме, включает наложение фиксирующей повязки/гипса, физиопроцедуры, лечебную гимнастику, массаж, прием противовоспалительных препаратов.
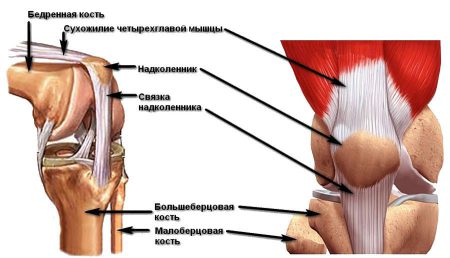
Коленный сустав относится к одним из наиболее важных в скелете человека. Он призван обеспечивать функцию опоры и ходьбы. А потому его стабильность является важным фактором нормальной работы костно-мышечной системы нижних конечностей.
Устойчивость и прочность коленного сустава обеспечивается благодаря комплексу структур: менискам, костным мыщелкам, связочному аппарату, сухожилиям мышц. Наибольшее значение в поддержании стабильности сочленения имеют такие связки колена:
- Передняя и задняя крестообразные.
- Мало- и большеберцовая коллатеральные.
- Связки надколенника.
Повреждение соединительнотканных волокон приводит к уменьшению их упругих свойств, а, значит, ведет за собой снижение прочности соединения костных структур.
При этом может наблюдаться их смещение друг относительно друга в ту или иную сторону, что зависит от локализации травмированной связки. Симптомы нестабильности также будут определяться видом поврежденной структуры.
Коленный сустав – хорошо укрепленная и слаженная структура, но любой человек может столкнуться с его нестабильностью.
Причины

Наиболее часто нестабильность коленного сустава возникает у людей молодого и среднего возраста, которые ведут активный образ жизни и занимаются спортом. Такое заболевание возникает в результате частых и продолжительных растяжений и разрывов связочно-мышечного аппарата колена.
Однако, могут быть и острые случаи, когда травма произошла внезапно под воздействием значительной силы. Как правило, причинами нестабильности становятся:
- Удары в колено.
- Избыточная нагрузка в определенных положениях ноги.
- Высокоамплитудные движения в суставе (особенно переразгибание и скручивание).
- Неловкие движения нижней конечностью (спотыкание, подворачивание).
В легких случаях повреждается одна связка, а в более тяжелых – несколько, вплоть до вовлечения всех стабилизирующих структур коленного сустава (включая мениск и сухожилия). Это может встречаться при падениях с высоты, дорожно-транспортных происшествиях – тогда часто встречаются сочетанные травмы.
Но наиболее распространены такие поражения в любительском и профессиональном спорте (футболе, хоккее, баскетболе, лыжах, легкой атлетике), когда в погоне за достижениями люди нередко пренебрегают собственной осторожностью.
Формирование нестабильности колена можно предупредить, если после травмы оказать первую помощь и сразу обратиться к врачу. Кроме того, немаловажное значение отводится соблюдению правил техники безопасности в спорте и повседневной жизни.
Симптомы
Поскольку нестабильность колена возникает вследствие повреждения связочного аппарата, то проявления патологии будут иметь много общего с растяжениями и разрывами этих соединительнотканных образований. Кроме того, симптомы будут зависеть от того, какая из связок травмирована и соотноситься со степенью повреждения. Общими признаками будут:
Такие симптомы говорят о повреждении связок колена, что повлекло за собой нарушение стабильности сустава. Какая из структур повреждена и что при этом делать – скажет врач после всестороннего обследования.
Выраженность симптомов нестабильности зависит от того, насколько повредились соединительнотканные волокна, а также от вовлечения в процесс соседних структур. Различают такие степени повреждений связочного аппарата:
- 1-я – возникают микроразрывы отдельных волокон, целостность связки сохранена.
- 2-я – повреждены до 50% волокон, симптоматика более выражена.
- 3-я – порвано более половины связочных волокон, характерны полные отрывы от места прикрепления. При этом часто повреждаются другие структуры: мениски, суставная капсула, хрящевые поверхности.
Тяжесть травмы определяется количеством поврежденных связок. Часто травмируются крестообразные и боковые связки. В этом случае характерно образование гемартроза, когда в полости сустава скапливается кровь. Тогда сустав увеличивается в размерах, становится теплым на ощупь, движения значительно затруднены.
Существует также классификация степеней нестабильности колена в зависимости от смещения суставных поверхностей голени и бедра друг относительно друга. В соответствии с ней различают:
- Легкую нестабильность – смещение не более 5 мм.
- Умеренную нестабильность – смещение достигает 10 мм.
- Тяжелую нестабильность – кости смещаются на расстояние более 10 мм.
Это можно проверить при врачебном осмотре, пальпации и пассивных движениях в коленном суставе. Смещение костей заметно даже визуально, что доставляет пациенту значительные неудобства в повседневной жизни.
Если явления нестабильности вовремя не устранить, может развиваться не только функциональная недостаточность сустава, но и повышается риск возникновения остеоартроза колена.

Установить, какая связка повреждена, можно на основании знаний о механизме травмы и результатов специальных диагностических тестов. Кроме общих признаков травмы, будут присутствовать характерные черты разрыва определенных структур.
Разрывы задней крестообразной связки характеризуются сильной болью, что вначале делает движения в колене практически невозможными. Нестабильность может возникнуть даже в острый период, когда видна отечность и нарастает гемартроз.
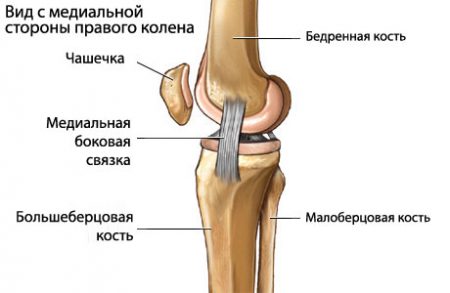
Среди боковых связок чаще повреждается внутренняя коллатеральная, когда во время травмы голень отклоняется наружу. Отмечается локальная боль в месте растяжения, отечность незначительна. Происходит смещение голени в сторону здоровой ноги.
Если голень в момент травмы смещается внутрь, то происходит разрыв наружной связки. Часто наблюдаются ее полные отрывы. Характерно возникновение боли, усиливающейся при попытке отведения голени наружу. Формируется нестабильность коленного сустава, выявляемая при наружных ротационных пробах.
Разрывы боковых связок часто сочетаются с повреждением менисков, переломом головки малоберцовой кости, что необходимо учитывать на этапе обследования.
Повреждение менисков влечет за собой явления нестабильности с блокировкой сустава. Это происходит из-за смещения хрящевого диска в сторону, что создает препятствие движениям. Возникает выраженная боль в колене, ограничение подвижности. Голень расположена в положении вынужденного сгибания, когда уменьшается болевой синдром.
Отечность тканей нередко предупреждает появление полного блока, а сместившийся мениск может травмировать суставную капсулу и хрящевые поверхности. Такую патологию часто скрывают ушибы, вывихи. В этом случае значительную помощь окажут дополнительные методы диагностики.
Диагностика
Кроме клинического обследования, когда для выяснения поврежденных структур необходимо делать специальные пробы, модулирующие механизм повреждения, используют дополнительные методы.
Их диагностическая ценность заключается в четкой визуализации травмированных участков и определении других патологических образований. Наиболее часто используют такие методы обследования при нестабильности колена:
- Рентгенографию.
- Магнитно-резонансную томографию.
- Артроскопию.
Большими преимуществами обладает магнитно-резонансная томография, поскольку она позволяет точно определить состояние мягких тканей, в отличие от рентгенографии. Артроскопия имеет особое значение при внутрисуставных повреждениях.
Благодаря применению инструментальных методов подтвердить нестабильность коленного сустава становится намного проще и быстрее. Только точный диагноз даст возможность провести эффективное лечение.
Лечение
Лечение нестабильности колена проводится с учетом степени повреждения связочного аппарата. При легких и умеренных травмах можно применять консервативные методики, тогда как тяжелые разрывы требуют оперативного вмешательства.
Выбор лечебной тактики основан на преимуществах каждого компонента в комплексной терапии повреждений связок колена. Наиболее распространенными консервативным методами являются:
- Иммобилизация колена гипсовой повязкой или ортезом.
- Медикаментозное лечение.
- Физиотерапия.
- Массаж и ЛФК.
- Пункция коленного сустава (при гемартрозе).
После получения травмы необходимо оказать первую помощь, чтобы минимизировать повреждения тканей и выиграть время на обращение к врачу. Существуют простые рекомендации, которые должен знать каждый. Мероприятия самопомощи включают:
- Обеспечить покой поврежденной конечности.
- Приложить холод к колену.
- Приподнять ногу выше горизонтальной плоскости.
- Зафиксировать колено бинтом (марлевым или эластичным).
- При необходимости принять обезболивающее.
В дальнейшем нельзя откладывать визит к врачу, так как от этого зависит скорость выздоровления и отсутствие нежелательных рисков.
Прием препаратов в острой стадии повреждения позволяет уменьшить боль, снять воспаление и отечность. Кроме того, медикаменты улучшают заживление тканей и создают благоприятные условия для более быстрого восстановления функции сустава. Врачом назначаются такие лекарственные средства:
- Нестероидные противовоспалительные (мелоксикам, диклофенак, нимесулид).
- Противоотечные (L-лизина эсцинат).
- Хондропротекторы (глюкозамина и хондроитина сульфат, гиалуроновая кислота).
- Улучшающие кровообращение (пентоксифиллин).
- Витамины группы В (нейрорубин, мильгамма).
В остром периоде оправдано применение препаратов в инъекциях, а по мере стихания симптомов можно переходить на прием таблетированных форм. Существует большое количество лекарств для местного применения (мазей, гелей), которые можно использовать при разрывах связок колена. Из них можно выделить Долобене, Никофлекс, Меновазин, Апизартрон.
Однако их использование ограничено необходимостью иммобилизации сустава. Но после снятия гипсовой повязки втирание лекарств в колено поможет ускорить выздоровление.
Принимать медикаменты самостоятельно можно только по назначению врача – игнорирование рекомендаций может стать причиной неблагоприятных последствий.
В комплексе консервативных мероприятий и как компонент реабилитации после оперативного вмешательства большое значение имеет физиотерапия. Отдельные методы хорошо сочетаются с лекарственными средствами, используемыми сразу после травмы.
Другие – применимы только после ликвидации отека и воспаления. Однако все оказывают позитивный эффект на мягкие ткани, улучшая биохимические процессы, микроциркуляцию, тем самым способствуя заживлению. При разрывах связок рекомендуют пройти курс лечения такими процедурами:
- Электрофорез препаратов.
- Криотерапия.
- Лазерное лечение.
- Магнитотерапия.
- УВЧ-терапия.
- Парафино- и грязелечение.
- Электромиостимуляция.
- Бальнеотерапия.
Физическое воздействие на поврежденные ткани усиливает эффект медикаментозного лечения и ускоряет восстановление после травм. Для получения максимального результата от процедур необходимо выполнять все рекомендации физиотерапевта, который подберет оптимальные методы с учетом особенностей организма пациента.
Среди реабилитационных мероприятий особое место отводится лечебной гимнастике и массажу. При этом необходима постепенность воздействия – чтобы не навредить поврежденному суставу. Начинать занятия можно после ликвидации острых последствий травмы, еще в период иммобилизации.
На этом этапе выполняют гимнастику для непораженной конечности, а также упражнения в голеностопных и тазобедренных суставах на больной стороне. Также показан массаж свободных участков бедра и голени.
Разрабатывать травмированный коленный сустав можно будет не ранее, чем через 3–6 недель, что зависит от тяжести повреждения связочного аппарата. Сначала упражнения пассивные, а далее переходят к активным занятиям. Массаж околосуставной зоны также можно делать после снятия гипсовой повязки.
Ранняя активизация двигательной функции нижней конечности – обязательное условие успешного лечения разрывов связок. Это позволяет предотвратить гипотрофию мышц и развитие тугоподвижности в суставе.
При выраженном разрыве связок колена, особенно если травмированы несколько структур, включая мениск и суставную капсулу, необходима хирургическая коррекция патологии. Неэффективность консервативных мероприятий при нестабильности более легкой степени также диктует необходимость проведения операции.
В настоящее время отдают предпочтение малоинвазивным артроскопическим методикам лечения, которые обладают рядом преимуществ перед традиционными:
- Малотравматичность.
- Отсутствует кровотечение.
- Более быстрое заживление тканей.
- Меньшее количество нежелательных эффектов.
- Сокращаются сроки реабилитации.
Операция проводится с применением микроинструментария под контролем видеоаппаратуры. Она заключается в сшивании поврежденных связочных волокон, фиксируя их в анатомически правильном положении.
После этого ткани заживают с образованием соединительнотканного рубца, который не оказывает влияния на последующие движения в суставе. По окончании операции коленный сустав иммобилизируют гипсовой повязкой.
Применение физиопроцедур, лечебной гимнастики и массажа после хирургического вмешательства позволяет ускорить выздоровление и восстановить функцию конечности в полном объеме.
Реабилитация при нестабильности колена продолжается не более 6–8 недель.
Своевременное лечение травм колена с применением высокоэффективных современных методов позволяет вернуть суставу прочность и стабилизировать его в прежнем состоянии. Это вернет пациента к активной жизни без опасений за каждое движение.
Боль и дискомфорт в любой части тела мешает нормально выполнять простые обязанности дома и на работе. Существенно снижает качество жизни боль в ногах и слабость в коленях. Это признаки развивающихся заболеваний опорно-двигательной системы или симптомы других серьезных проблем со здоровьем. Выявив причину, легче ее устранить.
Симптомы, сопровождающие слабость в коленях
Любое серьезное заболевание начинается с легкого дискомфорта, который постепенно усиливается и обрастает дополнительными симптомами. Слабость и усталость в коленях, вынуждающие делать перерывы в ходьбе и выполнении других физических действий, сопровождаются симптомами:
От того, какие симптомы выражены ярче, зависит постановка диагноза. У спортсменов и людей, которые занимаются любительским спортом, такие ощущения проявляются после длительной тренировки или после травмы колена. Симптомы усиливаются при смене погоды, климата, потом затихают. Это физиологические процессы, которые редко бывают связаны с серьезными заболеваниями.
В группу риска по развитию патологий коленного сустава входят пожилые люди и те, кто длительное время занимается тяжелым физическим трудом с переносом тяжестей. С течением времени хрящевая ткань истончается, сустав теряет кальций, развивается тяжесть, боль, подкашиваются ноги в коленях.
Иногда на подобные симптомы жалуются дети. Связано это с ранее перенесенными инфекционными заболеваниями, например, стафилококковой ангиной. Врачи диагностируют ревматоидный артрит по биохимическому анализу крови, УЗИ, осмотру.
Причины дискомфорта
Предпосылки, способствующие развитию симптомов тяжести, слабости и усталости в коленях касаются общих заболеваний опорно-двигательного аппарата, центральной нервной системы и изменений в эндокринной системе. Часто такое состояние имеет генетическую картину происхождения.
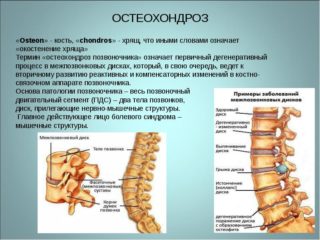
Заболевания костей и суставов развиваются медленно, в течение 10 и более лет. Проявляются сначала легкими болями и дискомфортом, которые проходят после отдыха или обезболивающей таблетки.
Причины слабости в коленях связаны со следующими заболеваниями:
- остеохондроз;
- ревматизм;
- артроз;
- остеопороз;
- поясничная грыжа.
Остеохондроз — заболевание дисков позвоночника, сопровождающееся их медленным разрушением. Дает слабость в коленях и руках, что особенно часто проявляется у людей пожилого возраста. У человека меняется походка, он быстро утомляется, стремится найти опору, чтобы отдохнуть.
Артроз – дает яркую картину боли при ходьбе, связанную с разрастанием соединительной и костной ткани. Постепенно сустав обездвиживается, при ходьбе нога в колене подкашивается, человек может упасть.
Один из симптомов, который четко говорит об артрозе – сильные боли по ночам, не дающие уснуть.
Остеопороз также проявляется усталостью в коленях, а в тяжелых случаях – переломами. Заболевание связано с истончением хрящевой ткани и потерей кальция, отвечающего за плотность костей. В результате при любой нагрузке, в том числе ходьбе, ощущается боль, человеку кажется, что колени горят и их распирает изнутри.
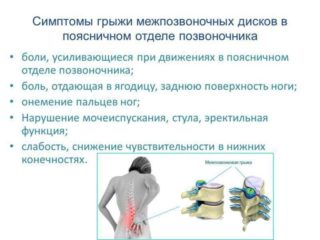
Поясничная грыжа при разрастании ущемляет нервные окончания. Болезнь изредка может давать резкую боль в коленные суставы и ногу в целом. В результате при ходьбе подламывается нога в колене.
В основе заболеваний опорно-двигательного аппарата лежат следующие располагающие факторы:
- неправильное питание с ограниченным поступлением кальция, витаминов D, К и группы В;
- тяжелые физические нагрузки;
- малоподвижный образ жизни;
- травмы;
- генетическая предрасположенность, наследственность.
Чем больше факторов воздействует на организм, тем вероятнее развитие заболеваний в молодом возрасте.

У женщин работа некоторых органов и систем находится под контролем эндокринной системы, в частности щитовидной железы. Артрозы, боли и слабость в мышцах и суставах – следствие недостаточного синтеза гормонов щитовидки. Она отвечает и за обменные процессы, дисбаланс которых приводит к развитию сахарного диабета — еще одной причины того, что ноги подламываются в коленях при ходьбе. Это признаки нарушения поступления питательных веществ к мышцам, вызывающие их онемение и слабость.
Недостаток гормонов щитовидной железы провоцирует быструю потерю кальция костной тканью человека. Опорно-двигательный аппарат реагирует на такое явление общей усталостью, быстрой утомляемостью при физических нагрузках, половина которых приходится на коленные суставы. Кроме слабости человек ощущает боль в мышцах голени и области бедра. Усугубляют течение болезни сбои в работе надпочечников и поджелудочной железы.
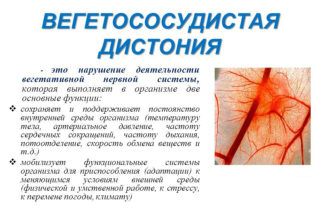
В эту группу входит варикозное расширение вен и вегетососудистая дистония. При таких патологиях общая симптоматика дополняется тянущими болями в нижних конечностях, которые проходят после длительного отдыха. После нагрузки человеку сложно выпрямить и вытянуть ногу, она болит.
При ВСД кроме слабости в конечностях возникает общая усталость даже в утренние часы после сна. Человека мучают частые головные боли, повышенное потоотделение. Все это указывает на слабый тонус сосудов. Заподозрить связь между ВСД и дискомфортом в коленных суставах врач может по следующим характерным признакам:
- синдром холодных ног, когда стопы и пальцы холоднее, чем часть ноги над коленом;
- ухудшении состояния после длительного нахождения в душном непроветриваемом помещении.
При варикозе к слабости присоединяются тянущие боли и яркий венозный рисунок на ногах. Состояние больного улучшается после отдыха, легкого массажа, прохладного душа.

Поражение нервных окончаний спинного и головного мозга ведет к нарушению двигательной активности верхних и нижних конечностей. К таким заболеваниям относят:
- менингит, энцефалит как воспалительные заболевания ЦНС;
- рассеянный склероз, поражающий спинной мозг и вызывающий слабость в ногах вплоть до паралича;
- аутоиммунные заболевания, в частности синдром Гийена-Барре, главным симптомом которого выступает слабость в коленных суставах;
- инсульт, который на начальной стадии проявляется слабостью в левой стороне тела от помутнения зрения до онемения конечностей.
Такие заболевания проявляются ярко, а осложнения на опорно-двигательный аппарат являются второстепенными признаками.
Ввиду повышенной эмоциональности, пониженной стрессоустойчивости, хронической усталости человек часто жалуется на то, что ноги ватные и подкашиваются в коленках. Это временное явление, которое требует лишь коррекции эмоционального фона и серьезных последствий для здоровья не несет.
Есть совокупность взаимосвязанных симптомов, выраженных наиболее ярко, по которым врач может быстро выставить предварительный диагноз и назначить лечение. К таким симптомам относят:
- тошнота и слабость в ногах, которые говорят о возможном понижении уровня глюкозы в крови, вестибулярном неврите или пищевом отравлении;
- резкая и сильная слабость в ногах – нарушение кровотока в нижних конечностях, связанное с сердечной недостаточностью, тромбозами, развитием межпозвонковой грыжи, опухолями спинного мозга;
- слабость в конечностях и головная боль говорят о гипотонии или отравлении химическими веществами;
- онемение, холод и слабость в коленях – симптомы атеросклероза, диабетической ангиопатии или вегетососудистого невроза;
- утренняя слабость в ногах – проблемы в эндокринной системе.
Жалобы пациента дают возможность врачу назначить необходимое обследование для постановки окончательного диагноза.
Диагностика и профилактика
Чтобы разобраться в причинах усталости и слабости в ногах, нужно обратиться к ряду специалистов: ортопед, хирург, невролог, эндокринолог, гинеколог, терапевт, кардиолог, ревматолог. Для постановки диагноза нужно сдать ряд анализов:
- кровь на СОЭ и глюкозу;
- кровь на С-реактивный белок;
- общий анализ мочи.
Больному рекомендуется посетить кабинет УЗИ, МРТ и КТ, сделать рентгенографию коленных суставов. При необходимости назначают пункцию суставной жидкости.
Когда причина болезни выяснена и назначено лечение, для снятия симптоматики в области коленного сустава рекомендуют курс обезболивающих и противовоспалительных таблеток или инъекций. Хороший эффект дают местные обезболивающие и согревающие мази и гели.
Систематическая слабость и боль в конечностях – повод пройти серьезное обследованием. Чем раньше выявлены причины изменений, тем легче и эффективнее проходит лечение, главная задача которого – не снять симптоматику, а предотвратить разрушение тканей и развитие осложнений.
Профилактика заболеваний нижних конечностей и всего опорно-двигательного аппарата сводится к активному образу жизни, правильному питанию, контролю кровяного давления и своевременному лечению инфекций. В таком режиме человек может на долгие годы отсрочить появление проблем с двигательным аппаратом.
Читайте также:


