Плоскостопие после перелома голеностопа
Плоскосто́пие — изменение формы стопы, характеризующееся опущением её продольного и поперечного сводов.

Различают первоначальное, поперечное и продольное плоскостопие, возможно сочетание обеих форм.
При поперечном плоскостопии уплощается поперечный свод стопы, её передний отдел опирается на головки всех пяти плюсневых костей, длина стоп уменьшается за счет веерообразного расхождения плюсневых костей, отклонения I пальца наружу и молотко-образной деформации среднего пальца. При продольном плоскостопии уплощён продольный свод и стопа соприкасается с полом почти всей площадью подошвы, длина стоп увеличивается.

Плоскостопие находится в прямой зависимости от массы тела: чем больше масса и, следовательно, нагрузка на стопы, тем более выражено продольное плоскостопие. Данная патология имеет место в основном у женщин. Продольное плоскостопие встречается чаще всего в возрасте 16—25 лет, поперечное — в 35—50 лет. По происхождению плоскостопия различают врожденную плоскую стопу, травматическую, паралитическую и статическую. Врожденное плоскостопие установить раньше 5—6-летнего возраста нелегко, так как у всех детей моложе этого возраста определяются все элементы плоской стопы. Однако приблизительно в 3 % всех случаев плоскостопия плоская стопа бывает врожденной.
Травматическое плоскостопие — последствие перелома лодыжек, пяточной кости, предплюсневых костей. Паралитическая плоская стопа — результат параличаподошвенных мышц стопы и мышц, начинающихся на голени (последствие Полиомиелита).
Рахитическое плоскостопие обусловлено нагрузкой тела на ослабленные кости стопы.
Статическое плоскостопие (встречающееся наиболее часто 82,1 %) возникает вследствие слабости мышц голени и стопы, связочного аппарата и костей. Причины развития статического плоскостопия могут быть различны — увеличение массы тела, работа в стоячем положении, уменьшение силы мышц при физиологическом старении, отсутствие тренировки у лиц сидячих профессий и т. д. К внутренним причинам, способствующим развитию деформаций стоп, относится также наследственное предрасположение, к внешним причинам — перегрузка стоп, связанная с профессией (человек с нормальным строением стопы, 7—8 часов проводящий за прилавком или в ткацком цехе, может со временем приобрести это заболевание), ведением домашнего хозяйства, ношение нерациональной обуви (узкой, неудобной).

Внешний вид пациента с плоскостопием 3 степени
Основные симптомы продольного плоскостопия — боль в стопе, изменение её очертаний.

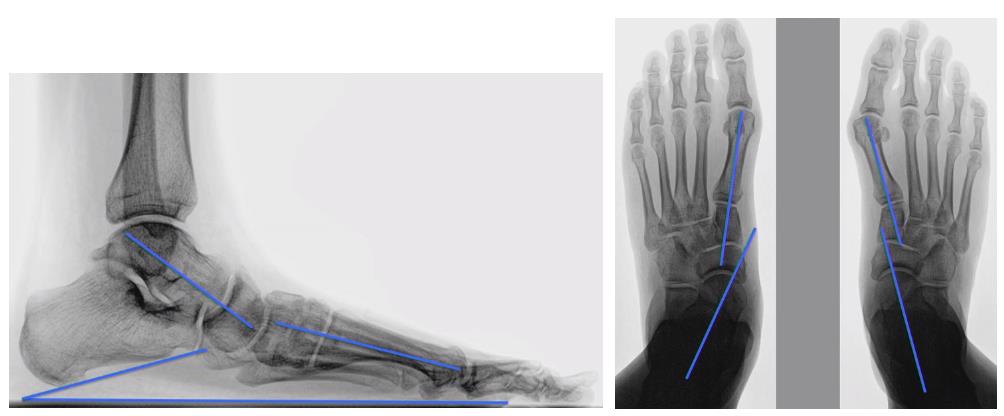
В целях медицинской экспертизы плоскостопия решающее значение имеют рентгеновские снимки обеих стоп в прямой и боковой проекции, выполненные под нагрузкой (пациент стоит).

Для экспертизы степени выраженности поперечного плоскостопия производится анализ полученных рентгенограмм.
На рентгеновских снимках в прямой проекции для определения степени поперечного плоскостопия проводятся три прямые линии, соответствующие продольным осям I—II плюсневых костей и основной фаланге первого пальца. Ими формируется
- При I степени деформации угол между I—II плюсневыми костями составляет 10—12 градусов, а угол отклонения первого пальца — 15—20 градусов;
- при II степени эти углы соответственно увеличиваются до 15 и 30 градусов;
- при III степени — до 20 и 40 градусов, а при IV степени — превышают 20 и 40 градусов.
Для определения степени выраженности продольного плоскостопия выполняется рентгенография стоп в боковой проекции. На снимке проводятся три линии образующие треугольник тупым углом направленным вверх.
В норме угол продольного свода стопы равен 125—130°, высота свода >35 мм. Различают 3 степени продольного плоскостопия.
- 1 степень — угол свода равен 130—140°, высота свода 35—25 мм, деформации костей стопы нет.
- 2 степень — угол свода равен 141—155°, высота свода 24—17 мм, могут быть признаки деформирующего артроза таранно-ладьевидного сустава.
- 3 степень — угол свода равен >155°, высота

Судя по статистике последних лет, плоскостопием страдают более семи процентов семилетних детей, и более половины взрослых людей.
Человеческая стопа состоит из маленьких косточек, которые соединены мышцами и связками, тем самым образуя два упругих свода, которые пружинят при ходьбе.
Если человек не страдает плоскостопием, то во время ходьбы внутренней свод не касается земли.
Если эти связки расслабляются или наоборот перенапрягаются, то они опускаются и уплощаются. Именно это и называется плоскостопием.
В свою очередь, плоскостопие бывает двух видов: поперечное и продольное.
Врожденное плоскостопие устанавливается у детей, не младше чем в пятилетнем возрасте, поскольку у детей младше имеются элементы плоской стопы. Стоит помнить, что врожденное плоскостопие наблюдается не чаще трех процентов случаев.
Важный совет от редакции
Травматическое плоскостопие возникает после перелома пяточной кости, лодыжек и предплюсневых костей.
Рахитическое плоскостопие появляется при чрезмерной нагрузке тела на слабые кости ног.
Паралитическое плоскостопие происходит после паралича подошвенных мышц стопы и других мышц, которые расположены ниже голени. В настоящее время, такое плоскостопие встречается достаточно часто.
Чаще всего встречается статическое плоскостопие, которое появляется в связи с резким ослаблением мышц стопы и голени. Причин для этого достаточно: , отсутствие физических нагрузок, работа в стоячем положении, увеличение массы тела и так далее.
- В бедрах
- В пояснице
- В тазобедренном и коленном суставах
- Под наружной и внутренней лодыжками
- На центральной и тыльной части стопы
- У внутреннего края, в центре стопы, на подошве и края пятки
Чаще всего ближе к вечеру боли немного усиливаются 
и иногда появляются оттеки. В большинстве случаев меняется походка, носки разводятся в разные стороны, она становится более неуклюжей. На первых стадиях определить плоскостопие практически невозможно. Для того, чтобы определить наличие этой болезни, необходимо намазать стопу жирным кремом и встать на лист чистой бумаги. Если плоскостопия имеется, то получится отпечаток с ровным наружным краем и небольшой выемкой по внутреннему.Затем возьмите карандаш и дорисуйте внутренний край отпечатка проведите прямую линию от подушечки большого пальца ноги к пятке. Из самой глубокой точки выемки опустите перпендикуляр к проведенной вспомогательной линии (см.рис.) и продолжите его до наружного края. Получится линия, пересекающая всю стопу поперек. Так вот, пустое пространство дорисованная вами выемка в норме должно занимать около двух третей этой линии.Если же оно занимает половину линии, то можно говорить о плоскостопии.

По сравнению с продольным плоскостопием, поперечное встречается значительно чаще. Лечение плоскостопия зависит полностью от уровня деформации стопы, а в некоторых случаях бывает даже необходимость операции. Когда стопа только начинает формироваться, операции конечно можно избежать применяя различные ортопедические приспособления, ношения специальных стелек, точно подобранной по ноге обуви и формирование правильной походки. Но самыми чудодейственными способами для борьбы с этой болезнью – это конечно же, специальные различные физические упражнения и постоянная ходьба на цыпочках и босиком по неровной поверхности.
Основные упражнения, которые рекомендуются при борьбе с плоскостопием:

- По очереди и одновременно оттягивать и подтягивать на себя носки, одновременно с этим, поворачивать их внутрь.
- Поочередно и одновременно отрывать пятки от пола, при этом носки должны касаться пола.
- Ноги согнуть в коленях, ноги развести в стороны, соединить стопы друг с другом. Сводить и разводить стопы, как бы хлопая ими.
Исходное положение: сидя на стуле, ноги согнуть в коленях, стопы расположить параллельно друг другу.
- По очереди и одновременно отрывать пятки от пола.
- По очереди и одновременно отрывать носки от пола.
- Одновременно поднимать носок одной ноги и пятку другой.
- Положить голень правой ноги на колено левой, и сделать несколько круговых движений стопой по часовой стрелке и против неё. Тоже самое повторить другой ногой.
- Захватывать стопами ног предметы и перекладывать их с места на место.
- Передвигаться способом гусеницы. Согнуть пальцы ног и подтянуть к ним пятки, потом выпрямить пальцы и опять их согнуть.
- Исходное положение: сидя на полу по-турецки.Подогнуть пальцы обеих стоп и немного наклонить туловище вперед, при этом вставать, опираясь на боковую поверхность стоп.
Исходное положение: Стоя на полу, стопы поставить параллельно друг другу, ноги развести на ширину ступни, руки разместить на поясе.
- Резко встать на носки и потом резко опуститься на стопу.
- По очереди отрывать от пола пятки.
- Встать на пятки, опуститься на всю стопу.
- По очереди каждой ногой поднимать вверх пальцы ног.
- Медленно перекатываться с пятки на носок.
- Перенести весь вес тела на наружные части стоп, вернуться в исходное положение.
Как лечить плоскостопие:
Исходное положение: стоять на гимнастической палке, так чтобы палка лежала поперек стоп. Выполнять приседания и полуприседания.
- На носках
- На наружной части стоп
- На носках с немного согнутыми коленями
- Косолапя
- На носках, при этом как можно выше поднимать колени
Все вышеперечисленные упражнения необходимо повторять по десять раз.
Упражнения, которые необходимо выполнять для лечения и профилактики плоскостопия у детей

Не смотря на то, что эти упражнения в первую очередь предназначены для детей, они отлично подойдут и для взрослых людей.
- По очереди каждой ногой, стопами катать скалку или мяч.
- Сесть на пол, согнуть колени, крепко прижать стопы к полу и не отрывать их от него на протяжение выполнения всего упражнения. Положить на пол тряпку или салфетку, и с помощью пальцев перетаскивать этот предмет по полу. Выполнять это упражнение необходимо отдельно каждой ногой.
- Сесть на пол, ноги вытянуть, колени расправить. Провести большим пальцем одной ноги по подъему другой, двигаясь по направлению от большого пальца к колену. Каждой ногой повторить по четыре раза.
- Необходимо зажать пальцами ног карандаш и рисовать им на листе бумаге геометрические фигуры, лист придерживать необходимо другой ногой.
- Сесть на пол, ноги согнуть в коленях, немного их развести, а стопы прижать друг к другу. Постараться выпрямить ноги до тех пор, пока Вы сможете держать стопы вместе.
- Сесть на пол, колени выпрямить, рисовать визуально круг стопами по часовой и против часовой стрелки.
- Сесть на пол, ноги согнуть в коленях, при этом стопы развести примерно на двадцать сантиметров. Далее, как бы склонить стопы друг к другу, затем их разводить в стороны, при этом пятки должны оставаться в исходном положении. Повторить это упражнение двадцать раз.
- Сжимать и разжимать стопами обеих ног мягкую игрушку.
- Захватывать двумя ногами мяч и поднимать его как можно выше.
- Перекатиться с носка на пятки и повторить обратно.
- Сесть на стул, стопы поставить на пол, развести и на расстояние двадцать сантиметров друг от друга. Не отрывая пальцы от пола, необходимо сводить и разводить пятки.
- Ходить на пятках, на носках и на наружных частей стоп, при этом сами стопы должны быть параллельны друг другу.
- Как можно чаще ходить по ребристой поверхности, например по гальке, воде или массажному коврику.
Походка и осанка человека зависят от трех факторов - в первую очередь от состояния опорно-двигательного аппарата, во вторую – от функционирования ЦНС и возможности регуляции позы и схемы движения, и в третью очередь – от взаимосвязи и взаимодействия этих систем (ОПА и ЦНС).
Опорно-двигательный аппарат представляет собой ряд кинематических цепочек костно-мышечных рычагов, соединенные шарнирами - суставами.
1 уровень - стопы, находятся внизу под длинным сочленением, состоящим из нижних конечностей, позвоночного столба и головы. Все изменения, происходящие на этом уровне, неизбежно передаются вверх до последнего звена сочленения, вызывая разнообразные изменения во пространственном расположении сегментов, включении и блокировании групп мышц, нарушения цикла ходьбы. Периферические нервные окончания в результате передают импульсы об этих изменениях, и ЦНС оценивает новую ситуацию и отдает приказы о коррекции позы, походки, баланса, выработке компенсаторных механизмов и т.д.
Таким образом, любые нарушения стопы, а также вмешательства в стопу вызывают целый спектр изменений, и чем более радикальные изменения или вмешательства, тем ярче эти изменения.
БИОМЕХАНИКА ШАГА
Природная конструкция стопы человека дает нам возможность с наименьшими потерями для опорно-двигательного аппарата (ОДА) передвигаться на двух ногах. Но, к сожалению, строение стопы не было предназначено для ходьбы по ровным прямым поверхностям,асфальтовую и бетонную поверхность дорог, по которым мы ходим, тем более в обуви как таковой, особенно, узкой и жесткой, а также на высокие шпильки и прочие обувные "изыски".
В положении стоя человек нагружает каждую свою стопу ровно половиной веса своего тела. Во время ходьбы на стопу давит полный вес тела, во время бега это давление многократно усиливается.
Цикл ходьбы – полный комплекс движений от контакта пятки стопы опоры до следующего контакта этой же пятки. Полный цикл состоит из двойного шага, включающего 2 одиночных (коротких) шага. Одиночный шаг, в свою очередь, состоит из двух простых шагов, заднего и переднего. Короткий шаг при ходьбе - это расстояние между точкой опоры пятки одной ноги и центром опоры пятки контралатеральной ноги.
Полный цикл ходьбы для каждой ноги состоит из фазы опоры (60% от цикла двойного шага) и фазы переноса (40%). Имеется 2 вида опоры при полном цикле ходьбы: двойная опора– опора двумя ногами; одинарная опора – только одной ногой.
У здоровой стопы должны быть три точки опоры: пяточный бугор, головка первой и наружная поверхность пятой плюсневой кости. Стопа как бы перекатывается с пятки на носок, по внешней стороне, опираясь сначала на пятую плюсневую кость, а затем, на 1-ый плюсне-фаланговый сустав.
Здоровая стопа служит мощным амортизатором при ударных нагрузках, смягчая их воздействие на кости, внутренние органы, головной мозг и даже нижнюю челюсть.
Перекат стопы начинается с фазы опоры на пятку. Контакт пятки с опорой происходит несколько латеральнее середины заднего отдела стопы, это приводит к появлению вальгизирующего вектора силы, действующей на подтаранный сустав в начале реакции опоры. Вся пяточная кость смещается в латеральном направлении, а ее передний отдел наклоняется в подошвенном направлении. Пяточная кость выворачивается наружу из-под головки таранной кости, которая смещается кнутри и, увлекая за собой малоберцовую кость, оказывает давление на большеберцовую. Это движение в подтаранном суставе называется эверсией. В это время происходит передний толчок.
После фазы опоры на пятку наступает фаза полной опоры. Стопа под действием веса тела оказывается прижатой к земле, а площадь контакта достигает максимума. Плотная фиксация стопы к поверхности позволяет осуществить смещение голени по блоку таранной кости во фронтальной плоскости кпереди. На протяжении периода опоры всей стопой в контакт с опорой постепенно вступают пальцы. По мере отрыва пятки от опоры пальцы начинают разгибаться в плюсне-фаланговых суставах.
В фазе одинарной опоры свод стопы снижается до своей минимальной высоты, а площадь опоры достигает максимума. Снижение свода представляет собой результат амортизации нагрузки, приложенной к стопе, и воспроизведение упругого состояния для того, чтобы оттолкнуться от опоры. При отталкивании формируется задний толчок.
В результате инверсии на подтаранный сустав действует варизирующий вектор силы, при этом вся пяточная кость совершает движение внутрь, в медиальном направлении, а таранная кость отклоняется кнаружи. Эти движения начинаются при отрыве пятки от опоры и оканчиваются в момент полного отрыва пальцев от опоры.
Идеальная стопа характеризуется нейтральным положением таранного сустава в середине опорной фазы. Это нейтральное положение требует незначительной мышечной активности для создания равновесия и обеспечивает эффективное поглощение ударной силы и продвижение вперед.
Проблемы биомеханического характера возникают в результате чрезмерной или ограниченной пронации во время опорной фазы.
ПРОНАЦИЯ И СУПИНАЦИЯ
В норме, в фазе пронации стопа становится мягкой, а в фазе супинации – твердой. В случае же деформированных стоп, картина существенно меняется. Условно можно выделить две основные деформации стопы:
- гиперпронированная стопа – (чрезмерная пронация стопы);
Пронированная стопа
Пронация здоровой стопы обеспечивает правильный шаг за счет большого количества задействованных суставов, мышц и сухожилий, вплоть до колена и бедра. В норме пронация стопы составляет порядка 5 градусов. Самое небольшое изменение степени пронации стопы моментально повлечет за собой возникновение компенсаторных процессов в голеностопе, колене, тазобедренных суставах и пояснично-крестцовых отделах спины.
Гиперпронация сопровождается снижением внутреннего продольного свода стопы. И чем более выражена степень гиперпронации стопы, тем более сильной будет нагрузка на опорно-двигательную систему.
При такой деформации пятка отклонена кнаружи, а внутренняя лодыжка заваливается внутрь. В стопе происходит подвывих всех суставов плюсны стопы, а кости предплюсны отклоняются кнаружи. Это приводит к перегрузке всего внутреннего края стопы, к смещению костей стопы и голеностопа, растяжению связок, сухожилий, непосредственно капсул суставов.
На стопах появляются мозоли под головкой первой плюсневой кости и под первым пальцем. Прогрессируя, гиперпронация приведет к деформации переднего отдела стопы - увеличению косточки, отклонению первого пальца в сторону остальных, образованию пяточной шпоры.
Кроме того, для компенсации деформаций, ЦНС начинает искать поддержку в других местах – близлежащих мышцах и суставах, не рассчитанных на подобные дополнительные нагрузки.
Супинированная стопа
Нормальная супинация составляет порядка 5 градусов. Гиперсупинированная, жесткая, полая стопа многими ошибочно воспринимается как стопа с высоким подъемом -крайне высокая арка свода стопы для неспециалиста действительно выглядит как высокий подъем.
У полой стопы понижена приспособляемость переднего отдела к поверхности, в результате чего ударная сила шага без смягчения переходит выше: в коленный сустав и, как по цепочке, вплоть до шейного отдела позвоночника, что может вызывать головные боли. В случае подобной деформации в фазе полной опоры на всю стопу не происходит амортизации, а, соответственно, и адаптации стопы под поверхность.
У полой стопы пятка уходит внутрь, арка свода становится выше, опора происходит на наружный край стоп. Передний отдел такой стопы плохо или вообще не приспосабливается к опоре, отсутствует амортизация.
Вследствие соответствующей постановки стопы мозоли возникают под головкой пятой плюсневой кости, а так как отталкивание от поверхности происходит первым пальцем, то и на нем развивается гиперкератоз в районе средней и дистальной фаланги.
Так же, как и при пронированной, у супинированной стопы происходит искривление первого пальца и его отклонение в сторону остальных с деформацией первого плюсне-фалангового сустава, но при данной стопе чаще возникает молоткообразная деформация второго, третьего и четвертого пальцев. Болевой синдром при полой стопе возникает по наружной поверхности голени, также чаще возникают боли в наружной поверхности бедра.
ПЛОСКОСТОПИЕ
Такой популярный диагноз как плоскостопие в силу распространенности уже давно не привлекает к себе должного внимания. Однако не все так безобидно, как кажется. Для того, чтобы осознать весь масштаб катастрофы, необходимо понимать, что стопа – это основной опорный отдел нижней конечности, на который приходится огромная нагрузка.
Свод стопы ориентирован в продольном и поперечном положениях, отчего их еще называют продольным и поперечным сводами. Высота свода и в продольном, и в поперечном направлениях удерживаются за счет разнообразных мышц и связок стопы, сгибателей пальцев, и подошвенного апоневроза.
Виды плоскостопия и его степени
Плоскостопие может быть врожденным или приобретенным. В первом случае причины кроются в патологиях внутриутробного развития стоп плода.Причин же приобретенного плоскостопия довольно много, их можно разделить на две группы:
Неподходящая обувь, избыточный вес, травмы (переломы костей переднего отдела стопы, неправильно сросшиеся переломы лодыжек) могут привести к деформации стопы в виде плоскостопия.
Слабость мышц и связок и/или резкое изменение образа жизни с малоподвижного на активный.
Деформация стопы при плоскостопии проходит три этапа. В начальной, первой степени плоскостопие называют слабовыраженным. Оно может сопровождаться незначительным изменением внешнего вида стопы, а также тупой болью в стопе и передней поверхности голени. После отдыха неприятные ощущения проходят.
На втором этапе развивается перемежающееся, умеренно выраженное плоскостопие, сопровождающееся более существенным изменением вида стопы. К концу дня своды стопы понижаются, но после отдыха принимают нормальное положение. Также после отдыха проходит боль, возникающая в подошве стопы, предплюсневой зоне и мышцах голени. На эту фазу указывает появившиеся косолапость и грузность походки.
На третьем этапе нарушается взаимное расположение костей, ведущее к перенапряжению связок. Деформация переходит в фазу выраженного плоскостопия. В этой фазе, когда стопа уже полностью деформирована, происходит нарушение работы всей опорно-двигательной системы.
Деформации свода стопы также делятся на продольное плоскостопие и поперечное.
Первая степень такой деформации напоминает о себе периодическим возникновением болей в передней части стоп. Как правило, возникает в результате повышенных физических нагрузок или длительного времени на ногах и проходит после отдыха. При второй степени боль локализуется довольно четко под головками средних плюсневых костей, становится более сильной и продолжительной. При третьей степени болезненные ощущения усиливаются еще больше и становятся постоянными, локализуясь на подошвенной поверхности стопы под головками всех плюсневых костей.
Сопровождается такое плоскостопие болью в средней части стопы, усталостью и неприятными ощущениями в мышцах голени во время ходьбы и в конце дня, частыми судорогами икроножных мышц, ограничением подвижности в суставах стоп, затруднениями при ходьбе. Все эти симптомы, конечно, возникают не в один день.
Продольное плоскостопие при первой степени не очень беспокоит человека - несильные болевые ощущения при физических нагрузках и повышенная усталость в ногах в конце дня обычно не воспринимаются серьезно. Однако стоит прислушаться к этим ощущениям.
При второй степени боли усилятся, внешний вид стопы заметно поменяется, вызывая уже трудности при подборе обуви и усиление боли, которые, правда, будут проходить после длительного отдыха.
При третьей степени боли усилятся еще больше и станут постоянными. При этом болевые ощущения распространятся не только на стопу, но и на голень и поясницу.
Плоскостопие может развиться довольно быстро в любом возрасте, даже если с точки зрения здоровья и наследственности ничто не предвещало беды. Кроме того, шансы получить такую деформацию стоп одинаково равны и у тех, кто весь рабочий день проводит на ногах, и у тех, кто сидит за офисным столом.
Если вы обнаружили все или хотя бы несколько из перечисленных симптомов, то не надо надеяться, что проблема решится сама. Способность к амортизации деформированной стопы сводится практически к нулю, и ударная нагрузка начинает напрямую передаваться на суставы ног и позвоночник, а это чревато серьезными последствиями для здоровья организма в целом.
Необходимо также учитывать, что у взрослых плоскостопие консервативно излечить невозможно, но добиться стойкой ремиссии без операции очень даже реально, и чем раньше вы обратите внимание на состояние своих стоп, тем лучше будет результат коррекции.
Комплексный подход при коррекции плоскостопия - это самое оптимальное решение: правильный подбор обуви и индивидуальных ортопедических стелек, и, конечно, массажи, гимнастика для стоп. Комплексный подход к проблеме позволит избежать тяжелых последствий такого, казалось бы, пустякового диагноза.
Спасибо, что дочитали до конца. Появилось желание проверить свои стопы? Стучитесь в личку или пишите в комменты.
Заболевания
Операции и манипуляции
Истории пациентов
Довольно часто переломы наружной лодыжки и разрывы межберцового синдесмоза сопровождаются разрывом дельтовидной связки голеностопного сустава. В большинстве случаев внимание хирурга полностью концентрируется на основной проблеме, то есть переломе лодыжки или разрыве межберцового синдесмоза. Повреждение дельтовидной связки очень редко подвергается первичному оперативному вмешательству. В большинстве случаев это оправданно, так как дельтовидная связка состоит из поверхностного и глубокого слоёв и 5 пучков.
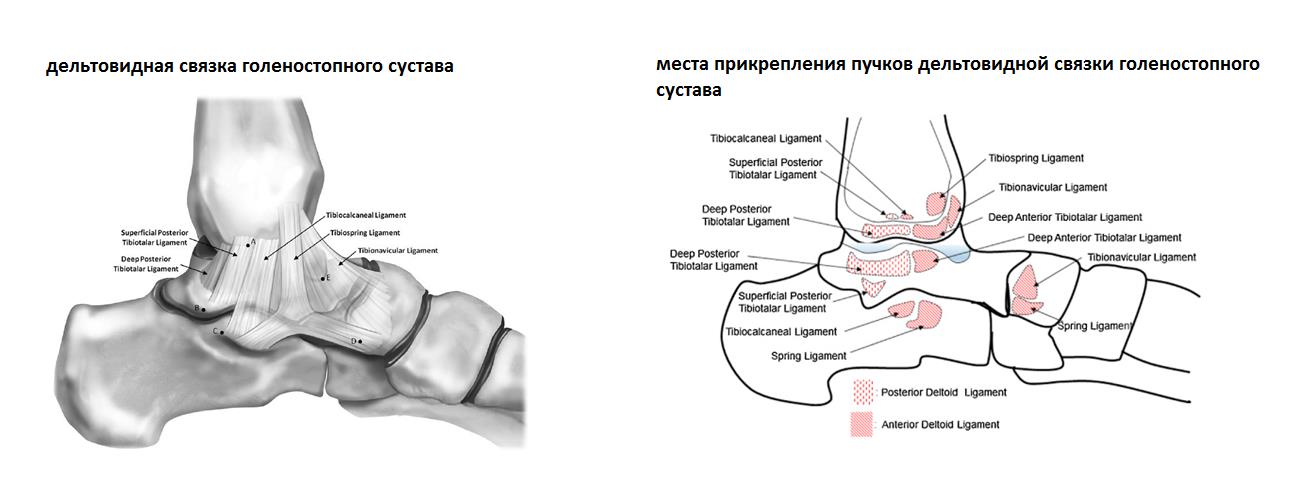
Тотальные разрывы по этой причине достаточно редки, а лечение основной проблемы сопровождается иммобилизацией и ограничением нагрузки, что позволяет дельтовидной связке частично восстановится за счёт рубцового регенерата. Во многих случаях этого достаточно для того чтобы получить стабильный голеностопный сустав. Во многих, но не во всех.
В многих современных литературных источниках прогрессирующему плоскостопию взрослых приписываются определённые стадии. При этом вальгусная деформация в голеностопном суставе появляется на 4 стадии, после того, как произошла дисфункция сухожилия задней большеберцовой мышцы и spring ligament (пяточно-ладьевидной связки). Однако в некоторых случаях эта последовательность не соблюдается, именно к таким случаям и относится развитие плоскостопия при медиальной нестабильности голеностопного сустава.
По этой причине возник вопрос, а действительно ли 4 стадия прогрессирующего плоскостопия взрослых является следствием 3 стадии, или же это отдельное заболевание, причиной которого является медиальная нестабильность голеностопногосустава?
Клинический пример, пациент G. 70 лет, история неоднократных травм связочного аппарата голеностопного сустава. Обратился на приём с постоянными жалобами в голеностопном суставе, ниже приведены рентгенограммы.
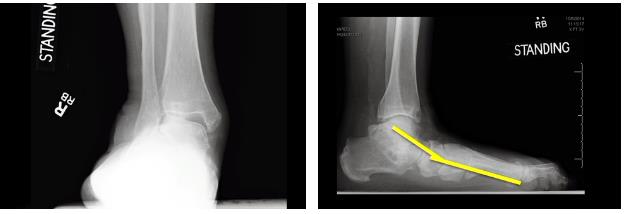
Что мы ожидаем увидеть на рентгенограммах стопы в прямой проекции при данной рентгенологической картине если следовать классификации Modified Johnson & Strom 1989? Рентгенограммы голеностопного сустава и стопы в боковой проекции говорят о том что это 4 стадия, и должно быть соскальзывание всего переднего и среднего отдела стопы кнаружи, с неполным покрытием головки таранной кости ладьевидной костью, однако…
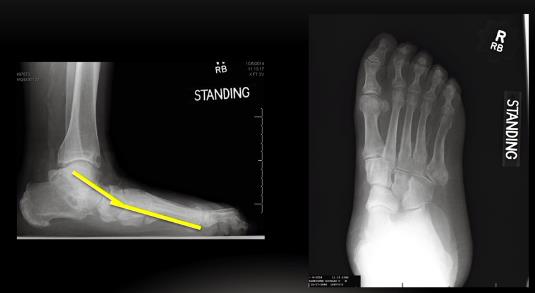
Таранная кость полностью покрыта ладьевидной костью. Более того, пациент способен при помощи напряжения задней большеберцовой мышцы создавать подобие свода, что свидетельствует о том что её дисфункция наврядли явилась основным фактором который привёл к этой деформации.
Данное несоответсвие впервые отметили Jeremy T.Smith & Eric M.Bluman в статье “Update on stage 4 acquired adult falatfoot disorder, when the deltoid ligament becomes dysfunctional 2007”. Однако, они не стали связывать это с изъянами существующей классификации, просто отметили, что зачастую 2 стадия переходит в 4 минуя 3, а также иногда вообще не имеет никаких признаков свойственных для 3 стадии.
Основываясь на вышеприведенных данных и клиническом примере, мы пришли к выводу, что 4 стадия дисфункции сухожилия задней большеберцовой мышцы это миф, а существующая классификации основана на не корректном обобщении различных по своей этиологии типов плоскостопия.
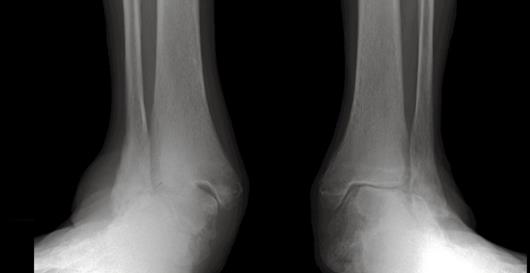
Данный атипичный вариант плоскостопия является значимой медицинской проблемой. Хирургическое лечение данного типа плоскостопия сопровождается низким уровнем удовлетворённости как хирургов так и пациентов.
Во многом это связано с существующими на данный момент подходами к хирургической коррекции данного типа заболеваний. Прежде всего, это различные типы артродезов: панартродез, тройной артродез с пластикой дельтовидной связки, пяточно-таранно-большеберцовый артродез, большеберцовая остеотомия дополненная пластикой дельтовидной связки. Все эти вмешательства актуальны на поздней стадии заболевания, но возможно их можно было бы избежать при своевременной диагностике повреждения дельтовидной связки и раннего её хирургического восстановления?
Клинический пример атипичного плоскостопия на фоне повреждения дельтовидной связки.
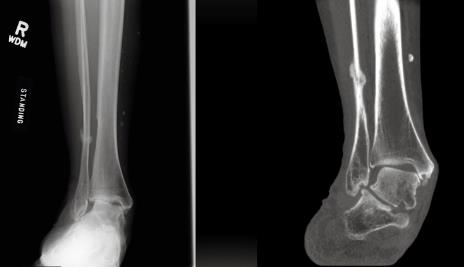
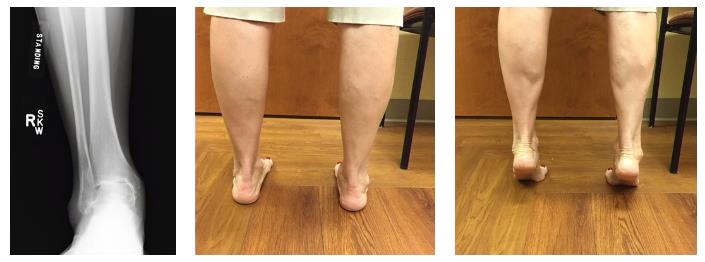
Пациентка Y 58 лет, тренер баскетбольной команды. История мноественных травм голеностопного сустава. Отмечает прогрессирование болей и коллапс продольного свода стопы. Что мы видим на рентгенограммах и при клиническом осмотре.
Ещё один интересный клинический пример атипичного плоскостопия, сопровождавшийся прогрессированием плосковальгусной деформации и стресс переломами малоберцовой кости. Пациент Р. 67 лет, в анамнезе неоднократные повреждения связочного аппарата, на протяжении последних 5 лет отмечал прогрессирование деформации голеностопного сустава, коллапс свода стопы, появилась боль в проекции нижней трети малоберцовой кости. В связи со стресс переломом был выполнен остеосинтез пластиной. Однако, так как биомеханическая причина перегрузки малоберцовой кости не была устранена развился повторный стресс перелом на уровне верхнего винта.
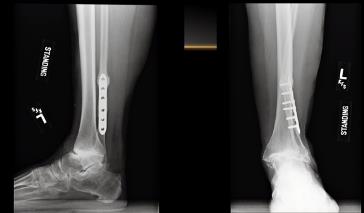
Принято решение об оперативном вмешательстве, интраоперационно определяется значительный износ купола большеберцовой кости в медиальных отделах.
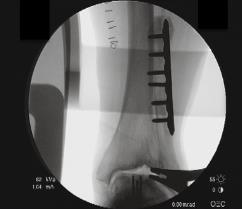
Выполнено тотальное эндопротезирование голеностопного сустава.
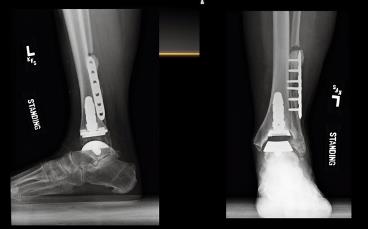
Существует ещё одна разновидность атипичного плоскостопия не вписывающаяся в классификацию прогрессирующего плоскостопия взрослых. Это плоскостопие когда вершиной деформации является средний отдел стопы.
Чаще всего подобные формы плоскостопия являются последствиями травмы, например переломо-вывихов в суставе Лисфранка. Однако нельзя полностью исключить возможность формирования подобного типа деформаций при гипермобильности 1 предплюсне-плюсневого сустава.
В таких случаях вершина деформации стопы проходит через средний её отдел, в области ладьевидно-клиновидного сочленения. Основной действующей силой приводящей к деформации является контрактура икроножной и камбаловидной мышц, ригидность ахиллова сухожилия. При этой форме плоскостопия сухожилие задней большеберцовой мышцы остаётся функционально здоровым, хотя и испытывает повышенную нагрузку.
Клинический пример атипичного плоскостопия с вершиной деформации на уровне сустава Шопара.
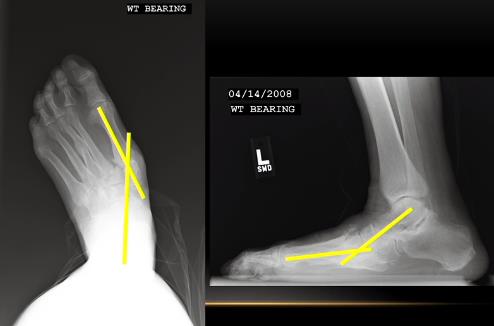
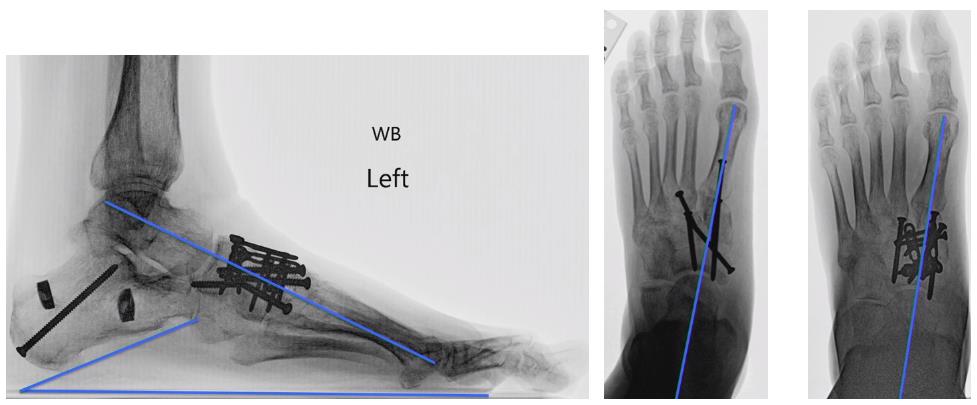
Пациент Щ, 64 лет, жалобы наколлапс свода стопы, боли при ходьбе. При осмотре: стопы симметричные, задние отделы стоп в нормальном положении, не может встать на мысок больной ноги, сухожилие задней большеберцовой мышцы безболезненное при пальпации, определяется отёк и болезненность в проекции ладьевидно-клиновидного сустава. Деформация эластичная, также определяется контрактура икроножной мышцы. Выполнены рентгенограммы с нагрузкой весом тела. На рентгенограммах видно что вершина деформации приходится на ладьевидно-клиновидный сустав, также определяются артрозные изменения в 1 ладьевидно-клиновидном, 2-3 предплюсне-плюсневых суставах. Деформации в заднем отделе стопы нет.
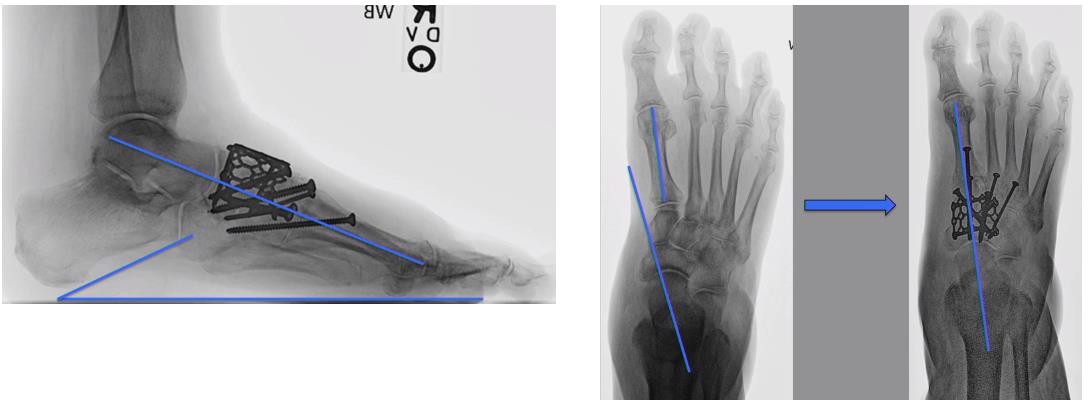
В связи с характером деформации принято решение о выполнении ладьевидно-предплюсне-плюсневого артродеза с использованием пластины и винтов. Рентгенограммы после вмешательства:
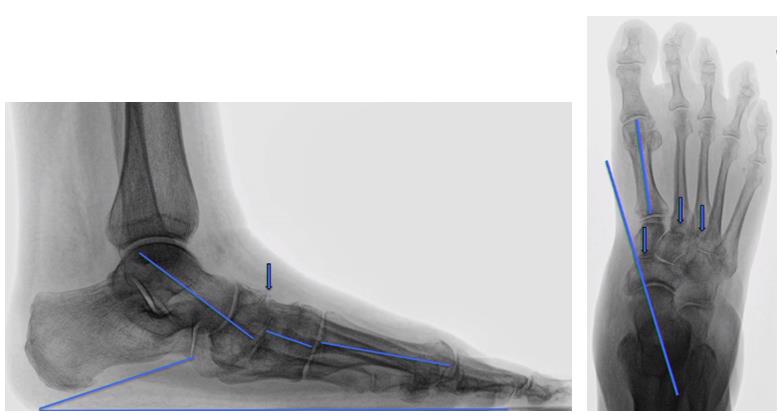
Второй клинический случай атипичного плоскостопия с вершиной деформации на уровне 1 ладьевидно-клиновидного сустава.
Что делать в такой ситуации? Авторы предложили: Артродезирование медиальной колонны, скарф остеотомия пяточной кости, удлиннение ахиллова сухожилия, транспозиция сухожилия сгибателя большого пальца, восстановление пяточно-ладьевидной связки.
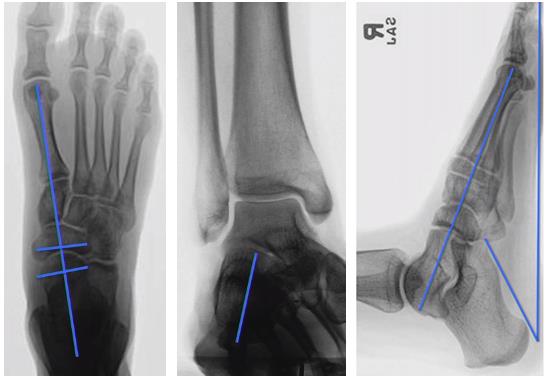
При диагностике плоскостопия необходимо выполнять рентгенограммы как стопы так и голеностопного сустава в положении стоя с нагрузкой весом тела и оценивать не только высоту свода но также угол инклинации таранной кости, степень покрытия таранной кости ладьевидной костью и ряд прочих параметров.
Таким образом, можно предположить, что требуется новая классификация плоскостопия, так как только одна дисфункция сухожилия задней большеберцовой мышцы не может быть основополагающим принципом классификации. Целесообразно разделение плоскостопия на типы в зависимости от уровня повреждения на голеностоп, задний отдел стопы и средний отдел стопы. Более раннее вмешательство может помочь предупредить серьёзные деформации для которых характерны плохие результаты лечения.

Никифоров Дмитрий Александрович
Специалист по хирургии стопы и голеностопного сустава.
Читайте также:


