Пластины для травм коленных суставов
Корригирующая остеотомия коленного сустава является проверенным методом хирургического лечения деформаций большеберцовой и бедренной костей. Эта операция снижает нагрузку на суставные поверхности, устраняет уже имеющиеся патологии и замедляет дегенерацию нижней конечности.
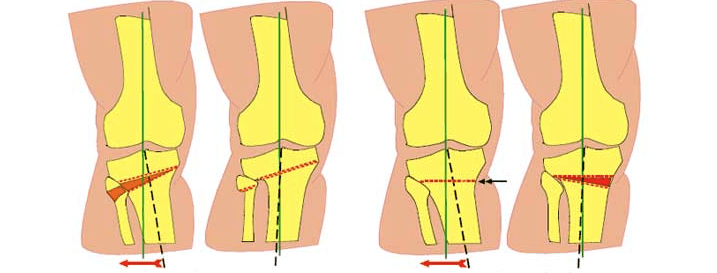
Схематичное изображение проведения операции.
Что такое остеотомия коленного сустава?
Корригирующая остеотомия коленного сустава — операция, устраняющая врожденные и приобретенные костные деформации. Во время хирургического вмешательства врач иссекает заранее обозначенный участок костной ткани и соединяет свободные фрагменты костей имплантатами. В результате ось механической нагрузки переносится на здоровый участок сустава. Операция проводится под полной или спинальной анестезией. После лечения ортопед фиксирует нижнюю конечность пациента гипсовой повязкой на время восстановления. Проводится реабилитация.
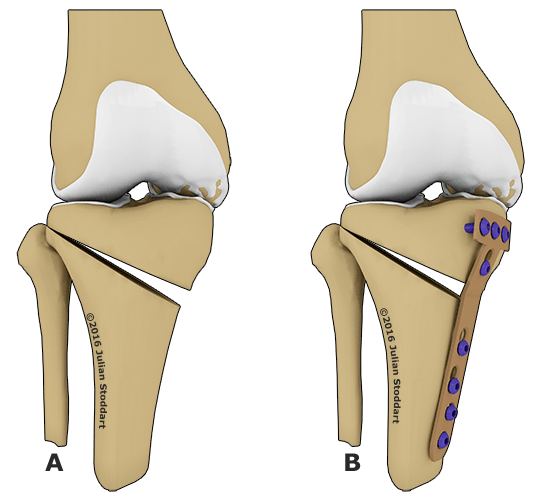
Остеотомия с металлоконструкцией.
Описанный метод коррекции традиционно сравнивается с эндопротезированием коленного сустава. Остеотомия — менее травматичный способ лечения. Эта медицинская манипуляция отлично подходит молодым пациентам, страдающим от поздних стадий гонартроза. Выбор остеотомии в качестве способа восстановления подвижности нижней конечности позволяет отсрочить проведение эндопротезирования на длительный срок.
Остеотомия применяется на протяжении двух веков. После открытия методов заместительной артропластики это оперативное вмешательство отошло на второй план, однако такой способ лечения применяется до сих пор. В начале 21 века были разработаны современные способы закрепления костных участков, уменьшающие длительность реабилитации.

Показания к операции
Главным показанием к оперативному вмешательству является гонартроз. Это дегенеративное заболевание коленного сустава, проявляющееся постепенным разрушением хрящевой ткани и деформацией нижней конечности. На поздних стадиях гонартроза у пациентов формируются вальгусные и варусные деформации. Объем движений ограничивается, возникает хронический болевой синдром.
- Врожденная деформация нижней конечности.
- Искривление костей после травмы.
- Подготовка к эндопротезированию коленного сустава.
- Смещение оси нижней конечности при патологиях суставных связок.
- Рахит, деформирующий остеит и другие болезни костной ткани.
Вмешательство рекомендуется проводить при удовлетворительном состоянии хрящевой поверхности костей и изолированном поражении одного участка коленного сустава. Такой метод коррекции дает возможность сохранить подвижность нижней конечности у молодых пациентов.
В каких случаях остеотомия не поможет?
Эффективность лечения зависит от возраста, пола и массы тела пациента. Неудовлетворительные результаты операции могут быть обусловлены пожилым возрастом больного, значительным поражением костей и разрушением гиалинового хряща.
Состояния, при которых проведение вмешательства нецелесообразно:
- ревматоидный артрит;
- остеопороз;
- внесуставные патологии;
- недостаток кровоснабжения нижней конечности;
- нарушение роста костной ткани;
- отсутствие мениска;
- выраженное ожирение (ИМТ: 40 и выше).
При неправильной оценке показаний остеотомия может ускорить дегенерацию коленного сустава. Перед лечением врачи проводят лабораторные исследования, получают снимки нижней конечности на протяжении и назначают дополнительные диагностические манипуляции.
Виды хирургических техник
Вмешательства классифицируют по месту проведения, способу иссечения тканей и характеру костной пластики. Исправляется структура большеберцовой или бедренной кости. Классификация по характеру пластики включает открытую, закрытую, латеральную и прямую остеотомии. Коррекция большеберцовой кости может быть высокой или низкой. Конкретная хирургическая техника подбирается врачом индивидуально по результатам предварительного обследования.
Основные виды остеотомии:
- Клиновидная закрытая. Разрез кожи производится в латеральной или передней области колена для доступа к верхнему эпифизу большеберцовой кости или нижнему эпифизу бедренной кости. После иссечения ткани свободные поверхности кости фиксируют металлическими пластинами или скобами.
- Клиновидная открытая. После разреза кожи в передней или боковой области колена проводится неполная остеотомия. Концевой отдел большеберцовой кости разъединяется на две части с формированием диастаза. Далее костные участки соединяют металлической пластиной и аутотрансплантатом из таза пациента.
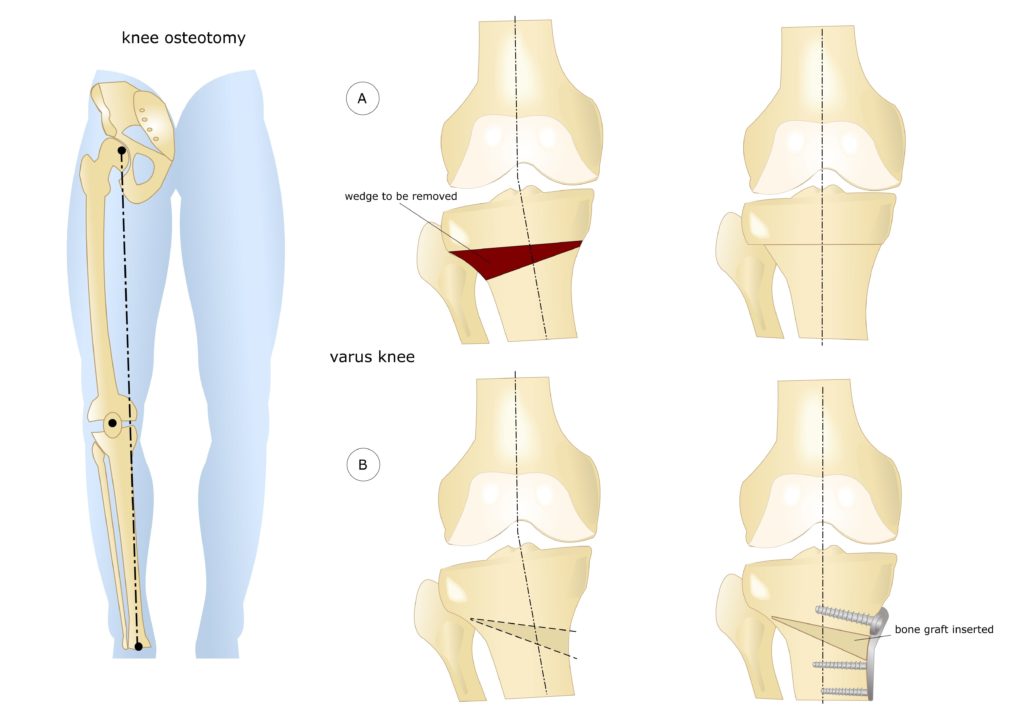
Остеотомия коленного сустава: визуальное изображение процедуры.
Костная ткань удаляется с помощью остеотома. Для предотвращения повреждения сосудов и нервов, проходящих через коленный сустав, коррекция проводится под контролем флуороскопа или рентгеновского аппарата. После пластики кожный покров сшивается, и нижняя конечность фиксируется гипсовой повязкой или шиной.
Не существует единого метода оперативного вмешательства, подходящего при любых показаниях. При выборе хирургической техники врач учитывает запланированный угол коррекции. Методы визуализации помогают точнее восстанавливать ось нижней конечности. В современной ортопедии чаще всего проводится открытая клиновидная остеотомия большеберцовой кости выше уровня бугристости.
Реабилитация
Результаты лечения в долгосрочном периоде зависят от реабилитационных мероприятий. После хирургического вмешательства врач проводит контрольные обследования и подбирает методы восстановления подвижности коленного сустава. Цели реабилитации включают устранение боли, предупреждение послеоперационных осложнений и восстановление мышечного аппарата нижней конечности.
- Физиотерапия: электростимуляция, криотерапия и тепловое воздействие. Физическая терапия облегчает боль и уменьшает отечность тканей в послеоперационном периоде.
- Лечебный массаж. Мануальная терапия улучшает кровоток в тканях, облегчает боль и нормализует мышечный тонус.
- Лечебная физкультура. Упражнения можно проводить в домашних условиях. Главной задачей является восстановление сгибательных и разгибательных движений в коленном суставе.
- Ортопедическая реабилитация для предупреждения рецидива болезни. Пациенту рекомендуется носить наколенник или эластичный бинт для фиксации сустава. В первое время после операции необходимо использовать трость и носить обувь с ортопедическими стельками для снижения нагрузки на суставные поверхности.
Схема реабилитации составляется ортопедом и врачом ЛФК. Подбирается медикаментозная терапия. Полное восстановление двигательной активности происходит в течение года.
Жизнь после лечения
Прогноз определяется изначальным диагнозом, выбранной техникой хирургического лечения, квалификацией хирурга, возрастом пациента и другими критериями. По данным медицинского центра имени Г. А. Илизарова, положительные результаты были отмечены у 95% пациентов после вмешательства. В течение 10 лет после костной пластики наблюдается отсутствие боли и других симптомов гонартроза. Молодые люди, перенесшие остеотомию, после реабилитации возвращаются к полноценной жизни. Последующее проведение заместительной артропластики облегчается.
Долгосрочные результаты коррекции предсказать сложно. Пациентам рекомендуется регулярно посещать ортопеда и проходить обследования для контроля состояния сустава. Остеотомия в качестве самостоятельного метода лечения не устраняет артроз полностью, а только замедляет развитие дегенеративных процессов. У некоторых больных рецидив возникает уже через 4 года после вмешательства.
Цены на остеотомию коленного сустава
Стоимость лечения зависит от квалификации врача, хирургической техники и диагноза.
- Москва: от 7 до 22 тысяч рублей.
- Санкт-Петербург: от 10 до 23 тысяч рублей.
- Средняя цена по России — 15 тысяч рублей.
Информацию о ценах необходимо уточнять в конкретной клинике.
Насколько оправданы пластины при переломах, которые все чаще устанавливают врачи после получения травмы? В последнее время у врачей существует тенденция к тому, что любой перелом должен быть прооперирован, что в большинстве случаев предусматривает постановку пластин. К операции есть определенные противопоказания, также для каждого участка разработаны свои импланты. После металоостеосинтеза требуется определенная реабилитация.

Чем оправдано
Перелом, особенно со смещением выводит человека из сил на очень длительное время, лишая всех радостей жизни. Значительное смещение, наличие большого количества отломков являются показанием к тому, что применяются титановые пластины при переломах, поскольку нормальное сращение при помощи гипса в подобных условиях невозможно. Наиболее оптимальным методом лечения в подобной ситуации является остеосинтез, при котором отломки скрепляются между собой пластинами.

После операции человек способен реабилитироваться быстрее, оказывая раннюю нагрузку на поврежденную конечность. При помощи пластин перелом сопоставляется наиболее правильно, затем создаются максимально благоприятные условия для сращения. Рано создаются условия для движения в суставах, благодаря чему снижаются условия для образования остеоартроза и контрактур.
Что это такое
На современном этапе в травматологии используются самые разные варианты пластин. Они могут иметь различную форму, что обусловлено участком кости, куда они должны быть установлены. Существенные различия имеют отверстия, в которых винт за счет шляпки надежно фиксирует перелом.

Все пластины имеют определенные функции:
- восстановление нормальной анатомии кости;
- ускорение сращения;
- ранняя нагрузка на прооперированный участок.
Но для того, чтобы установить пластину на кость требуется большое количество инструментов. И они были разработаны, благодаря чему операция проходит быстрее.
Виды пластин
Все устанавливаемые пластины при переломе разработаны в зависимости от перелома и его локализации, а также функций, которые они должны выполнять. Выделяют:
- защитные (нейтрализационные);
- опорные (поддерживающие);
- компрессионные (стягивающие);
- с частичным контактом;
- с полным контактом;
- микропластины.
Процесс наложения пластины на кость носит название металлоостеосинтеза. Все имплантируемые пластины рассчитаны на пожизненное использование после того, как прошла операция.
Показания и противопоказания к операции

Многие повреждения являются показанием к оперативному вмешательству, но не всегда операция может быть проведена. Независимо от того какие пластины ставят при переломах есть определенные показания к операции. Врач предложит вмешательство в определенных случаях, а именно:
- Значительное смещение отломков после перелома.
- Наличие нескольких отломков.
- Отсутствие сопутствующей патологии, являющейся противопоказанием к операции.
- Возвращение человека к активному образу жизни.
- Отсутствие противопоказаний к проведению общей анестезии.
- Лица с остеопорозом.
- Пожилые пациенты с отсутствием противопоказаний, которым нежелателен постельный режим.
- Восстановление нормальной анатомии суставных поверхностей.
Но иногда постановка пластины приводит к нежелательным последствиям. Случаются ситуации, когда происходит отторжение пластины после перелома. При таких условиях вмешательство способно принести больше вреда, чем пользы. Противопоказаниями являются:
- Рана, ссадины в месте перелома, вмешательство возможно только после ее заживления.
- Гнойные процессы или воспаления в месте повреждения.
- Остеомиелит.
- Туберкулезное поражение костей.
- Если пациент не двигался до повреждения (паралич).
- Тяжелые формы психических заболеваний.
- Недостаточность сердца, почек, печени в стадии декомпенсации.
- Тяжелый, декомпенсированный сахарный диабет (длительно заживает послеоперационная рана).
На каких участках устанавливаются
Для каждой кости разработаны свои пластины, некоторые накладываются при дефекте черепа, отдельные фиксаторы существуют для чрезвертельных переломов или повреждений бедра. Промышленность предлагает пластины для синтеза переломов костей, входящих в состав коленного сустава. Свои варианты спроектированы для синтеза переломов костей голени, плеча, таза, ключицы, на тыльной или ладонной поверхности кисти или стопы и даже для фиксации позвоночника.

На голове кости отличаются особой прочностью, и повредить их бывает очень сложно. Чаще всего это происходит в результате прямого удара по голове тяжелым острым или тупым предметом. Результатом становятся вдавленные или оскольчатые переломы, требующие оперативного вмешательства. Результатом операции чаще всего становится спасенная жизнь, однако, образуется дефект костей черепа, который должен быть впоследствии закрыт.
С этими целями применяются титановые пластины, они, закрывая дефект, защищают головной мозг и его оболочки. В последующем удаление пластины после перелома не проводится, и она остается на своем месте на всю оставшуюся жизнь. Если повреждаются кости лицевого черепа, то пластины ставить не имеет смысла ввиду их непрактичности. Кость сопоставляется при помощи серкляжной проволоки, выполняющей ту же функцию, что и пластины.
Различные формы и размеры имеют пластины, устанавливаемые при переломах верхних конечностей. Разработаны микроскопические пластины, которые могут быть установлены на фалангах пальцев, если есть смещение. На ладони постановка пластины осуществляется только по тыльной поверхности, это связано с близостью костей к поверхности кожи. По ладонной поверхности в большом количестве проходят сосуды, нервы, а также сухожилия, которые легко травмировать.

Отдельный интерес представляют собой фиксаторы, имплантируемые при повреждениях в области локтевого и лучезапястного суставов. Пластины подобного типа учитывают анатомию суставных поверхностей кости. Нередко в области суставов вместе с костными фрагментами отрываются связки, они могут быть фиксированы на свое место при помощи анкеров.
Устанавливаются импланты примерно на год, после чего должны быть удалены при повторном оперативном вмешательстве. Но иногда встает вопрос о том нужно ли удалять пластину после перелома, в целом она рассчитана на постоянное использование. Врач прибегает к удалению только в том случае, когда она мешает или причиняет определенные неудобства. Если же человек намерен удалить имплант, то должна быть полная уверенность в том, что сформировалась мозоль и кость не нуждается в фиксации.

При повреждении ключицы накладывается пластина из титана или никеля, имеющая изогнутую форму и полностью повторяющая нормальную анатомию кости. Если необходимо придать определенную кривизну пластина изгибается на усмотрение врача. Когда имеет место повреждение связок акромиально-ключичного сочленения, то подбираются пластины со специальными выступами. Они входят одной частью в акромиальный отросток лопатки, а второй фиксируются винтами к ключице.
Пластины, применяемые при повреждении акромиально-ключичного сочленения.

Повреждения таза и нижних конечностей относятся к разряду тяжелых и порой требуют немедленного оперативного вмешательства. Выбрать какие лучше поможет специалист после обследования, поскольку цена (в долларах) может достигать нескольких тысяч.

При переломах таза со смещением применяются различные модификации. Наиболее часто оперируются крылья подвздошной кости, вертлужная впадина, лобковые кости. Именно эти кости и составляющие обеспечивают опорную функцию таза. Пластины применяются не только при переломах, но и разрыве лобкового симфиза, в том числе и после родов. Оперативного вмешательства требуют разрывы более сантиметра.
Повреждения бедра требуют также постановки различных пластин. Очень часто операции требуют переломы в области шейки бедра и чрезвертельной области. В последнем варианте показано использование конструкции DHS, состоящей из пластины, от которой отходит винт под определенным углом, который фиксируется в толще шейки. Пластина при помощи винтов фиксируется к телу бедренной кости.

В области тела кости используются пластины с полным или частичным контактом. Довольно часто используются блокируемые пластины, в которых отверстия расположены под углом или с резьбой. Головка винта в таких пластинах плотно фиксируется в отверстии или зажимается резьбой. Также пластины при закручивании винта способствуют сдавлению места перелома, благодаря чему сращение наступает быстрее.
В нижнем отделе бедра повреждения затрагивают область мыщелков. В этом отделе очень важно восстановить суставные поверхности мыщелков бедра. Для достижения анатомической целостности применяются специальные изогнутые пластины, а также винты. При фиксации любого винта в кость важно чтобы конечный отдел выходил немного из противоположного края кости. При таком условии достигается наиболее прочная фиксация винта в кости.
В области голени переломы бывают в верхнем, среднем или нижнем отделах. Для каждого участка показано применение своей пластины, особого внимания, конечно же, требуют суставные поверхности в верхнем и нижнем отделе. Стоять должна пластина в ноге при переломе примерно год, после чего может быть удалена.

В области мыщелков показано использование пластин с угловой стабильностью. Она позволяет не только фиксировать перелом, но и удерживать повреждение суставной площадки. При переломе средней трети голени показано использование простых пластин с частичным или полным контактом с поверхностью кости.
Отдельного подхода требует нижняя треть костей голени, когда требуется восстановить не только суставную площадку, но и фиксировать поврежденную связку, носящую название синдесмоз. Перед установкой титановому импланту придается индивидуальная форма, повторяющая изгиб кости.
Также пластины применяются и при повреждениях костей стопы, особенно дело касается плюсневых. Для этого применяются микропластины, применяемые при оскольчатых или косых повреждениях. Широко используются пластины при переломе пятки, в этом случае пластина позволяет восстановить анатомическую целостность кости. Опору такие пластины обеспечить не могут, но с их помощью кость срастается правильно. Когда перелом консолидировался, опора на кость проводится в полной мере, не беспокоит боль при ходьбе, не развивается плоскостопие.
Восстановление
Мало просто поставить пластину и сопоставить перелом, важно чтобы потом человек смог полноценно жить и работать. Проводится реабилитация только под контролем опытного специалиста. Примерный срок, необходимый для полноценного восстановления составляет примерно месяц, может продолжаться и более длительный период времени. Если перелом сопоставлен правильно, требуется желание самого пациента и результат не заставит себя ждать.

Показаны простые движения в суставах после заживления раны, но при условии, что смещение не грозит. По мере консолидации перелома показана нагрузка на конечность, вначале с использованием костылей, потом трости или ходунков. После операции на верхних конечностях нагрузка на прооперированный сегмент производится при помощи эспандеров, гирь, гантелей. Показано использование лечебной гимнастики в положении лежа или сидя.
Каждая разновидность перелома требует своего комплекса упражнений. Подобрать их поможет врач реабилитолог или травматолог. После каждой операции показан свой комплекс. После некоторых операций восстановление проводится только в виде движений в суставах без опоры на конечность. Если пренебречь подобным правилом то результат будет утерян, а перелом сместится.
Удаление пластин после перелома
Многих людей, которые подверглись оперативному вмешательству, интересует вопрос о том, необходимо ли снятие пластины после перелома. В целом импланты рассчитаны на пожизненное использование. Удалить можно, когда есть хорошая костная мозоль или имплант мешает нормальным движениям. Также удалить пластину можно при условии развития кисты в месте постановки винта. В целом вопрос о снятии пластины решается в каждом индивидуальном случае совместно врачом-травматологом и пациентом.
Начинается сезон активных видов спорта, и мы хотим напомнить о том, зачем нужны бандажи коленного сустава.
Очевидное о коленном суставе
Коленный сустав — один из самых нагруженных в жизни и обычного человека, и спортсмена, так как них приходится значительный объем движений, что само по себе ведет к износу. Во время же тренировок интенсивность движений многократно возрастает, и связочный аппарат не всегда справляется и может ограничить гипермобильность.

Это приводит к травмам и повреждениям коленного сустава и — в зависимости от степени — долгой или недолгой реабилитации.
Два направления применения суппортов
В связи с этим принято выделять как бы две модели использования наколенников: профилактика и реабилитация, в том числе и в послеоперационный период.
Если с профилактикой все оказывается относительно несложно и понятно, то, в реабилитационном направлении все не так очевидно. Приведем лишь несколько случаев, когда врачи находят применение суппортов целесообразным.
Причем, практически под каждый случай выбор происходит по весьма индивидуальному сценарию.
Приведем пример
Например, при артрозе коленного сустава советуют учесть такие факторы, как локализация боли, степень нарушения сустава, болевые ощущения.
Учитывая это, выбирать придется из порядка 5-6 возможных вариантов наколенников как открытого, так и закрытого типа.
Закрытый тип

Обычно эластичный, так как его задача мягкая фиксация со всех сторон с целью облегчения ходьбы. Чаще всего рекомендуют людям с неопределенной локализацией болей.
Мягкий открытый бандаж колена
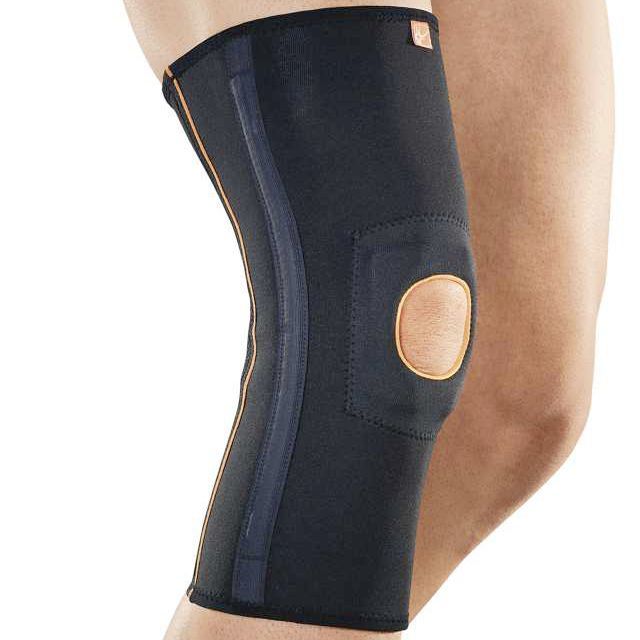
Рекомендуют для облегчения сгибания коленей, в том числе при подъемах-спусках по лестнице.
Открытый с регулировкой

Использование целесообразно после незначительных хирургических вмешательств, так как после спадание отеков, такой бандаж легко будет отрегулировать (утянуть) по ноге. Также показан на начальных стадиях артроза при слабых болях.

Предназначен для длительного ношения после серьезных травм и операций. По большому счету — это аналог гипса, который позволяет двигаться, не теряя тонус мышц. Также показан при сильных болях на любой стадии заболевания.
Также в некоторых типах бандажей могут быть интегрированы теплоносители для подогрева.
Следует также различать несколько способов фиксации:
- Мягкая — начальные стадии заболевания, реабилитационный период после операции
- Жесткая — острый болевой синдром
- Тугая — последние стадии артроза с деформацией
Доказанность
Широкая применимость подобного рода приспособлений обычно очень обобщенно преподносится в сети, мол, работает и все. Это не всегда так. Есть ряд слабодоказанных и неоднозначных экспериментов по индивидуальным случаям, когда целесообразность применения бандажей ставится под сомнения.
Как было раньше

И бинты! Бинты в некоторых случаях также облегчают боли в колене и могут служить средством реабилитации.
Ортез, тутор, бандаж — что искать
В связи с этим обращать внимание придется на характеристики.
Иммобилайзер
Жесткий фиксатор для использования после серьезных травм и операций, когда требуется обездвижить коленный сустав. Рекомендован в качестве аналога гипса, причем, как утверждается, реабилитация ускоренная.
Для разгрузки сочленения
Такой бандаж будет поддерживать коленный сустав в правильном положении. Это обеспечит минимизацию болевых ощущений и снизит риск микротравм, например, при остром артрите.
Спортивная профилактика
McDavid и LP
Наиболее популярными и достаточно известными производителями в этой нише являются бренды LP и McDavid. Последний — больше на Западе, первый — в России.
В ассортименте LP, как и в ассортименте McDavid, представлен широкий выбор поддерживающих бандажей местного применения: голень, запястье, колено. McDavid — дороже.
Покажем чуть ближе, как выглядят две наиболее схожие модели бандажей: LP 720 и McDavid 422.
Обе модели — одни из самых востребованных при патологиях коленного сустава.
Они усилены боковыми пластинами, которые позволяют ограничить движения, задавая им определенный алгоритм.
Обе модели выполнены из неопрена, что повышает срок службы такого устройства.
Функциональные наколенники призваны сохранять и поддерживать функцию поврежденнго сустава. Они не универсальны в плане применения, так как частично ограничивают движения и используются в медицине как средство реабилитации после повреждений сустава, при артрите, артрозе и для снижения боли.
Суппорты-стабилизаторы помогают, когда необходима жесткая фиксация. Это альтернатива гипсу и шинам. Часто используется при транспортировке пациента.
Сложные, или комбинированные — отдельный класс устройств-трансформеров, которые предназначены для пациентов, которые проходят длительную реабилитацию. В процессе могут выполнять несколько функций, заменяя целый ряд устройств.

Данное повреждение является достаточно частым состоянием, которое в большем количестве случаев встречается у мужчин. Лечение нарушения целостности структур колена назначает врач. В зависимости от тяжести травматического повреждения оно может включать хирургическое вмешательство или консервативную терапию. После проведенного основного лечения применяются реабилитационные мероприятия, которые требуются для возвращения всех функций коленного сустава.
Виды повреждений мениска
Мениск (медиальный и латеральный) – это парная хрящевая структура, локализующаяся между суставными поверхностями бедренной кости и голени. Она выполняет амортизирующую функцию, а также способствует повышению стабильности колена. Повреждение данных анатомических структур происходит при вращении колена, а также после прямого механического удара. Исходя из выраженности травматизации, выделяется несколько видов разрывов. В их числе: 
- Неполный – происходит травмирование отдельных волокон без нарушения их общей структуры.
- Полный поперечный – выраженное повреждение, при котором нарушается целостность волокон в поперечном направлении, и меняется анатомическое строение мениска.
- Продольный – повреждение развивается по ходу волокон.
- Лоскутной – с образованием нескольких участков мениска.
Также выделяется повреждение внутреннего и наружного мениска. Исходя из причины выделяется травматическое и патологическое повреждение (травматизация, спровоцированная снижением прочности хрящевой ткани на фоне развития дегенеративно-дистрофических процессов). Данная классификация позволяет врачу подобрать оптимальное лечение.
Симптомы
Травма менисков колена приводит к появлению у пострадавшего человека достаточно специфической симптоматики:
- Интенсивный болевой синдром в области травматизации тканей, которая усиливается при попытках выполнения активных или пассивных движений в колене.
- Покраснение и отечность кожи в проблемной области, являющиеся воспаления.
- Нарушение функционального состояния колена, которое проявляется ограничением подвижности в нем.
Выраженность симптоматики зависит от степени травматического или патологического повреждения.
Диагностика
Определение локализации и степени тяжести повреждения мениска проводится при помощи современных методик диагностики, дающих возможность визуализировать внутренние структуры колена, к ним относятся:
- Рентгенография.
- КТ или МРТ дают возможность визуализировать минимальные изменения или патологические включения.
- УЗИ – определяется объем жидкости в полости коленного сустава.
- Артроскопия – современная инвазивная методика инструментальной диагностики, суть которой заключается во введении в коленный сустав специальной тонкой трубки, оснащенной камерой и освещением. Под визуальным контролем на мониторе при помощи артроскопии врач имеет возможность проводить лечебные манипуляции, для чего используется специальный микроинструментарий.

После проведения диагностики врач в соответствии с определенной тяжестью и локализации травматического или патологического повреждения назначает терапевтические мероприятия, которые могут включать хирургическое вмешательство – операция на мениске коленного сустава.
Первая помощь
Непосредственно после получения травмы колена до приезда медицинского специалиста обязательно оказывается первая помощь, которая включает выполнение нескольких несложных мероприятий:
- Обеспечение покоя для поврежденного сустава.
- Иммобилизация (обездвиживание) колена, которая может проводиться при помощи эластичного бинта.
- Прикладывание холода к колену для снижения выраженности воспалительной реакции, кровотечения в случае повреждения сосудов, а также уменьшения болевых ощущений.
Выполнение мероприятий оказания первой помощи позволит значительно улучшить состояние пострадавшего человека, снизить выраженность воспалительной реакции и боли. Также такая помощь дает возможность сократить время лечения и реабилитации на стадии оказания специализированной медицинской помощи.
Принципы терапии

Лечение травматического или патологического повреждения мениска коленного сустава является комплексным. Исходя из локализации и выраженности травмы врач может назначать несколько терапевтических мероприятий. В их числе:
- Консервативная терапия.
- Хирургическое вмешательство.
- Реабилитация.
Все виды терапевтических мероприятий не проводятся отдельно, в зависимости от стадии проведения лечения они могут сменять друг друга.
Консервативная терапия
Безоперационное лечение отдельно проводится при неполном разрыве мениска. Основные терапевтические мероприятия:
- Назначение лекарственных средств различных фармакологических групп, которые включают анальгетики, противоотечные препараты, хондропротекторы.
- Физиотерапия с использованием электрофореза с лекарственными средствами, грязевых ванн, магнитотерапии.
- Создание функционального покоя для коленного сустава.
Консервативная терапия является достаточно длительным процессом. Она занимает период времени, необходимый для полного восстановления хрящевых структур и связок коленного сустава.
Хирургическое вмешательство

Наиболее часто при разрыве мениска коленного сустава применяется хирургическое вмешательство. Используется несколько методов операции. Основные их группы:
- Открытая операция – осуществляется рассечение кожи, подкожной клетчатки и капсулы коленного сустава с последующим доступом для проведения манипуляций на его структурах.
- Артроскопия – диагностически-лечебная малотравматичная операция, при которой через маленькие разрезы в полость сустава вводится артроскоп с миниатюрными хирургическими инструментами.
Объем вмешательства определяется степенью тяжести травматического или патологического повреждения. Если был диагностирован разрыв медиального мениска коленного сустава, операция включает его удаление открытым доступом. Если повреждены два мениска, то объем хирургического вмешательства определяется степенью разрыва, обычно оно проводится открытым доступом. При незначительных разрывах может использоваться артроскопия с пластикой и восстановлением анатомической целостности мениска и удерживающей его связки.
Реабилитация
После того, как была проведена операция на мениске коленного сустава, реабилитация назначается на длительный период времени, который необходим для полного заживления послеоперационных ран. Во время реабилитационных мероприятий обеспечивается функциональный покой для коленного сустава, проводится профилактика развития кровотечения, а также присоединения вторичной бактериальной инфекции. По мере восстановления тканей дальнейшие мероприятия включают гимнастические упражнения с постепенным увеличением нагрузки на коленный сустав, а также массаж тканей для улучшения кровообращения в них. Возможность полноценного функционирования колена, а также окончание реабилитации определяется лечащим врачом индивидуально.
Читайте также:


