Перелом диафиза 5 плюсневой кости стопы
Заболевания
Операции и манипуляции
Истории пациентов
Переломы тела и головки 5-й плюсневой кости мало примечательны, так как их диагностика и лечение подчиняются тем же признакам что и переломы других малых плюсневых костей. Особый интерес представляет собой перелом основания 5-й плюсневой кости, так как он имеет ряд принципиальных отличий. Перелом основания 5-й плюсневой кости часто встречаемая травма. В зависимости от механизма повреждения существуют 3 основных зоны локализации перелома. При форсированной инверсии стопы происходит перелом в первой зоне, при форсированной аддукции стопы во второй зоне, при постоянно повторяющейся перегрузке в третьей зоне. Также перелом основания 5 плюсневой кости часто ассоциирован с повреждениями в суставе лисфранка, разрывах латерального комплекса связок.
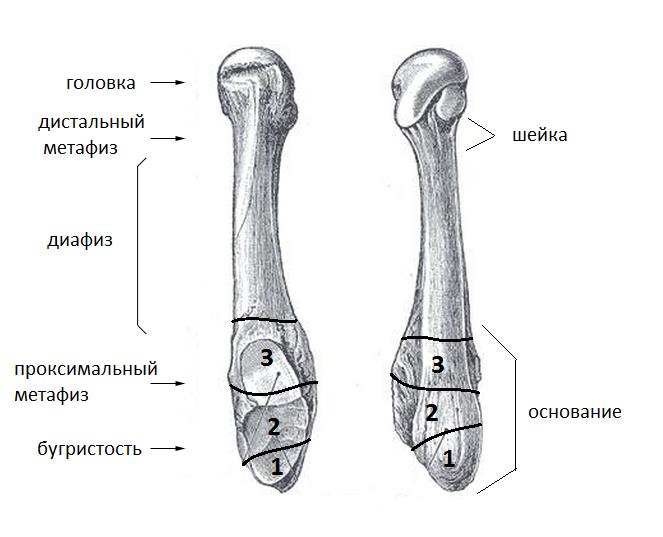
Выделяют 5 основных анатомических областей пятой плюсневой кости: бугристость, основание, диафиз, шейка, головка. К основанию крепятся сухожилия короткой и длинной малоберцовых мышц, третья малоберцовая мышца крепится к проксимальной части диафиза.
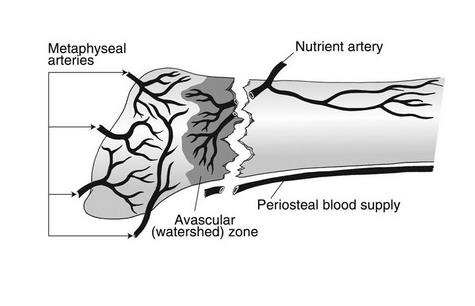
Кровоснабжение осуществляется диафизарной и метафизарной ветвями, вторая зона является областью водораздела этих ветвей, по этой причине переломы во второй зоне склонны к несращению.
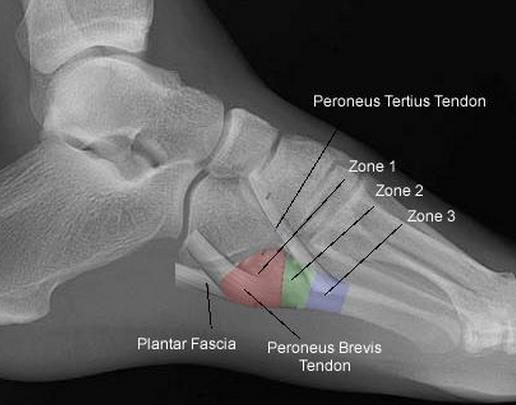
Зона 1 (псевдо-перелом Jones)
Перелом бугорка. Отрывной перелом, происходит из-за избыточно длинной подошвенной связки, латерального пучка подошвенной фасции или резкого перенапряжения малоберцовых мышц. Несращения встречаются редко.
Зона 2 (перелом Jones)
Зона метафизарно-диафизарного перехода. Переходит на предплюсне-плюсневый сустав. Плохо кровоснабжаемая зона. Высокий риск несращения.
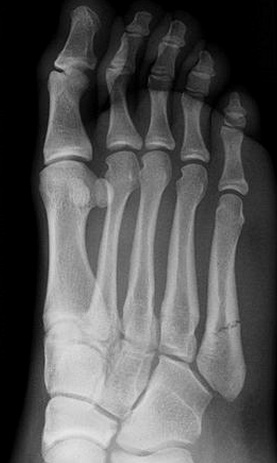
Проксимальный перелом диафиза. Располагается дистальнее межплюсневого сочленения. Стресс-перелом у бегунов. Ассоциирован с кавоварусной деформацией и сенсорными нейропатиями. Высокий риск несращения.
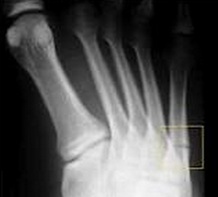
Боль по наружному краю стопы, усиливающаяси при нагрузке весом тела. При пальпации стандартные боль, крепитация, патологическая подвижность, хотя последние два симптома могут отсутствовать при неполном переломе или переломе без смещения. Боль усиливается при эверсии стопы. Для инструментальной диагностики применяются ренгтгенография в прямой, боковой и косых проекциях, в редких случаях КТ и МРТ.
Лечение переломов 1-й зоны чаще всего консервативное. Накладывается гипс или используется жёсткий ортез, которые позволяют ходить с полной нагрузкой непосредственно после травмы. Иммобилизация на протяжении 3 недель, после чего рекомендуется ношение специальной обуви с жёсткой подошвой. Некоторая болезненность при нагрузке сохраняется до 6 месяцев.
При переломах во второй и третьей зоне без смещения отломков, требуется более длительная иммобилизация: 6-8 недель. Нагрузку на ногу при этом следует полностью исключить (ходьба на костылях). После появления рентгенологических признаков сращения возможен переход на обувь с жёсткой подошвой.
Учитывая высокий риск несращения при переломах во 2 и 3 зонах рекомендовано оперативное лечение. Это связано с тем что в 25% случаев острых переломов и в 50% случаев хронических переломов (с выраженной периостальной реакцией и склерозом внутрикостного канала) в зонах 2 и 3 при лечении методом гипсовой иммобилизации сращения не происходит. При оперативном лечении переломов в зонах 2 и 3 чаще всего применяется внутрикостный остеосинтез при помощи компрессирующего винта. Желательно использовать винты большого диаметра (6-6,5мм) для создания адекватной компрессии и исключения ротационной нестабильности. Применяется две различные техники: в одной винт вводится строго по ходу интрамедуллярного канала, перед этим необходимо тщательно рассверлить канал и пройти его при помощи мечика, чтобы при введении винта не произошло перелома диафиза. При этом нельзя использовать винты большой длинны, так как возможен перелом стенки диафизарного канала в более узкой шеечной части кости. Вторая техника подразумевает введение винта перпендикулярно плоскости перелома с выходом через переднемедиальную кортикальную пластинку диафиза. При этом так же необходимо рассверлить канал и пройти его мечиком.
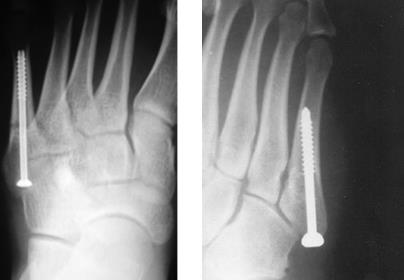
В ряде случаев возникает необходимость накостного остеосинтеза с использованием костнопластического материала. В качестве костно-пластического материала может быть использовано губчатое вещество из гребня подвздошной кости, проксимального мыщелка большеберцовой кости или костноиндуктивный материал на основе трикальцийфосфата. Для остеосинтеза в этих случаях может быть использована как внутрикостная фиксация компрессирующим винтом, так и накостный остеосинтез пластиной.
Если вы – пациент, и предполагаете, что у вас или ваших близких может быть перелом основания 5-й плюсневой кости и вы хотите получить высококвалифицированную медицинскую помощь, вы можете обратиться к сотрудникам центра хирургии стопы и голеностопного сустава.
Если вы врач, и у вас есть сомнения в том что вы сможете самостоятельно решить ту или иную медицинскую проблему связанную с переломом основания 5-й плюсневой кости, вы можете направить своего пациента на консультацию к сотрудникам центра хирургии стопы и голеностопного сустава.

Никифоров Дмитрий Александрович
Специалист по хирургии стопы и голеностопного сустава.
Лечение в нашей клинике:
- Бесплатная консультация врача
- Быстрое устранение болевого синдрома;
- Наша цель: полное восстановление и улучшение нарушенных функций;
- Видимые улучшения после 1-2 сеанса; Безопасные безоперационные методы.
-
Прием ведут врачи
- Методы лечения
- О клинике
- Услуги и цены
- Отзывы

Перелом 5-ой плюсневой кости является распространенной травмой стопы у лиц, ведущих активный образ жизни. В наибольшей степени этому перелому подвержены лица, имеющие избыточную массу тела. У них многократно возрастает нагрузка на все мелкие кости ступни. Происходит первичная дегенерация на фоне ишемии и наблюдается частичная остеомаляция, что влечет за собой неизбежные многочисленные переломы.
Также перелом 5-ой плюсневой кости стопы может быть спровоцирован неправильной постановкой ног (плоскостопием или косолапостью), вальгусной или варусной деформацией голени, развитием остеоартроза сустава большого пальца и другими заболеваниями. Следует правильно подбирать обувь для повседневной ходьбы и занятий спортом. Неправильно подобранная обувь не только не обеспечивает защиту ступни, но и способствует повышенному травматизму при падениях, неудачных прыжках, скручиваниях и других видах травматического воздействия.
Каждая плюсневая косточка имеет пять зон: проксимальная бугристость, основание, диафиз (тело), дистальная шейка и головка. В районе основания наблюдается крепление сухожильных волокон малоберцовых мышц (длинной и короткой), поэтому при травмах голени может наблюдаться частичный перелом или трещина основания плюсневой кости. Еще одна малоберцовая мышца крепится своими сухожильными волокнами в области диафиза, поэтому тут тоже вероятны вторичные переломы костной ткани.
Плюсневая кость имеет три зоны образования переломов:
- основание подвергается нарушению целостности в большинстве случаев, это обусловлено анатомическим особенностями системы распределения нагрузки;
- первая зона подвергается травматическому воздействию в результате формированной инверсии ступни – страдает бугорок;
- форсированная аддукция приводит к образованию трещины во второй зоне – между диафизом и шейкой (здесь практически отсутствует кровоснабжение, поэтому высокий риск несращения костной ткани);
- переломы в третьей зоне появляются в основном при регулярных повышенных нагрузках на стопу.
Наибольшую опасность представляет собой перелом основания. Он часто сопряжен с вывихом или нестабильностью сустава Лисфранка и разрывом связочного аппарата. Также усиленное внимание травматологи уделяют лечению переломов в области метафизарно-диафизарного перехода. Травма также сопряжена с повреждением предплюсне-плюсневого сустава и растяжением связочного аппарата. Также стоит обратить внимание на коллатеральную схему кровоснабжения.
Оно осуществляется метафизарной и диафизарной артериями, которые не кровоснабжают область второй зоны. Поэтому при образовании лаже трещины высока вероятность того, что она не срастется без остеопластики.
После перелома 5-ой плюсневой кости пациенту требуется комплексная реабилитация для полного восстановления поврежденных тканей и ослабленных сухожилий. Проводить реабилитацию нужно под контролем со стороны опытного врача. Вы можете записаться на первичный бесплатный прием к ортопеду в Москве в нашей клинике мануальной терапии. Вам будет предложен индивидуальный план проведения восстановительной реабилитации и даны все необходимые рекомендации.
Перелом 5-ой плюсневой кости без смещения
Перелом основания 5-ой плюсневой кости часто не осложняется смещением костных осколков. Для его лечения может быть избрана исключительно консервативная тактика. Накладывается гипсовая повязка на 3 недели. За это время образует обширная костная мозоль, восстанавливающая целостность основания.
Перелом 5-ой плюсневой кости без смещения позволяет сократить время терапевтической иммобилизации до минимума. Поэтому последующая реабилитация заключается в основном в нормализации работоспособности мышц свода стопы и малоберцовых мышц. Применяется лечебная гимнастика, массаж и остеопатия.
Перелом 5-ой плюсневой кости со смещением
Оскольчатые переломы встречаются в местах крепления сухожилий. При травматическом воздействии на мышцы происходит их резкое и чрезмерное сокращение. Они могут подвергнуться разрывам и растяжениям. Но часто происходит отрыв костной ткани в месте крепления сухожильных волокон. Плюсневая кость в большинстве случаев травмируется таким образом в области диафиза и основания.
Любой перелом 5-ой плюсневой кости ноги во второй зоне требует хирургического лечения. Если это перелом 5-ой плюсневой кости со смещением, то используется метод остеосинтеза с помощью внедрения винтов. Они устанавливаются внутри интрамедуллярного канала до полного сращения кости.
Проксимальный смещенный перелом диафизной части плюсневой кости часто возникает у профессиональных бегунов и прыгунов. Он может приводить к нестабильности межплюсневого сочленения костей, что вызывает серьёзную деформацию стопы. Считается стрессовым переломом и требует длительного периода реабилитации перед возвращением в спорт. Часто после данной травмы формируется устойчивая кавоварусная деформация. Могут развиваться сенсорные нефропатии стопы и пальцев с утратой чувствительности и периодически возникающими парестезиями.
Перелом головки и диафиза 5-ой плюсневой кости
Полный перелом головки 5-ой плюсневой кости встречается часто у женщин, которые предпочитают носить обувь на высоком каблуке. Происходит деформация сустава между плюсневой и фаланговой костью. При небольшом травматическом воздействии на сустав происходит смещение головки и возникает трещина костной ткани. Эта травма успешно поддается лечению с помощью гипсования и не требует хирургического вмешательства.
Частичный или полный перелом диафиза 5-ой плюсневой кости в большей степени наблюдается рядом с головкой. Это обусловлено анатомическим сужением данной части. Здесь очень узкий внутрикостный канал и заметно снижена микроциркуляция крови в области надкостницы. Поэтому плотность костной ткани может быть снижена.
Перелом диафиза может случиться при:
- прыжках с высоты и в длину;
- длительном нахождении на ногах в обуви, сдавливающей стопу;
- беге в обуви, которая не амортизирует оказываемые нагрузки;
- длительно протекающих явлениях остеомаляции и остеопороза.
Несомненным фактором риска является избыточная масса тела и ведение малоподвижного образа жизни. Существенное влияние на состояние костной ткани оказывают сосудистые патологии, такие как диабетическая ангиопатия, атеросклероз, варикозное расширение вен нижних конечностей, облитерирующий эндартериит. У пациентов следует исключать ряд эндокринных патологий, которые могут спровоцировать разрушение костной ткани. Также с целью профилактики переломов мелких костей ступни следует оказываться от систематического прима гормональных препаратов, в том числе и используемых для лечения заболеваний опорно-двигательного аппарата.
Сколько заживает перелом 5-ой плюсневой кости
То, сколько заживает перелом 5-ой плюсневой кости, зависит от целого ряда факторов. В первую очередь – это место перелома. Если оно располагается во второй и третьей зоне, то высока вероятность того, что травма без хирургического вмешательства самостоятельно в принципе не заживет. Поэтому при диагностировании подобных переломов опытные травматологии сразу же направляют пациента на операцию по остеосинтезу. При переломе основания плюсневой кости заживление происходит в течение 3 – 4 недель. Остаточные явления могут присутствовать на протяжение последующих 6-7 месяцев. Это небольшая по интенсивности боль в области плюсневой кости, скованность в утренние часы, мышечная слабость, ощущение нестабильности при постановке стопы.
Второй важный фактор – состояние кальциево-фосфорного обмена в организме человека. В зоне риска находятся женщины, вступившие в климактерическую менопаузу. У них понижены женские половые гормоны, в результате чего может наблюдаться процесс вымывания кальция из костной ткани. В такой ситуации для успешного восстановления целостности 5-ой плюсневой кости необходима коррекция гормонального баланса и восстановление кальциево-фосфорного обмена.
Зачастую пациенту назначается витамин D и комплекс минеральных добавок для ускорения образования костной мозоли.
Третий фактор, от которого зависит срок восстановления – правильность проводимого лечения. Как уже говорилось выше, не стоит ждать успешного восстановления целостности костной ткани, если перелом произошел во второй или третей зоне. Здесь фактически отсутствуют ресурсы для восстановления, поскольку зоны очень слабо снабжаются кровью.
Пациент должен с точностью выполнять все рекомендации лечащего врача. Только в этом случае высока вероятность полного сращения костной ткани в максимально сжатые сроки. Обратите внимание, что потребуется реабилитация для полного восстановления функциональности повреждённой стопы.
Реабилитация после перелома 5-ой плюсневой кости
Правильная и своевременная реабилитация после перелома 5-ой плюсневой кости позволяет полностью восстановить функциональность стопы и избежать развития в будущем серьезных патологий. Довольно часто подобная травма провоцирует:
- повторные переломы рядом с образовавшейся костной мозолью;
- нарушение микроциркуляции крови в области травмы и рубцевание окружающих мягких тканей;
- отложение солей кальция в сухожильных волокнах, что приводит к развитию крепитирующего тендовагинита;
- развитие плантарного фасциита и пяточной шпоры;
- развитие остеоартроза мелких суставов кости;
- появление плоскостопия или косолапости (в зависимости от места перелома).
Комплексная реабилитация после перелома 5-ой плюсневой кости позволяет избежать всех этих последствий и восстановить нормальное функционирование стопы. Проводить реабилитационные мероприятия лучше под контролем со стороны опытного врача ортопеда. Он поможет также исключить вероятные отклонения в постановке стопы, которые могли повлечь за собой перелом плюсневой кости.
Реабилитация при переломе 5-ой плюсневой кости стопы начинается сразу же после снятия гипса и рентгенографического подтверждения полного восстановления целостности поврежденной ткани. Курс разрабатывается индивидуально. В нашей клинике мануальной терапии для восстановления после перелома 5-ой плюсневой кости применяются следующие методики:
- лечебная гимнастика – позволяет восстановить тонус мышц, сухожилий и связок, улучшить кровоснабжение и ускорить процесс диффузного питания хрящевых и соединительных тканей;
- остеопатия – улучшает процесс микроциркуляции крови и лимфатической жидкости;
- массаж – повышает эластичность мягких тканей, снимает избыточное напряжение;
- физиотерапия – стимулирует процессы регенерации тканей;
- рефлексотерапия – запускает процесс естественной регенерации тканей.
Если вам необходимо провести полноценный курс реабилитации после перенесённого перелома костей стопы, то вы можете обратиться в нашу клинику мануальной терапии. Первичная консультация для каждого пациента проводится бесплатно. В ходе приема доктор проводит осмотр и мануальное обследование. Затем разрабатывается индивидуальный курс для восстановления всех тканей стопы.
Помните! Самолечение может быть опасно! Обратитесь ко врачу
Перелом плюсневых костей
Переломы плюсневых костей – это довольно распространенные травмы стопы, возникающие вследствие прямого удара или непрямого повреждения (скручивание стопы). Многие из этих переломов достаточно просты в лечении и характеризуются благоприятными результатами. Однако в случаях сращения в порочном положении или несращения эти переломы могут стать причиной выраженной метатарзалгии и остеоартрита суставов среднего отдела стопы. Плюсневые кости являются частой локализацией стрессовых переломов и могут сочетаться с повреждениями других частей стопы.
Плюсневые кости – это короткие несколько изогнутые к тылу трубчатые кости переднего отдела стопы. Каждая кость имеет головку, шейку, диафиз и основание. Каждая плюсневая кость имеет числовое наименование от 1-го до 5-го в направлении изнутри наружу (от самой большой к самой маленькой). Основание каждой плюсневой кости сочленяется с одной или более костями предплюсны, а головка – с проксимальной фалангой пальца. Основания плюсневых костей кроме того сочленяются друг с другом, образуя межплюсневые суставы. В функциональном отношении все пять плюсневых костей являются единым несущим комплексом переднего отдела стопы. Три медиальных луча служат ригидным рычагом, участвующим в ходьбе, а два латеральных луча обеспечивают некоторую мобильность, необходимую, например, при ходьбе по неровной поверхности.
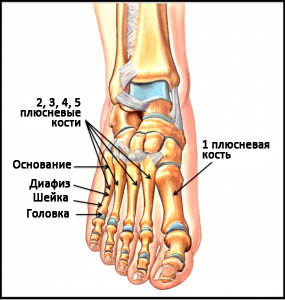
Рис. Анатомия плюсны
Первая плюсневая кость наиболее крупная по сравнению с остальными и является наиболее важной в отношении нагрузки и обеспечения баланса стопы. Сращение в порочном положении или несращение этой кости хуже всего переносится пациентами. Эта кость не имеет общих связок с соседней второй плюсневой костью, поэтому они двигаются независимо друг от друга.
Вторая, третья и четвертая плюсневые кости более тонкие и могут быть зоной локализации стрессового перелома или травматического перелома в результате прямой или непрямой травмы.
Пятая плюсневая кость делится на три зоны, называемые зонами 1, 2 и 3 в направлении от основания к головке.
Зона 1 – это основание пятой плюсневой кости и место прикрепления сухожилия короткой малоберцовой мышцы. В этой зоне возможны отрывные переломы вследствие тяги сухожилия и прикрепляющихся здесь связок.
Зона 2 – это граница метафиза и диафиза 5-ой плюсневой кости. Перелом в этой области называется переломом Джонса, и именно при этом переломе наиболее вероятно формирование ложного сустава вследствие бедного кровоснабжения этой области. Многие из переломов Джонса являются стрессовыми, связанными с повторяющимися перегрузками этой области.
Зона 3 – это диафиз 5-ой плюсневой кости, здесь чаще всего встречаются травматические переломы вследствие прямого удара или скручивания плюсневой кости.
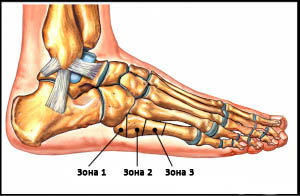
Рис. Зоны 5-ой плюсневой кости. Такое условное деление представляет важность в клиническом плане: переломы в каждой из этих зон характеризуются отличными друг от друга прогнозами и тактикой лечения.
Большинство переломов плюсневых костей возникают в результате травмы, однако встречаются также стрессовые переломы и переломы на фоне нейропатии стопы. Пациенты с травматическими переломами плюсневых костей жалуются на боль, отек, кровоизлияния и боль при пальпации стопы, а также ограничение возможности нагрузки на ногу. За исключением случаев тяжелых травм явных деформаций стопы при переломах плюсневых костей не возникает.
Прямой удар по стопе позволяет предположить поперечный или оскольчатый перелом диафиза, тогда как при скручивающем механизме возникают косые или спиральные переломы.
В ходе физикального обследования врач обращает внимание на точную локализацию болевых ощущений, которая обычно соответствует зоне перелома. Нейрососудистое исследование должно выполняться для оценки чувствительности и кровообращения стопы и пальцев.
Пациентам с подозрением на перелом плюсневых костей назначается рентгенография стопы. Снимки должны захватывать стопу целиком для исключения других повреждений.
На рентгенограммах в боковой проекции оценивается смещение головок плюсневых костей, а косые рентгенограммы позволяют обнаружить переломы с минимальным смещением.
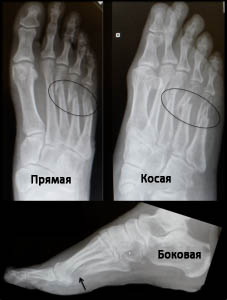
Рис. Переломы плюсневых костей на рентгенограммах (в прямой, косой и боковой проекциях).
Оригинальное описание этого термина принадлежит легендарному ортопеду сэру Роберту Джонсу, который в 1902 году диагностировал у себя такой отрывной перелом в результате травмы, полученной во время танца..
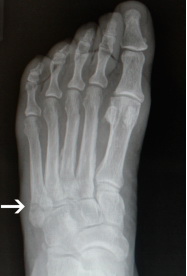
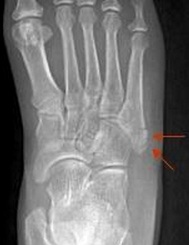
Рис. Рентгенограмма при переломе танцора (отрывном переломе) в 1 зоне 5 плюсневой кости.
Истинный перелом Джонса – это перелом во 2 зоне 5-ой плюсневой кости. Линия такого перелома распространяется в область сочленения 5 плюсневой кости с четвертой. Перелом возникает вследствие растягивающих нагрузок вдоль наружной 5-ой плюсневой кости при подворачивании стопы. Такая ситуация часто возникает у пациентов с высоким сводом стопы. Большинство переломов Джонса – это стрессовые переломы, связанные с повторяющимися нагрузками, хотя он может быть следствием и единственной травмы. У спортсмена подобная травма может быть следствием резкой смены направления бега, когда пяточная кость отрывается от земли.
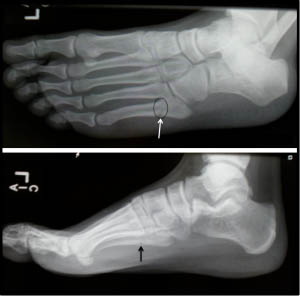
Рис. Перелом Джонса в метадиафизарной зоне 5 плюсневой кости.
Переломы в области оснований плюсневых костей нередко сопровождаются повреждением предплюсне-плюсневых суставов – повреждения Лисфранка. Чтобы обнаружить подобные повреждения, врач должен очень внимательно оценивать рентгенограммы. Признаками повреждения Лисфранка могут быть увеличение интервала между 1-ой и 2-ой плюсневыми костями, мелкие переломы в области оснований 1-ой и 2-ой плюсневых костей, нарушение нормального соотношения между краем клиновидной и основанием 2-ой плюсневой кости. Для исключения этого повреждения наиболее информативна компьютерная томография (КТ).
При подозрении на повреждение Лисфранка, даже если на рентгенограммах ничего не видно, может быть также показано МРТ.
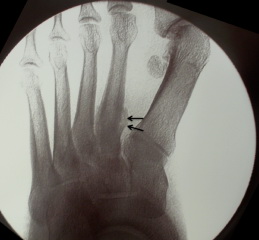
Рис. Стрессовый перелом 2 плюсневой кости.
У пациентов с нарушенной чувствительностью стопы, например, вследствие диабетической нейропатии, также могут развиваться стрессовые переломы плюсневых костей. Частой локализацией таких переломов, особенно у пациентов с высоким сводом стопы или варусной деформацией нижней конечности, является метадиафизарная зона 5-ой плюсневой кости (перелом Джонса).
После переломов пальцев переломы плюсневых костей – это самые частые переломы костей стопы. У детей чаще встречаются переломы первой и пятой плюсневых костей, что связано только с их анатомическим положением. У взрослых чтобы произошел перелом более крупной и прочной 1 плюсневой кости, необходима значительная сила, поэтому встречаются они намного реже. При травмах стопы чаще всего повреждается 5-ая плюсневая кость.
Перелом плюсневых костей следует подозревать у всех пациентов с прямой травмой стопы и болью при ходьбе. Также следует подозревать сочетанное повреждение Лисфранка, особенно при наличии у пациента кровоизлияний на подошвенной поверхности стопы. Не следует забывать и о возможных повреждениях плюснефаланговых суставов и фаланг пальцев.
Задачей лечения является восстановление нормального положения всех пяти плюсневых костей с целью сохранения сводов стопы и обеспечения нормального распределения нагрузок на головки плюсневых костей.
Тактика лечения определяется локализацией повреждения. Большинство изолированных переломов центральных (2-4) плюсневых костей, а также переломы 1-ой плюсневой кости без смещения можно лечить консервативно с использованием фиксирующего ботинка с постепенным увеличением по мере переносимости нагрузки на стопу.
Смещение перелома 1-ой плюсневой кости обычно свидетельствует о нестабильном характере перелома и требует хирургической стабилизации.
Лечение переломов 5-ой плюсневой кости зависит от зоны повреждения. Отрывные переломы без смещения (перелом танцора или переломы в 1 зоне) могут требовать лишь симптоматической терапии и ношения жесткой обуви до момента сращения перелома. Однако полное заживление отрывных переломов 5-ой плюсневой кости наступает только через 8 недель или более.
При переломах Джонса необходима иммобилизация и исключение нагрузки на протяжении 6 недель, и затем еще в течение 6 недель использование обуви с жесткой подошвой и постепенное увеличение нагрузки на стопу. Для ускорения заживления и снижения вероятности формирования ложного сустава этим пациентам может быть сразу предложено хирургическое лечение.
Большинство переломов плюсневых костей при соответствующем лечении заживают нормально, однако осложнения все же возможны. Неправильное сращение, несращение, особенно 1 плюсневой кости, или дегенеративные изменения предплюсне-плюсневых и плюсне-фаланговых суставов могут стать причиной метатарзалгии и значительного нарушения функции стопы. Кроме того, в области деформации на подошвенной или тыльной поверхности стопы вследствие неправильной консолидации перелома могут формироваться кератозы (болезненные мозоли). Как и при любых других переломах, употребление в пищу адекватного количества витамина D позволяет предотвратить риск замедленной консолидации и несращения перелома.
Пациентам с сосудистым дефицитом и нейропатией, как правило, показано консервативное лечение, поскольку риск инфекционных осложнений и несращения у таких пациентов выше. Пациентам с сахарным диабетом хирургическое лечение выполняется по обычным показаниям при условии хорошего состояния кровообращения конечности и сохранения защитной чувствительности.
При каких-либо травмирующих воздействиях, когда стопа подвергается значительным перегрузкам, сложно что-либо сделать, чтобы предотвратить перелом костей стопы. Определенной эффективностью здесь может быть ношение соответствующей обуви с защитными свойствами.
Дата обновления: 2015-10-28
Если вам на ногу упал тяжелый предмет или по ступне проехал автомобиль, может произойти перелом плюсневой кости стопы, а то и нескольких, и требуется лечение. Плюсна располагается между фалангами пальцев и предплюсной стопы. Это не очень частая травма, она составляет всего 2,5% от всех переломов скелетных костей. Однако среди переломов стопы данная травма случается в 25-45% случаев. Данное повреждение требует врачебного вмешательства и соответствующего лечения, в противном случае человек может стать хромым или потеряет способность нормально передвигаться.

Виды переломов плюсневых костей
Повреждения подразделяются на травматические и усталостные:
- Травматические переломы случаются вследствие вывиха, прямого или непрямого удара. Прямой удар чаще всего приводит к перелому 2, 3 и 4 плюсневой кости. Это происходит при падении тяжелых предметов и попадании в автомобильные аварии. Непрямой тип травмы повреждает наружные кости — 1 и 5. Подобные повреждения случаются при неудачном приземлении на ноги, падении с высоты или при резком подвороте ступни. Травматические переломы бывают без смещения костных фрагментов и со смещением. Последние подразделяются на закрытые и открытые. Более опасным вариантом станет открытый перелом. Костные отломки высовываются наружу и разрывают мягкие ткани, что может осложниться инфицированием раны и самого перелома.
- Усталостные переломы больше свойственны профессиональным спортсменам, балеринам и танцовщицам, у которых длительное время на стопы воздействуют повторяющиеся нагрузки. У простых людей усталостный перелом бывает при ношении неудобной обуви, но обычно ситуацию осложняет деформация стопы или остеопороз.

В зависимости от местоположения различают перелом основания, диафиза или шейки плюсневой кости. Линия слома может быть долевой, поперечной, клиновидной, косой, Т-образной и т.д.
В литературе встречается другое название усталостного перелома плюсневых костей — маршевый. Он наблюдался у солдат, передвигавшихся марш-бросками во время военных действий. Эта же патология называется переломом Дойчлендера. Этот врач доказал, что данный перелом плюсневой кости связан с повышенными нагрузками у солдат. Еще одним примером стал перелом Джонса — это повреждение основания пятой плюсневой кости. Этот перелом очень медленно заживает, а у некоторых он не срастается никогда.
Причины патологии
Главные причины перелома плюсневых костей:
- падение тяжелых предметов на стопу;
- травмы после автомобильных аварий и наездов;
- падение с высоты с приземлением на ноги;
- ослабление костей в результате остеопороза, деформаций стопы и других заболеваний;
- продолжительные тренировки у профессиональных спортсменов, балерин и т.д.
Симптомы патологии

Примечательно, что при повреждении плюсневых костей далеко не всегда наблюдаются самые распространенные симптомы перелома — крепитация, укорочение пальцев и смещение их в сторону, подвижность костных отломков. Все зависит от положения перелома, количества поврежденных костей и наличия смещения. То же относится к размеру и месту распространения отека тканей. Через пару дней после травмы отек может стать сильнее или уменьшиться. Кровоподтек со временем становится виднее, он может захватывать голеностопный сустав и пальцы ноги.
Перелом 5 плюсневой кости у основания сопровождается небольшим отеком, расположенным на тыльной стороне стопы. Порой припухлость может затронуть наружную часть голеностопа. Усталостный перелом костей стопы по признакам напоминает растяжение связок — отек стопы и боль при ходьбе, уменьшающаяся в покое и возвращающаяся при нагрузке. Это усложняет диагностику.
Диагностические мероприятия
Чтобы иметь точное представление, что именно произошло с костями стопы, необходимо сделать рентгенограмму в 2-3 проекциях (фронтальной, боковой и под углом). Некоторые переломы плюсневых костей на первичном рентгене невидны, они проявляются спустя 10-15 дней, когда начинает формироваться костная мозоль. Это справедливо для усталостных переломов без смещения.
В сомнительных случаях рекомендуют сделать компьютерную или магнитно-резонансную томографию стопы. Благодаря всестороннему исследованию врач сможет выбрать наиболее верный метод лечения.
Лечение плюсневой кости стопы
Переломы диафиза или шейки плюсневой кости без смещения лечат при помощи: 
- эластичного бинта, обернутого вокруг стопы;
- заднего гипсового лонгета;
- короткой съемной шины из гипса или пласта;
- короткого пластмассового сапожка.
При переломе нежелательно опираться на сломанную стопу. При переломе у детей им всегда накладывают гипс, так как они не могут соблюдать врачебный запрет и наступают на ногу. В некоторых случаях врач может разрешить иногда опираться на пятку, но чаще всего передвигаются на костылях с опорой на здоровую ногу. Иммобилизация ноги в зависимости от тяжести случая, количества сломанных костей и других причин длится 3-5 недель.
В случае смещения костных отломков на расстояние более 4 мм проводят репозицию. Во время открытой репозиции хирург делает на стопе разрез, отводит сосуды, нервы и сухожилия. Сломанную кость вправляют, а потом на нее накладывают специальную металлическую пластину, которую закрепляют винтами. Иммобилизация гипсовой повязкой не требуется, потому что металлическая конструкция сама хорошо держит сломанные кости. В течение месяца больной может ходить, опираясь на пяточную кость.
По результатам рентгена врач может решить, что достаточно провести закрытую репозицию костных отломков, которые фиксируют чрескожно (без разрезов на коже) с помощью спиц Киршнера. Врач вручную устраняет смещение костных фрагментов, а потом с учетом особенностей перелома просверливает спицы. Внешний конец спицы остается снаружи. После срастания кости спицу убирают.
Достоинством методики является малая травматичность, отсутствие разреза и рубца, а также легкость и быстрота процедуры. К недостаткам относится неудобство из-за остающегося в течение месяца конца спицы, риск инфицирования раны и длительная иммобилизация в гипсе (не менее 1 месяца).

Перелом со смешением требует обязательной репозиции костных отломков. Неправильно сросшиеся кости могут привести к деформации стопы и дисфункции связок и сухожилий. При множественных переломах плюсневых костей ручная репозиция может быть неэффективной из-за недостаточной силы вытяжения и трудностей удержания костей в правильном положении. Для таких случаев существует скелетное вытяжение. Скелетное вытяжение костей проводят при помощи шелковой нити или проволоки, закрепленной за мягкие ткани дистальных фаланг. После этого наблюдается прорезывание мягких тканей, образование грубых рубцов или даже некроз дистальных фаланг.
Эти недостатки устраняются при скелетном вытяжении в раздвижной шине Черкес-Заде. Специальные цапки вытягивают непосредственно за кость дистальной фаланги. Пациент испытывает меньше трудностей и может нормально передвигаться на костылях. По завершении костного вытяжения лечение продолжается так же, как и в случае перелома без смещения.
Если сопоставить костные фрагменты обычным способом не получается и нельзя использовать внеочаговый чрескостный остеосинтез, проводится операция. Она направлена на адаптацию отломков и фиксацию их металлическим стержнем Богданова. Это исключает вторичное смещение отломков и обеспечивает быстрое заживление перелома.
Внутрикостный остеосинтез показан при косых и поперечных переломах диафиза плюсневых костей со смещением, когда не получается сделать закрытую репозицию. Этот метод применяют и при множественных переломах плюсневой кости.
Внутрикостный остеосинтез противопоказан при переломе головки и шейки плюсны, а также в случае внутрисуставного или продольного перелома плюсневой кости.
Если отломки костей сместились так, что получился угол, открытый к тыльной части стопы, после сращивания образуется костный выступ, который мешает человеку нормально опираться на подошвенную часть ноги. Точное вправление костных фрагментов и их надежная фиксация необходимы для сохранения продольного и поперечного свода стопы. В противном случае человек хромает и постоянно испытывает боль во время ходьбы.
Читайте также:


