Остеосинтез при переломах костей стопы
Переломы трубчатых костей стопы встречаются довольно часто и при лечении представляют для травматологов-ортопедов значительные трудности.
Переломы трубчатых костей стопы встречаются довольно часто и при лечении представляют для травматологов-ортопедов значительные трудности. Эти затруднения имеются на всех этапах лечения больных с данными повреждениями: и при репозиции костных отломков,и при их последующей фиксации, и при функциональном восстановлении поврежденного сегмента.
Наиболее часто при лечении пострадавших с указанными переломами используют консервативный метод, который, как правило, заключается в закрытой одномоментной ручной репозиции отломков сломанной кости и последующей их фиксации гипсовой повязкой. Однако такая репозиция нередко заканчивается неудачей,и, кроме того, после спадения отека в гипсовой повязке часто происходит вторичное смещение костных отломков.
Оперативный метод лечения с применением открытой репозиции и удержанием отломков сломанной кости различными фиксаторами дает возможность осуществить точное сопоставление костных отломков и их стабильную фиксацию, но этот метод сопряжен с серьезной опасностью – частыми осложнениями инфекционного характера.
Метод чрескостного компрессионно-дистракционного остеосинтеза с использованием аппаратов наружной (внешней) фиксации различных конструкций позволяет преодолеть трудности, с которыми приходится сталкиваться травматологам-ортопедам при лечении данной категории больных способами традиционных методов, однако применяемые при этом аппараты обычно громоздки, неудобны для пострадавшего и, кроме того, обладают ограниченными возможностями как в плане репозиции и фиксации отломков сломанной кости, так и в плане функциональной реабилитации поврежденного сегмента.
Положение в этом вопросе существенным образом изменилось с конца 60-х годов прошлого столетия, когда для лечения переломов коротких трубчатых костей, в том числе и стопы, были предложены аппараты наружной (внешней) фиксации небольших размеров – мини-аппараты или мини-фиксаторы.
Данный мини-аппарат применялся нами при лечении 57 больных с переломами трубчатых костей стопы.
В результате прямого механизма получения травмы переломы произошли у 48 пострадавших (84,2%), непрямого – у 9 (15,8%). Закрытые переломы отмечались в 44 случаях (77,2%), открытые – в 13 (22,8%). Изолированные переломы имелись у 51 больного (89,5%), а у 6 (10,5%) отмечались повреждения двух и более костей.
Чаще повреждались плюсневые кости (49 случаев – 67,1%), реже фаланги пальцев (24 случая– 32,9%). Преобладали оскольчатые переломы(38 случаев – 52,1%), реже переломы носили поперечный (19 случаев – 26%) и косой (16 случаев – 21,9%) характер.
Наложение мини-аппарата Илизарова у пострадавших с переломами трубчатых костей стопы (46 больных – 80,7%), как правило, осуществляли под различными видами проводниковой анестезии.
Наложение на сломанную кость мини-аппарата Илизарова осуществляли с соблюдением всех основных принципов проведения чрескостного остеосинтеза.
При диафизарных переломах трубчатых костей стопы после предварительной закрытой репозиции (ручной или аппаратной) через каждый из костных отломков проводили спицы. Особенность чрескостного остеосинтеза заключалась в том, что вместо спиц Киршнера, имеющих диаметр 1,5 мм, применяли более толстые спицы – диаметром 1,8 мм. Кроме того, часто через один из отломков сломанной кости,имевший больший размер, как правило, проводили не две, а три перекрещивающиеся спицы.
Монтаж мини-аппарата Илизарова производили путем фиксации спиц на узлах, которые соединяли между собой стержнем. При диафизарных переломах трубчатых костей стопы без хорошего торцевого упора (косые переломы с острыми концами отломков, винтообразные и оскольчатые переломы) с целью усиления стабильности фиксации и предупреждения вторичных смещений через оба костных отломков внутрикостно (трансартикулярно) дополнительно проводили спицу, свободный конец которой изгибали и крепили на конце соединительного стержня при помощи узла, смонтированного из двух шайб (простой и с пазом) и двух резьбовых втулок.
Методика чрескостного остеосинтеза мини-аппаратом Илизарова внутри- и околосуставных переломов трубчатых костей стопы, если оба из отломков сломанной кости имели достаточно крупные размеры, позволяющие провести через них перекрещивающиеся спицы, ничем не отличались от вышеописанной.
В тех случаях, когда один из костных отломков по тем или иным причинам (из-за незначительных размеров, оскольчатого характера перелома, резко выраженного смещения по длине и т.д.) не мог быть использован для введения в него спиц, две или три перекрещивающиеся спицы проводили через смежную не поврежденную кость.
Так, при небольших размерах проксимального отломка (переломы в области оснований плюсневых костей и фаланг пальцев) проксимальные спицы проводили в первом случае через смежную кость предплюсны (медиальную, промежуточную и латеральную клиновидные и кубовидную кости), а во втором случае – через плюсневую кость.
При небольших размерах дистального отломка (переломы в области головок плюсневых костей и фаланг пальцев) дистальные спицы проводили через смежную неповрежденную фалангу.
При множественных переломах трубчатых костей стопы чрескостный остеосинтез каждой из сломанных костей осуществляли отдельным мини-аппаратом Илизарова по методикам, описанным выше, однако с целью усиления стабильности фиксации в системе кость-мини-аппарат устройства соединяли между собой в единую систему при помощи планок.
Если при множественных переломах трубчатых костей стопы имелся разрыв капсульно-связочного аппарата, то с целью предупреждения расширения (распластывания) переднего отдела стопы, то есть развития приобретенного травматического плоскостопия, мини-аппараты Илизарова соединяли между собой специальным узлом. Этот узел монтировали из двух кронштейнов, короткого стержня и резьбовых втулок, и он позволял регулировать ширину межкостных промежутков на столе.
В тех случаях, когда перелом одной или двух плюсневых костей стопы сочетался с вывихом соседней кости, чрескостный остеосинтез имел некоторые особенности: вначале производили наложение мини-аппаратов Илизарова на сломанные кости, а затем осуществляли вправление вывихнутой кости, после чего ее фиксировали одной или двумя спицами, проведенными во фронтальной плоскости. Наружные концы этих спиц крепили на соединительных стержнях мини-аппарата при помощи специальных узлов,смонтированных из двух шайб (простой и с пазом) и двух резьбовых втулок.
При открытых переломах трубчатых костей стопы, перед наложением на сломанную кость мини-аппарата Илизарова, по общепринятой методике производили хирургическую обработку раны.
Репозицию костных отломков у 49 больных(85,9%) закончили на операционном столе, а у 8(14,1%) – в ближайшие 2 – 3 дня после наложения на сломанную кость мини-аппарата Илизарова. При этом необходимо отметить, что у 44 больных (77,2%) было достигнуто точное сопоставление отломков, а у 13 (22,8%) остались незначительные смещения костных отломков по ширине (не более чем на толщину кортикального слоя) и под углом (не более чем на 10 градусов).
Сроки фиксации мини-аппаратом Илизарова при переломах трубчатых костей стопы колебались от 21 до 59 дней, но сращение костных отломков было получено у всех больных.
Отдаленные анатомо-функциональные результаты в сроки от 1 года и до 10 лет после окончания лечения были изучены нами у 38 пациентов, что составляло 66,7% от общего количества лечившихся больных.Как видно по рентгенограммам у всех пациентов имелось сращение отломков сломанных костей и была восстановлена функция в суставах стопы.
Таким образом, чрескостный остеосинтез переломов трубчатых костей стопы мини-аппаратом Илизарова является высокоэффективным методом лечения этой сложной категории травматологических больных, так как позволяет закрытым путем добиться точного сопоставления отломков сломанной кости, обеспечивает их стабильную фиксацию и дает возможность приступить к ранней и полноценной разработке движений в смежных суставах. Все вышеизложенное благоприятно сказывается как на сроках лечения данной группы пострадавших, так и на качестве их анатомо-функциональной реабилитации.
Остеосинтез — это хирургический метод сращивания кости при тяжелых оскольчатых переломах. В ходе операции врач соединяет и прочно фиксирует между собой обломки при помощи специального металлического крепежа.
При остеосинтезе костная ткань восстанавливается быстрее и более правильно анатомически. Но после операции необходимо пройти полноценный курс реабилитации. Это позволит быстрее восстановить кровообращение и питание поврежденного участка, вернуть ему привычный объем движений.
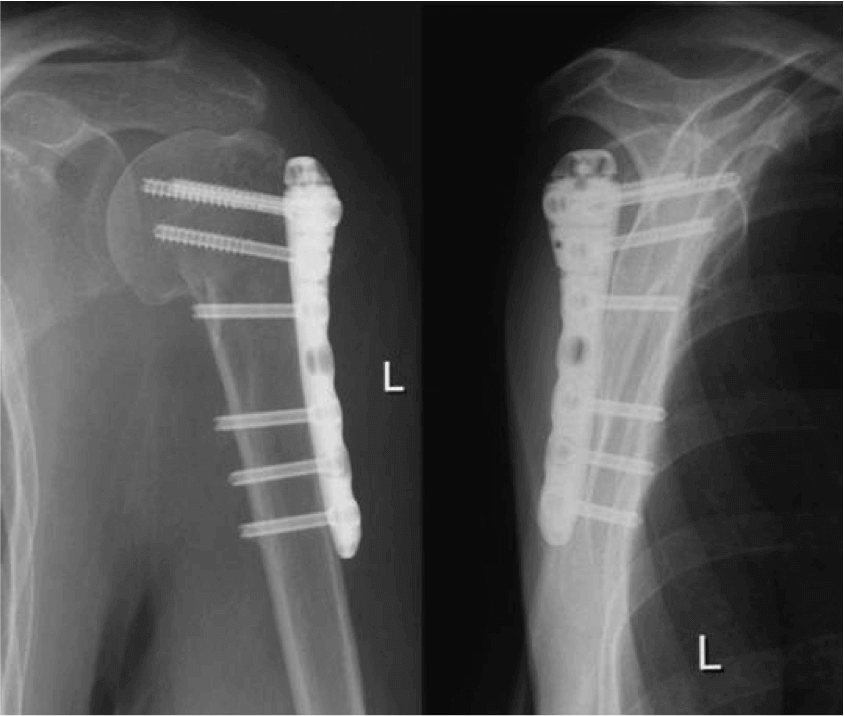
Через 10 месяцев врач может удалить крепежные элементы с прооперированного участка. К этому времени костная ткань полностью восстанавливается, а суставы функционируют достаточно хорошо. Спустя еще две недели пациент может выполнять привычные физические нагрузки и жить обычной жизнью.
Суть остеосинтеза: что это за процедура
При остеосинтезе костные обломки фиксируются специальной металлоконструкцией. Это необходимо для того, чтобы поврежденная кость срослась быстро, правильно и надежно.
Самое главное для успешного заживления перелома — сохранить кровоснабжение обломков кости. При травме кровоток уже нарушен, а любая хирургическая операция только усугубляет положение. Остеосинтез позволяет сохранить кровоток, обеспечивает хорошую фиксацию, и при этом не является травматичной процедурой. В некоторых случаях его можно проводить, не делая дополнительных разрезов вдоль линии перелома.
При операции используют два метода фиксации:
- Шинирование. При наложении шины именно на нее ложится основная силовая нагрузка, а обломки кости уже не могут сохранять подвижность. В качестве шины используют импланты — пластины или штифты, а также аппараты внеочаговой фиксации. Когда это необходимо, врач устанавливает фиксатор, который допускает скольжение обломков кости вдоль импланта (интрамедулярный штифт) или зафиксирует их в определенном положении. При производстве имплантов используют нержавеющую сталь, титановые сплавы, аутокость и гомокость, а также полимерные рассасывающиеся материалы. При осевой нагрузке жесткость металлических имплантов такая же, как у костной ткани, но при сгибании и скручивании имплант может деформироваться.
- Компрессия. Компрессионные пластины стягиваются при помощи специальных шурупов перпендикулярно поверхности излома. При этом методе используют аппараты внеочаговой фиксации и стягивающие петли. Так костные осколки фиксируются в состояние плотного контакта, но без излишнего натяжения.
Область применения остеосинтеза
Метод остеосинтеза хорошо зарекомендовал себя при травмах следующих участков тела:
- зоны надплечья, плечевого сустава, плеча и предплечья;
- локтевого сустава;
- тазовых костей;
- ключицы;
- тазобедренного сустава;
- голени и голеностопа;
- бедра;
- кисти;
- стопы.
Показания к остеосинтезу
Неосложненные переломы не требуют проведения остеосинтеза, ведь костная ткань хорошо восстанавливается и при консервативном клиническом лечении под наблюдением специалиста.
Показания к проведению операции могут быть абсолютными — в том случае, когда остеосинтез необходим, чтобы сохранить здоровье и качество жизни пациента, и относительными.
Абсолютными показаниями являются переломы:
- локтевого отростка, с травмой сустава и суставной сумки;
- надколенника;
- шейки бедра со смещением осколков;
- пяточного сустава;
- голеностопа;
- стопы;
- берцовой и большеберцовой кости;
- ключицы.
Остеосинтез будет показан при травмах, которые невозможно вылечить консервативными методами и если врачам сложно устранить смещение костных осколков. Абсолютными показаниями являются переломы, при которых травмированы сосудистые связки, есть угроза повреждения тканей, нервных окончаний или сосудов.
Врач может использовать остеосинтез, если при консервативном лечении произошло неправильное срастание перелома или образовался ложный сустав.
Относительные показания для остеосинтеза:
- желание пациента сократить сроки выздоровления. Чаще всего это необходимо профессиональным спортсменам или военнослужащим;
- незначительное количество костных обломков;
- сильный болевой синдром при неправильном срастании перелома;
- ущемление нервов в ходе срастания перелома;
- переломы, заживление которых происходит долго и тяжело.
Противопоказания к проведению остеосинтеза:
- состояние шока;
- политравма (большое число повреждений);
- воспалительные заболевания травмированного участка тела;
- остеомиелит;
- заболевания костей – туберкулез, онкологическое поражение (также вторичные метастазы кости);
- флегмоны и абсцессы в месте предстоящей операции;
- тяжелое поражение нервной системы, органов дыхания, хронические заболевания других органов и систем;
- артрит суставов в области операции;
- онкологические заболевания крови;
- возраст пациента старше 70–75 лет.
Виды остеосинтеза
В зависимости от времени, прошедшего с момента травмы до операции, остеосинтез делится на 2 типа:
По видам доступа к травмированной кости операция может быть:
- Малоинвазивной — когда крепежные элементы можно ввести через небольшие разрезы. Так пациент легче перенесет операцию, а реабилитационный период сократится.
- Открытой. В этом случае на месте перелома делают операционный разрез.
По месту, куда накладывается крепеж, остеосинтез бывает:
- Наружный.
- Дистракционно-компрессионный. В этом случае на место перелома врач устанавливает аппарат с наружной фиксацией.
Ультразвуковой. В этом случае при остеосинтезе используют аппараты УЗ. Это гарантирует быструю фиксацию костей благодаря заполнению поврежденных каналов кости биополимерным конгломератом.

При погружном методе остеосинтеза применяются следующие техники проведения операции:
- интрамедуллярная, когда крепежная спица или шифт устанавливается в спинномозговой канал;
- накостная, когда пластины крепятся к кости снаружи;
- чрескостная, когда крепеж охватывает кость в месте перелома;
- пересадка костной ткани, когда в качестве фиксатора используется кость пациента.
Устаревший метод остеосинтеза — операция по Веберу, когда обломки кости врач фиксирует металлическими спицами и проволокой.
Какая именно операция будет проведена пациенту, решает врач. Решающее значение будут иметь данные томографии или рентгеновского снимка места травмы.
Челюстно-лицевой остеосинтез
В челюстно-лицевой хирургии при помощи остеометаллосинтеза можно устранить:
- врожденные дефекты лица или челюсти;
- последствия травм, переломов костей черепа;
- деформации костей.
Также можно изменить форму челюсти. Для этого должны быть изготовлены специальные ортодонтические конструкции. Затем врач установит их на проблемные зоны по методике краевого прилегания.
Остеосинтез при помощи ультразвука
При ультразвуковом остеосинтезе костные участки склеивают между собой при помощи ультразвука. Метод основан на явлении адгезии – межмолекулярном взаимодействии в поверхностном слое тканей. За счет адгезии происходит сцепление разнородных поверхностей тел.
При этом между обломками кости хирург размещает специальную мономерную смесь. Электрический генератор создает электромагнитные колебания, которые специальный прибор преобразует в ультразвук и направляет в зону перелома.
Мономерная костная смесь меняет свою структуру и создает конгломерат, крепко сваривающий обломки кости. При этом образуется прочный шов, сравнимый с тем, что остается при работе сварочного аппарата.
Таким образом поры и каналы слома кости заполняет биополимерный конгломерат. И между поврежденными элементами возникают надежные механические связи.
Однако ультразвуковой остеосинтез может провоцировать развитие атрофических процессов в тканях, соприкасающихся с полимером. Поэтому метод не может быть рекомендован пациентам с тяжелыми травмами и слабым иммунитетом.
Реабилитационный период
Для того, чтобы пациент максимально быстро восстановил качество жизни, реабилитационные мероприятия важно начинать на 2–3 день после того, как проведен остеосинтез. Какими они будут и как долго продлятся, определяет врач. При этом он учитывает:
- насколько сложен перелом;
- насколько сложна проведенная операция и какие конструкции были использованы;
- где находится повреждение;
- возраст, психологическое и физическое состояние пациента;
- насколько быстро идет процесс восстановления здоровья.
Программа реабилитации включает в себя физиотерапию, лечебную физкультуру, занятия в бассейне, психологическую адаптацию, возвращение трудовых навыков, массаж, полноценное питание. Пациент гораздо быстрее вернется к привычному образу жизни, если откажется от вредных привычек, даст себе возможность отдохнуть и больше времени начнет проводить на свежем воздухе.
Время реабилитации можно разделить на несколько этапов:
- Ранний. Он продолжается 2–3 недели после остеосинтеза. Далее возможна выписка пациента из стационара.
- Ближайший послеоперационный. Его проводят в последующие 2–3 месяца после операции.
- Поздний послеоперационный. Временные рамки этого этапа — 3–6 месяца с момента остеосинтеза;
- Период восстановления функций. Наступает после шестого месяца с момента операции.
После остеосинтеза пациент от 2 до 5 дней должен находиться в состоянии покоя. Организм привыкает к своему новому состоянию, место операции отекает. Справиться с неприятными ощущениями помогают обезболивающие препараты и врачебный уход. Вакуумный дренаж с места операции удаляют спустя 2 дня, швы снимают на 8–14 день, в зависимости от того, на каком участке проведена операция.
Уже с 3 дня необходимо начинать двигать прооперированной конечностью. Сначала это может быть статическое напряжение, потом — лечебная гимнастика. Это позволит улучшить ток лимфы и крови. Риск возникновения осложнений при этом уменьшается.
Сначала врач сам помогает пациенту согнуть и разогнуть конечность, выполнить вращение. Затем день ото дня нагрузку необходимо увеличивать, а в случае операции на суставах ноги ее нужно выполнять на тренажерах.
Излишняя нагрузка может привести к образованию костных мозолей. Поэтому осваивать дополнительные движения без разрешения врача запрещено.
При реабилитации пациента хорошо зарекомендовали себя:
- Лечебный массаж. Может проводиться только после дуплексного сканирования вен и исключения подозрения на тромбоз.
- Физиотерапия: КВЧ-терапия, ультразвук, электрофорез, УФ-облучение, индуктотермия, диатермия, грязелечение, парафиновые аппликации, магнитотерапия, электромиостимуляция. Лечебные процедуры могут быть назначены с третьего дня после операции.
- Занятия в бассейне. Приступать к их выполнению следует не раньше, чем спустя месяц после остеосинтеза, продолжительность занятия не должна превышать 30 минут. Важно, чтобы пациент погружался в воду до такого уровня, чтобы прооперированный участок не испытывал дискомфорта.
Социально-бытовая реабилитация. Пациенту необходимо заново учиться выполнять привычные бытовые задачи — при помощи специальных приспособлений и с учетом ограничений, постоянных или временных. Иногда приходится осваивать новую профессию, если это необходимо для сохранения здоровья и чтобы исключить возможность получения аналогичной травмы. Выработка новых привычек и освоение навыков дают хорошие результаты — после операции человек может жить полноценно и качественно.
Перелом плюсневых костей
Переломы плюсневых костей – это довольно распространенные травмы стопы, возникающие вследствие прямого удара или непрямого повреждения (скручивание стопы). Многие из этих переломов достаточно просты в лечении и характеризуются благоприятными результатами. Однако в случаях сращения в порочном положении или несращения эти переломы могут стать причиной выраженной метатарзалгии и остеоартрита суставов среднего отдела стопы. Плюсневые кости являются частой локализацией стрессовых переломов и могут сочетаться с повреждениями других частей стопы.
Плюсневые кости – это короткие несколько изогнутые к тылу трубчатые кости переднего отдела стопы. Каждая кость имеет головку, шейку, диафиз и основание. Каждая плюсневая кость имеет числовое наименование от 1-го до 5-го в направлении изнутри наружу (от самой большой к самой маленькой). Основание каждой плюсневой кости сочленяется с одной или более костями предплюсны, а головка – с проксимальной фалангой пальца. Основания плюсневых костей кроме того сочленяются друг с другом, образуя межплюсневые суставы. В функциональном отношении все пять плюсневых костей являются единым несущим комплексом переднего отдела стопы. Три медиальных луча служат ригидным рычагом, участвующим в ходьбе, а два латеральных луча обеспечивают некоторую мобильность, необходимую, например, при ходьбе по неровной поверхности.
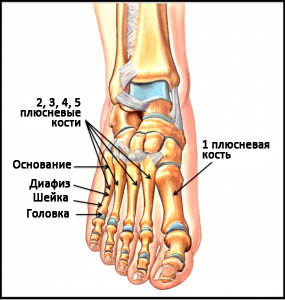
Рис. Анатомия плюсны
Первая плюсневая кость наиболее крупная по сравнению с остальными и является наиболее важной в отношении нагрузки и обеспечения баланса стопы. Сращение в порочном положении или несращение этой кости хуже всего переносится пациентами. Эта кость не имеет общих связок с соседней второй плюсневой костью, поэтому они двигаются независимо друг от друга.
Вторая, третья и четвертая плюсневые кости более тонкие и могут быть зоной локализации стрессового перелома или травматического перелома в результате прямой или непрямой травмы.
Пятая плюсневая кость делится на три зоны, называемые зонами 1, 2 и 3 в направлении от основания к головке.
Зона 1 – это основание пятой плюсневой кости и место прикрепления сухожилия короткой малоберцовой мышцы. В этой зоне возможны отрывные переломы вследствие тяги сухожилия и прикрепляющихся здесь связок.
Зона 2 – это граница метафиза и диафиза 5-ой плюсневой кости. Перелом в этой области называется переломом Джонса, и именно при этом переломе наиболее вероятно формирование ложного сустава вследствие бедного кровоснабжения этой области. Многие из переломов Джонса являются стрессовыми, связанными с повторяющимися перегрузками этой области.
Зона 3 – это диафиз 5-ой плюсневой кости, здесь чаще всего встречаются травматические переломы вследствие прямого удара или скручивания плюсневой кости.
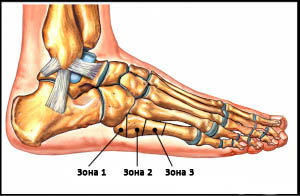
Рис. Зоны 5-ой плюсневой кости. Такое условное деление представляет важность в клиническом плане: переломы в каждой из этих зон характеризуются отличными друг от друга прогнозами и тактикой лечения.
Большинство переломов плюсневых костей возникают в результате травмы, однако встречаются также стрессовые переломы и переломы на фоне нейропатии стопы. Пациенты с травматическими переломами плюсневых костей жалуются на боль, отек, кровоизлияния и боль при пальпации стопы, а также ограничение возможности нагрузки на ногу. За исключением случаев тяжелых травм явных деформаций стопы при переломах плюсневых костей не возникает.
Прямой удар по стопе позволяет предположить поперечный или оскольчатый перелом диафиза, тогда как при скручивающем механизме возникают косые или спиральные переломы.
В ходе физикального обследования врач обращает внимание на точную локализацию болевых ощущений, которая обычно соответствует зоне перелома. Нейрососудистое исследование должно выполняться для оценки чувствительности и кровообращения стопы и пальцев.
Пациентам с подозрением на перелом плюсневых костей назначается рентгенография стопы. Снимки должны захватывать стопу целиком для исключения других повреждений.
На рентгенограммах в боковой проекции оценивается смещение головок плюсневых костей, а косые рентгенограммы позволяют обнаружить переломы с минимальным смещением.
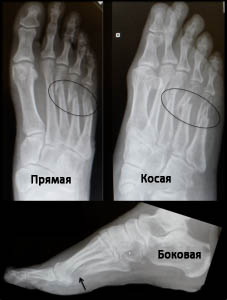
Рис. Переломы плюсневых костей на рентгенограммах (в прямой, косой и боковой проекциях).
Оригинальное описание этого термина принадлежит легендарному ортопеду сэру Роберту Джонсу, который в 1902 году диагностировал у себя такой отрывной перелом в результате травмы, полученной во время танца..
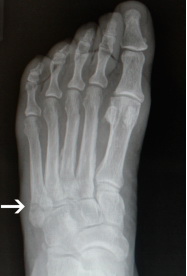
Рис. Рентгенограмма при переломе танцора (отрывном переломе) в 1 зоне 5 плюсневой кости.
Истинный перелом Джонса – это перелом во 2 зоне 5-ой плюсневой кости. Линия такого перелома распространяется в область сочленения 5 плюсневой кости с четвертой. Перелом возникает вследствие растягивающих нагрузок вдоль наружной 5-ой плюсневой кости при подворачивании стопы. Такая ситуация часто возникает у пациентов с высоким сводом стопы. Большинство переломов Джонса – это стрессовые переломы, связанные с повторяющимися нагрузками, хотя он может быть следствием и единственной травмы. У спортсмена подобная травма может быть следствием резкой смены направления бега, когда пяточная кость отрывается от земли.
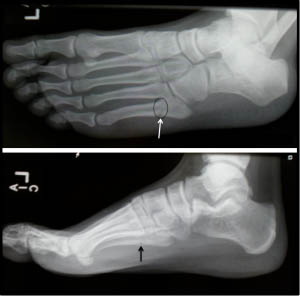
Рис. Перелом Джонса в метадиафизарной зоне 5 плюсневой кости.
Переломы в области оснований плюсневых костей нередко сопровождаются повреждением предплюсне-плюсневых суставов – повреждения Лисфранка. Чтобы обнаружить подобные повреждения, врач должен очень внимательно оценивать рентгенограммы. Признаками повреждения Лисфранка могут быть увеличение интервала между 1-ой и 2-ой плюсневыми костями, мелкие переломы в области оснований 1-ой и 2-ой плюсневых костей, нарушение нормального соотношения между краем клиновидной и основанием 2-ой плюсневой кости. Для исключения этого повреждения наиболее информативна компьютерная томография (КТ).
При подозрении на повреждение Лисфранка, даже если на рентгенограммах ничего не видно, может быть также показано МРТ.
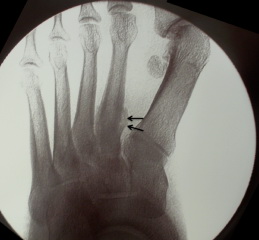
Рис. Стрессовый перелом 2 плюсневой кости.
У пациентов с нарушенной чувствительностью стопы, например, вследствие диабетической нейропатии, также могут развиваться стрессовые переломы плюсневых костей. Частой локализацией таких переломов, особенно у пациентов с высоким сводом стопы или варусной деформацией нижней конечности, является метадиафизарная зона 5-ой плюсневой кости (перелом Джонса).
После переломов пальцев переломы плюсневых костей – это самые частые переломы костей стопы. У детей чаще встречаются переломы первой и пятой плюсневых костей, что связано только с их анатомическим положением. У взрослых чтобы произошел перелом более крупной и прочной 1 плюсневой кости, необходима значительная сила, поэтому встречаются они намного реже. При травмах стопы чаще всего повреждается 5-ая плюсневая кость.
Перелом плюсневых костей следует подозревать у всех пациентов с прямой травмой стопы и болью при ходьбе. Также следует подозревать сочетанное повреждение Лисфранка, особенно при наличии у пациента кровоизлияний на подошвенной поверхности стопы. Не следует забывать и о возможных повреждениях плюснефаланговых суставов и фаланг пальцев.
Задачей лечения является восстановление нормального положения всех пяти плюсневых костей с целью сохранения сводов стопы и обеспечения нормального распределения нагрузок на головки плюсневых костей.
Тактика лечения определяется локализацией повреждения. Большинство изолированных переломов центральных (2-4) плюсневых костей, а также переломы 1-ой плюсневой кости без смещения можно лечить консервативно с использованием фиксирующего ботинка с постепенным увеличением по мере переносимости нагрузки на стопу.
Смещение перелома 1-ой плюсневой кости обычно свидетельствует о нестабильном характере перелома и требует хирургической стабилизации.
Лечение переломов 5-ой плюсневой кости зависит от зоны повреждения. Отрывные переломы без смещения (перелом танцора или переломы в 1 зоне) могут требовать лишь симптоматической терапии и ношения жесткой обуви до момента сращения перелома. Однако полное заживление отрывных переломов 5-ой плюсневой кости наступает только через 8 недель или более.
При переломах Джонса необходима иммобилизация и исключение нагрузки на протяжении 6 недель, и затем еще в течение 6 недель использование обуви с жесткой подошвой и постепенное увеличение нагрузки на стопу. Для ускорения заживления и снижения вероятности формирования ложного сустава этим пациентам может быть сразу предложено хирургическое лечение.
Большинство переломов плюсневых костей при соответствующем лечении заживают нормально, однако осложнения все же возможны. Неправильное сращение, несращение, особенно 1 плюсневой кости, или дегенеративные изменения предплюсне-плюсневых и плюсне-фаланговых суставов могут стать причиной метатарзалгии и значительного нарушения функции стопы. Кроме того, в области деформации на подошвенной или тыльной поверхности стопы вследствие неправильной консолидации перелома могут формироваться кератозы (болезненные мозоли). Как и при любых других переломах, употребление в пищу адекватного количества витамина D позволяет предотвратить риск замедленной консолидации и несращения перелома.
Пациентам с сосудистым дефицитом и нейропатией, как правило, показано консервативное лечение, поскольку риск инфекционных осложнений и несращения у таких пациентов выше. Пациентам с сахарным диабетом хирургическое лечение выполняется по обычным показаниям при условии хорошего состояния кровообращения конечности и сохранения защитной чувствительности.
При каких-либо травмирующих воздействиях, когда стопа подвергается значительным перегрузкам, сложно что-либо сделать, чтобы предотвратить перелом костей стопы. Определенной эффективностью здесь может быть ношение соответствующей обуви с защитными свойствами.
Читайте также:


