Опухли голеностопные суставы какой врач
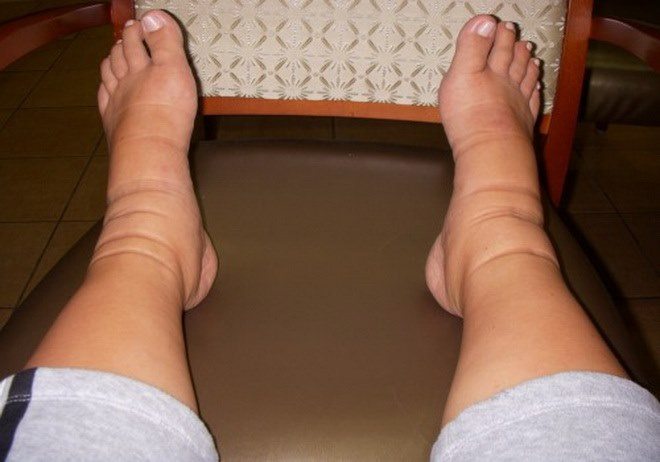
Время от времени люди сталкиваются с болью в голеностопе. Незначительные ушибы, серьезные травмы и даже инфекционно-воспалительные заболевания часто приводят к скоплению жидкости в тканях, в результате чего формируется отек голеностопного сустава. Опухоль может сопровождаться болью, вызывать сильной дискомфорт при ходьбе. Такая проблема мешает нормальной жизни. Важно вовремя оказать себе доврачебную помощь и обратиться к врачу для выяснения причины отека голеностопного сустава и прохождения лечения.
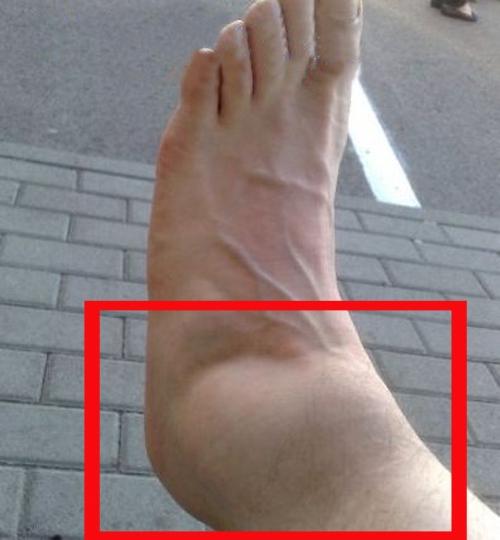
Почему отекает сустав?
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Голеностопный сустав – это одна из самых крупных структур в теле человека, состоящая из костно-мышечно-сухожильных образований. Представлен таранной, пяточной, большой и малой берцовой костями. Его главная функция — соединение стопы с голенью. На протяжении жизни человека он испытывает большие нагрузки:
- обеспечивает подвижность стопы, маневренность движений;
- регулирует вертикальную устойчивость тела;
- контролирует равновесие.
С течением времени поверхности сустава изнашиваются, а сидячий образ жизни и отсутствие регулярных физических нагрузок повышают риск его механического повреждения. Больше всего таким проблемам подвержены люди, страдающие сахарным диабетом, варикозным расширением вен, остеопорозом, ревматизмом. Однако существуют и другие провоцирующие факторы.
Это самая распространенная причина отека голеностопного сустава, появления боли и припухлости. Виды травм голеностопа:
Воспалительный процесс, при котором прогрессивно дегенерирующая хрящевая ткань сустава начинает закостеневать, приводит к тому, что человек не может ходить. Главная причина заболевания – инфекция, попадающая в ткани сустава из крови. Артрит наблюдается у людей преклонного возраста, однако болезнь стремительно молодеет и диагностируется даже у детей. Его вызывают нарушения работы иммунной системы, обмена веществ, подагра, ревматизм ног.
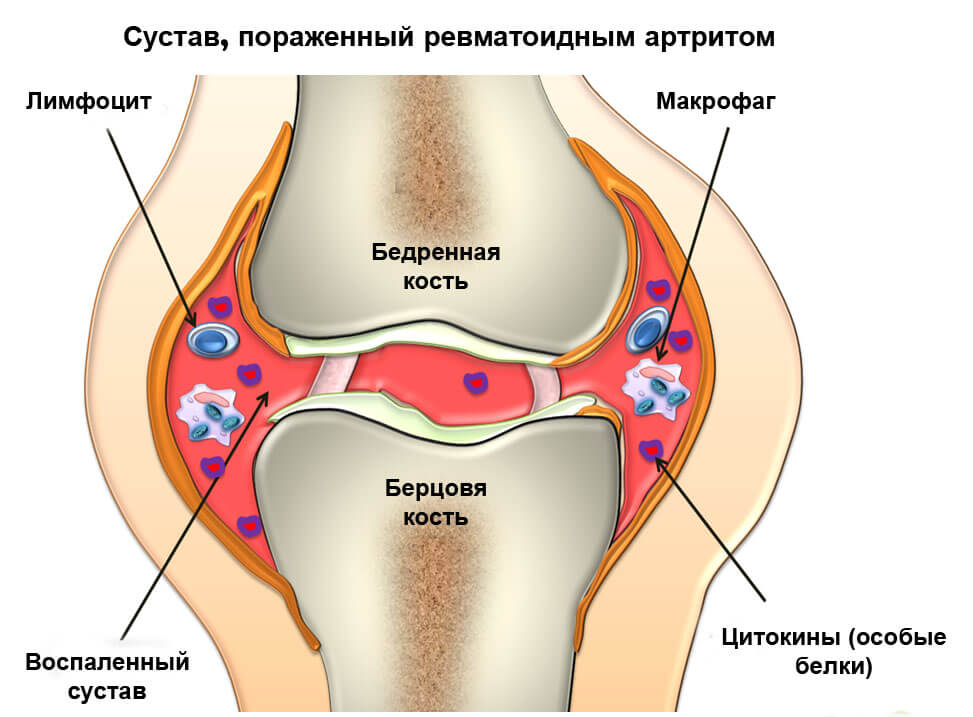
Артрит бывает двух форм – острой и хронической. При острой форме болезнь развивается стремительно, в области сустава образовывается большой отек. Если острая форма еще и гнойная, то оттенок образовавшегося отека будет красным. При хронической форме человек регулярно испытывает затруднения при ходьбе, его мучают боли, но отек возникает редко или он почти незаметен.
При отсутствии лечения пораженный хрящ полностью разрушится за два года. Заметив отечность, покраснение кожи, дискомфорт, испытывая боль при сгибании и разгибании сустава, нужно обратиться к врачу.
Сосудистые нарушения провоцируют патологическую трансформацию вен, увеличивают давление на стенки сосудов, нарушают отток крови. Распространенные заболевания:
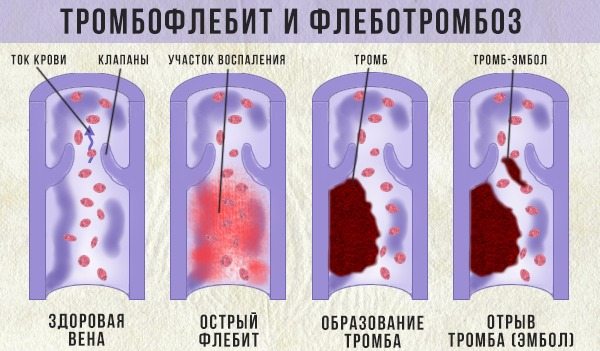
- тромбоз – болезнь сосудов, при которой вена закупоривается сгустком крови, то есть формируется тромб. Загустевшие частицы мешают нормальному кровотоку, поэтому в нижних конечностях скапливается лишняя жидкость. Возникают сильная боль, отек в области голени. В начале болезни припухлость практически незаметна. Но с течением времени отек проявляется на той ноге, где образовался тромб;
- тромбофлебит – воспаление венозной стенки, вызванное образованием тромба. Болезнь всегда возникает остро, сопровождается болью, отеком, температурой и общей слабостью.
Если опух голеностопный сустав, причиной может служить воспаление. Чаще всего подобный симптом возникает в результате таких патологий:
- бурсит – воспаление ткани сустава, проявляющееся постоянной тупой болью при ходьбе в задней части голени и пятке. Неприятные болевые ощущения возникают в ахилловом сухожилии. Оно воспаляется, кожа краснеет и опухает, возникают трудности при попытках подняться на носочки и разогнуть стопу;
- синовит – редкое заболевание, характеризуется воспалением синовиальной оболочки. В результате появляются боли и сильный отек, ограничивающий движения.
Сердечная недостаточность и другие проблемы сердечно-сосудистой системы способствуют накоплению жидкости в организме. В результате часто возникают отеки нижних конечностей (в частности, голеностопного сустава). Помимо сердечной недостаточности, причинами отеков выступают:
- снижение сердечного выброса;
- сужение сосудов, их повышенная проницаемость;
- болезни почек, легких, печени.
Провоцирующими факторами для образования отека в голеностопном суставе могут также выступать:
- нарушение работы щитовидной железы: человек становится сонливым и вялым, его часто беспокоят запоры, увеличивается вес, распухает язык;
- индивидуальная непереносимость некоторых лекарственных препаратов (гормональные контрацептивы, антидепрессанты, лекарства от повышенного давления, средства для лечения надпочечников);
- вирусные и бактериальные инфекции в суставе или рядом с ним;
- повышенные физические нагрузки, которые оказывают давление на пятки (в том числе лишний вес или ношение неправильной обуви).
Симптомы отека
Боль и отек в голеностопном суставе наблюдается как у активных, так и у малоподвижных людей. Если причина — травма, болезненные ощущения сразу дадут о себе знать, усиливаясь при попытках совершить движение поврежденной конечностью. Если же опухание сустава не связано с механическим повреждением, то болевые ощущения будут усиливаться с каждым днем.
В целом симптоматика представлена:
- болью в стопе при сгибании и разгибании;
- учащенной пульсацией в пораженном месте;
- гематомами, покраснением, бледностью или синюшностью (в тяжелых случаях);
- повышенной температурой тела;
- отечностью, которая может периодически уменьшаться или усиливаться;
- общей слабостью.
Клинические проявления помогут врачу определить, какие у отека голеностопного сустава причины, и выбрать тактику лечения.
Первая помощь
Когда голеностопный сустав опухает и болит, необходимо узнать причину такого состояния. Если вы уверены, что причина отечности — травма (растяжение, ранение, перелом или ушиб) или чрезмерные физические нагрузки на ногу, то снять симптом, уменьшить боль можно в домашних условиях:
- Освободите ногу от обуви и одежды.
- Лягте на спину, а ногу немного приподнимите (можно положить под нее подушку или сделать валик из ткани) — так отек будет образовываться медленнее.
- Приложите лед или холодный компресс к проблемному месту на 20 минут, не более. Но проявите осторожность, чтобы не допустить переохлаждение ноги.
- Наложите эластичную повязку, закрепив стопу неподвижно.
- Такую процедуру выполняйте с момента получения травмы раз в 3 часа на протяжении суток.
Если в течение следующего дня боль и отек спадут, продолжайте прикладывать лед и применяйте мази против растяжений. Если в течение 3 дней боль не ушла, а отек увеличился, обратитесь в медицинское учреждение.
Диагностика и лечение голеностопного сустава
Лечение отека голеностопного сустава зависит от причины его образования. Поэтому первое, что назначит врач — это комплексное обследование:
- Анализ мочи.
- Общий, биохимический и иммунологический анализы крови.
- Рентгенологический осмотр на выявление артрита.
- МРТ для определения состояния связок и хрящей в суставе.
- УЗИ для выявления изменений в мягких тканях и суставной сумке.
- Артроскопия сустава.
На основании полученных данных специалист сможет судить о том, почему образовалась опухоль голеностопного сустава; лечение также будет более эффективным с учетом причины недомогания.
Общие цели терапии патологий голеностопного сустава:
- определение и устранение причины заболевания;
- повышение тонуса вен;
- улучшение кровообращения в поврежденном месте;
- восстановление поврежденного сустава или кости, если это требуется.
Применение любых лекарственных препаратов должно осуществляться строго по назначению врача, иначе можно серьезно усугубить состояние пораженного сустава. В зависимости от причины, по которой опух голеностопный сустав, чем мазать и что пить для устранения патологии, будет определяться, исходя из следующих рекомендаций:
- мочегонные препараты (Кетазон, Фуросемид, Бенемид). Уменьшает застойные явления, так как выводят излишки жидкости из организма;
- негормональные противовоспалительные препараты НПВП (Ибупрофен, Диклофенак, Мелоксикам, Кетопрофен). Рекомендованы для приема при отеках голеностопа, спровоцированных воспалительными заболеваниями (артрит, артроз и пр.). Помимо медикаментозного лечения, больному необходим покой и постельный режим;
- хондропротекторы (Терафлекс, Ортофлекс, Алфлутоп, Структум). Необходимы, если хрящевая ткань в суставе требует восстановления. Такие препараты принимаются в течение длительного времени — не менее 4-6 месяцев;
- анестетики местного действия (Новокаин, Анестезин, Лидокаин);
- гормональные препараты для внутрисуставного введения (Гидрокортизон). Назначаются для торможения процесса разрушения сустава, однако использовать их можно не чаще 1-2 раз в год. В общей сложности такое лечение направлено на облегчение состояния больного, уменьшение выраженности симптомов;
- лекарства для восстановления кровообращения в зоне повреждения (Гепарин, Актовегин).
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Если опухает голеностопный сустав, и причина связана с воспалительными заболеваниями, может понадобиться прием антибиотиков. При проблемах с сердцем, спровоцировавших отечность конечностей, кардиолог назначит больному сердечные гликозиды, бета-блокаторы. Болезни почек обычно лечат антибиотиками и мочегонными препаратами. Иммуносупрессоры применяются только в случае нефротического синдрома.
Если у больного обнаружена почечная недостаточность, возможно потребуется дезинтоксикационная терапия. При варикозном расширении вен необходимо ношение компрессионного трикотажа установленного образца. В качестве лекарственных препаратов назначаются венотоники, которые выпускаются в форме мазей и таблеток.
Народные средства
Когда опухает голеностопный сустав, что делать, если нет возможности обратиться к врачу? Пригодятся эффективные средства альтернативной медицины.
Травяной настой
Рекомендован для восстановления водно-солевого баланса при проблемах с печенью.
- Смешать сухие травы: 20 г адониса (желательно весеннего сбора), 20 г чистотела, 30 г хвоща полевого, 30 г тысячелистника.
- 2 ст.л. этой смеси залить 1 л кипящей воды, оставить настояться в течение 45 минут.
- Пить за 30 минут до еды по ½ ст.
Настой семян льна
Способствует правильной работе почек и восстановлению кровотока.
- В большую емкость засыпать 4 ст. л. семян, залить кипятком.
- Поставить в темное место, оставив на 2 часа.
- Отфильтровать, принимать по 150 мл 6-8 раз в сутки.
Компресс со льдом
Его регулярное применение позволяет снять отек.
- Заварить сушеные соцветия шалфея и ромашки, остудить, профильтровать.
- Разлить в емкость для льда и отправить на несколько часов в морозильную камеру.
- Держать холодный компресс на стопе не больше 15 минут.
Настой из березовых почек
Средство нужно готовить заранее, за 21 день до применения. Ускоряет метаболические процессы и помогает очистить организм.
- 20 г высушенных почек залить 100 мл спирта.
- Оставить настаиваться в сухом месте вдали от солнечных лучей.
- Употреблять вовнутрь по 1 ч. л. каждый день за 30 минут до еды.
Компресс из лопуха (картофеля)
Если опухает голеностопный сустав, поможет следующий рецепт.
- Свежие листья лопуха или клубни картофеля измельчить и перетереть до однородной консистенции.
- Смесь нанести на поврежденное место, зафиксировать сверху шерстяным носком.
Мед и уксус
Предназначены для внутреннего применения.
- В 200 мл теплой воды растворить по 1 ч. л. меда и уксуса.
- Пить раствор по 3 раза в день на протяжении 3 недель или до устранения отека.
Травяные ванночки
Используются для лечения опухоли голеностопного сустава. Лучше всего делать перед сном, поскольку такие процедуры помогают не только снять припухлость, но и улучшают качество сна.
- Наполнить теплой водой большую емкость, добавить в нее сушеные травы (липу, зверобой, почки березы, мать-и-мачеху и пр.)
- Держать поврежденную ногу на протяжении 15-30 минут в растворе.
Диета при отеках
При наличии отека голеностопного сустава необходимо увеличить употребление продуктов, выводящих жидкость и предотвращающих ее застой. В числе таковых:
- огурцы, баклажаны, свекла, тыква, морковь, морская капуста;
- арбуз, дыня, яблоки, виноград, лимоны;
- нежирные молочные и кисломолочные изделия;
- зелень (шпинат, лук, укроп, петрушка);
- яйца;
- мед;
- травяные чаи (с мелиссой, душицей, шиповником, брусникой).
Запрещенные блюда и продукты:
- соленое, острое, жирное, жареное, копченое;
- алкогольные и газированные напитки;
- жирные соусы (майонез, тартар);
- мясные полуфабрикаты;
- рыбные консервы;
- жирные молочные и кисломолочные продукты;
- сладости и сдоба;
- цитрусовые;
- фаст-фуд, чипсы, орешки, сухарики с вкусовыми добавками;
- квас, кофе, крепкий чай.
- На завтрак можно варить каши на воде или легкие овощные супы.
- На обед рекомендуется употреблять кролика или нежирные сорта рыбы с листовым салатом.
- На ужин лучше употреблять кисломолочные продукты и ягоды.
Профилактика
Чтобы предотвратить возникновение отеков в области голеностопного сустава, нужно соблюдать правила здорового питания, вести активный образ жизни и следовать другим профилактическим мерам:

Отек голеностопного сустава не так безобиден: при отсутствии своевременной терапии могут развиваться серьезные патологии с частичной или полной потерей возможности осуществлять движение в суставе. Поэтому при появлении симптомов отечности обращайтесь к врачу. Лекарственные препараты и народные средства в равной степени помогают избавиться от проблемы. Но лучше придерживаться работающих профилактических мероприятий, которые позволят избежать проблемы в будущем.
Терапевт и боли в голеностопе

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Если вам неизвестно, когда болит голеностопный сустав какой врач лечит данную часть тела, лучше отправиться на прием к терапевту. Откладывать визит к врачу нельзя, если:
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- возникает скованность в суставе по утрам (боль не пропадает, пока вы не разомнете ноги);
- деформация голеностопных суставов обеих ног;
- слабость в голеностопе;
- появление отеков;
- судороги в ногах и чувство жжение в области голеностопа;
- стреляющие боли в голеностопном суставе.
Терапевт назначит лечение или перенаправит к другому врачу более узкой специализации.
Ортопеды-травматологи способны диагностировать голеностоп и назначить лечение таких травм, как вывихи, ушибы и переломы. Если у вас болит голеностопный сустав утром, а какой врач лечит недуг вам неизвестно, можете сразу записываться на прием к травматологу при наличии симптомов:
- боли в области голеностопа после ушиба, растяжения или другой травмы;
- ограниченная подвижность в голеностопе одной ноги;
- боль, имеющая нарастающий характер;
- болит голеностоп при ходьбе;
- наличие новообразования в голеностопной области;
- повреждение голеностопного сустава гвоздем, иглой или другим острым предметом;
- при растяжении мышц и связок в области голеностопного сустава.
Врачи-ревматологи занимаются лечением воспалительных и дистрофических заболеваний, поражающих суставы и соединительные ткани, в том числе в области голеностопа. Минуя терапевта, вы можете идти сразу к ревматологу при возникновении хруста в голеностопе, скованности движений или возникновении припухлостей.
В редких случаях при болях в голеностопном суставе приходится обращаться к неврологу и некоторым другим специалистам, если вы не знаете, какой врач лечит, если болит голеностоп, лучше отправляйтесь к своему участковому терапевту, который после проведения общего обследования определит дальнейшие действия для лечения недуга.
Голеностопный сустав представляет собой соединение костного аппарата голени со стопой. Его строение достаточно сложное, функциональная возможность заключается в разгибательных и сгибательных движениях стопы, а также ее незначительном отведении и приведении. Боль в голеностопе является основным показателем возникшей патологии в области лодыжек, требующей участия специалистов.
- Причины возникновения болей
- Когда необходима срочная помощь врача?
- К кому обратиться?
- Особенности лечения суставов при разных патологиях
Этиология болевого синдрома
Как правило, голеностопный сустав хорошо поддается терапии, за исключением тяжелых разрушений костного аппарата. При этом во время лечения внимание уделяется не только купированию болезненности и воспаления, но и восстановлению микроциркуляции крови и обменных процессов. Причины возникновения болей варьируются от травматизации до дегенеративных изменений костно-хрящевой ткани зоны лодыжек.
Повреждение без нарушения целостности кожных покровов. Боль в суставе имеет различную степень выраженности, усиливающуюся при движении. Сопровождается хромотой, развитием отека, появлением гематомы.
2. Растяжение связочного аппарата.
Этот вид повреждения считается наиболее распространенным. Касается не только спортивной, но и повседневной жизни. Происходит частичный надрыв одной или нескольких связок, преимущественно по внешнему краю. Тяжесть травмы и боль в голеностопном суставе зависят от количества сухожилий, которые были вовлечены в патологический процесс, а также надорвавшихся волокон, нуждающихся в восстановлении. Возникает из-за резкого удара или неправильного поворота голеностопа, при беге или быстрой ходьбе, использовании неудобной обуви, высокого каблука.
3. Вывих и перелом.
Чаще появляются в месте соединения пяточной кости с таранной. Голеностоп утолщается, деформируется. Пятка обращается вовнутрь. В зоне лодыжки и пятки возникают гематомы. Вывихи и подвывихи характерны для пациентов, страдающих значительной формой ожирения или лиц со слабым связочным аппаратом.
Заболевание опорно-двигательного аппарата деструктивного характера, которое сопровождается дегенеративными изменениями в хрящевой и костной ткани. Болезнь опасна, поскольку может привести к инвалидности человека. Артроз суставов развивается после следующих состояний:
- травмы лодыжки;
- повреждение большеберцовой кости;
- после перенесенного артрита;
- травмы таранной кости.
Боль в голеностопном суставе появляется в любое время, в том числе и ночью. Усиливается при движении конечностью.
Воспаления происходят во внутренней оболочке. Болезнь проявляется на фоне инфекции, травмы или аллергии. Также артрит может быть вызван нарушением обменных процессов, авитаминозом или патологией со стороны нервной системы. Пациент жалуется на отечность лодыжки, гиперемию кожных покровов, скованность при движении. За счет отека голеностоп увеличен в размерах. Иногда повышается температура до субфебрильных показателей, появляться слабость, головная боль. Голеностопный сустав может болеть при ходьбе и просто в состоянии покоя.
Травмирование и воспалительный процесс ахиллова сухожилия. Чаще беспокоит спортсменов и лиц, страдающих от укорочения икроножной мышцы. Риск развития возникает у баскетболистов, футболистов и тех, кто занимается легкой атлетикой. У пациентов среднего и пожилого возраста тендинит сочетается с артрозом. Сопровождается болью при ходьбе или беге, иррадиирующей в ахиллово сухожилие, а также нарастанием отечности в области лодыжки.
7. Туннельный синдром.
Причины болей могут быть связаны не только с повреждением или воспалительными процессами костно-хрящевого аппарата, но и относиться к группе нейропатий. Туннельный синдром голеностопного сустава сопровождается сдавливанием большеберцового нерва на уровне лодыжек. Симптоматика может быть различной: от острой боли при ходьбе и в состоянии покоя до потери чувствительности, нарушение двигательной функции вплоть до развития хромоты.
Причины проблем голеностопного сустава достаточно объемны. Одним из этиологических факторов является подагра – заболевание, связанное с нарушением обмена веществ и откладыванием в костно-хрящевой системе солей мочевой кислоты. Возникает у лиц, имеющих генетическую предрасположенность к этой патологии. Пораженная зона распухает, кожа становится ярко-красной и горячей на ощупь. Болит голеностопный сустав преимущественно в ночное время. Болезнь имеет приступообразный характер.
Причины вздутия вен
В большинстве случаев причиной увеличения вен на нижних конечностях является варикоз. Вена раздувается в результате застойных явлений, вызванных обратным забросом венозной крови.
Так как крови в вене становится слишком много, ее стенки растягиваются и становятся неэластичными. Если гипертензия (высокое давление в системе) продолжается долго, наступает хроническая венозная недостаточность.
На запущенных стадиях патология выражается в трофических язвах на коже ног.
Заболевание варикозом достаточно широко распространено. В мире им страдает каждый четвертый человек. Причем варикоз гораздо чаще встречается среди женщин: на четверых больных приходятся три женщины. Наибольшая вероятность развития заболевания отмечается среди людей в возрасте старше 35-40 лет.
Обратите внимание! Варикозная болезнь в течение длительного времени может проявлять себя практически незаметными симптомами.
Поэтому даже если вздутие вен на ногах не сопровождается болевым синдромом или другими неприятными ощущениями, необходимо без промедления обратиться за консультацией к врачу-флебологу.
Причем, скорее всего, придется не только начать лечение, но и коренным образом изменить свой образ жизни, чтобы устранить факторы, которые привели к появлению варикоза.
С точки зрения этимологии, к основным факторам, приводящим к развитию варикозного расширения вен, относятся:
- недостаточная двигательная активность;
- генетическая предрасположенность;
- ношение неудобной одежды, тесной обуви или обуви на высоком каблуке;
- работа, связанная с перенапряжением ног в положении стоя;
- слишком интенсивные физические нагрузки;
- беременность.
К предрасполагающим факторам также относят:
- курение;
- чрезмерное употребление алкоголя;
- прием наркотических средств;
- избыточный вес;
- вредную привычку забрасывать ногу на ногу в сидячем положении;
- возрастные изменения в организме;
- неправильное питание.
Варикоз во многом можно отнести к профессиональным заболеваниям.
Немалая часть страдающих расширением вен – те, чья профессия связана с длительным сидением на рабочем месте (офисные работники, например) или наоборот сопряжена с постоянным пребыванием на ногах (продавцы, парикмахеры, официанты и т.п.).
Также нередко жертвами варикоза становятся по причине чрезмерной увлеченности модными тенденциями. Красивые вещи далеко не всегда комфортны (высокий каблук, обтягивающие джинсы и т.д.) и могут быть провоцирующим фактором для возникновения патологии.
Совет! Если работа связана с сидячим положением, рекомендуется регулярно в течение дня выполнять физическую разминку (раз в 2-3 часа).
Еще одним существенным фактором для возникновения варикоза является генетическая предрасположенность. Особенно это актуально для девочек, у матерей которых имеется варикозное расширение вен.
Беременность также располагает к варикозу. В период вынашивания ребенка вены в области нижних конечностей истончаются и теряют эластичность. Причины деформаций заключаются в изменении гормонального баланса и высокой нагрузке на ноги в связи с увеличенной массой тела. Острая фаза заболевания чаще всего отмечается непосредственно перед родами и после них.
Визуальная заметность вен возможна и по другим причинам, не связанным с варикозом:
- при слишком высоких нагрузках;
- ввиду худощавости при тонкой коже.
Варикоз протекает в несколько этапов, которые включают семь стадий (от нулевой до шестой). На нулевой стадии внешние симптомы отсутствуют, а диагностические мероприятия, как правило, неэффективны. При этом у больного отмечаются незначительные боли и тяжесть в пораженных конечностях, периодические отеки, судороги по ночам.
На первой стадии вены становятся заметными, они начинают слегка выступать над кожей. На второй стадии расширение вен становится еще более визуально выраженным: появляются синеватые узлы из вен. На третьей стадии добавляется выраженная отечность. Четвертая стадия может сопровождаться экземой и липодерматосклерозом.
Самые тяжелые стадии заболевания — пятая и шестая. На коже появляются трофические язвы. Возможно появление тромбов. В особенно тяжелых случаях патологический процесс затрагивает глубокие вены нижних конечностей.
Для лечения суставов наши читатели успешно используют Сусталайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Характерные симптомы варикоза:
- быстрая усталость нижних конечностей;
- ощущение распирания в икрах;
- болевой синдром;
- жгущие ощущения по ходу вен;
- отечность;
- судороги (особенно в ночное время).
Следует заметить, что варикоз не проходит сам по себе, и потому, чтобы не допустить развития заболевания до поздних стадий и осложнений, необходимо своевременно приступить к лечению.
На начальных этапах можно обойтись и без хирургической операции, а если вмешательство все же рекомендовано, то оно будет малоинвазивным. Если же болезнь запущена, придется прибегнуть к классической флебэктомии.
Операция этого типа — наиболее радикальный способ решения проблемы.
Прежде чем назначить лечение пациенту, его осматривает врач и направляет на диагностическое обследование. Диагностика включает допплерографию или дуплекс-сонографию, компьютерно-томографическую флебографию, венографию магнитного резонанса и другие процедуры по усмотрению врача.
Одна из ключевых проблем, которую нужно решать при варикозном расширении вен, — устранение дискомфортных ощущений у больного. Это нельзя назвать лечением варикоза — это лишь действия, направленные на снятие симптомов заболевания.
Тем не менее, одной из задач врача является обеспечение пациенту достойного качества жизни на период лечения и уменьшение неприятных проявлений болезни, что является вполне решаемой задачей.
Также медикаментозная терапия позволяет закрепить эффект от лечения другими способами.
Существуют такие способы консервативного лечения:
- Обезболивающие препараты. Медикаменты позволяют уменьшить проявления болезни. Однако чрезмерно увлекаться ими нежелательно, как ввиду привыкания к лекарственным средствам, так и по причине побочных эффектов от их применения.
- Препараты общего назначения, обеспечивающие нормальное кровообращение в нижних конечностях. Такие препараты улучшают общий терапевтический эффект от других методов лечения. Среди лекарственных средств этой группы можно отметить такие, как Флебодиа, Венорутон, Детралекс.
- Препараты для наружного применения, в том числе кремы, мази, гели. Такие лекарственные средства позволяют снять отечность, тяжесть и боль в нижних конечностях.
- Антигистаминные средства, к примеру, Супрастин, позволяют уменьшить болевой синдром и снять зуд. Если этого или похожего по своему действию препарата нет под рукой, можно воспользоваться для натирания пораженного участка зубной пастой.
- Средства народной медицины. Используются компрессы, ванночки, примочки и растирания. Среди популярных при борьбе с варикозным расширением вен продуктов можно выделить яблочный уксус, мед, каштан, глину, зеленоватые помидоры, хозяйственное мыло.
- Соблюдение диеты. Важно правильно организовать режим питания, отказавшись от продуктов с высоким уровнем холестерина. Кроме того, сбалансированная диета позволяет контролировать вес, что особенно важно при варикозном расширении вен, поскольку снижает нагрузку на ноги.
- Компрессионное белье. Специальный утягивающий трикотаж (при его отсутствии можно использовать стандартный эластичный бинт) позволяет поддерживать вены в правильном положении, что облегчает течение болезни. Степень компрессии должна определяться врачом, поскольку слишком сильное сжатие может привести к ухудшению состояния больного. Белье компрессионного типа назначается только при отсутствии опасности тромбофлебита.
- Подъем ног выше уровня сердца позволяет улучшить отток крови, в результате чего уменьшаются неприятные ощущения в ногах. Рекомендуется периодически поднимать в течение дня, а также располагать их выше туловища на все время сна.
- Умеренная двигательная активность позволяет оптимизировать циркуляцию крови в ногах. Допускается ходьба, плавание, лечебная гимнастика и некоторые другие виды нагрузок по согласованию с лечащим врачом.
Обратите внимание! Тепловые процедуры при варикозном расширении вен категорически не рекомендуются. После горячей ванны или сауны вены выпячиваются сильнее, в ногах появляется болевой синдром. К тому же повышенная температура провоцирует ускоренное развитие патологии.
Консервативное лечение варикозного расширения вен — длительный процесс. Задача пациента и врача состоит в необходимости поддержания нормального состояния сосудистой системы, чтобы не допустить ускорения развития болезни и наступления осложнений.
Обратите внимание! Эффективная терапия варикозной болезни — всегда комплексная задача. Заболевание нельзя вылечить одними лишь лекарствами или компрессионным бельем. Понадобится перейти к здоровому образу жизни: начать правильно питаться, больше двигаться, отказаться от вредных привычек.
Если консервативная терапия варикозного расширения вен не приносит результатов, заболевание активно прогрессирует или же происходит осложнение, без операции не обойтись. Задача оперативного вмешательства состоит в исключении из системы кровотока пораженной вены.
Существует два типа операций — радикальный (классическая флебэктомия) и малоинвазивный (склеротерапия, лазеротерапия, минифлебэктомия, стриппинг). Малоинвазивные методики не травматичны, легко переносятся пациентами, но применимы только на ранних стадиях варикоза. Если же процесс зашел далеко, придется делать радикальную операцию.
Основное профилактическое правило — постараться заранее избежать или исключить из своей жизни любые провоцирующие факторы, способные привести к появлению и развитию варикозного расширения вен. Если же обнаружены какие-либо симптомы варикоза, не следует тянуть с визитом к врачу, ведь чем раньше начато лечение, тем проще справиться с проблемой.
Читайте также:


