Операция при комбинированном плоскостопии и вальгусной деформации
Основная задача лечения плоскостопия – это нормализация свода стопы. При I степени заболевания это можно сделать без хирургического вмешательства. Зачастую исправить ситуацию удается с помощью коррекции образа жизни и ношения ортопедической обуви. Однако плоскостопие II-III степени можно вылечить лишь с помощью операции.
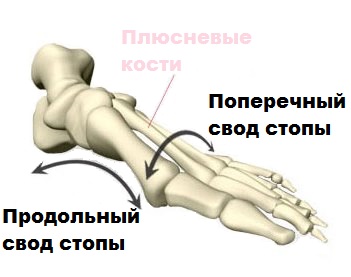
В ортопедии выделяют продольный и поперечный своды стопы. Первые располагаются вдоль ступни и поддерживаются мышечно-связочным аппаратом. Основную роль в укреплении этих сводов играет длинная подошвенная связка. Именно ее пластику чаще всего выполняют в случае развития продольного плоскостопия.
Поперечный свод стопы образован головками I-V плюсневых костей. В норме они образуют своеобразную арку. Поперечный свод поддерживается связками, сухожилиями и головкой мышцы, приводящей большой палец стопы. При нарушении мышечно-связочного баланса у человека возникает поперечное плоскостопие. Как правило, оно осложняется вальгусной деформацией I пальца стопы.
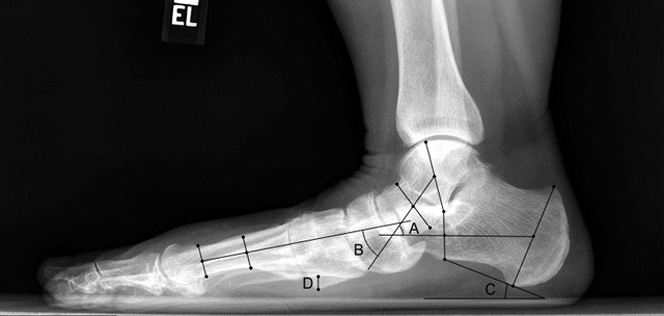
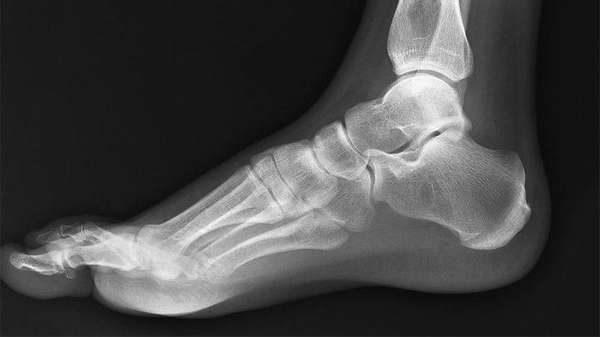
Рентген плоской стопы.
По статистике, Hallux Valgus разной степени выявляют у 100% пациентов с поперечным плоскостопием. Во время хирургического вмешательства врачам приходится одновременно устранять обе патологии.
Показания и цели хирургического лечения
Плоскостопие – это серьезное ортопедическое заболевание, ведущее к прогрессивному нарушению функций стопы. Оно вызывает сильные боли и трудности при ходьбе, доставляющие человеку немало страданий. Операция помогает устранить болезненные симптомы и вернуть ступням приятный внешний вид.
Основные принципы оперативного лечения плоскостопия:
- Дифференцированный подход, учет степени деформации и вариабельности анатомо-функционального строения стопы.
- Устранение всех компонентов плоскостопия и исключение их повторного появления в будущем.
- Прочное соединение костных структур с целью ранней активизации пациентов и восстановления подвижности пальцев.
- Обязательно сохранение всех точек опоры (пяточная кость, головки I и V плюсневой кости) при лечении разных видов плоскостопия.
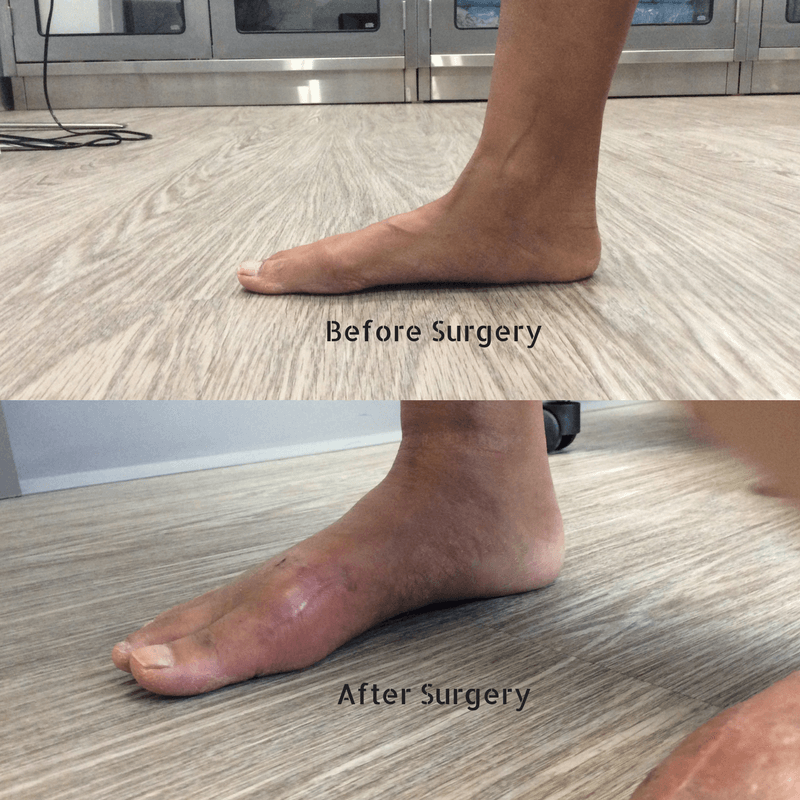
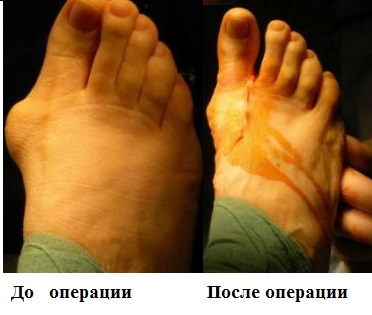
Фото до и после операции.
Отметим, что после операций на ступнях пациент не нуждается в ношении гипса и ходьбе с костылями. Уже на следующий день он может свободно вставать с постели, предварительно надев специальную обувь. В туфлях Барука больному необходимо ходить на протяжении нескольких недель после хирургического вмешательства.
Операция при плоскостопии позволяет быстро восстановить функции стопы. В большинстве случаев пациенты возвращаются к привычному образу жизни уже спустя 3 месяца.
Операция при продольном плоскостопии
Когда возникает необходимость коррекции продольного плоскостопия, врачи делают операции на внутренней и/или задней части стопы. При слабовыраженной деформации они выполняют пластику связок и сухожилий. В более тяжелых случаях им приходится делать операции на костях предплюсны.
Таблица 1. Особенности разных видов хирургических вмешательств.
Подтаранный артродез наиболее эффективен в возрасте 10-20 лет, когда стопы продолжают расти. Операция позволяет исправить плоскостопие I-II степени. При более тяжелых деформациях ее дополняют пластикой сухожилий и связок.
Факт! Лицам старше 30 лет артродез делать не рекомендуется из-за риска развития стойкого болевого синдрома.
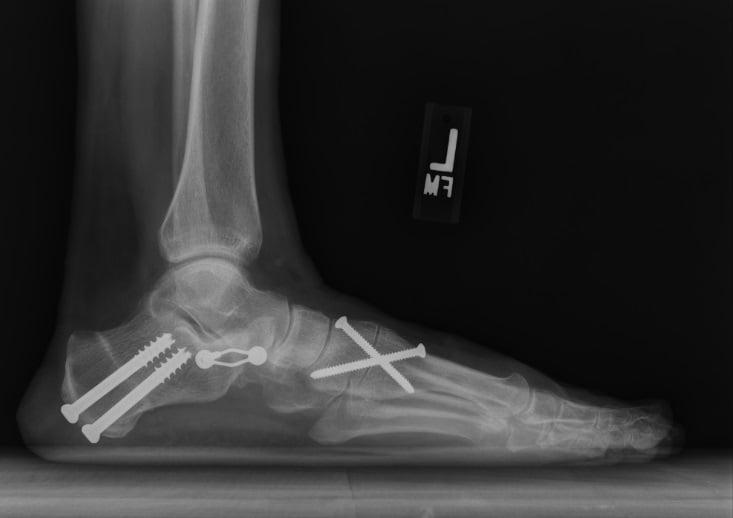
Медиализирующая остеотомия пяточной кости в сочетании с таранно-ладъевидным артродезом.
Не так давно ученые провели исследование и выяснили, какие методики наиболее эффективны в лечении продольного плоскостопия. Лучшим методом коррекции оказалась медиализирующая остеотомия пяточной кости в сочетании с таранно-ладъевидным артродезом. Она дает хороший клинический результат и редко приводит к осложнениям. В отличие от подтаранного артродеза, после такого лечения больному не требуется повторное хирургическое вмешательство.
Операции при поперечном плоскостопии
При данной патологии врачи выполняют хирургические вмешательства на переднем отделе стопы. Чаще всего они выполняют остеотомию (Chevron или Scarf) I плюсневой кости. При необходимости они дополняют ее пластикой мышц, связок, сухожилий. Подобная операция позволяет исправить не только поперечную, но и вальгусную деформацию стопы.
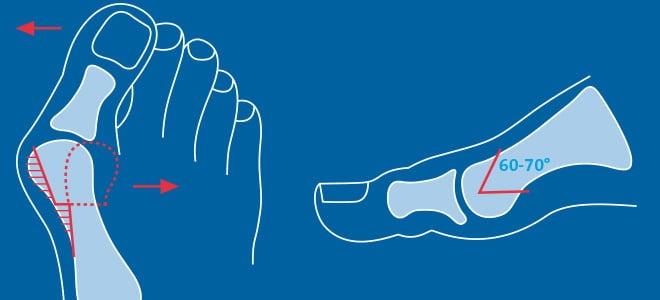
Довольно часто врачи обнаруживают у пациентов экзостозы (костные наросты) и молоткообразную деформацию II-V пальцев. Первые они удаляют методом Шеде, вторые исправляют с помощью резекции или остеотомии. Таким образом больным с поперечным плоскостопием одновременно могут выполнять сразу несколько хирургических вмешательств. Подобный подход позволяет качественно исправить имеющиеся дефекты.
Лечение комбинированного типа
Поперечно-продольное плоскостопие – это наиболее тяжелая форма заболевания. У человека деформируются сразу оба свода, а стопа становится абсолютно плоской. Лечить патологию довольно тяжело.
Цели операций при комбинированном плоскостопии:
- восстановление сводов стопы;
- надежная неподвижная фиксация костей;
- исправление деформаций I пальца;
- удаление экзостозов;
- коррекция молоткообразной деформации.
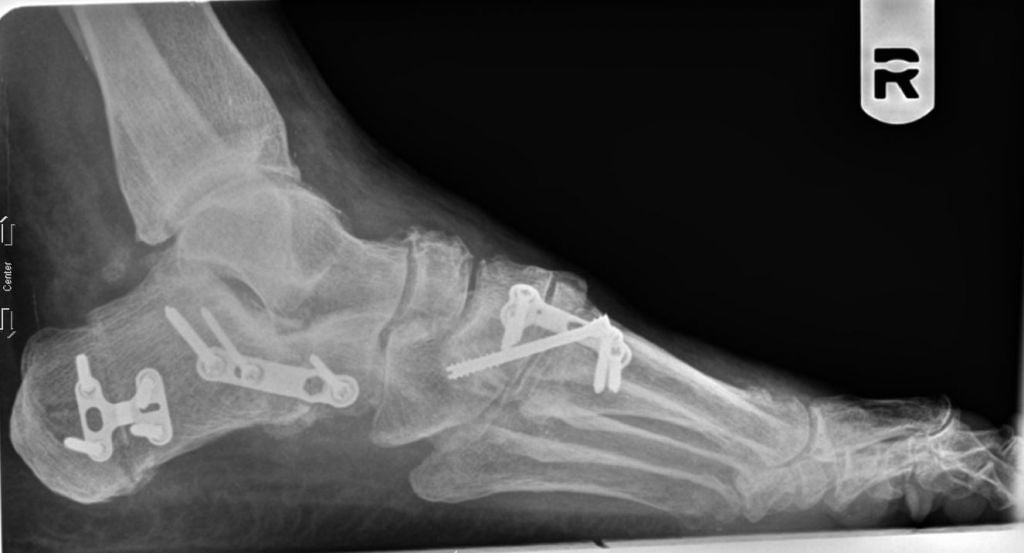
Операция продольно-поперечной деформации.
При поперечно-продольном плоскостопии человеку делают сразу несколько вмешательств. Например, больному одновременно выполняют операцию Шеде, остеотомию Scarf и артродезирование некоторых суставов плюсны. Как правило, врачи стараются сделать все за одно хирургическое вмешательство.
Восстановительный период после таких операций длится дольше, чем в остальных случаях. К счастью, пациентам не требуется гипс или костыли. В худшем случае им придется походить с фиксирующими спицами, которые снимут вместе со швами уже через 2 недели.
При тяжелом продольном плоскостопии человеку требуется пластика сухожилий задних большеберцовых мышц и краевая подкожная тенотомия ахиллова сухожилия. После такого хирургического вмешательства больному накладывают гипс, а ходить разрешают только с костылями.
Сколько стоит операция
В России цены на хирургическое лечение плоскостопия начинаются с 30 000 рублей. Отметим, что в сумму не включена стоимость предоперационного обследования, анестезии, расходных материалов и имплантов. Если же в ходе операции врачи делают сразу несколько манипуляций – лечение обойдется еще дороже. К примеру, минимальная стоимость SCARF-остеотомии в комбинации с подтаранным артродезом – 35 000 рублей.
Если посчитать, в сумме лечение за границей стоит ненамного дороже, чем в России. В Чехии за операцию и реабилитацию вы заплатите евро. В Германии – от 7 тысяч евро, в Израиле от 7 тысяч долларов (без реабилитации). Так что если вы хотите оперироваться в Европе – поезжайте в Чехию.
Поперечное плоскостопие, метатарзалгия
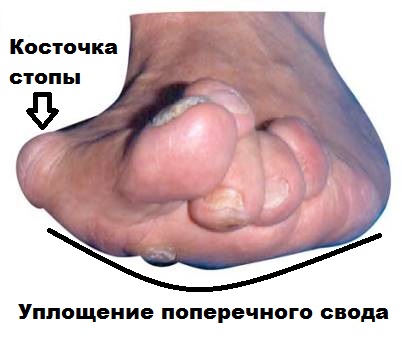
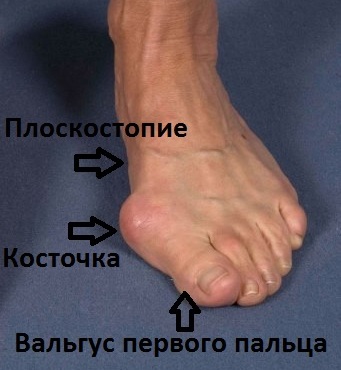
Поперечное плоскостопие и вальгусная деформация первого пальца стопы (hallux valgus), как правило, связанные друг с другом заболевания. Понятие поперечное плоскостопие применяется тогда, когда свод образованный головками плюсневых костей уплощается, в результате чего стопа перестает выполнять свою рессорную функцию. При поперечном плоскостопии наблюдается расширение и распластанность переднего отдела стопы, различные деформации пальцев, образование болезненных натоптышей, а также специфический болевой синдром, называемый метатарзалгией.
Вальгусная деформация первого пальца является наиболее распространенной деформацией стоп.
Более 65 процентов женщин знакомы с этой деформацией стоп не понаслышке.
В этой статье мы расскажем Вам, что такое поперечное плоскостопие и вальгусная деформация первого пальца, при каких условиях они развиваются, а также какие еще заболевания могут стать причиной болевого синдрома в переднем отделе стопы (метатарзалгии) и какие варианты лечения доступны на данный момент.
Передний отдел стопы образуют плюсневые кости и фаланги пальцев. Большой палец или первый палец стопы состоит из двух фаланг. Сустав между 1-ой плюсневой костью и первым пальцем называется плюсне-фаланговым.
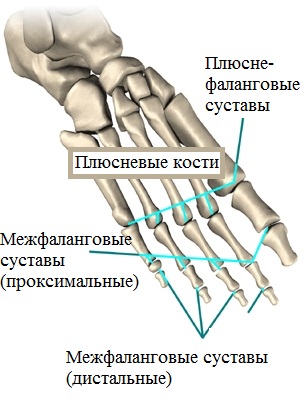
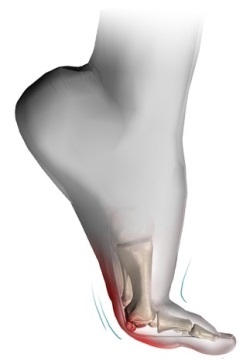
Это очень важный сустав, без которого нормальная ходьба невозможна. Большой палец и первый плюсне-фаланговый сустав играет большую роль во время отталкивания стопы от земли при ходьбе. Сила, с которой большой палец отталкивает стопу от поверхности в три раза больше, чем сила остальных четырех пальцев вместе взятых.
Поперечный свод стопы образуют головки плюсневых костей. Вершиной свода является головка третье плюсневой кости, а опора при ходьбе осуществляется на головки первой и пятой плюсневых костей.
При поперечном плоскостопии головки 2,3,4 плюсневых костей опускаются книзу и соприкасаются с поверхностью при каждом шаге.
Головки 2,3,4 плюсневых костей при плоскостопии несут не свойственную им повышенную нагрузку. В области опустившихся головок плюсневых костей можно отметить образование болезненных мозолей и натоптышей. Хроническая компрессия нервов, при плоскостопии, в особенности между третьей и четвертой плюсневой костью приводит к образованию невромы пальцевого нерва или, как ее часто называют в медицине, невромы Мортона.
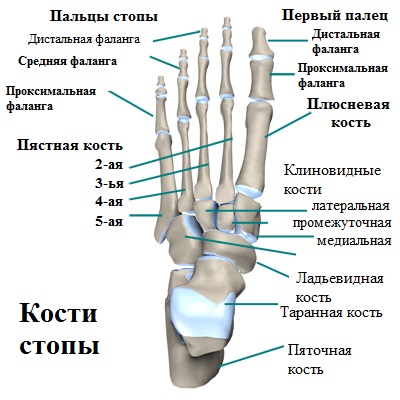
В отличие от большого пальца, другие пальцы стоп состоят из трех фаланг. Фаланги между собой образуют межфаланговые суставы. Межфаланговые суставы окружены капсулой, а кости соединены и удерживаются вместе прочными связками.
В области первого плюсне-фалангового сустава, под головкой плюсневой кости расположены две маленькие сесамовидные косточки. Несмотря на то, что эти косточки небольшие по размеру, они играют большую роль в осуществлении сгибательных движений большим пальцем.
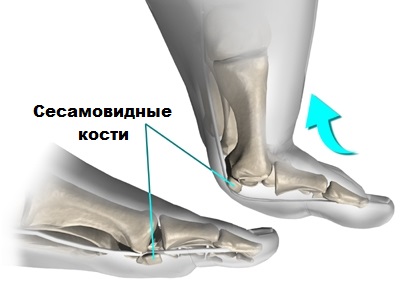
Также сесамовидные косточки частично поглощают нагрузку на первую плюсневую кость при ходьбе. Если по каким-либо причинам сесамовидные кости травмируются или разрушаются, они могут быть источником сильной боли при передвижениях и даже потери трудоспособности.
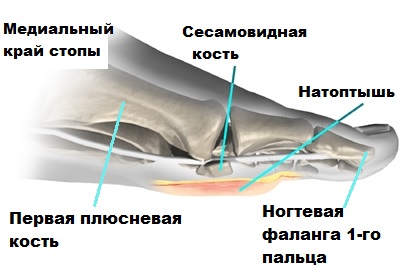
При некоторых деформациях стоп, нагрузка на сесамовидные косточки возрастает, что также в конечном итоге приводит к болям и дискомфорту в области первого пальца.
Основой вальгусной деформации является наружное отклонение первого пальца, и выстояние внутрь головки первой плюсневой кости. Отклоненный наружу палец может оказывать давление на остальные пальцы, приводя к развитию и их молоткообразной деформации.
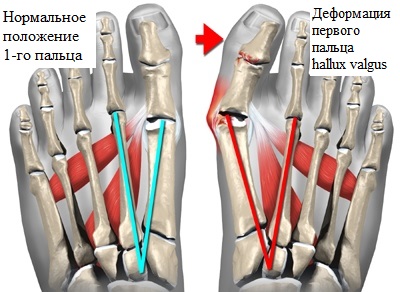
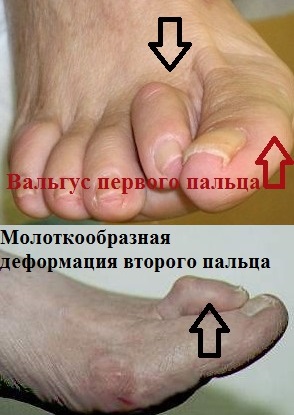
Вальгусной деформации первого пальца часто сопутствует поперечное плоскостопие. Распластанность переднего отдела стопы и уплощение свода при поперечном плоскостопии проявляется опусканием головок 2-4 пальцев. Давление на мягкие ткани подошвы стопы опустившимися головками плюсневых костей является причиной развития боли и натоптышей на коже. Просторная обувь уменьшает вероятность появление вальгусной деформации первого пальца стопы и поперечного плоскостопия.
Наиболее частыми жалобами пациентов является боль в области переднего отдела стопы. Боль в переднем отделе стопы называется метатарзалгия. Причиной метатрзалгии может быть не только вальгусная деформация большого пальца, но также и поперечное плоскостопие, молоткообразная деформация пальцев и.т.д.
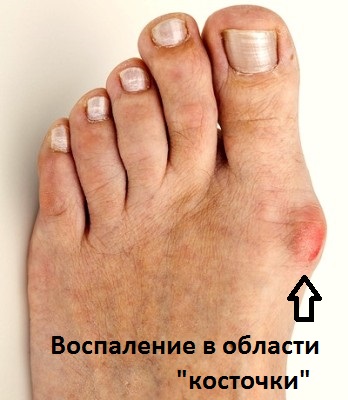
Проблемы косметического характера и затруднения с подбором и ношением обуви также имеют большое значение для пациентов. Нередко пациентов беспокоит искривление не только первого, но и других пальцев стопы. У пациенток молодого возраста болевой синдром чаще всего не выражен, однако их беспокоит форма деформированной стопы. Также молодые пациентки опасаются возможного дальнейшего искривления пальцев, особенно если вальгусная деформация первого пальца (hallux valgus) передается в их семье по наследству по женской линии.
Плантограмма дает представление врачу о состоянии сводов стопы пациента. Плантограмма это отпечаток стопы, полученный в специальном аппарате. Процедура безболезненна и не доставляет дискомфорта пациенту.
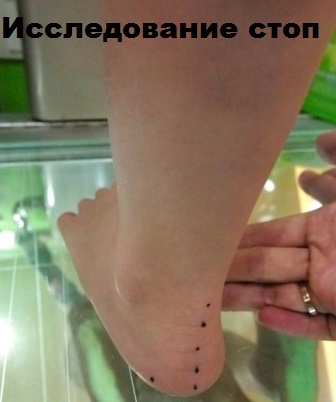
При нормальной высоте поперечного свода, наиболее нагружаемыми участками переднего отдела стопы на плантограмме будут головки первой и пятой плюсневой кости. Распластанность стопы при поперечном плоскостопии будет иметь отражение на плантограмме, в виде смещения нагрузки на головки второй, третьей и четвертой плюсневой кости.
Кроме клинического осмотра врач выясняет анамнез заболевания, а также наличие и отсутствие сопутствующих болезней. Например, при ревматоидном артрите, ожирении и еще некоторых заболеваниях вальгусная деформация первого пальца наиболее распространена. Повышенные нагрузки на нижние конечности, например, при тяжелом физическом труде, избыточном весе, беременности могут также стать причиной болевого синдрома в стопе и стать факторами, предрасполагающими к развитию поперечного плоскостопия и вальгусной деформации первого пальца.
Рентгенография крайне важна для диагностики заболеваний стопы.
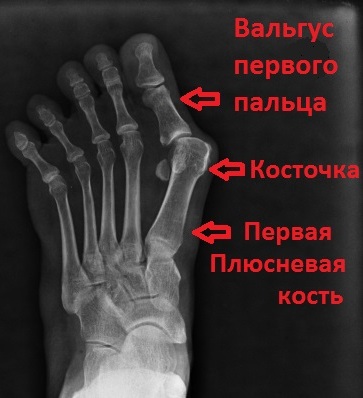
Рентгенограммы под нагрузкой позволяют оценить расположение костей стопы друг относительно друга, а также измерить углы между плюсневыми костями и пальцами. В зависимости от рентгенологической картины, результатов измерений углов между костями стопы, а также на основании данных клинического осмотра пациента, хирург определяется с методом лечения.
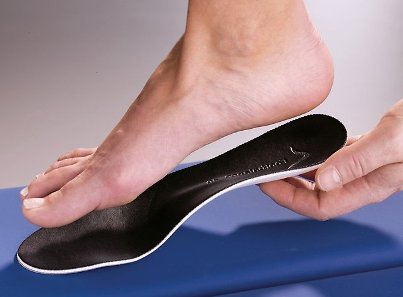
Доказано, что использование индивидуальных ортопедических стелек способствует коррекции некоторых не фиксированных эластичных деформаций стопы. Ортопедические стельки могут быть также эффективны в профилактике заболеваний и деформаций стоп. При вальгусной и молоткообразной деформации пальцев, а также при поперечном плоскостопии, от постоянного давления и трения выступающих участков стопы о поверхность обуви, образуются болезненные натоптыши и мозоли. Использование специальных силиконовых пластинок и прокладок между кожей и обувью, а также адекватный уход за кожными покровами поможет избежать образования омозолелостей кожи стопы.
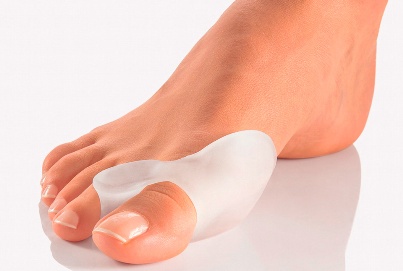
В том случае, если поперечное плоскостопие еще на начальных стадиях, а деформация первого пальца не очень выражена, описанные выше несложные мероприятия помогут замедлить прогрессирование болезни и улучшить качество жизни, не прибегая к операции.
Показанием к оперативному лечению при вальгусной деформации первого пальца (hallux valgus) и поперечном плоскостопии может быть безуспешность консервативного лечения, затруднения с подбором и ношением обуви и плохо купирующийся болевой синдром.
Выбор вида оперативного вмешательства зависит от выраженности деформации, возраста пациента и уровня его повседневной активности. Основная задача хирурга-ортопеда — это восстановление нормальной опороспособности стопы после операции, а также избавление пациента от боли и постоянного дискомфорта при ходьбе.
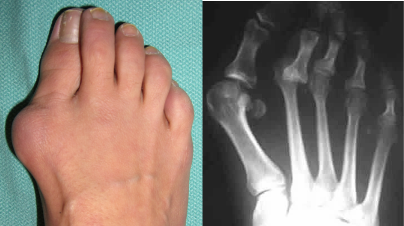
В тех случаях, когда пациент активен по жизни, еще не окончил трудовую деятельность, возможно, занимается спортом, предпочтительным является выполнение реконструктивных операций на стопах с целью исправления деформаций и восстановления нормальной безболезненной опоры на ногу.
Известно огромное количество различных операций на костях и мягких тканях. Большинство из них на данный момент имеют лишь историческое значение.
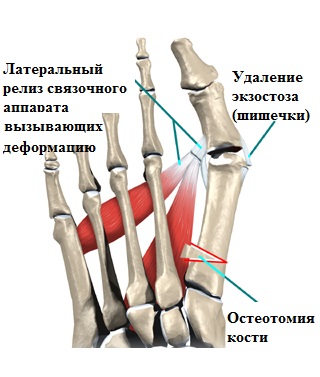
Сутью любой операции по исправлению деформированных костей является создание с помощью специальных инструментов искусственного перелома в области деформации, исправление формы кости с последующей фиксацией кости в правильном положении специальными металлоконструкциями (спицы, винты, пластины скобы).
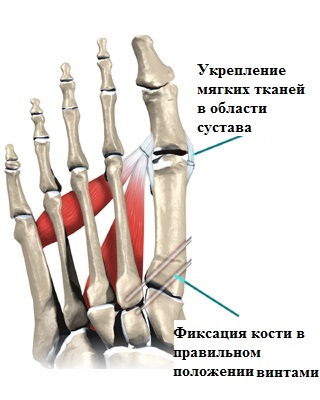
Вышеописанные операции на костях в медицине называются остеотомиями, что в переводе дословно означает пересечение кости.
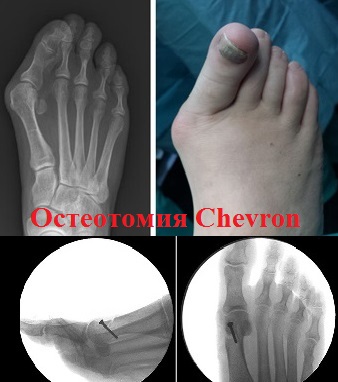
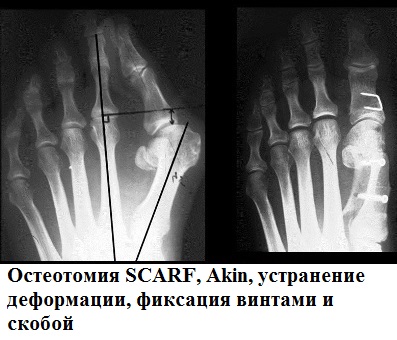
К наиболее часто применяемым операциям при вальгусной деформации первого пальца (hallux valgus) можно отнести остеотомии SCARF, Chevron, Akin.
При остеотомии SCARF производится Z-образный пропил первой плюсневой кости.
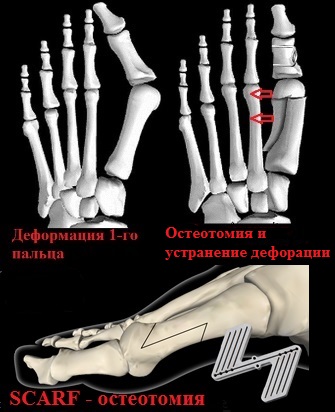
Половинки первой плюсневой кости сдвигаются друг относительно друга по линии опила до устранения деформации и скрепляются в новом положении специальными винтами Герберта.
Особенностью винта Герберта является его относительно небольшие размеры при высокой прочности, а также особая форма и шаг резьбы.

Благодаря подобной конструкции достигается высокая степень фиксации и компрессии в зоне остеотомии при вкручивании винта. Винт закручивается внутрь кости, не выступает за ее пределы, поэтому его можно не удалять в будущем, так как он абсолютно не мешает пациенту. Применение винтов Герберта в хирургии стопы избавило пациентов от необходимости длительной гипсовой иммобилизации стоп после операции, а также позволило уже на следующий день после хирургического вмешательства начать самостоятельно ходить.
Остеотомии плюсневой кости типа SCARF и Chevron часто сочетают с операциями на основные фаланги первого пальца, что позволяет улучшить результаты операции, как косметические, так и функциональные. К наиболее часто используемым в практике остеотомиям основной фаланги можно отнести операцию Akin.
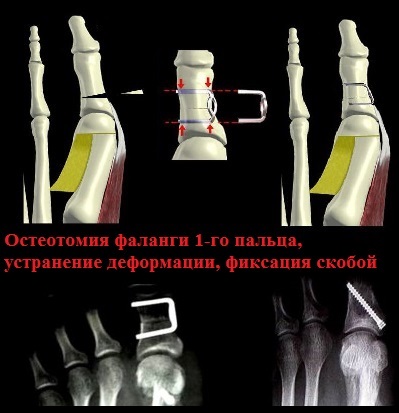
Остеотомия Akin позволяет хирургу, изменяя плоскость и направление пропила, добиться необходимой наиболее полной коррекции деформации стопы. К преимуществам этой операции можно отнести и то, что ее можно выполнять через проколы кожи, то есть малоинвазивно. Это позволяет сократить сроки лечения и реабилитации. Фиксация костей осуществляется винтами Герберта или скобами.
Еще одной операцией при вальгусной деформации стоп, дающие наилучшие отдаленные результаты, является шевронная остеотомия.
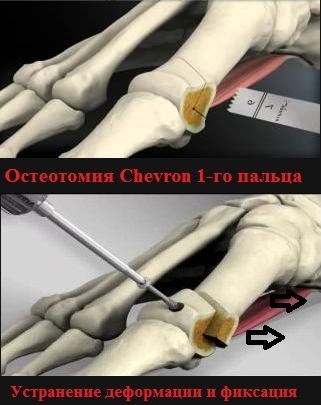
Уровень осложнений после реконструктивных операций (SCARF, Chevron, Akin, Weil) не превышает 5-7 процентов. Невысокий уровень осложнений свидетельствует о достаточной безопасности и эффективности этих оперативных вмешательств.
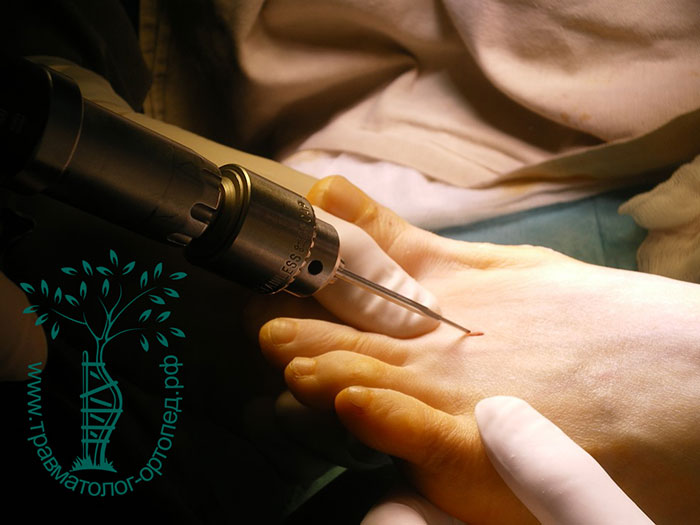
В нашей клинике также применяются малоинвазивные технологии для лечения поперечного плоскостопия. Операция проводится буквально через прокол кожи. Во время вмешательства с помощью специального бора перепиливаются плюсневые кости. Далее хирург закрыто смещает костные фрагменты и восстанавливает нормальный свод стопы.
После операции стопа фиксируется повязкой, которая удерживает кости в необходимом положении в течение нескольких недель до их полного сращения.
Корректное выполнение вышеперечисленных операций позволяет в значительной мере снизить выраженность болевого синдрома, восстановить трудоспособность пациентов, а также улучшить качество их жизни.
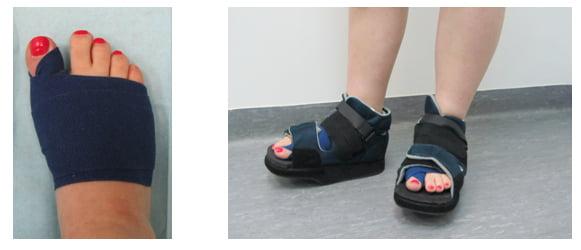
Несомненными преимуществами современных операций на стопе является возможность выполнить вмешательства сразу на обеих ногах, отсутствие необходимости последующей иммобилизации гипсом, допустимость передвижений с опорой на стопы в специальной обуви уже на следующий день после операции.

Некоторые операции при вальгусной деформации стоп производятся практически в амбулаторных условиях. Швы удаляются через 12-14 дней после операции. В послеоперационном периоде необходимо ношение обуви, позволяющей разгрузить передние отделы стоп.
Сроки, в течение которых необходимо использовать данную обувь, определяются индивидуально.
Лечение заболеваний и деформаций стопы, в том числе и малоинвазивными способами, является одним из приоритетных направлений в работе нашей клиники. Реконструктивные оперативные вмешательства на стопах проводятся на современном медицинском оборудовании с использованием качественных и зарекомендовавших себя расходных материалов, фиксаторов и имплантов, произведенных крупными мировыми производителями.
Однако стоит отметить, что исход операции зависит не только от оборудования и качества имплантов, но и от навыка и опыта хирурга. Хирурги нашей клиники имеют большой опыт лечения заболеваний и деформаций стопы в течение многих лет.
Плоскостопие – достаточно распространенная проблема как у детей, так и у взрослых. Такая патология создает человеку дискомфорт, доставляет болезненные ощущения. Иногда, например, на 1-й стадии, хватает консервативного лечения, чтобы избавиться от данного заболевания. Но на 2-3 стадиях болезни чаще всего требуется оперативное вмешательство, чтобы привести в норму свод стопы.
Эффективность этого метода лечения
Для того чтобы лечение прошло наиболее результативно, ортопед проводит серию обследований для установления вида плоскостопия и степени развития болезни. До сих пор врачи не пришли к единому мнению по поводу целесообразности лечения.
Некоторые из них считают, что профилактика и лечение не нужны, если пациент не предъявляет жалоб. Здесь всегда выбор остается за самим пациентом. Необходимо лишь понимать, какую роль играет правильное строение стопы.
В организме человека все взаимосвязано между собой. Когда свод стопы развит неправильно, это, в первую очередь, усиливает нагрузку на все мышцы и связки. Помимо этого, нарушаются все биомеханические движения опорно-двигательного аппарата.
Подобные изменения становятся благоприятной почвой для возникновения таких заболеваний, как остеохондроз, артроз, сколиоз, вальгусная деформация и многих других. Кроме того, это колоссальная нагрузка на суставы.
Если заболевание обнаружено на начальной стадии, конечно, будет сначала предложено консервативное лечение. Оно подразумевает ношение правильной обуви, применение ортопедических элементов (стелек, супинаторов и прочего), снижение нагрузок на стопы, наложение прохладных компрессов, прием противовоспалительных и обезболивающих лекарственных препаратов, лечебную гимнастику и массаж.
Когда становится понятно, что такое лечение не принесло ожидаемого результата или болезнь была диагностирована на более поздней стадии, возникает необходимость в операции. Она показана в тех случаях, когда у человека присутствует сильный болевой синдром, ограничены двигательные функции.
Наиболее эффективны любые оперативные вмешательства у пациентов 10-20 лет. В этот период ступни еще растут и формируются, поэтому хирургическая коррекция особенно результативна. Также молодые люди и дети практически сразу же после операции начинают самостоятельно передвигаться, не прибегая к помощи вспомогательных средств.
Однако даже операции, проведенные в более старшем возрасте, обладают несомненной эффективностью. Благодаря таким вмешательствам стопа принимает правильное положение, уходят постоянная болезненность и ограниченность движений.
Показания
Плоскостопие – это заболевание, которое будет прогрессировать и при этом еще более нарушать функции стопы. К основным целям хирургического вмешательства можно отнести:
- сохранение всех имеющихся точек опоры при любом виде плоскостопия,
- надежное соединение костей для скорейшего возврата всех двигательных функций пациента,
- удаление элементов плоскостопия, что очень важно для предотвращения возврата заболевания,
- в каждом конкретном случае применяется индивидуальный подход с учетом анатомии пациента.
Операция при плоскостопии у взрослых и детей показана в следующих случаях:
- ослабление мышечно-связочного аппарата стопы,
- наросты в виде шишек возле большого пальца (вальгусная деформация), которые мешают нормальному движению,
- смещение внутрь первого пальца, неправильный угол его наклона,
- появление костных наростов,
- воспаление сумок сухожилий – бурсит,
- крайние стадии плоскостопия, как продольного, так и поперечного,
- деформационные процессы, затронувшие кости стопы,
- низкий свод стопы.
Противопоказания
Для проведения операций не существует каких-то строгих и абсолютных противопоказаний. Вмешательство может быть отложено или перенесено на другое время в силу каких-либо объективных причин. К ним относятся:
- воспалительные или инфекционные процессы в организме,
- дерматологические проблемы со стопой.
После устранения этих проблем назначается операция.
Виды операций по исправлению плоскостопия
Как избавиться от плоскостопия, какая методика будет выбрана, решает лечащий врач. Как уже упоминалось, самое важное – установить вид плоскостопия, от него в большей мере будет зависеть выбор методики, по которой пройдет операция.
Операции при продольном плоскостопии:
- Пластика длинной подошвенной связки. Ее делают для того, чтобы укоротить и укрепить специфическую связку, которая должна поддерживать продольный свод стопы. Такое вмешательство показано пациентам, у которых наблюдается ослабление мышечно-связочного аппарата стопы.
- Подтаранный артродез эффективен для исправления неправильного расположения костей стопы. Данная операция подразумевает установку импланта из титана через разрез 1,5-2 см по наружной поверхности стопы. После того, как будет заметно восстановление всех функций стопы в полном объеме, проводится повторная операция по извлечению этого импланта. Но это будет не ранее, чем через несколько лет. Операция чаще назначается в 10-20 лет при росте стопы и позволяет скорректировать плоскостопие 1-2 степени. Пациентам старше 30 лет такое вмешательство не назначают, так как при этом развивается сильный и устойчивый болевой синдром. Минусом артродеза считается необходимость в повторной операции.
- Артродезирование – это обездвиживание отдельно взятых костей предплюсны. Для этого в ходе операции соединяются специальными винтами некоторые кости. В результате этих манипуляций фиксируется свод стопы и устраняется костный компонент плоскостопия. Такая методика позволяет устранить продольное плоскостопие на любой стадии, даже в самых тяжелых случаях.
- Остеотомия пяточной кости делается путем распиливания пяточной кости. После этого все фрагменты скрепляются в нужном положении с помощью титановых винтов. Благодаря этому формируется нормальный свод стопы и расположение суставов. Такая операция будет оптимальной для пациентов старшего возраста, когда кости стопы уже хорошо сформированы. По этой же причине она почти не делается детям и подросткам. Данная операция признана лучшим методом. Это связано с тем, что она дает наиболее заметные результаты и минимум осложнений.
- Комбинированные операции – это те случаи, когда в ходе одного вмешательства используется сразу несколько методик. Они необходимы в особенно тяжелых случаях, когда коррекция требуется сразу по нескольким направлениям. Наибольший эффект такие операции имеют при плоскостопии с осложнениями.
Поперечное плоскостопие потребует следующих операций:
- Остеотомия плюсневой кости проводится на передней части стопы. Она исправляет как поперечную, так и вальгусную деформацию. При необходимости эта методика совмещается с другими.
- Метод Шеде – это одна из методик устранения искривления большого пальца стопы. Операция проводится при вальгусной деформации пациентам 20-40 лет на 2-й стадии заболевания, когда оно сопровождается болью, воспалением и поражением тканей. Все проводится под новокаиновой анестезией в пяточную кость. После операции нога должна быть максимально обездвижена, потребуются только специальные упражнения для разработки стопы, начиная со следующих за операцией суток. Ходить можно понемногу, только на третьи сутки, со специальными приспособлениями – ортезами, костылями или ходунками.
Возможные осложнения
Лечение плоскостопия хирургическим путем, несомненно, эффективно, но иногда возникают непредвиденные моменты в виде осложнений. Наиболее часто это бывает:
- Присоединение инфекции. Риск составляет примерно 1%, но все негативные послеоперационные последствия такого рода прекрасно устраняются с помощью адекватной антибактериальной терапии.
- Повреждение близко расположенного нерва. Вероятность такого осложнения —, 5%. Если нерв затронут, это будет заметно по онемению в одном или нескольких пальцах ног после операции.
- Возвращение плоскостопия. После хирургических вмешательств это очень редкое явление, требующее повторного вмешательства и специальных ортопедических приспособлений в виде стелек.
- Тромбоз глубоких вен. Чтобы предотвратить развитие такого опасного осложнения, пациентам назначается курс разжижающих кровь препаратов после операции. Риск этого составляет примерно 3%.
Восстановление после операции
В послеоперационный период нога некоторое время будет загипсована, пациент может чувствовать боль и онемение. В это время назначаются обезболивающие средства. Человек находится лежа в кровати, с немного приподнятой ногой во избежание отечности. Если передвижения все же разрешены, нельзя сильно нагружать прооперированную ногу.
Такой период продолжается примерно две недели. Затем врач назначает рентген, меняет гипс. Пациенту разрешается передвижение на костылях. Через 6 недель, после повторного рентгена, снимают гипс. Пациент получает специфическую стельку для того, чтобы носить ее в обуви. Это должна быть удобная, правильно подобранная обувь без каблука.
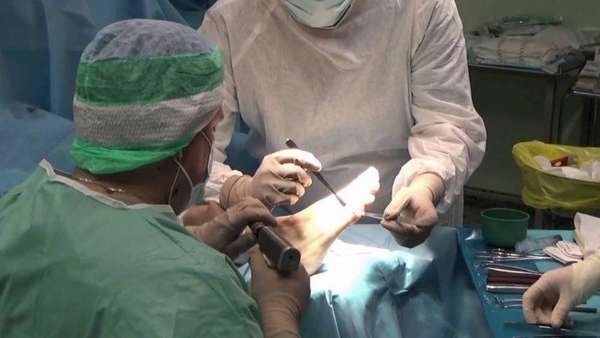
Как правило, люди с сидячей работой уже спустя 3 недели могут к ней вернуться. Если работа требует физической активности, то не ранее, чем через 12 недель.
Если в ходе реабилитационного периода замечено покраснение ступни, ее опухание и болезненность, следует сразу же посетить лечащего врача.
Заключение
Можно ли избавиться от плоскостопия – этот вопрос, скорее всего, перестанут задавать пациенты, которым проведена операция. В некоторых случаях плоскостопие без оперативного лечения может привести к полной обездвиженности. Не стоит затягивать с лечением заболевания. При первых же признаках патологии обращайтесь за помощью к специалисту.
Читайте также:


