Операция подрезания сухожилий на ногах

Изучая тематику реабилитации детей с ДЦП столкнулся с вопросом родителей о сухожильной пластике: операция проводимая на сухожилиях с целью их удлинения, увеличения подвижности в суставе и, как следствие этого, правильная работа конечности и использование ее по прямому назначению.
К сожалению, наш (родительский) контингент, особенно первые годы мытарств, склонен к тому, чтоб верить всем обещаниям скорейшего исцеления без приложения каких-либо усилий. Вспомните пожалуйста развитие здорового ребенка: он не встает на ножки прежде чем научится удерживать голову, ползать, вставать на четвереньки, сидеть. хотя современные дети многое делают шиворот навыворот, во многом благодаря осведомленности в детском массаже и ЛФК мамочек, или излишнему рвению специалистов-домушников, но это в дальнейшем грозит различными неприятностями.
Итак, сухожильная пластика.
Не знаю всей глубины и прелести данной процедуры, потому буду писать основываясь на наблюдениях за моими реабилитантами, скудных знаниях анатомии и физиологии.
Первые упоминания о данной процедуре датированы 210 годом нашей эры, выполнена операция неким Антиллусом. Насколько она была успешна, история о том не сообщает.
Наиболее плотно, к этому вопросу, история возвращает нас в первую треть 19 века, когда начали широко использовать уже модернизированную операцию: подкожные разрезы, ступенчатые вмешательства, разные виды надрезов и т.д.
Не будем глубоко вдаваться в историю - смысла в этом не вижу, перейдем к современности и, непосредственно,нашей теме:
3. Разница в тонусе между антагонистами.
Результатом ортопедической хирургии, как и предполагалось, является удлинение, а, следственно, и ослабление сухожилия (в нашем случае ахиллова, как взятого для примера), что приводит к повышению тонуса мышц антагонистов (противодействующих): передняя большеберцовая мышца, разгибатель большого пальца, разгибатель пальцев.
В послеоперационный период нога, с целью предотвращения осложнений, находится в гипсе и бездействует, в этот период и происходит перераспределение тонуса на переднюю поверхность голени.
Через промежуток времени гипс снимают и начинается разработка голеностопного сустава, цель разработки - улучшение кровообращения, другого предназначения этому действу я придумать не могу: удлиненное сухожилие в растягивании не нуждается, передняя группа мышц голени напряжется в любом случае, так как антагонист (ахиллово сухожилие) не функционирует.
Приговор: из наблюдений за детьми в возрасте 4-12 лет перенесших оперативное вмешательство на ахиллово сухожилие: тяжелейшие контрактуры (невозможность пассивного движения) в голеностопном суставе из-за напряжения мышц-сгибателей стопы, болевого симптома и орубцовывания разгибателя (ахилл).
Стопа фиксирована под углом 90 градусов (+-) относительно большеберцовой кости, невозможен перекат стопы с пятки на носок во время ходьбы. Во время шага вес тела переносится на полную стопу, с большей долей на пяточную кость, снижена или отсутствует амортизация свода стопы и смягчение шага перекатом, что приводит к травматизации суставов и позвоночника. Отсутствие или недоразвитие физиологических изгибов позвоночника и свода стопы приводит к резкому снижению амортизации, и, как следствие, регулярным микросотрясениям головного мозга. Еще одним недостатком такого положения стопы является изменение положения центра тяжести, это приводит к неустойчивости и вынужденным положениям ребенка в вертикальном положении в покое и при движении.
Некрасивая походка, на базе патологических мышц, на фоне выше перечисленного в расчет, я думаю, даже брать не стоит.
4. Нарушение прохождения в стопу рефлексов.
В стопе, как и в других отделах нашего необъятного организма, есть рефлексы. Одним из важнейших, я считаю, пяточный: при его формировании происходит самопроизвольная опора на пятку и формируется правильный шаговый стереотип.
Разберем часть этого стереотипа, за который отвечает стопа, по порядку: при нажатии на середину пятки рефлекторно раскрываются пальцы (при пирамидных нарушениях мы видим подошвенное сгибание пальцев ноги) и напрягаются мышцы-сгибатели голеностопного сустава, с переносом центра тяжести кпереди происходит перекат с пятки на носок. При раздражении стопы в области плюсне-фаланговых суставов, включаются мышцы сгибающие пальцы (для сцепки с опорой) и производится шаг разгибанием стопы за счет сокращения камбаловидной мышцы и перенесением вперед центра тяжести.
При подрезании ахиллова сухожилия шаговый стереотип сформировать не представляется возможным,из-за нарушения иннервации и вязкости соединительной ткани в ахилловом сухожилии.
Разгибательная контрактура голеностопного сустава - это последнее, и самое незначительное звено в цепи патологических синергий, которые являются визуальным проявлением позотонических патологических рефлексов.
Первым звеном в цепи является тонус мышц шеи, этот отдел контролирует напряжение мышц груди, с груди тонус переходит на пояснично-подвздошные мышцы, затем на бедро, камбаловидную мышцу и ахиллово сухожилие.
Всем этим руководит патологический рефлекс, не устранив который невозможно разрушить цепочку синергий.
Чтоб разрушить систему патологических синергий необходимо оперативно удлинить: ахиллово сухожилие, сухожилия тонкой, полуперепончатой, полусухожильной, гребенчатой, трех приводящих мышц бедра, сухожилия пояснично-подвздошной мышцы (что сделать невозможно ввиду особенностей ее локализации), сухожилия большой и малой грудных мышц, сухожилия мышц шеи: трапециевидной, ременных, лестничных, грудино-ключично-сосцевидных, полуостистых мышц шеи, а также прямых и косых мышц головы и более глубокого связочного аппарата позвоночного столба.
Если все это подрезать, мы получим марионетку с отрезанными нитками.
Подрезание сухожилия напоминает человека, сапог которого вмерз в лед, и для того чтоб освободится ампутируют ногу, вместо того чтоб просто снять сапог.
Это мое мнение, и не обязательно оно верное, но практика, из года в год, подтверждает эту точку зрения.
Удлинив сухожилие мы создаем лишь видимое, иллюзорное улучшение картины. Остальная часть айсберга продолжает существовать под водой и дай бог чтоб она не разрасталась, а пребывала на том же уровне.
Оперативные вмешательства при ДЦП
Общие задачи хирургического лечения спастического церебрального пареза у детей сводятся к следующему: 1) упрощению координированной активности мышц (при сохранении их участия в двигательной реакции) путем вмешательства на периферическом двигательном звене. Такое упрощение более всего достигается перемещением сухожилия контрагированной двусуставной мышцы с превращением ее в односуставную с единой функцией; 2) уменьшению потока проприоцептивной импульсации от контрагированной и натянутой спастико-паретической мышцы: к сегментарным мотонейронам, что достигается путем подшивания сухожилий перемещенной мышцы без прежнего натяжения. Указанные общие задачи позволяют определить показания и противопоказания к хирургическому лечению церебральных парезов у детей.
- Хирургическому лечению подлежат только спастические (пирамидные) или смешанные спастико-гиперкинетические парезы. Исключением является гиперкинетический парез верхней конечности с резким постоянным сжатием кисти в кулак и повреждением ногтями кожных покровов ладонной поверхности кисти или с резкой болезненностью в напряженных мышцах. У таких больных перемещение сгибателей пальцев и запястья вместе с круглым пронатором на предплечье не улучшает функции кисти, но ослабляет силу ее сжатия в кулак и устраняет болезненность в мышцах.
- Хирургическое лечение показано детям с 6—8 лет, когда консервативные меры не дают эффекта или контрактуры после устранения быстро рецидивируют; детям старше 10 лет, у которых нарастающие контрактуры ухудшают возможность к передвижению и самообслуживанию.
- Операция показана только на первично контрагированной спастико-паретической мышце, которая остается натянутой и под наркозом с миорелаксацией.
- Хирургическое вмешательство на сухожильно-мышечном аппарате предусматривает сохранение равновесия в антагонистических группах мышц и сохранение стабильности в суставах.
Ошибочно определенные показания к хирургическому лечению детских церебральных парезов могут привести к ухудшению и нередко к утрате ранее имевшихся функций и возможностей. Поэтому при выборе метода лечения необходимо также строго учитывать обоснованные противопоказания.
- Ортопедохирургическое лечение противопоказано при чистых гиперкинетических и атактических формах пареза.
- Вмешательство противопоказано на неконтрагированной спастико-паретической и вторично контрагированной мышцах.
- Детям с тяжелыми и распространенными плегиями с поражением мышц спины и шеи (в результате чего дети активно неспособны удерживать голову и корпус) хирургическое лечение противопоказано. Лишь при тяжелой аддукторной и сгибательной контрактуре в коленных и тазобедренных суставах хирургическое лечение может быть предпринято с целью облегчения ухода за такими больными.
- Корригирующие остеотомии (и особенно артродезы суставов) у больных с церебральными параличами противопоказаны, так как приводят к формированию дискордантных деформаций, исключающих формирование статических сгибательных установок, обеспечивающих устойчивое положение в ходьбе.
Все хирургические вмешательства у детей с церебральным спастическим парезом следует проводить только под наркозом с управляемым дыханием. Это диктуется необходимостью надежного обеспечения оксигенации мозга.
Миорелаксация при этом виде наркоза вызывает расслабление, но сохраняет натяжение контрагированных мышц.
Устранение контрактуры тазобедренного сустава. В тазобедренном суставе у детей с церебральным спастическим нижним парапарезом формируются сгибательно–приводящая и внутренне – ротационная контрактуры, для устранения которых применяют отдельные вмешательства.
Сгибательная контрактура наиболее часто формируется за счет контрактуры прямой мышцы бедра. Поэтому при выявлении такой контрактуры показано отсечение проксимального сухожилия мышцы от нижней передней подвздошной ости.
Техника операции следующая . В положении больного на спине производят дугообразный разрез 8—10 см на 1,5 см ниже верхней передней подвздошной ости. Рассекают фасцию и входят в межмышечный промежуток между портняжной мышцей и напрягателем широкой фасции, выполненный жировой клетчаткой. Мышцы тупо раздвигают и обнажают сухожилие прямой мышцы бедра, которое отсекают и подшивают к межмышечной фасции на бедре при максимальном сгибании в коленном суставе. Больного укладывают на живот, а бедра подвешивают на манжетах в положении максимального разгибания на балканской раме.
У детей, но чаще у подростков, с вывихом и подвывихом бедра и наличием болей в суставе возникают показания к внутритазовой резекции запирательного нерва, а при выраженной сгибательно-приводящей контрактуре — к отсечению сухожилия прямой мышцы бедра, закрытой миотенотомии приводящих мышц бедра.
Для устранения приводящей контрактуры бедра более показано вмешательство на сухожилиях приводящих мышц.
Закрытая миотенотомия проксимальных сухожилий этих мышц осуществляется недозированно и потому приводит к формированию небольшой отводящей контрактуры, которая больных вполне устраивает.
С. Polock (1958, 1963) предложил при наличии приводящей контрактуры в тазобедренном и сгибательной в коленном суставах, обусловленных контрактурой полусухожильной, полуперепончатой и тонкой мышц, их дистальные сухожилия пересаживать с голени на бедро.
Техника операции следующая. В положении больного лежа на животе, над указанными выше напряженными сухожилиями в подколенной ямке с внутренней стороны производят кожный разрез 12—15 см, чуть изогнутый кпереди. Выделяют, а затем отсекают почти у места прикрепления на голени дистальные сухожилия полуперепончатой, полусухожильной и тонкой мышц. В промежутке между сгибателями и разгибателями голени обнажают заднюю поверхность бедренной кости над медиальным мыщелком, где на протяжении 2—3 см продольно рассекают надкостницу. Края ее мобилизуют и прошивают четырьмя—пятью нитями шелка. Этими нитями с двух сторон прошивают отсеченные сухожилия, которые погружают под надкостницу, и нити завязывают. При наличии контрактуры большой приводящей мышцы сухожилие ее удлиняют. Рану дренируют и ушивают наглухо. Конечность фиксируют высоким гипсовым сапожком при полном разгибании в коленном суставе в отведении и наружной ротации бедра.
У детей с выраженной внутренней ротационной и приводящей контрактурами в тазобедренном и сгибательной в коленном суставах возникают показания к пересадке дистальных сухожилий полуперепончатой, полусухожильной и тонкой мышц на задненаружную поверхность латерального мыщелка бедра.
Техника операции следующая. В положении больного лежа на животе, производят разрез 15—18 см через середину подколенной ямки, причем разрез на бедре должен быть длиннее, чем на голени. Внутренний кожный лоскут мобилизуют и отводят кнутри. Обнажают и отсекают сухожилия полуперепончатой, полусухожильной и тонкой мышц, по возможности у места их прикрепления к кости. По сухожилию кверху мобилизуют эти мышцы, рассекая перитеноний, чтобы при последующем перемещении не создавалось перекрута и ущемления. Затем мобилизуют наружный кожный лоскут и входят тупо между латеральной широкой и двуглавой мышцы бедра. Надкостницу бедренной кости в надмыщелковой области надсекают продольно на протяжении 3 см и отсепаровывают. С каждой стороны надкостницу прошивают четырьмя—пятью шелковыми прочными нитями. Сухожилия отсеченных мышц по диагонали переводят кнаружи, где подшивают с некоторым напряжением к надкостнице, предупреждая их перегиб и перекручивание. Рану дренируют и ушивают наглухо. Конечность фиксируют высоким гипсовым сапожком с разогнутым коленным суставом. Обеспечивают наружную ротацию.
Устранение сгибательной контрактуры коленного сустава. При вышеописанных двух вариантах операции устраняются и сгибательная контрактура в коленном суставе.
Однако при более тяжелых и распространенных парезах сгибательная контрактура в коленном суставе может быть обусловлена контрагированием всех сгибателей голени. В этих случаях, особенно если имеется слабость икроножной мышцы (после ранее проведенного удлинения пяточного сухожилия), показана пересадка проксимальных сухожилий двуглавой мышцы бедра, полуперепончатой и полусухожильной мышц с седалищного бугра на бедро. Однако эта операция может быть произведена лишь при удовлетворительной функции ягодичных мышц.
Техника операции следующая. В положении больного лежа на животе производят дугообразный разрез 10 см по ягодично-бедренной складке над седалищным бугром. Продольный разрез у больных с преимущественно сидячим образом жизни нерационален из-за постоянной травматизации и мацерации послеоперационного рубца.
Большую ягодичную мышцу отводят кверху и обнажают седалищный бугор с прикрепляющимися к нему сухожилиями сгибателей голени. Вдоль рассекают их общее сухожильное влагалище, внутри которого выделяют и отсекают сухожилия полуперепончатой, полусухожильной мышц и двуглавой мышцы бедра. Отсечение сухожилия внутри их влагалища предупреждает повреждение седалищного нерва, расположенного с наружной стороны, и рассечение приводящих мышц с внутренней стороны.
При разгибании в коленном суставе отсеченные сухожилия смещают.
Устранение сгибательной контрактуры голеностопного сустава и деформации стопы. Если конская стопа формируется за счет контрактуры икроножной мышцы, то при сгибании в коленном суставе эквинус уменьшается. В этом случае показана пересадка головок икроножной мышцы с бедра на голень.
Техника операции следующая. В положении больного лежа на животе, производят срединный разрез в подколенной ямке размером 15—18 см, мобилизуя края раны с внутренней и наружной стороны, обнажают обе головки икроножной мышцы.
При отсечении медиальной головки под нее подводят элеватор изнутри кнаружи. Над элеватором отсекают ее косо идущее сухожилие, при этом возможно повреждение капсулы коленного сустава, которое необходимо ушить. Выделение латеральной головки и подведение под нее элеватора производят снаружи внутрь. Общий малоберцовый нерв осторожно отводят и сохраняют под визуальным контролем на время отсечения сухожилия латеральной головки.
После отсечения обеих головок и редрессации эквинуса стопы головки икроножной мышцы смещают на голень, где их подшивают к межмышечным фасциям. Рану дренируют и ушивают наглухо. Конечность фиксируют высоким гипсовым сапожком. Гипс на тыле стопы и голеностопного сустава вырезают. Со следующего дня под подошвенную поверхность стопы подкладывают деревянные клинья для устранения остаточного эквинуса.
Одновременно тренируют активное разгибание стопы и пальцев.
Небольшой эквинус стопы может быть устранен дозированным удлинением пяточного сухожилия.
У детей после 12 лет и подростков формируется костная эквинополоварусная деформация стопы, которая может быть устранена лишь тройным артродезом, иногда с дополнительным небольшим удлинением пяточного сухожилия.
При попытке использовать дистракционный аппарат для устранения деформации стопы или для устранения остаточной деформации после операции Сильвершельда и тройного артродеза стопы выявлено увеличение тонического напряжения мышц с выраженной болевой реакцией.
В то же время X. А. Умханов (1985) широко использовал дистракционный аппарат для устранения деформаций стоп у детей с церебральными парезами с положительными результатами.
Таким образом, опыт показывает, что сравнительно небольшие контрактуры суставов (коленного, голеностопного) могут быть устранены удлинением сухожилий контрагированных мышц.
При выраженных контрактурах суставов и мышц показано перемещение точек прикрепления проксимальных сухожилий контрагированных мышц с превращением их в односуставные.
В этих условиях функция мышцы не ослабляется, а, напротив, постепенно возрастает сила их произвольных сокращений.
Самым важным преимуществом этого вмешательства является обеспечение условий для тренировки изолированных сокращений мышц и произвольных движений в суставах.
Устранение контрактур суставов верхней конечности. На верхних конечностях при геми- и тетрапарезе, реже монопарезе, наблюдается подкорковый или смешанный корково-подкорковый тип пареза.
Поэтому к хирургическому лечению контрактур и деформаций на верхних конечностях прибегают значительно реже, чем на нижних.
Показанием к ним являются контрактура суставов и мышц, а также выраженное болезненное тоническое напряжение мышц.
При наличии пронаторно–сгибательной контрактуры в локтевом, лучезапястном суставах и в суставах пальцев кисти, показана пересадка проксимальных сухожилий сгибателей запястья и пальцев вместе с сухожилием круглого пронатора с медиального надмыщелка плечевой кости на предплечье.
Техника операции следующая. Производят дугообразный разрез (10—15 см) по ладонной поверхности локтевого сустава, огибающий медиальный надмыщелок плечевой кости. Обнажают мыщелок с прикрепляющимися к нему мышцами, при этом с их внутренней стороны выделяют и отводят локтевой нерв. Сосуды располагаются глубже. Элеватор подводят под выделенные мышцы изнутри кнаружи при согнутом локтевом суставе. Сухожилия мышц отсекают от надмыщелка, сохраняя визуальный контроль за локтевым нервом. Производят разгибание в локтевом и лучезапястном суставах, а также в пальцах кисти и супинацию предплечья и кисти. Отсеченные сухожилия перемещают на предплечье, где их подшивают к межмышечным фасциям. Рану дренируют и ушивают наглухо. Конечность фиксируют гипсовой лонгетой в положении супинации и разгибания в локтевом и лучезапястном суставах, а пальцы кисти фиксируют на ватно-марлевом валике в максимально разогнутом положении. Такую фиксацию сохраняют до 3—4 нед. Пассивные движения в пальцах начинают с первых дней после операции, а затем подключают и активные.
В некоторых ситуациях, при травмах или возрастных изменениях в области ахиллова сухожилия, требуется оперативное лечение для нормализации двигательной функции и устранения болевого синдрома. Операция по восстановлению ахиллова сухожилия — это вид операции по исправлению поврежденного ахиллова сухожилия.
Общие данные анатомии ахиллова сухожилия – где оно находится?
Ахиллово сухожилие — это крепкий волокнистый шнур в области голени. Он соединяет мышцы икры с пяткой.
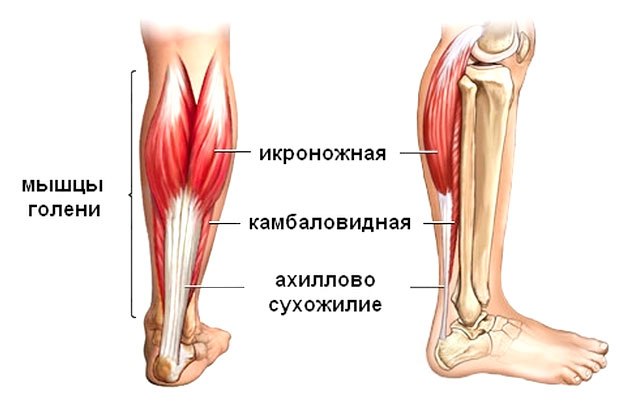
Это — самое большое и крепкое сухожилие во всем теле. Оно помогает человеку ходить, бегать и прыгать.
Причины поражения ахиллова сухожилия
В некоторых случаях, ахиллово сухожилие может порваться или надорваться. Обычно это случается из-за внезапно возникшей патологической силы на разрыв. Это может произойти во время тяжелой физической нагрузки – например, если человек внезапно начнет двигаться быстрее или поворачиваться на ноге. Если ступня слишком сильно повернута наружу, то может увеличиться риск разрыва сухожилия.
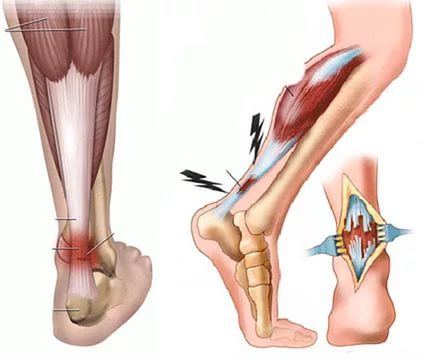
Разрыв ахиллова сухожилия может вызвать острую мучительную боль и отек возле пятки. Возможно, человек при этом не сможет опустить ногу вниз.
Ахиллово сухожилие также может повреждаться и воспаляться в силу различных патологий — тендинита или тендинопатии. Это может вызвать такие симптомы, как боль и скованность вдоль ахиллова сухожилия и задней части пятки. Чаще всего это происходит из-за чрезмерного и многократного напряжения сухожилия.
Повреждение сухожилия может быть результатом повторного стресса в зоне сухожилия, — особенно, если человек недавно был более активным, а потом резко перестал заниматься.
Суть оперативной коррекции ахиллова сухожилия
Во время операции делается разрез в задней части голени.
- Если сухожилие разорвано, хирург сшивает разорванные части сухожилия вместе.
- Если в области сухожилия имеются признаки дегенерации, хирург может удалить поврежденную часть сухожилия и восстановить остальную часть сухожилия с помощью швов.
- Если есть множественные повреждения сухожилия, хирург может заменить часть или все ахиллово сухожилие. Это делается с помощью сухожилия, взятого из другого места в области ноги.
Виды хирургической коррекции повреждений ахиллова сухожилия
В некоторых случаях, операция по восстановлению ахиллова сухожилия может проводиться, как минимально инвазивная процедура. Тогда делается несколько небольших разрезов вместо одного большого, а хирург может использовать специальный инструмент (эндоскоп) с крошечной камерой и подсветкой, чтобы помочь в проведении операции.
Зачем нужна операция по восстановлению ахиллова сухожилия — показания
Пациенту может понадобиться операция на ахилловом сухожилии, если сухожилие было разорвано или надорвано, и самостоятельное восстановление невозможно.
Операция рекомендуется для многих случаев разрыва ахиллова сухожилия. Но в некоторых случаях лечащий врач может сначала посоветовать другие виды лечения. Они могут включать обезболивающие препараты или временный гипс, чтобы ограничить движение ноги.
Может понадобиться операция по восстановлению ахиллова сухожилия, если у пациента обнаружена тендинопатия. Но, в большинстве случаев, для корекции тендинопатии могут использоваться и другие методы лечения. Они включают в себя разгрузку ноги, использование льда и обезболивающих препаратов, а также применение ортеза или другого устройства, чтобы пораженная нога находилась без движения. Физиотерапия также может помочь в устранении боли и отека, заживлении тканей. Если симптомы сохраняются через несколько месяцев, тогда лечащий врач может посоветовать хирургическое вмешательство.
В зависимости от типа проблемы, операция на ахилловом сухожилии может помочь в полном устранении боли и дискомфорта. В каждом случае, больному нужно поговорить со своим врачом о рисках и преимуществах выбора оперативного лечения.
Риски, возможные осложнения операции по восстановлению ахиллова сухожилия
У каждой операции есть риски.
- Обильное кровотечение.
- Повреждение нерва.
- Инфекцию тканей.
- Тромбоз сосудов.
- Проблемы заживления раны.
- Слабость икроножных мышц.
- Осложнения от анестезии.
- Постоянную боль в ноге и лодыжке.
Индивидуальные риски могут варьировать, в зависимости от возраста пациента, формы ног и особенностей анатомии (в том числе ожирения), мышц и сухожилий, общего состояния здоровья и типа проведенной операции.
Нужно предварительно поговорить со своим врачом о любых проблемах, которые имеются у пациента. Специалист может рассказать о рисках, которые наиболее вероятны в конкретной ситуации.
Как подготовиться к операции по восстановлению ахиллова сухожилия?
- Важно предварительно поговорить со своим врачом, как нужно подготовиться к операции, рассказав ему обо всех лекарствах, которые принимаются для лечения тех или иных проблем со здоровьем. Это включает в себя безрецептурные лекарства – такие, как аспирин. Возможно, придется прекратить прием некоторых лекарств заранее — например, разжижителей крови.
- Если пациент курит, нужно отказаться от курения перед операцией, вредные привычки могут задержать заживление.
- Нельзя есть и не пить после полуночи накануне операции, нужно сообщить врачу о любых недавних изменениях в здоровье, повышении температуры.
Перед операцией могут понадобиться тесты для визуализации проблемы и планирования операции. Они могут включать ультразвуковое исследование, рентген или магнитно-резонансную томографию (МРТ).
Возможно, придется планировать некоторые изменения дома, чтобы помочь восстановиться поле вмешательства. Это нужно потому, что некоторое время пациент не сможет нормально наступать на ногу.
Что происходит во время операции по восстановлению ахиллова сухожилия?
Операция по восстановлению ахиллова сухожилия может быть выполнена несколькими методами.
Вмешательство проводится хирургом-ортопедом и командой специализированных медицинских работников, предварительно детали операции тщательно обсуждаются с пациентом. Сама операция может занять пару часов.
- Выполняется спинальная анестезия. Это нужно для того, чтобы пациент не чувствовал ничего ниже талии. Человеку также, вероятно, дадут успокоительное средство. Это поможет уснуть во время операции.
- Анестезиолог будет следить за всеми жизненно важными показателями во время операции – такими, как частота сердечных сокращений и кровяное давление.
- Хирург сделает разрез через кожу и мышцы икры. Если это малоинвазивная операция, хирург сделает небольшой разрез. Затем он может использовать крошечную камеру со светом.
- Оперирующий хирург сделает разрез через оболочку, которая окружает сухожилие. Он удалит части поврежденного сухожилия или восстановит разрывы в сухожилии.
- Также хирург может удалить часть здорового сухожилия с другого участка ноги пациента. Оно будет использоваться для замены части — или всего поврежденного ахиллова сухожилия.
Последовательно хирург выполнит любые другие необходимые хирургические манипуляции. Он закроет слои кожи и мышц вокруг икры с помощью швов.
Что происходит после операции по восстановлению ахиллова сухожилия?
Хирургия ахиллова сухожилия часто является амбулаторной процедурой. Это значит, что пациент может вернуться домой в тот же день.
- Врач будет наблюдать за состоянием пациента в течение нескольких часов после операции. Когда он проснется, вероятно, лодыжка будет находиться в шине. Это нужно, чтобы удержать ее от движения.
- Боль после операции будет достаточно интенсивной, особенно в первые несколько дней. Обезболивающие препараты помогут облегчить боль. Кроме того, нужно держать ногу приподнятой как можно чаще. Это может помочь уменьшить отек и боль.
- Обязательно нужно сообщить своему врачу сразу же, если у пациента высокая температура, или боль в лодыжке или икре, которая усиливается.
- После операции пациенту, скорее всего, придется использовать костыли. Это важно для того, чтобы он мог разгрузить вес с ноги.
- Приблизительно через 10 дней после операции нужно будет вернуться к врачу, чтобы снять швы.
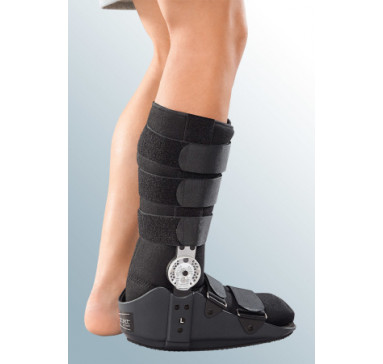
В настоящее время, лечащий врач может заменить шину гипсом или дать специальный съемный ботинок вместо гипса. Затем лечащий врач даст инструкции о том, когда можно будет опираться на ногу. Он расскажет, как укрепить мышцы голеностопного сустава и ноги по мере восстановления. Возможно, потребуется физиотерапия, чтобы помочь с восстановлением.
Обязательно нужно следовать всем инструкциям лечащего врача относительно лекарств, ухода за ранами и упражнений. Это поможет сделать операцию успешной.
Разрыв ахиллова сухожилия не является широко распространенным повреждением. Возникает он по разным причинам. Нарушение целостности сухожилия приводит к невозможности полноценно ходить. Если вовремя не обратиться к врачу, можно остаться инвалидом.
Ахиллово сухожилие самое прочное из всех существующих в человеческом теле, оно выдерживает гигантские нагрузки. Его прочность проверяется ежедневно – с его помощью мы сгибаем ногу в голеностопном суставе, нормально ходим, прыгаем, встаем на цыпочки.

Классификация
Ахилл расположен на задней поверхности голеностопа и нижней трети голени. Он начинается в месте соединения латеральной и медиальной головок двух мышц – икроножной и камбаловидной. Внизу крепится к пяточному бугру. Рядом расположена синовиальная сумка.

Травма классифицируется в зависимости от характера повреждения:
- открытое повреждение – происходит при воздействии режущих или колющих предметов и приводит к нарушению кожного покрова;
- закрытый разрыв – случается при сильном сокращении трехглавой мышцы, кожный покров цел;
- прямой разрыв – происходит при ударе тупым предметом по ноге;
- непрямой разрыв – возникает под воздействием собственной массы тела;
- полный разрыв ахиллова сухожилия – рвутся все волокна;
- частичный разрыв ахиллова сухожилия – повреждение части волокон.

Повреждение подразделяют по виду травмы:
- механическое повреждение;
- воспалительный процесс, который повреждает сухожилие, в результате чего при неловком движении оно может разорваться;
- дегенеративный разрыв.
На заметку. Точную причину повреждения ахиллова сухожилия врачи до сих пор не выявили. Перечисленное выше – одна из официальных версий, которая подтверждена многочисленными наблюдениями.
Возникает по следующим причинам:
- удар ногой или тупым предметом (подкожный разрыв – полный или частичный);
- повреждение острым предметом – ножом (открытый разрыв);
- занятия спортом без разогрева;
- неудачное приземление при прыжке с большой высоты;
- нагрузка во время занятий бегом (при толчке).
Мы нередко подворачиваем голеностоп, но к врачу при этом не обращаемся. Ограничиваемся прикладыванием холода сразу после травмы и тугим бинтованием эластичным бинтом.
Неоднократное растяжение связок голеностопа и самого ахилла приводит к хроническому воспалительному процессу. Сухожилие теряет эластичность и в какой-то момент разрывается. Причиной может стать любое механическое повреждение.
Воспалительные процессы, которые становятся причиной разрыва:
- тендинит – воспаление сухожилия;
- тендовагинит – воспаление затрагивает сухожильное влагалище.
Состояние называется тендиноз. Возникает по разным причинам:
- суставные патологии – артрит, артроз, бурсит, тендинит;
- длительный прием гормональных препаратов (кортикостероидов) или фторхинолонов;
- постоянные нагрузки на голеностоп у спортсменов.
Эластичность ахилла под действием перечисленных факторов снижается, оно стареет, а потому может порваться в любой момент даже при незначительной нагрузке. Например, человек присел на пятки, а затем резко встал или просто решил добежать до остановки.
Другими словами дегенеративный разрыв может внезапно произойти у любого, потому что:
- патологии голеностопного сустава встречаются часто;
- длительные физические нагрузки могут быть не только у профессиональных спортсменов, но и у любителей;
- назначая гормональные препараты, врачи никогда не информируют пациентов о том, что побочное действие выражается в дегенеративных процессах в сухожилиях.
Симптомы
Основные специфические симптомы разрыва ахиллова сухожилия:
- ощутимый щелчок;
- резкая боль в нижней части голени сзади, как будто по голеностопу чем-то ударили;
- наступить на стопу невозможно, так же как и вытянуть носочки или встать на цыпочки (ослабевает напряжение мышц, к которым крепится сухожилие).
При открытом разрыве острым предметом на голеностопе зияет рана, у человека сильное кровотечение. При этом наблюдаются и симптомы, описанные выше.

Также присутствует отек голеностопа и щиколотки, гематома из-за разрыва вместе с сухожилием находящихся рядом с ним кровеносных сосудов. Это неспецифичная симптоматика, которая свойственна и обычному растяжению связок.
Первая помощь
Действия во всех случаях, за исключением открытого ранения, одинаковые:
- снять с больной ноги обувь;
- на пораженную область как можно скорее положить лед – это немного замедлит появление отека;
- больного укладывают горизонтально, поврежденную конечность поднимают выше уровня сердца;
- при сильных болях дают обезболивающее;
- можно провести иммобилизацию подручными средствами – важно не допустить, чтобы человек двигал голеностопом поврежденной ноги.
После этих действий нужно срочно вызвать скорую помощь или отвезти пострадавшего в травмпункт – самостоятельно он туда вряд ли доберется.

Если имеет место ножевое ранение, нужно:
- наложить тугую повязку, чтобы минимизировать кровопотерю;
- обработать рану антисептиком, чтобы в дальнейшем избежать заражения, и наложить на нее стерильную повязку.
Дальнейшие действия точно такие же, как и при подкожном разрыве.
Диагностические мероприятия
При свежих подкожном и открытом разрывах осмотра врача бывает достаточно – на месте травмы отчетливо заметно западение тканей либо есть открытая глубокая рана.
Дополнительно выполняют несколько тестов:

Если после травмы прошло несколько дней, такой диагностики может быть недостаточно. Место разрыва заполняется гематомой, возникает сильный отек голеностопа, пропальпировать ткани уже не получится.
Тесты Томпсона и Мэтлеса покажут ложноотрицательные результаты, поэтому нередко назначают дополнительную диагностику:
- Ультрасонография. Датчик, испускающий УЗ-волны ставят перпендикулярно сухожилию. На мониторе зона разрыва определяется как вакуум с неровными утолщенными границами.
- МРТ. Идеальный метод диагностики, но дорогостоящий. Здоровое сухожилие определяется на снимках как область с низкой интенсивностью сигнала. Если замечено отклонение в сторону повышения интенсивности, это рассматривают как патологический процесс. Разрыв определяется как область полного отсутствия сигнала по ходу сухожилия (сканирование в режиме Т1).
Важно. Обязательно проводится дифференциация с разрывами икроножной или камбаловидной мышц, травмами пяточной кости, артропатией, фасциальными разрывами, перитендинитами и некоторыми другими патологиями и травмами.
Методы лечения
Лечение разрыва ахиллова сухожилия можно проводить консервативным или оперативным способом. Выбор способа зависит от решения врача. Однозначно прибегают к хирургической операции при открытом разрыве. При надрыве зачастую предпочтение отдают консервативному методу.
Предполагается иммобилизация конечности с вытянутым носком на полтора-два месяца.

На больную ногу:
- Накладывают гипсовую лонгету. Традиционный способ, не лишенный недостатков. Находясь в гипсе нельзя мыться. Слишком тонкая лента постепенно крошится. Крошка может попадать внутрь гипса, что сопровождается микротравмами кожного покрова. Если иммобилизацию проводят толстой лангетой, то с ней невозможно нормально передвигаться из-за большого веса.
- Надевают ортез. Удобное устройство, позволяющее менять угол отклонения стопы. К тому же оно небольшое в сравнении с гипсом.
- Накладывают специальный пластиковый гипс. Конструкция напоминает традиционную иммобилизацию. Пластик не крошится и не боится воды, поэтому больной может регулярно принимать душ.
Также может выполняться функциональная иммобилизация. Она позволяет пациенту более-менее комфортно передвигаться, не сильно хромая. Сустав в этом случае обездвиживается неполностью, а функциональная лонгета может снабжаться каблуком, который позволяет опираться на ногу.
На заметку. Для облегчения боли человеку прописывают нестероидные противовоспалительные препараты.
Недостатки консервативного метода:
Важно. Риск повторного разрыва при консервативном лечении втрое больше, чем после операции.
Операция позволяет получить надежный и быстрый результат. Выполнять ее нужно как можно раньше после травмы. Через 3 недели сопоставить концы сухожилия очень сложно, потому что икроножная и камбаловидная мышцы станут короче.

Виды хирургических вмешательств:
- открытое;
- чрескожный шов;
- современные методы;
- пластика.
- Операция на ахилловом сухожилии выполняется под местной анестезией. Если пациент излишне взволнован или у него в анамнезе присутствуют неврологические заболевания, делают внутривенный наркоз или спинальную анестезию.
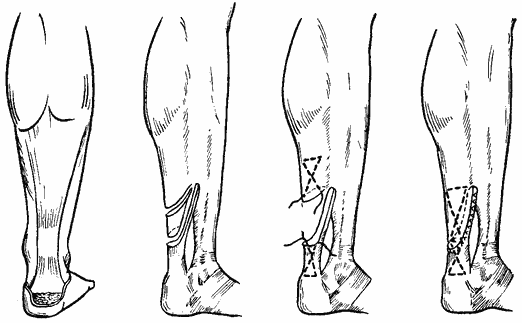
- Хирург выполняет разрез по задней поверхности голени, обеспечивая себе доступ к разорванному сухожилию.
- Концы сухожилия сшиваются прочной нитью одним из видов швов (всего существует более сотни разновидностей сухожильных швов).
- Проводится послойное ушивание раны.
- Накладывается гипс сроком на 2-3 месяца.
Такая операция имеет серьезный недостаток – большой рубец. Кроме того, рана будет плохо заживать у пациентов с сахарным диабетом.
Малоинвазивный метод. Сухожилие сшивают через проколы в коже. Рассечение кожных покровов не производится. Минус методики – врач не видит концы сухожилия и не может их точно сопоставить. К тому же в процессе такой операции велика вероятность задеть икроножный нерв.
Чаще всего используются:
- Малоинвазивное сшивание системой Achillon. Концы разорванного сухожилия совмещаются идеально, при этом выполняется разрез длиной всего 3-4 см.
- Tenolig. Сшивание вообще без разреза. Используется гарпунный принцип.
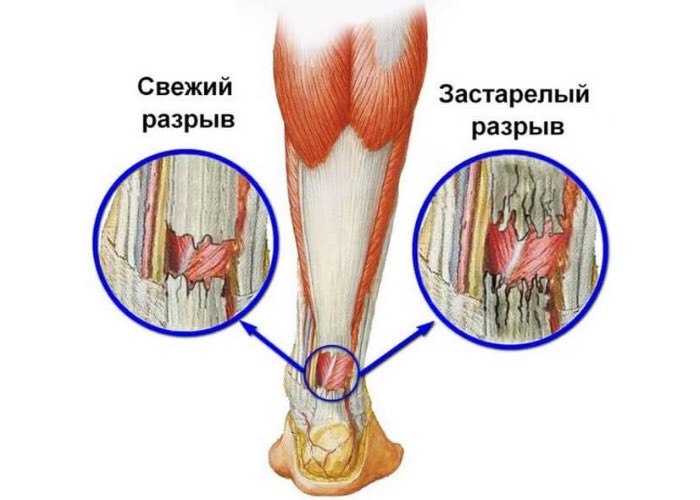
При застарелом разрыве (с момента травмы прошло больше 20 дней) больному потребуется пластика сухожилия. Такая операция выполняется только открытым способом.
В качестве недостающей части сухожилия:
- используют синтетический материал;
- берут верхнюю часть собственных тканей;
- пересаживают другое сухожилие, например, подошвенной мышцы или короткой малоберцовой мышцы.
На заметку. При повторном разрыве, например, после консервативного лечения, проводят открытую операцию по сшиванию ахилла.
Их можно использовать только в качестве дополнения к терапии, назначенной врачом. Если выбрано консервативное лечение, после снятия гипса (ортеза) делают ванночки и примочки из отваров лекарственных трав, бишофита. Для уменьшения боли прикладывают капустный лист.
Возможные последствия
Возобновление физической активности в полном объеме, которая была до травмы, невозможно. Однако все время оберегать ногу и почти не двигаться тоже нельзя. Важно соблюдать все рекомендации лечащего врача, посещать кабинет ЛФК и заниматься самостоятельно – делать массаж и специальные упражнения.
Другие возможные последствия:
- Повторный разрыв, что обычно и происходит после сращивания сухожилия.
- Тромбообразование из-за длительного нахождения в гипсе. После его снятия обязателен ежедневный массаж. Также могут назначаться рассасывающие тромбы препараты.
- Отсутствие подошвенного толчка, как следствие, нарушение походки.
- Болевой синдром.
- Уменьшение объема голени больной конечности в сравнении со здоровой.
Если человек не обращается вовремя к врачу, острый разрыв перерастает в хронический. В некоторых случаях двигательная активность восстанавливается на 60-80%. Однако у таких больных высок риск сильного повреждения голеностопного сустава.
Реабилитация и восстановление
Все действия проводятся под чутким контролем лечащего врача. Запрещается самостоятельно подбирать себе упражнения, избыточно нагружать голеностопный сустав, форсировать события. Это может привести к новой травме.
Прогноз и профилактика
При своевременном обращении за медицинской помощью ахилл срастется правильно. При этом придется быть внимательным, ходить аккуратно и чрезмерно не нагружать пораженную конечность.
В качестве профилактики рекомендуется укреплять ахиллово сухожилие:
- Ежедневно приседать на пятках.
- Растягивать сухожилие – встать на возвышение, опустить пятки ниже его уровня, задержаться в таком положении, затем подняться на носочки.
- Делать растяжку икроножных мышц – встав на расстоянии 0,7 м от стены, поднять ногу и поставить ее стопой на стену, плотно прижав пятку. Остаться в таком положении 1 минуту. Затем повторить с другой ногой.
Ахиллово сухожилие, несмотря на высокий запас прочности, может порваться. Чтобы этого не произошло, регулярно его укрепляйте, ведите здоровый образ жизни, занимайтесь посильными физическими нагрузками.
Читайте также:


