Операция по коррекции связок стопы
Основная задача лечения плоскостопия – это нормализация свода стопы. При I степени заболевания это можно сделать без хирургического вмешательства. Зачастую исправить ситуацию удается с помощью коррекции образа жизни и ношения ортопедической обуви. Однако плоскостопие II-III степени можно вылечить лишь с помощью операции.
В ортопедии выделяют продольный и поперечный своды стопы. Первые располагаются вдоль ступни и поддерживаются мышечно-связочным аппаратом. Основную роль в укреплении этих сводов играет длинная подошвенная связка. Именно ее пластику чаще всего выполняют в случае развития продольного плоскостопия.
Поперечный свод стопы образован головками I-V плюсневых костей. В норме они образуют своеобразную арку. Поперечный свод поддерживается связками, сухожилиями и головкой мышцы, приводящей большой палец стопы. При нарушении мышечно-связочного баланса у человека возникает поперечное плоскостопие. Как правило, оно осложняется вальгусной деформацией I пальца стопы.
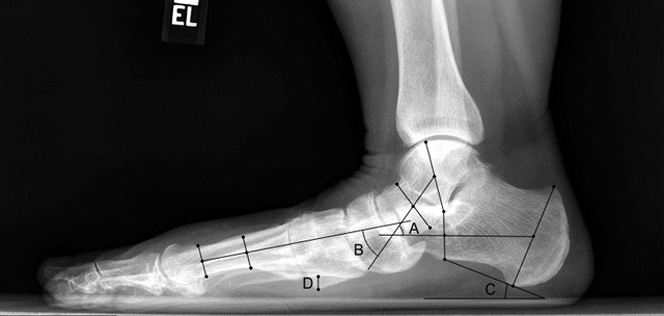
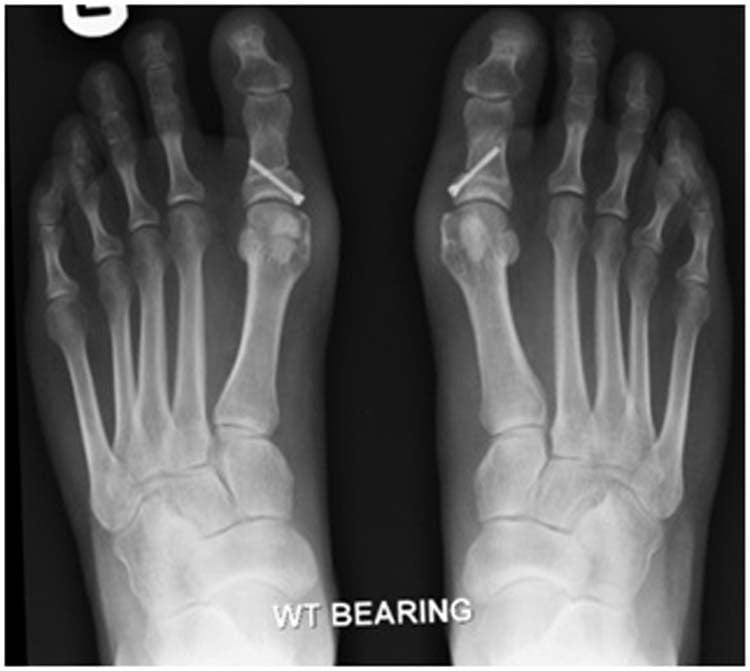
Рентген плоской стопы.
По статистике, Hallux Valgus разной степени выявляют у 100% пациентов с поперечным плоскостопием. Во время хирургического вмешательства врачам приходится одновременно устранять обе патологии.
Показания и цели хирургического лечения
Плоскостопие – это серьезное ортопедическое заболевание, ведущее к прогрессивному нарушению функций стопы. Оно вызывает сильные боли и трудности при ходьбе, доставляющие человеку немало страданий. Операция помогает устранить болезненные симптомы и вернуть ступням приятный внешний вид.
Основные принципы оперативного лечения плоскостопия:
- Дифференцированный подход, учет степени деформации и вариабельности анатомо-функционального строения стопы.
- Устранение всех компонентов плоскостопия и исключение их повторного появления в будущем.
- Прочное соединение костных структур с целью ранней активизации пациентов и восстановления подвижности пальцев.
- Обязательно сохранение всех точек опоры (пяточная кость, головки I и V плюсневой кости) при лечении разных видов плоскостопия.
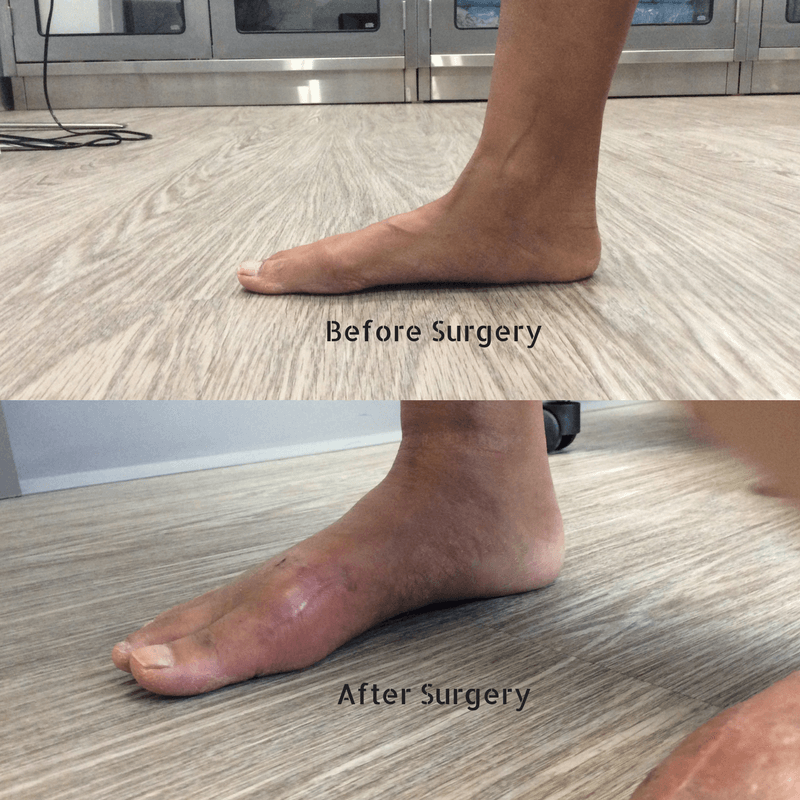
Фото до и после операции.
Отметим, что после операций на ступнях пациент не нуждается в ношении гипса и ходьбе с костылями. Уже на следующий день он может свободно вставать с постели, предварительно надев специальную обувь. В туфлях Барука больному необходимо ходить на протяжении нескольких недель после хирургического вмешательства.
Операция при плоскостопии позволяет быстро восстановить функции стопы. В большинстве случаев пациенты возвращаются к привычному образу жизни уже спустя 3 месяца.
Операция при продольном плоскостопии
Когда возникает необходимость коррекции продольного плоскостопия, врачи делают операции на внутренней и/или задней части стопы. При слабовыраженной деформации они выполняют пластику связок и сухожилий. В более тяжелых случаях им приходится делать операции на костях предплюсны.
Таблица 1. Особенности разных видов хирургических вмешательств.
Подтаранный артродез наиболее эффективен в возрасте 10-20 лет, когда стопы продолжают расти. Операция позволяет исправить плоскостопие I-II степени. При более тяжелых деформациях ее дополняют пластикой сухожилий и связок.
Факт! Лицам старше 30 лет артродез делать не рекомендуется из-за риска развития стойкого болевого синдрома.
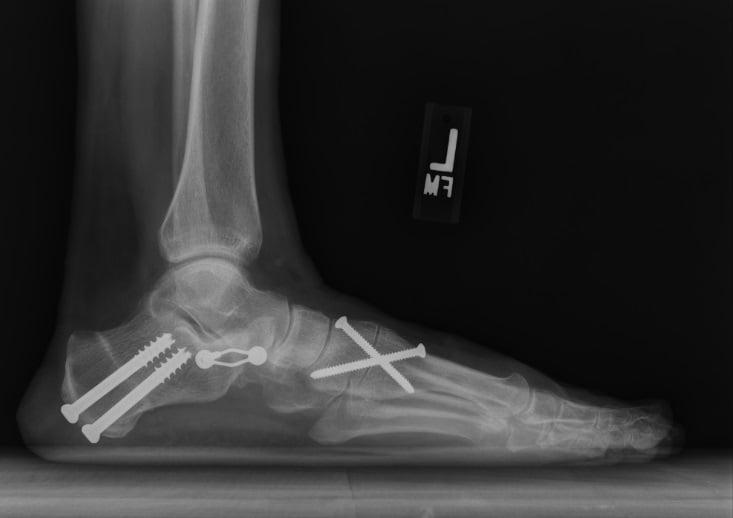
Медиализирующая остеотомия пяточной кости в сочетании с таранно-ладъевидным артродезом.
Не так давно ученые провели исследование и выяснили, какие методики наиболее эффективны в лечении продольного плоскостопия. Лучшим методом коррекции оказалась медиализирующая остеотомия пяточной кости в сочетании с таранно-ладъевидным артродезом. Она дает хороший клинический результат и редко приводит к осложнениям. В отличие от подтаранного артродеза, после такого лечения больному не требуется повторное хирургическое вмешательство.
Операции при поперечном плоскостопии
При данной патологии врачи выполняют хирургические вмешательства на переднем отделе стопы. Чаще всего они выполняют остеотомию (Chevron или Scarf) I плюсневой кости. При необходимости они дополняют ее пластикой мышц, связок, сухожилий. Подобная операция позволяет исправить не только поперечную, но и вальгусную деформацию стопы.
Довольно часто врачи обнаруживают у пациентов экзостозы (костные наросты) и молоткообразную деформацию II-V пальцев. Первые они удаляют методом Шеде, вторые исправляют с помощью резекции или остеотомии. Таким образом больным с поперечным плоскостопием одновременно могут выполнять сразу несколько хирургических вмешательств. Подобный подход позволяет качественно исправить имеющиеся дефекты.
Лечение комбинированного типа
Поперечно-продольное плоскостопие – это наиболее тяжелая форма заболевания. У человека деформируются сразу оба свода, а стопа становится абсолютно плоской. Лечить патологию довольно тяжело.
Цели операций при комбинированном плоскостопии:
- восстановление сводов стопы;
- надежная неподвижная фиксация костей;
- исправление деформаций I пальца;
- удаление экзостозов;
- коррекция молоткообразной деформации.
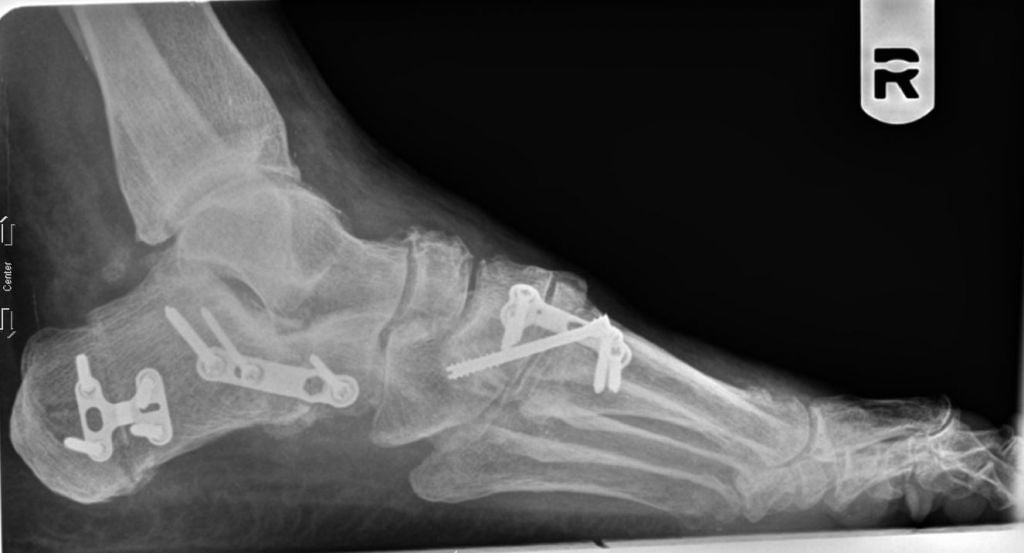
Операция продольно-поперечной деформации.
При поперечно-продольном плоскостопии человеку делают сразу несколько вмешательств. Например, больному одновременно выполняют операцию Шеде, остеотомию Scarf и артродезирование некоторых суставов плюсны. Как правило, врачи стараются сделать все за одно хирургическое вмешательство.
Восстановительный период после таких операций длится дольше, чем в остальных случаях. К счастью, пациентам не требуется гипс или костыли. В худшем случае им придется походить с фиксирующими спицами, которые снимут вместе со швами уже через 2 недели.
При тяжелом продольном плоскостопии человеку требуется пластика сухожилий задних большеберцовых мышц и краевая подкожная тенотомия ахиллова сухожилия. После такого хирургического вмешательства больному накладывают гипс, а ходить разрешают только с костылями.
Сколько стоит операция
В России цены на хирургическое лечение плоскостопия начинаются с 30 000 рублей. Отметим, что в сумму не включена стоимость предоперационного обследования, анестезии, расходных материалов и имплантов. Если же в ходе операции врачи делают сразу несколько манипуляций – лечение обойдется еще дороже. К примеру, минимальная стоимость SCARF-остеотомии в комбинации с подтаранным артродезом – 35 000 рублей.
Если посчитать, в сумме лечение за границей стоит ненамного дороже, чем в России. В Чехии за операцию и реабилитацию вы заплатите евро. В Германии – от 7 тысяч евро, в Израиле от 7 тысяч долларов (без реабилитации). Так что если вы хотите оперироваться в Европе – поезжайте в Чехию.
В литературе можно найти описание более чем 400 методик оперативного лечения халлюс-вальгуса. В прошлом ортопеды боролись с вальгусной деформацией путем хирургического удаления суставных головок, что приводило к серьезному нарушению функций стопы. Поэтому сегодня врачи предпочитают делать менее травматичные операции.
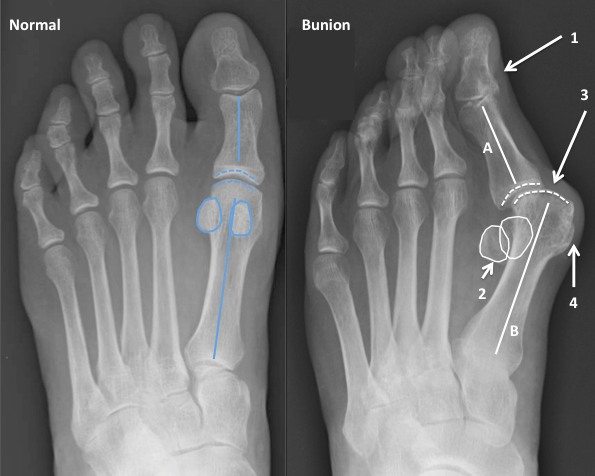
Что такое вальгусная деформация? Вначале Hallux Valgus вызывает искривление только большого пальца стопы. В результате у человека увеличивается нагрузка на головки 2-4 плюсневых костей, что ведет к молоткообразной деформации II-V пальцев. Своевременное хирургическое лечение помогает избежать этого неприятного явления.
Виды операций на стопе
Операции, которые делают при вальгусной деформации, можно условно разделить на малоинвазивные и реконструктивные. Первые менее травматичны, однако эффективны только при экзостозах и начальной деформации. Малоинвазивные хирургические вмешательства выполняют через два-три прокола размером 3-4 мм.
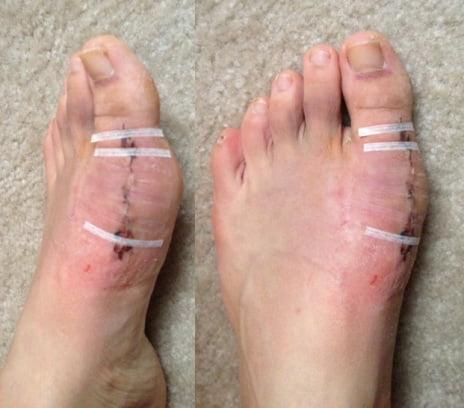
Шрам после вмешательства.
Реконструктивные вмешательства помогают справиться с выраженной вальгусной деформацией, сопровождающейся изменением положения костей стопы. Такие операции более инвазивны и сопряжены с большей травматизацией. Их выполняют через разрез длиной 2-4 см на медиальной поверхности стопы. В ходе хирургического вмешательства врач восстанавливает нормальной положение костей плюсны и фиксирует I плюсне-клиновидный сустав в правильной позиции.
Таблица 1. Виды операций.
| Особенности проведения | Показания | |
| На мягких тканях | Во время операции врач работает только с мышцами, сухожилиями и суставной сумкой. | Hallux Valgus I степени без деформации головки плюсневой кости. |
| На костях | Суть таких хирургических вмешательств заключается в подпиливании костей и/или выполнении остеотомии. | Вальгусная деформация II-III степени. |
| Комбинированные | Подразумевают одновременное удаление костных наростов и пластику связок. | Выраженный Hallux Valgus с нарушением функций стопы. |
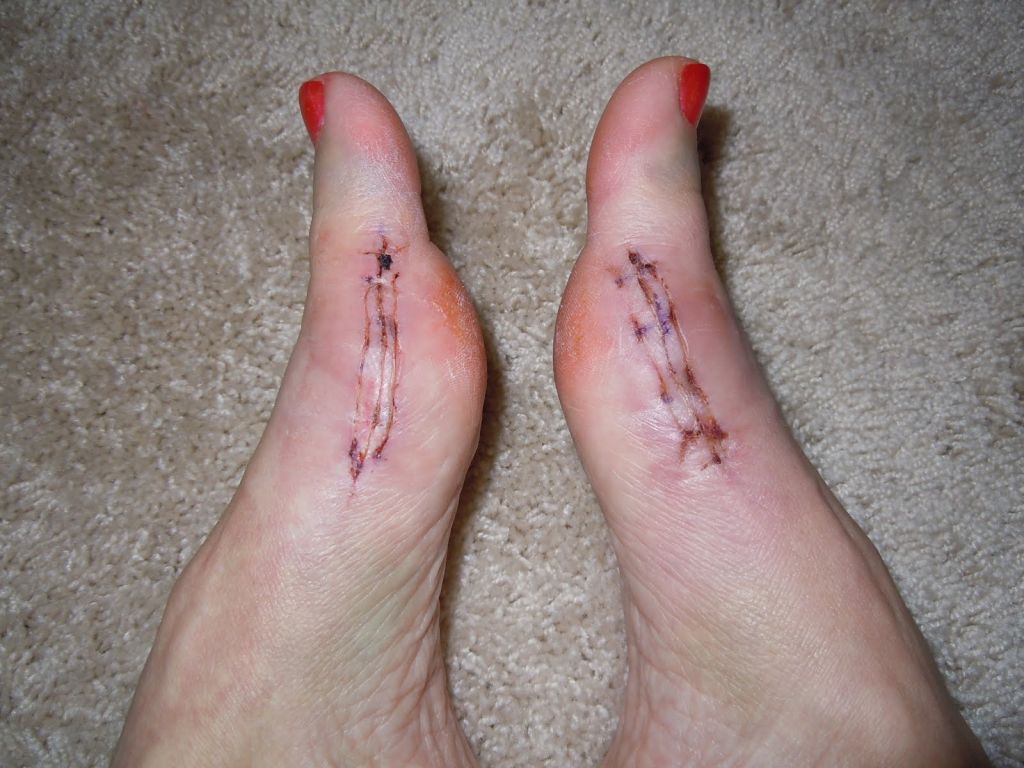
Во время малоинвазивных операций хирург использует микроинструменты, позволяющие выполнять сложные манипуляции со связками и суставной капсулой. При необходимости он подпиливает кости с помощью микрофрез, которые отдаленно напоминают стоматологический инструментарий.
Название хирургических техник
На начальных стадиях болезни врачи стараются делать малоинвазивные операции. После них пациент быстро восстанавливается и уже через 3-4 недели возвращается к привычному образу жизни. При запущенной вальгусной деформации возникает необходимость в более сложных хирургических вмешательствах.
Давайте посмотрим, какие из них чаще всего используют в современной ортопедии.
Наиболее популярна среди всех хирургических вмешательств на мягких тканях стопы. Ее суть заключается в перемещении сухожилия m. adductor halluces на головку I плюсневой кости. Это позволяет сблизить между собой кости плюсны и восстановить нормальный мышечно-сухожильный баланс стопы.
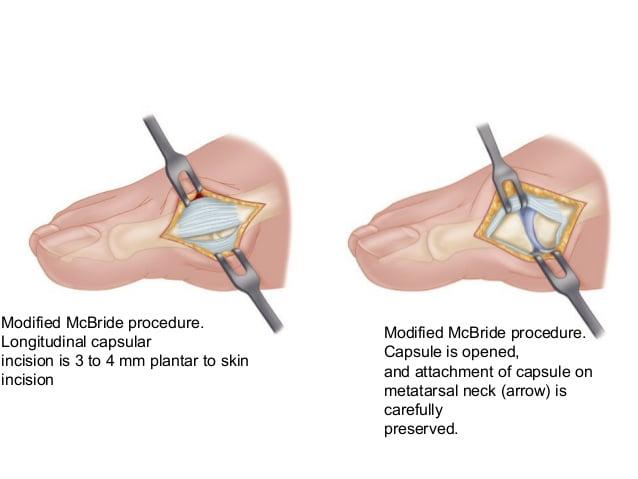
К сожалению, отводящая мышца первого пальца неспособна противодействовать постоянной нагрузке. Именно поэтому частота рецидивов после операции McBride довольно высока. Если человек не устраняет действие провоцирующих факторов – у него вскоре снова развивается Hallux Valgus. Избежать этого помогает ношение ортопедической обуви, отказ от каблуков и тяжелой физической работы.
При ярко выраженных деформациях операцию McBride дополняют остеотомией I плюсневой кости SCARF.
Относится к миниинвазивным операциям. Во время хирургического вмешательства больным выполняют поперечную остеотомию через кожный разрез длиной 1 см. После этого дистальный костный фрагмент смещают в латеральном направлении и фиксируют с помощью специальной спицы.
В ходе операции хирург выполняет V-образую остеотомию. Он перепиливает первую плюсневую кость в области головки, а костные фрагменты соединяет с помощью специальных титановых винтов. Поскольку фиксация очень прочная, в послеоперационном периоде пациент не нуждается в гипсовой иммобилизации.

Отметим, что Chevron-остеотомия эффективна только при незначительной деформации первого пальца стопы. В наше время в ортопедии ее используют все реже. Вместо нее большинство врачей делает Scarf-остеотомию.
Z-образная остеотомия Scarf – это золотой стандарт лечения вальгусной деформации. Она позволяет установить головку плюсневой кости под нужным углом. В ходе хирургического вмешательства врачи также убирают деформацию суставной капсулы и меняют направление некоторых сухожилий.
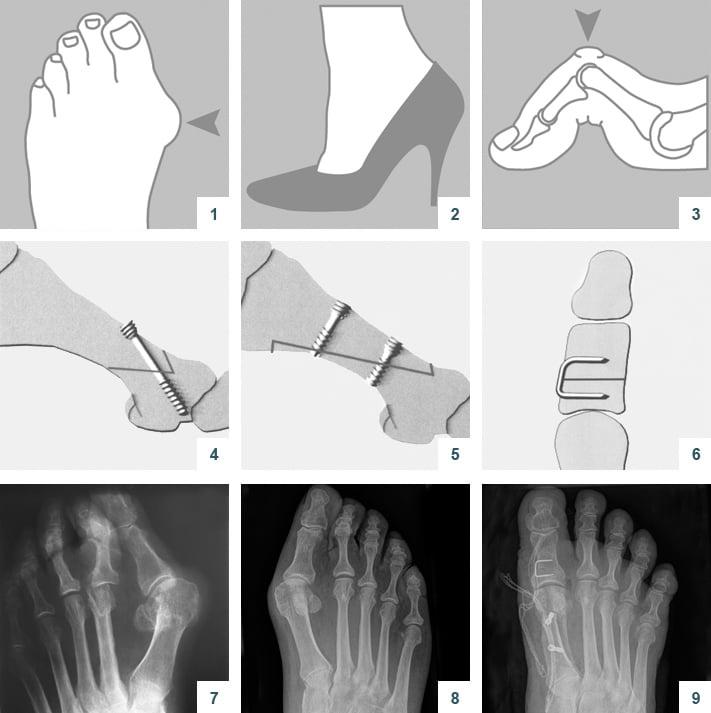
Когда операции Scarf недостаточно – хирурги делают проксимальную клиновидную остеотомию или артродез.
Важно! У большинства пациентов с вальгусной деформацией врачи выявляют костную мозоль (экзостоз). Нарост локализуется на медиальной поверхности головки I плюсневой кости. Как правило, его удаляют во время всех операций, в том числе и малоинвазивных.
Не путайте спиливание костного нароста с остеотомией. Это две совершенно разные манипуляции. Цель первой – убрать косметический дефект, второй – восстановить нормальное функциональное состояние стопы. Помните, что удаление костной мозоли (операция Шеде) не в состоянии излечить вас от Hallux Valgus.
Артродез при вальгусной деформации
Артродезирование – это полное обездвиживание плюсне-клиновидного сустава путем соединения формирующих его костей. Операцию делают лицам с поперечно-распластанной деформацией и Hallux Valgus с гипермобильностью I плюсне-клиновидного сустава.
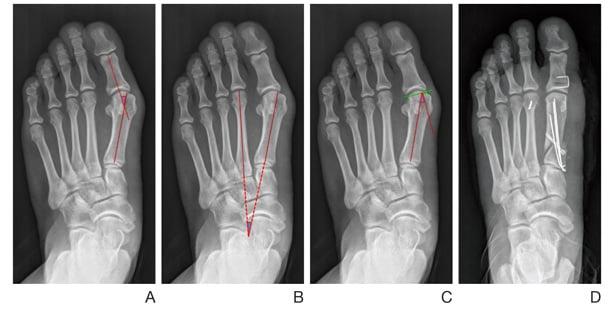
Тест для выявления патологической подвижности:
- пальцами одной руки удерживайте II-V плюсневые кости;
- второй рукой возьмите I плюсневую кость и попробуйте смещать ее в тыльно-подошвенном направлении;
- посмотрите, насколько сильно вам удалось сдвинуть ее с места;
- смещение кости более чем на один сагиттальный размер большого пальца указывает на наличие гипермобильности.
Артродез – это наиболее травматичная операция, подразумевающая полное удаление плюсне-клиновидного сустава. Ее делают только в крайнем случае, когда другие методы оказываются неэффективными.
Операция молоткообразной деформация пальцев ног
Как известно, на поздних стадиях Hallux Valgus сочетается с молоткообразной деформацией II-V пальцев. Она выглядит непривлекательно и негативно сказывается на функциях стопы. Для ее исправления используют целый ряд хирургических вмешательств.

К ним относятся:
- Закрытая редрессация. Суть методики заключается в насильственном исправлении дефекта нехирургическим путем. К сожалению, редрессация дает незначительный эффект, а после нее нередко возникают рецидивы.
- Тенотомия или транспозиция сухожилий. Операции выполняют на связках стопы. Их умелое пересечение или перемещение позволяет исправить молотообразную деформацию пальцев.
- Резекция костей. Во время хирургического вмешательства врачи иссекают основание средней или головку основной фаланги. Это позволяет избавиться от избыточной костной массы и устранить деформацию.
- Остеотомии Вейля или Уилсона. Напоминают операции Scarf и Chevron, однако выполняются на II-V плюсневых костях. Хирурги рассекают их, после чего фиксируют костные фрагменты титановыми винтами.
В лечении молоткообразной деформации наиболее эффективна остеотомия. Именно ее выполняют в самых тяжелых и запущенных случаях.
Восстановительный период
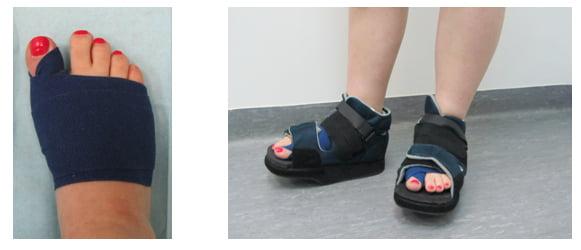
Вставать с постели пациентам разрешают уже на следующий день после операции. Первое время ходить им разрешают только в туфлях Барука.

В первые дни после хирургического вмешательства больные находятся под наблюдением лечащего врача. Из стационара их выписывают на 2-3 сутки. Если во время операции человеку накладывали нерассасывающиеся швы – их снимают на 10-14 день.
Что касается обуви, пациентам требуется как минимум 3 месяца носить ортопедические стельки. Надевать каблуки можно лишь спустя полгода после хирургического вмешательства. При этом их высота не должна превышать 6 см.
Цена операции на стопе
Стоимость хирургического лечения зависит от степени деформации, вида и сложности операции, уровня медицинского учреждения и квалификации работающих там специалистов. Удаление экзостоза в Москве стоит от 40 000 до 50 000 рублей. Цены на реконструктивные операции начинаются с 70 000 рублей. Отметим, что в стоимость не входит предоперационное обследование, консультации специалистов, расходные материалы и реабилитация.
Если вы хотите прооперироваться за границей – обратите внимание на Чехию. Лечение там обойдется вам в евро включая реабилитацию. В Германии и Израиле такая же операция будет стоить гораздо дороже.
Ситуации, когда у человека разрываются связки голеностопного сустава, могут возникнуть в быту, в спорте, вследствие профессиональной травмы или несчастного случая. Эта патология составляет 15% всех случаев повреждения голеностопа. Если связки разорваны, первое, что назначается пациенту – это восстановительная физиотерапия. Однако это помогает, только если надрыв связок свежий. Суть восстановления заключается в том, чтобы заставить другие участки мускулатуры взять на себя функции поврежденной надрывом связки.
Оценить эффективность лечения можно спустя 2-3 месяца. Если нестабильность сустава не прошла, а перешла в хроническую форму, стоит задуматься об операции. Эффективным хирургическим методом в данном случае будет пластика связок голеностопного сустава, направленная на замену связки. Для этого используются собственные ткани пациента, поэтому операция отличается безопасностью и доступной стоимостью.
Причины разрыва связок голеностопа
Учитывая особенности функций голеностопа, повреждение связок может возникнуть в различных ситуациях. Как правило, к нему приводит падение, подворачивание стопы, резкий поворот. В этот момент сустав растягивается, и ткань связок надрывается. Частые причины растяжения сустава и порыва связок:
- Занятия спортом.
- Подворачивание стопы, например, на ступенях или скользкой дороге;
- Удар в голеностопную область.
Стопы подвержены нагрузкам каждый день, однако связки рвутся не ежедневно. Стоит выделить ряд провоцирующих факторов, при которых риск неприятности существенно повышается:
- Для женщин – высокие каблуки, на ступеньках, на скользкой тротуарной плитке – шансы вывихнуть ногу и поклонниц шпилек достаточно высоки.
- Ожирение – избыточный вес не причина для падения или травмы, но подвернув ногу, тучный человек с гораздо большей вероятностью заработает разрыв связок, из-за значительной нагрузки.
- Эндокринные нарушения, снижающие эластичность связок.
- Врожденные патологии строения стопы и голеностопа.
- Наличие старых травм и болезней сустава.
- Занятия спортом – прыжки в длину, в высоту, парашютный спорт.
Симптомы разрыва связок голеностопа
Поняв, что связки разорваны, нужно как можно скорее попасть в больницу, при этом снизив до минимума нагрузку на травмированную ногу. Как понять, что вы не просто неудачно упали, а порвали связки? В первую очередь нужно понимать, что порвать связки можно по-разному. В зависимости от того, насколько серьезной является проблема со связками, ортопеды выделяют следующие степени разрыва связок голеностопа:
- I степень – связки надорваны с некоторых местах, основная масса волокон в целости. Диагностика такой патологии основывается на визуальном осмотре и пальпации. Может быть незначительная отечность лодыжки. Пациент жалуется на умеренную боль, которая усиливается при движении или пальпации стопы. Двигательная активность сохраняется, но сопровождается дискомфортом.
- II степень – связка разорвана частично, но это не влияет на функциональность голеностопного сустава. Пальпация очень болезненна. Отечность распространяется с лодыжки на стопу и усиливается. Двигательная активность сопровождается болью и хромотой пациента.
- III степень - участок ноги в области голеностопного сустава сильно отекает, ощущается сильная боль, нога на сгибе покрывается сплошной гематомой. Могут быть видны кровоподтеки. Температура тела повышается. Стать на ногу и сделать шаг – невозможно. Двигательная активность – блокирована.
Диагностика разрыва связок голеностопа
Чтобы назначить правильно лечение или принять решение о необходимости пластики связок голеностопа, врач должен убедиться, что речь идет именно о разрыве тканей. В первую очередь проводится осмотр больного. Ортопед берет одной рукой голень травмированной ноги, а другой пробует сдвинуть в сторону стопу. Если разорваны латеральные связки, очевидной будет чрезмерная подвижность стопы.
Далее пациент отправляется на рентгенографическое обследование. Снимок нужно делать в двух проекциях. Диагностировать разрыв связок на рентгене можно только, если речь идет о третьей степени патологии. Если картина нечеткая, ортопед может назначить рентген под нагрузкой или артрографию для понимания состояния суставной капсулы.
Особенности пластики голеностопа
Цель операции – обеспечить суставу стабильность. Ведь растянутые связки – это не только дискомфорт, но и постоянный риск серьезной травматизации нестабильного голеностопного сустава.
Пластика голеностопных связок предполагает замену наружных связок тканями, взятыми с других участков. Операция проходит под общим наркозом. В зависимости от сложности разрыва может длиться 1-3 часа.
Связка восстанавливается хирургическим путем с использованием тканей поврежденной связки, надкостницы, тканей суставной капсулы, тканей соседних неповрежденных сухожилий. Некоторые ткани могут быть репозиционированы, для обеспечения суставу максимальной стабильности.
Реабилитационный период
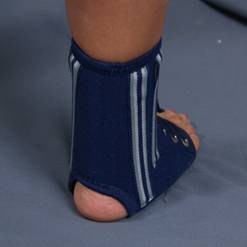
На реабилитацию после операции потребуется определенное время. Первые три недели двигательная активность возможна только с костылями, нагрузка на оперированную ногу – исключена. Далее еще три недели пациент ходит самостоятельно, но его голеностоп зафиксирован в специальном жестком ботинке. Проверяя состояние прооперированных связок, врач определяет время, когда жесткую фиксацию можно убрать, оставить эластичный брейс и позволить пациенту сгибать и разгибать ногу в стопе.
Другой вариант реабилитации – более скор и технологичен. Он не предполагает использование костылей. В этом случае операционная техника предполагает установку специальных микрофиксаторов брейсов подкожно.
В реабилитационный период крайне важна правильная восстановительная терапия, лечебная физкультура, физиотерапевтические процедуры.
Где сделать пластику связок голеностопа в Москве?
Главная больница Москвы – ЦКБ РАН – приглашает пациентов, которые травмировали голеностоп и нуждаются в немедленной помощи и точной диагностике состояния. Также мы работаем с застарелыми травмами, когда физиотерапевтическое лечение не помогло, и наблюдается нестабильность сустава – приходите на консультацию ортопеда, чтобы узнать больше о хирургических методах решения проблемы. Пластика связок защитит сустав, обеспечит ему стабильность, вернет полную нормальную двигательную активность – без боли и ограничений!
Наши преимущества
Пришли повторно на другие процедуры
Довольны результатом лечения
при соблюдении всех рекомендаций врача
рекомендуют нас своим друзьям
Сделали гистологическое исследование
| Операция вальгусной деформации стопы (шишечки на стопах) | |
|---|---|
| I степень | 27500 р |
| II степень | 33000 р |
| III степень | 49500 р |

Вальгусная деформация стопы – это заболевание, которое поражает плюснефаланговый сустав. При этом искривляется большой палец, отклоняется резко в сторону. Болезнь прогрессирует и с течением времени становится хронической. Помимо того, что недуг сопровождается выраженным дефектом в виде косточки на ноге, для него характерны и другие признаки:
быстрая утомляемость ног;
серьезные проблемы в выборе обуви;
деформация других пальцев ног;
прогрессирование болезни, то есть увеличение косточки.
Косточка может появиться как у мужчин, так и у женщин, но у последних диагностируется гораздо чаще.
Врачи указывают на следующие причины:
воспаления суставов, связок;
ношение узкой, неудобной обуви, особенно на высоких неустойчивых каблуках.
Постоянное давление на одно и то же место приводит в конце концов в деформации.
Лечение вальгусной деформации большого пальца стопы
Как и в случае с любым другим заболеванием, вальгусную деформацию легче вылечить на ранней стадии. В самом начале развития болезни можно успешно откорректировать положение стопы при помощи ортопедических стелек.
В медицинском центре ЦРЧ Вы можете получить консультацию опытного ортопеда. В случае, если ситуация не слишком запущена, врач предложит и разработает индивидуально для Вас стельку, а в нашей мастерской ее быстро изготовят.
Если же болезнь уже запущена, показано только оперативное вмешательство. Причем ход операции зависит от стадии деформации. В более легком случае можно обойтись операцией на мягких тканях, а в более тяжелых необходимо воздействовать уже на кости.
Операция при вальгусной деформации стопы

Отметим, что для выполнения операции должно быть серьезное основание. Если болезнь снижает качество жизни человека, доставляет боль и дискомфорт, а также если нет противопоказаний, конечно, врач может направить пациента на операцию.
Современная медицина располагает более чем 100 методами оперативного вмешательства по поводу данного дефекта! Каждый из них предполагает разный объем и зависит от степени деформации.
Вмешательство предполагает такие этапы:
Экзостозэктомия. Удаления косточки при незначительной деформации может быть даже достаточно, чтобы все исправить.
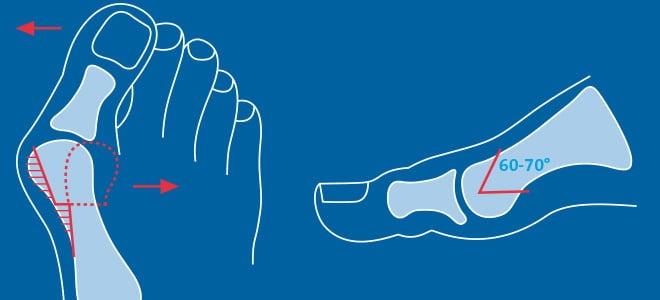
Остеотомия. Искусственный перелом первой плюсневой кости показан, если увеличен угол между 1-ой и 2-ой костями и превышает 13 градусов. После перелома кость фиксируют винтами.
Отсечение мышцы. Операция на мышце, которая отводит большой палец в сторону, проводится на мягких тканях. Позволяет частично вывести палец в анатомически верное положение.
Остеотомия. Искусственный перелом проксимальной фаланги большого пальца позволяет достичь наилучшего косметического эффекта.
Отметим, что современные методы хирургического вмешательства позволяют пациенту достаточно быстро восстановиться. Уже на следующий день после операции пациент может вернуться домой и даже постепенно самостоятельно передвигаться, опираясь на пятку.
Лечение вальгусной деформации стопы в клинике ЦРЧ
Мы – сторонники малотравматичных способов лечения. Применяемая нами методика отличается эффективностью и надежностью.
В ходе коррекции мы приводим в норму угол между костями стопы, который при вальгусной деформации увеличивается. Это позволяет перераспределить тянущий момент связок в соответствии с нормой. Кроме устранения дискомфорта и боли, коррекция дает и отличный косметический эффект.

Этот тип деформации мы лечим при помощи чрескожного подхода. Для этого врач выполняет небольшие проколы кожи и исправляет деформацию переднего отдела стопы.
Достоинство подхода в том, что нет необходимости фиксировать кости металлоконструкциями.
Отметим, что во всем мире данная методика уже много лет назад зарекомендовала себя как надежная и эффективная. В России, тем не менее, немногие ортопеды овладели этой техникой. Но у Вас есть возможность вылечить деформацию по этому методу, не выезжая за границу, в нашем центре.

При 3-ей и 4-ой степени деформации необходимо провести оперативное вмешательство большего объема, чем при начальной стадии. Заключада)ется операция в том, что после устранения деформации костей ортопед фиксирует их металлоконструкцией.
Это позволяет закрепить результат.
Профилактика деформации стопы
Заболевание легче предупредить, чем лечить. Поэтому мы рекомендуем всем и особенно людям, у которых есть предрасположенность к формированию косточки, придерживаться таких правил:
выполняйте специальную гимнастику для ног;
носите межпальцевые конструкции, например валики или шины, которые вернут большой палец в нормальное положение;
откажитесь от модельной обуви на высоких каблуках в пользу более комфортных моделей.
Такие простые правила помогут Вам сохранить здоровье и красоту ног.

Посмотреть цены на оперативную ортопедию
Леонила
Ноготь на большом пальце воспалился после того как палец пристукнула упавшая табуретка. Палец опух и очень болел, был горячий. Месяц примочек, перевязок и хождения в тапочках помог победить страх и обратиться к врачу. Врач порекомендовал лазерное удаление. Сейчас все хорошо. Ноготь уже отрастает.
Ирина
Беспокоила боль в уголках пальцев на ногах в закрытой обуви. Обратилась к врачу. Оказалось, что у меня грибок раслоил ноготь. Посоветовали лазер. Несколько недель после операции конечно пришлось поберечь ноги, но я довольна что избавилась сразу от двух проблем.
Юрий
Если честно, то жена заставила. Думаю, что лазер очень мужская процедура. Быстро, надежно и немного адреналлина.
Маргарита
Даже не знаю как такое могло со мной случиться. Всегда стараюсь держать ноги в порядке. Наверное, с педикюром перестаралась. Очень боялась, что будет больно, но напрасно. Удалили лазером только кусочек, который вросся. Очень внимательные врачи.
Антон
Никогда не думал, что такой пустяк может так испортить жизнь. Самостоятельно справится не удалось. Пришлось обратится в клинику. Врач посоветовал лазер. Уже на второй день после операции вышел на работу.
Тамара
Всегда боялась всяческих хирургических манипуляций. Но палец так воспалился, что я с трудом ходила. Пришлось идти сдаваться. Назначили лазерное удаление. Крови не было, больно не было. Я теперь в своей семье герой.
Артем
Столкнулся с этой проблемой, когда у сына распух палец на ноге после футбола. Обратились к хирургу. Пришлось удалить ноготь лазером. Все закончилось благополучно. Теперь покупаю сыну только качественные кроссовки.
Дмитрий
Занимаюсь бегом. Поэтому распухший палец выбил меня из колеи. Хорошо, что друзья подсказали обратиться в эту клинику. Понравился проффессиональный подход к лечению. Операция прошла быстро. Жду, когда буду снова бегать.
Карина
Попробовать курс массажа мне порекомендовала подруга, которая уже пробовала эту процедуру, и я осталась очень довольна! Уже после первого сеанса кожа стала мягче и приятнее на ощупь, а после курса я увидела реальный результат. Рекомендую всем девушкам и женщинам, которых беспокоят лишние сантиметры и целлюлит.
Эвелина
Уже долгие годы меня беспокоит такая деликатная проблема, как целлюлит. Чего только не пробовала - результата ноль, стеснялась даже ходить в бассейн. Курс антицеллюлитного массажа помог мне быстро и безболезненно прийти в форму. После 10 сеансов кожа стала гладкой и ровной, спасибо умелым ручкам лучшего на свете массажиста, буду обязательно рекомендовать вас всем своим друзьям!
Читайте также:


