Операция на стопе на плоскостопии и голеностопном суставе
Заболевания
Операции и манипуляции
Истории пациентов
Довольно часто переломы наружной лодыжки и разрывы межберцового синдесмоза сопровождаются разрывом дельтовидной связки голеностопного сустава. В большинстве случаев внимание хирурга полностью концентрируется на основной проблеме, то есть переломе лодыжки или разрыве межберцового синдесмоза. Повреждение дельтовидной связки очень редко подвергается первичному оперативному вмешательству. В большинстве случаев это оправданно, так как дельтовидная связка состоит из поверхностного и глубокого слоёв и 5 пучков.
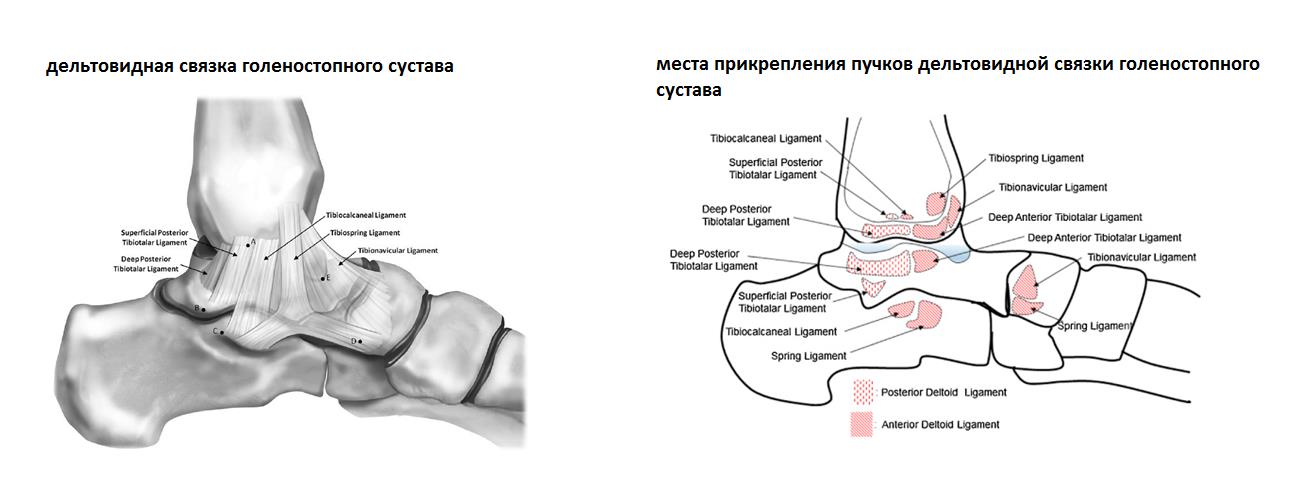
Тотальные разрывы по этой причине достаточно редки, а лечение основной проблемы сопровождается иммобилизацией и ограничением нагрузки, что позволяет дельтовидной связке частично восстановится за счёт рубцового регенерата. Во многих случаях этого достаточно для того чтобы получить стабильный голеностопный сустав. Во многих, но не во всех.
В многих современных литературных источниках прогрессирующему плоскостопию взрослых приписываются определённые стадии. При этом вальгусная деформация в голеностопном суставе появляется на 4 стадии, после того, как произошла дисфункция сухожилия задней большеберцовой мышцы и spring ligament (пяточно-ладьевидной связки). Однако в некоторых случаях эта последовательность не соблюдается, именно к таким случаям и относится развитие плоскостопия при медиальной нестабильности голеностопного сустава.
По этой причине возник вопрос, а действительно ли 4 стадия прогрессирующего плоскостопия взрослых является следствием 3 стадии, или же это отдельное заболевание, причиной которого является медиальная нестабильность голеностопногосустава?
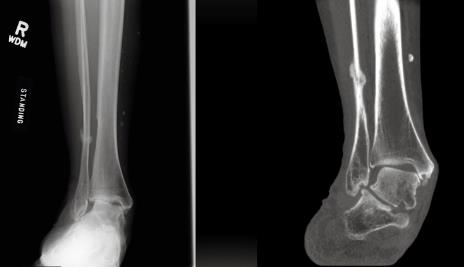
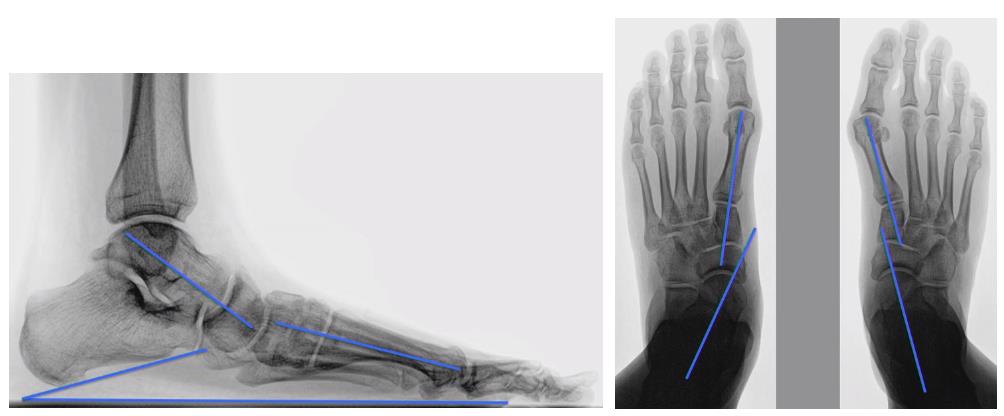
Клинический пример, пациент G. 70 лет, история неоднократных травм связочного аппарата голеностопного сустава. Обратился на приём с постоянными жалобами в голеностопном суставе, ниже приведены рентгенограммы.
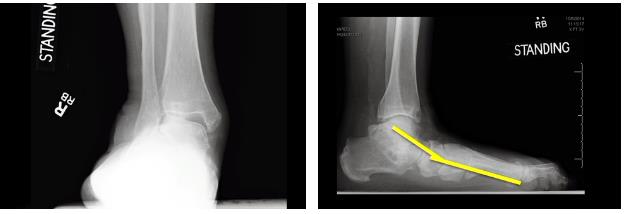
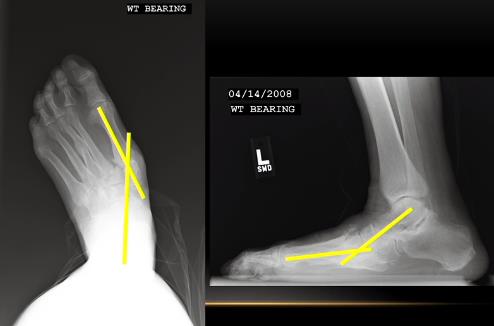
Что мы ожидаем увидеть на рентгенограммах стопы в прямой проекции при данной рентгенологической картине если следовать классификации Modified Johnson & Strom 1989? Рентгенограммы голеностопного сустава и стопы в боковой проекции говорят о том что это 4 стадия, и должно быть соскальзывание всего переднего и среднего отдела стопы кнаружи, с неполным покрытием головки таранной кости ладьевидной костью, однако…
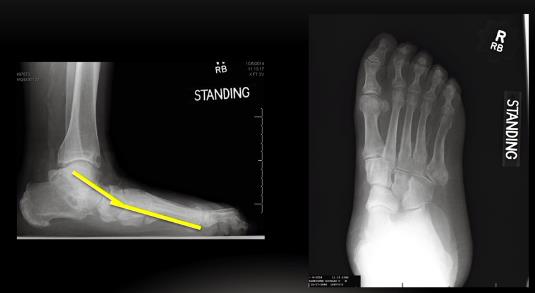
Таранная кость полностью покрыта ладьевидной костью. Более того, пациент способен при помощи напряжения задней большеберцовой мышцы создавать подобие свода, что свидетельствует о том что её дисфункция наврядли явилась основным фактором который привёл к этой деформации.
Данное несоответсвие впервые отметили Jeremy T.Smith & Eric M.Bluman в статье “Update on stage 4 acquired adult falatfoot disorder, when the deltoid ligament becomes dysfunctional 2007”. Однако, они не стали связывать это с изъянами существующей классификации, просто отметили, что зачастую 2 стадия переходит в 4 минуя 3, а также иногда вообще не имеет никаких признаков свойственных для 3 стадии.
Основываясь на вышеприведенных данных и клиническом примере, мы пришли к выводу, что 4 стадия дисфункции сухожилия задней большеберцовой мышцы это миф, а существующая классификации основана на не корректном обобщении различных по своей этиологии типов плоскостопия.
Данный атипичный вариант плоскостопия является значимой медицинской проблемой. Хирургическое лечение данного типа плоскостопия сопровождается низким уровнем удовлетворённости как хирургов так и пациентов.
Во многом это связано с существующими на данный момент подходами к хирургической коррекции данного типа заболеваний. Прежде всего, это различные типы артродезов: панартродез, тройной артродез с пластикой дельтовидной связки, пяточно-таранно-большеберцовый артродез, большеберцовая остеотомия дополненная пластикой дельтовидной связки. Все эти вмешательства актуальны на поздней стадии заболевания, но возможно их можно было бы избежать при своевременной диагностике повреждения дельтовидной связки и раннего её хирургического восстановления?
Клинический пример атипичного плоскостопия на фоне повреждения дельтовидной связки.
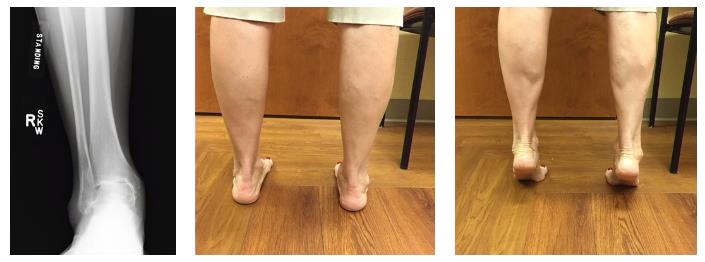
Пациентка Y 58 лет, тренер баскетбольной команды. История мноественных травм голеностопного сустава. Отмечает прогрессирование болей и коллапс продольного свода стопы. Что мы видим на рентгенограммах и при клиническом осмотре.
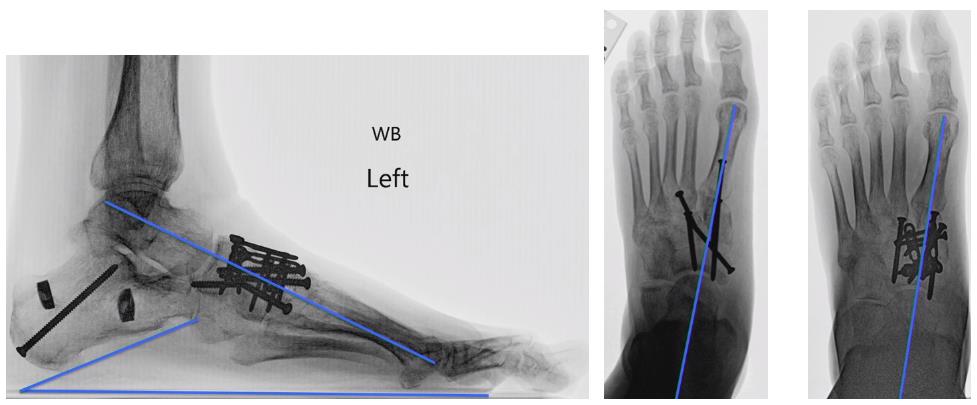
Ещё один интересный клинический пример атипичного плоскостопия, сопровождавшийся прогрессированием плосковальгусной деформации и стресс переломами малоберцовой кости. Пациент Р. 67 лет, в анамнезе неоднократные повреждения связочного аппарата, на протяжении последних 5 лет отмечал прогрессирование деформации голеностопного сустава, коллапс свода стопы, появилась боль в проекции нижней трети малоберцовой кости. В связи со стресс переломом был выполнен остеосинтез пластиной. Однако, так как биомеханическая причина перегрузки малоберцовой кости не была устранена развился повторный стресс перелом на уровне верхнего винта.
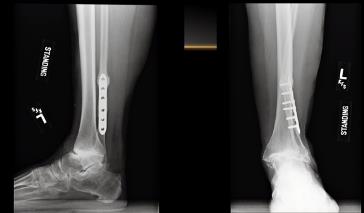
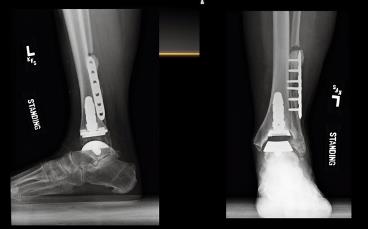
Принято решение об оперативном вмешательстве, интраоперационно определяется значительный износ купола большеберцовой кости в медиальных отделах.
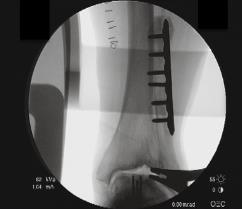
Выполнено тотальное эндопротезирование голеностопного сустава.
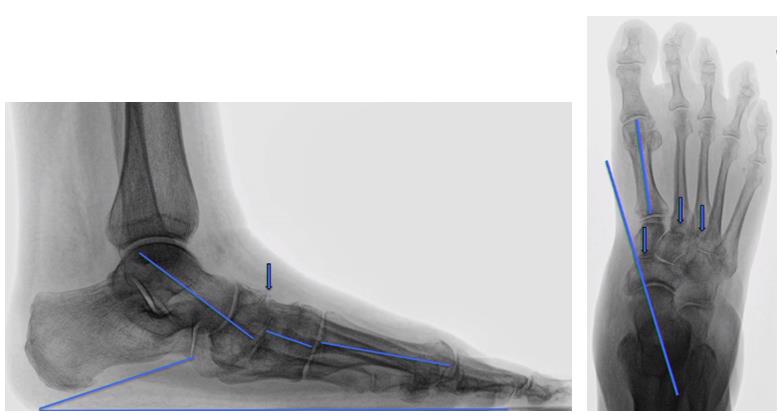
Существует ещё одна разновидность атипичного плоскостопия не вписывающаяся в классификацию прогрессирующего плоскостопия взрослых. Это плоскостопие когда вершиной деформации является средний отдел стопы.
Чаще всего подобные формы плоскостопия являются последствиями травмы, например переломо-вывихов в суставе Лисфранка. Однако нельзя полностью исключить возможность формирования подобного типа деформаций при гипермобильности 1 предплюсне-плюсневого сустава.
В таких случаях вершина деформации стопы проходит через средний её отдел, в области ладьевидно-клиновидного сочленения. Основной действующей силой приводящей к деформации является контрактура икроножной и камбаловидной мышц, ригидность ахиллова сухожилия. При этой форме плоскостопия сухожилие задней большеберцовой мышцы остаётся функционально здоровым, хотя и испытывает повышенную нагрузку.
Клинический пример атипичного плоскостопия с вершиной деформации на уровне сустава Шопара.
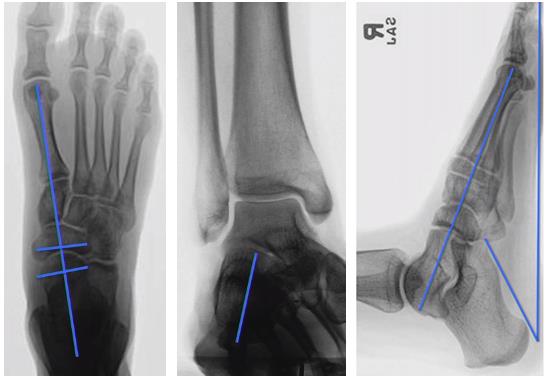
Пациент Щ, 64 лет, жалобы наколлапс свода стопы, боли при ходьбе. При осмотре: стопы симметричные, задние отделы стоп в нормальном положении, не может встать на мысок больной ноги, сухожилие задней большеберцовой мышцы безболезненное при пальпации, определяется отёк и болезненность в проекции ладьевидно-клиновидного сустава. Деформация эластичная, также определяется контрактура икроножной мышцы. Выполнены рентгенограммы с нагрузкой весом тела. На рентгенограммах видно что вершина деформации приходится на ладьевидно-клиновидный сустав, также определяются артрозные изменения в 1 ладьевидно-клиновидном, 2-3 предплюсне-плюсневых суставах. Деформации в заднем отделе стопы нет.
В связи с характером деформации принято решение о выполнении ладьевидно-предплюсне-плюсневого артродеза с использованием пластины и винтов. Рентгенограммы после вмешательства:
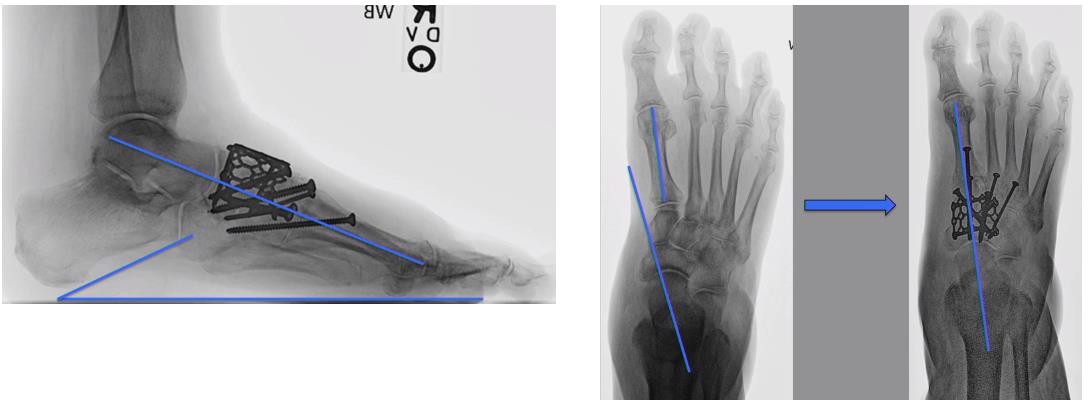
Второй клинический случай атипичного плоскостопия с вершиной деформации на уровне 1 ладьевидно-клиновидного сустава.
Что делать в такой ситуации? Авторы предложили: Артродезирование медиальной колонны, скарф остеотомия пяточной кости, удлиннение ахиллова сухожилия, транспозиция сухожилия сгибателя большого пальца, восстановление пяточно-ладьевидной связки.
При диагностике плоскостопия необходимо выполнять рентгенограммы как стопы так и голеностопного сустава в положении стоя с нагрузкой весом тела и оценивать не только высоту свода но также угол инклинации таранной кости, степень покрытия таранной кости ладьевидной костью и ряд прочих параметров.
Таким образом, можно предположить, что требуется новая классификация плоскостопия, так как только одна дисфункция сухожилия задней большеберцовой мышцы не может быть основополагающим принципом классификации. Целесообразно разделение плоскостопия на типы в зависимости от уровня повреждения на голеностоп, задний отдел стопы и средний отдел стопы. Более раннее вмешательство может помочь предупредить серьёзные деформации для которых характерны плохие результаты лечения.

Никифоров Дмитрий Александрович
Специалист по хирургии стопы и голеностопного сустава.
Основная задача лечения плоскостопия – это нормализация свода стопы. При I степени заболевания это можно сделать без хирургического вмешательства. Зачастую исправить ситуацию удается с помощью коррекции образа жизни и ношения ортопедической обуви. Однако плоскостопие II-III степени можно вылечить лишь с помощью операции.
В ортопедии выделяют продольный и поперечный своды стопы. Первые располагаются вдоль ступни и поддерживаются мышечно-связочным аппаратом. Основную роль в укреплении этих сводов играет длинная подошвенная связка. Именно ее пластику чаще всего выполняют в случае развития продольного плоскостопия.
Поперечный свод стопы образован головками I-V плюсневых костей. В норме они образуют своеобразную арку. Поперечный свод поддерживается связками, сухожилиями и головкой мышцы, приводящей большой палец стопы. При нарушении мышечно-связочного баланса у человека возникает поперечное плоскостопие. Как правило, оно осложняется вальгусной деформацией I пальца стопы.
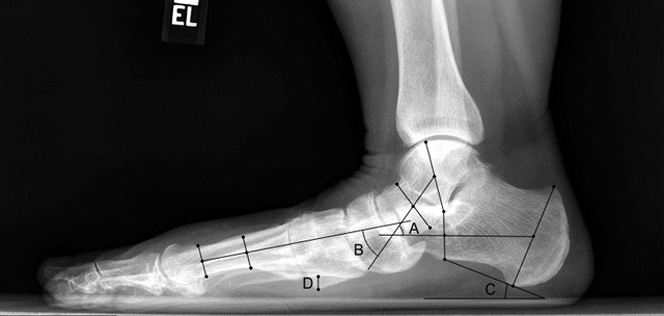
Рентген плоской стопы.
По статистике, Hallux Valgus разной степени выявляют у 100% пациентов с поперечным плоскостопием. Во время хирургического вмешательства врачам приходится одновременно устранять обе патологии.
Показания и цели хирургического лечения
Плоскостопие – это серьезное ортопедическое заболевание, ведущее к прогрессивному нарушению функций стопы. Оно вызывает сильные боли и трудности при ходьбе, доставляющие человеку немало страданий. Операция помогает устранить болезненные симптомы и вернуть ступням приятный внешний вид.
Основные принципы оперативного лечения плоскостопия:
- Дифференцированный подход, учет степени деформации и вариабельности анатомо-функционального строения стопы.
- Устранение всех компонентов плоскостопия и исключение их повторного появления в будущем.
- Прочное соединение костных структур с целью ранней активизации пациентов и восстановления подвижности пальцев.
- Обязательно сохранение всех точек опоры (пяточная кость, головки I и V плюсневой кости) при лечении разных видов плоскостопия.
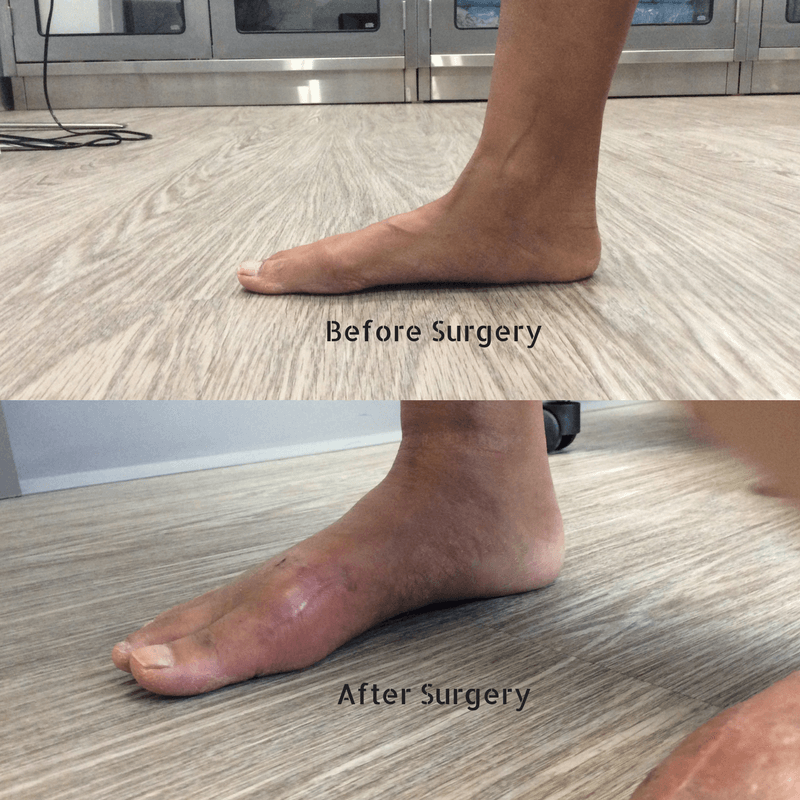
Фото до и после операции.
Отметим, что после операций на ступнях пациент не нуждается в ношении гипса и ходьбе с костылями. Уже на следующий день он может свободно вставать с постели, предварительно надев специальную обувь. В туфлях Барука больному необходимо ходить на протяжении нескольких недель после хирургического вмешательства.
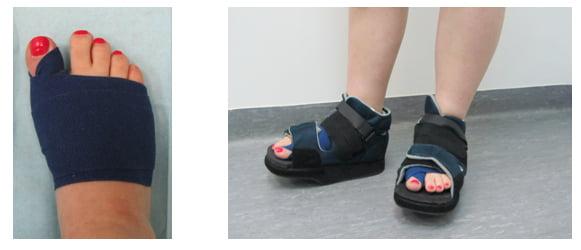
Операция при плоскостопии позволяет быстро восстановить функции стопы. В большинстве случаев пациенты возвращаются к привычному образу жизни уже спустя 3 месяца.
Операция при продольном плоскостопии
Когда возникает необходимость коррекции продольного плоскостопия, врачи делают операции на внутренней и/или задней части стопы. При слабовыраженной деформации они выполняют пластику связок и сухожилий. В более тяжелых случаях им приходится делать операции на костях предплюсны.
Таблица 1. Особенности разных видов хирургических вмешательств.
Подтаранный артродез наиболее эффективен в возрасте 10-20 лет, когда стопы продолжают расти. Операция позволяет исправить плоскостопие I-II степени. При более тяжелых деформациях ее дополняют пластикой сухожилий и связок.
Факт! Лицам старше 30 лет артродез делать не рекомендуется из-за риска развития стойкого болевого синдрома.
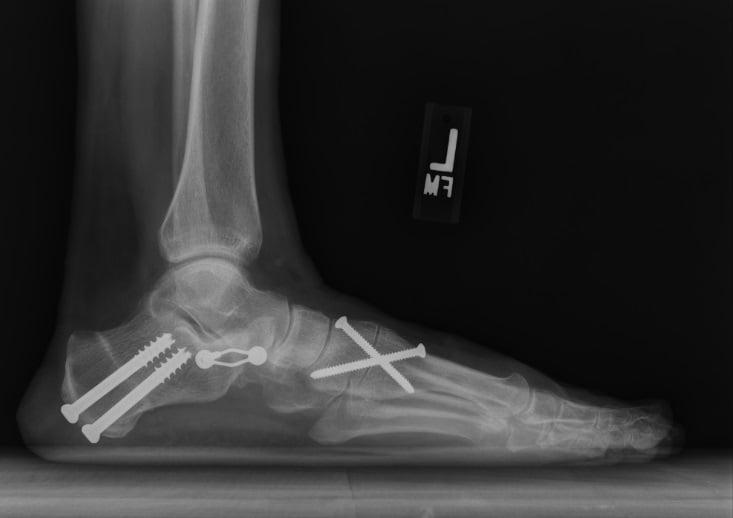
Медиализирующая остеотомия пяточной кости в сочетании с таранно-ладъевидным артродезом.
Не так давно ученые провели исследование и выяснили, какие методики наиболее эффективны в лечении продольного плоскостопия. Лучшим методом коррекции оказалась медиализирующая остеотомия пяточной кости в сочетании с таранно-ладъевидным артродезом. Она дает хороший клинический результат и редко приводит к осложнениям. В отличие от подтаранного артродеза, после такого лечения больному не требуется повторное хирургическое вмешательство.
Операции при поперечном плоскостопии
При данной патологии врачи выполняют хирургические вмешательства на переднем отделе стопы. Чаще всего они выполняют остеотомию (Chevron или Scarf) I плюсневой кости. При необходимости они дополняют ее пластикой мышц, связок, сухожилий. Подобная операция позволяет исправить не только поперечную, но и вальгусную деформацию стопы.
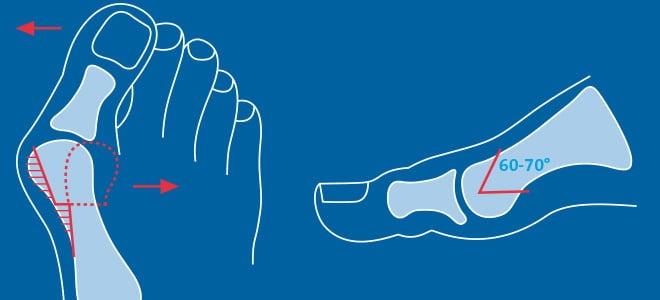
Довольно часто врачи обнаруживают у пациентов экзостозы (костные наросты) и молоткообразную деформацию II-V пальцев. Первые они удаляют методом Шеде, вторые исправляют с помощью резекции или остеотомии. Таким образом больным с поперечным плоскостопием одновременно могут выполнять сразу несколько хирургических вмешательств. Подобный подход позволяет качественно исправить имеющиеся дефекты.
Лечение комбинированного типа
Поперечно-продольное плоскостопие – это наиболее тяжелая форма заболевания. У человека деформируются сразу оба свода, а стопа становится абсолютно плоской. Лечить патологию довольно тяжело.
Цели операций при комбинированном плоскостопии:
- восстановление сводов стопы;
- надежная неподвижная фиксация костей;
- исправление деформаций I пальца;
- удаление экзостозов;
- коррекция молоткообразной деформации.
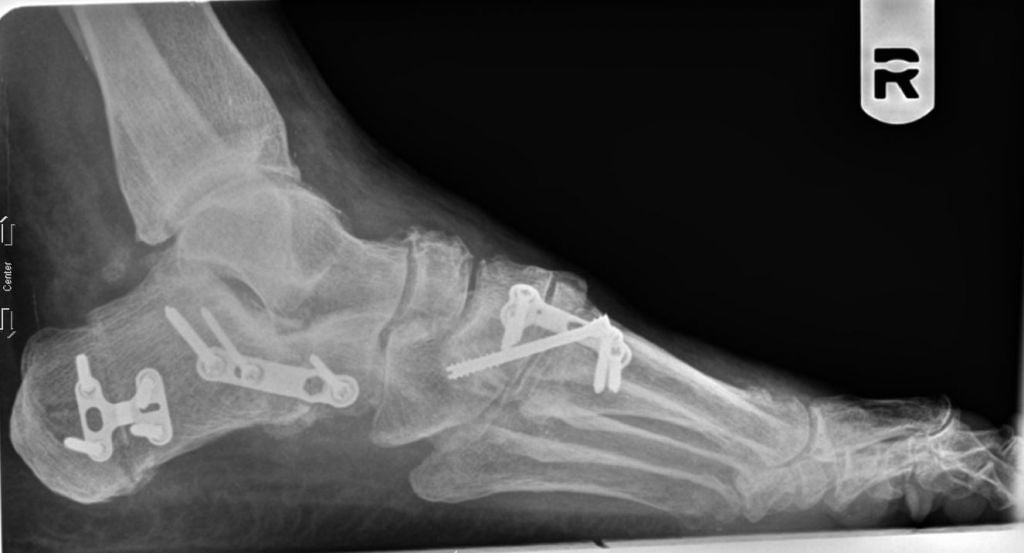
Операция продольно-поперечной деформации.
При поперечно-продольном плоскостопии человеку делают сразу несколько вмешательств. Например, больному одновременно выполняют операцию Шеде, остеотомию Scarf и артродезирование некоторых суставов плюсны. Как правило, врачи стараются сделать все за одно хирургическое вмешательство.
Восстановительный период после таких операций длится дольше, чем в остальных случаях. К счастью, пациентам не требуется гипс или костыли. В худшем случае им придется походить с фиксирующими спицами, которые снимут вместе со швами уже через 2 недели.
При тяжелом продольном плоскостопии человеку требуется пластика сухожилий задних большеберцовых мышц и краевая подкожная тенотомия ахиллова сухожилия. После такого хирургического вмешательства больному накладывают гипс, а ходить разрешают только с костылями.
Сколько стоит операция
В России цены на хирургическое лечение плоскостопия начинаются с 30 000 рублей. Отметим, что в сумму не включена стоимость предоперационного обследования, анестезии, расходных материалов и имплантов. Если же в ходе операции врачи делают сразу несколько манипуляций – лечение обойдется еще дороже. К примеру, минимальная стоимость SCARF-остеотомии в комбинации с подтаранным артродезом – 35 000 рублей.
Если посчитать, в сумме лечение за границей стоит ненамного дороже, чем в России. В Чехии за операцию и реабилитацию вы заплатите евро. В Германии – от 7 тысяч евро, в Израиле от 7 тысяч долларов (без реабилитации). Так что если вы хотите оперироваться в Европе – поезжайте в Чехию.
Стопа современного человека редко бывает полностью здоровой. Ритм жизни, неудобная обувь, неправильная осанка и неравномерная физическая нагрузка отражаются не только на общем состоянии здоровья, но и на состоянии ног. Постоянная боль и скованность могут свидетельствовать о начале развития патологий голеностопа и голеностопных суставов. Своевременная диагностика позволяет быстро начать лечение, тем самым минимизировав риски усугубления проблемы. Отделение травматологии Юсуповской больницы занимается диагностикой и лечением проблем голеностопных суставов. Наши ортопеды, опираясь на свой многолетний опыт работы, грамотно определят характер проблемы и назначат корректное лечение.
Во многом на развитие проблемы оказывает влияние генетическая закладка, качество обуви, а также уровень физической активности человека. Существует несколько видов плоскостопия:
- врожденное (анатомическое) – редкое явление, заключающееся в определенном размещении кости, лечится только оперативным путем;
- приобретенное или травматическое – возникает на фоне ношения неправильной обуви или различного рода травм.
Еще одной распространённой проблемой голеностопа является возникновение шишек на ступнях и суставах. Причины их развития схожи с причинами появления плоскостопия: ношение неудобной обуви, линий вес, постоянная ходьба, а также гипергидроз и остеопороз.
Ранняя диагностика способствует скорейшему назначению лечения и быстрому выздоровлению пациента. Основными диагностическими методиками, применяемыми в Юсуповской больнице, являются: МРТ, УЗИ, КТ, а также при необходимости пункция. Современное оборудование нашей клиники позволяет провести исследования с наибольшей точностью в минимальные сроки.
Лечением суставных шишек и плоскостопия в нашей больнице занимаются лучшие доктора столицы, применяющие в своей практике самые современные и высокоэффективные методики.
К числу проводимых терапевтических манипуляций относятся:
- физиотерапия;
- ЛФК;
- медикаментозное лечение;
- массажи.
В запущенных случаях шишки на суставах лечатся путем хирургического вмешательства, а также более новыми методиками – криодеструкцией, лазерным воздействием или ударно-волновой терапией. Врачи клиники ортопедии и травматологии Юсуповской больницы подбирают оптимальный вариант консервативного или хирургического лечения исходя из анамнеза и личных особенностей каждого пациента.
Наши специалисты
Цены на услуги *
Лечение стоп и голеностопных суставов (шишки, плоскостопие)
Большинство заболеваний стоп обусловлено анатомическими изменениями или нарушениями функций суставов и внесуставных структур. Несколько реже данная патология развивается на фоне системных заболеваний.
Отделение травматологии и ортопедии Юсуповской больницы находится на высочайшем уровне, благодаря высокотехнологичным методикам диагностики и лечения. Многие известные люди, в том числе спортсмены и артисты, успешно восстанавливались после тяжёлых травм с помощью наших специалистов.
Врачи Юсуповской больницы осуществляют операции по корректировке костей, суставов и мягких тканей после различных травм. Специалисты используют современные методики хирургии, чтобы полностью восстановить дееспособность стопы и голеностопного сустава, и сократить реабилитационный период.
В Юсуповской больнице проводятся операции по лечению всевозможных заболеваний. К их числу относятся приобретенные и врожденные патологии. Для лечения используются преимущественно малоинвазивные методики хирургического вмешательства (требующие минимального травмирования внешних тканей).

Патологии стопы и голеностопного сустава
Лечение вальгусной деформации стопы в Юсуповской больнице может быть, как консервативным, так и хирургическим. Выбор тактики устранения патологии основывается на результатах комплексного обследования и зависит от степени тяжести недуга.
Главной причиной возникновения вальгусной деформации считается врожденное плоскостопие. Также существует ряд сопутствующих факторов, которые провоцируют искривление большого пальца: неудобная обувь, частое и длительное ношение обуви на высоком каблуке. Патология развивается постепенно и проявляется следующими симптомами:
В тяжелых случаях вальгусная деформация вызывает нарушение привычного ритма жизни и утрату трудоспособности.
Консервативная терапия проводится лишь в случае незначительных изменений со стороны стопы и большого пальца. Ее эффективность скоротечна и со временем пациентам необходимо оперативное вмешательство.
Показаниями к хирургическому лечению данной патологии считаются:
- Интенсивный болевой синдром, который ограничивает подвижность и не купируется медикаментозными средствами;
- Жалобы пациента на наличие стойких побочных эффектов после приема лекарств (стероидные гормоны, анальгетики и противовоспалительные средства), тяжесть которых превышает эффективность лечения;
- Выраженное искривление: когда отклонение большого пальца от анатомической оси стопы превышает 20 градусов;
- Если подвижность сустава ограничена либо вовсе отсутствует;
- Частые рецидивы воспаления в области сустава;
- Проблемы с ношением привычной обуви.
Для подтверждения диагноза вальгусной деформации и оценки тяжести патологии специалисты Юсуповской больницы применяют:
- Плантографию — с помощью специальных датчиков делают отпечаток стопы и определяют ее реакцию на нагрузку;
- Рентгенографию — устанавливают степень отклонения плюсневых костей и первого пальца;
- КТ и/или МРТ — для изучения стопы в объемном изображении и в разных срезах.
В зависимости от запущенности патологического процесса и пожеланий пациента используются следующие варианты оперативного вмешательства:
- Реконструкция сухожилий и связок плюснефалангового сустава: используется как самостоятельный вид терапии (предотвращает патологическую подвижность большого пальца) и в качестве одного из элементов комплексного хирургического лечения;
- Артродез сустава большого пальца: во время операции удаляют измененные ткани, очищают суставные поверхности и выполняют жесткую фиксацию фаланг в их физиологическом положении;
- Экзостозэктомия: данная методика подразумевает удаление костного выступа с внутренней стороны стопы. Это вмешательство используется для устранения косметического дефекта и не имеет терапевтической направленности;
- Резекция сустава: в ходе оперативного вмешательства удаляют деформированный участок межфалангового или/и плюснефалангового суставов. Этот вариант хирургического лечения используется при рецидиве патологии у пациентов, которые в прошлом уже оперировались по поводу халюс вальгус;
- Остеотомия: процедура подразумевает репозицию (восстановление) деформированных костных структур, их фиксацию и наложение гипсовой повязки. Зачастую эта операция сочетается с экзостэктомией и коррекцией структуры связок.
Оперативные вмешательства могут проводиться как открытым способом, так и с применением эндоскопической аппаратуры. Во втором случае контроль за проводимыми манипуляциями осуществляется с помощью гибкой оптоволоконной камеры, реже используется рентгеноскопия.
Плоскостопие – это заболевание, характеризующееся деформацией стопы и сопровождающееся понижением сводов. В зависимости от изменения продольного или поперечного свода выделяют, соответственно, продольное и поперечное плоскостопие. В тяжелых случаях может встречаться смешанное плоскостопие. Бывает и так, что стопа отклоняется кнаружи. Такое состояние называется вальгирование.
Кроме того, плоскостопие может быть врожденным и приобретенным.
Главная опасность данного заболевания состоит в том, что стопа перестает выполнять амортизационную функцию, что может привести к болезням позвоночника (сколиоз, грыжи, остеохондроз), артрозам, неврологическим расстройствам, гнойным повреждениям стопы, варикозному расширению вен и болезненному сокращению мышц нижних конечностей. Все эти проявления возникают вследствие перераспределения нагрузки со стопы на суставы (тазобедренный, коленный) и позвоночник, которые не приспособлены к таким нагрузкам и начинают страдать от излишних нагрузок.
Основными причинами развития плоскостопия являются:
- Значительное увеличение массы тела;
- Наследственная предрасположенность;
- Ношение неудобной, не по размеру подобранной обуви;
- Травматическое повреждение стопы;
- Избыточные физические нагрузки;
- Малоподвижный образ жизни, сидячая работа.
И продольное, и поперечное плоскостопие довольно распространенные заболевания, но поперечное все же встречается несколько чаще. И здесь крайне важно диагностировать плоскостопие и начать лечение на ранних стадиях заболевания.
Для назначения лечения при плоскостопии предполагается проведение тщательных предварительных диагностических мероприятий с целью выявления причин и стадии заболевания.
При 1-2 степени плоскостопия лечение может быть ограничено консервативными методами, включающими процедуры по нормализации биомеханики стопы. Важным аспектом является ношение специальной ортопедической обуви, позволяющей поддерживать физиологический свод стопы. По мере привыкания мышц и связок к ортопедическим стелькам нормализуется распределение нагрузок на подошву.
Применение физиотерапевтических процедур помогает снять отёк и воспаление в области подошвы, а противовоспалительные мази и обезболивающие средства не только облегчают состояние, но и помогают справиться с осложнениями в виде бурситов и артрозов. Массаж стопы помогает восстановить иннервацию и нормализовать кровоснабжение стопы.
Если же за медицинской помощью Вы обратитесь на 3 стадии заболевания, тут уж никак не избежать хирургического вмешательства. К нему прибегают в случае невозможности снять болевой синдром консервативными методами лечения, поскольку он является следствием сдавления нервных волокон.
С целью недопущения рецидивирования заболевания врачом-ортопедом производится тщательное диагностическое обследование пациента для выработки наиболее оптимальной тактики лечения.
В отделении травматологии и ортопедии Юсуповской больницы выполняются следующие виды операций:
- Операции на мягких тканях (Мак-Брайда, Шеде, Сильвера) – производятся с целью отсечения сухожилия приводящей мышцы первого пальца стопы. Одновременно может производиться транспозиция и капсулопластика, при необходимости дополненные удалением воспаленной подкожной слизистой и костно-хрящевого нароста, которые образуют болезненную шишку. Такой вид оперативного вмешательства, как правило, показан лицам молодого возраста, у которых первый межплюсневый угол нормальный либо незначительно увеличенный;
- Операции на костях;
- Комбинированные операции.
Второй и третий вид операций производится в том случае, если первый межплюсневый угол значительно увеличен, первая плюсневая кость пациента удлинена, а стопы ригидны. При этом в большинстве случаев прибегают к выполнению остеотомий (рассечению костей).
Кроме того, хирургическое вмешательство помогает минимизировать последствия воспалительных процессов, поскольку во время проникновения внутрь врач имеет возможность провести асептическую обработку ступни и дренаж полостей.

Лечение в Москве
Если у Вас есть дефекты в области стопы, голеностопного сустава – приходите на консультацию в отделение травматологии и ортопедии Юсуповской больницы. Мы осуществляем не только постановку диагноза и лечение заболеваний, но и обеспечиваем поддержку в постоперационный период.
Преимущества Юсуповской больницы:
- Наличие собственной лаборатории;
- Действующее отделение реабилитации пациентов;
- Квалифицированные врачи;
- Современное оборудование.
Пациенты обращаются в Юсуповскую больницу с различными симптомами. Первые стадии заболеваний могут практически не проявляться, всё начинается с простого дискомфорта в области стопы. Но уже это может послужить поводом для начала немедленного обследования. Чем раньше Вы обратитесь к специалистам – тем эффективнее будет лечение.
Читайте также:


