Операция на сосудах нижних конечностей штаны
Хирургическая операция при атеросклерозе используется для удаления холестериновых бляшек из просвета поврежденного сосуда с последующим восстановлением непрерывности кровотока. Это действенный способ лечения, способный избавить пациента от избыточного наслоения холестериновых составных. Но важно понимать, что хирургия не избавляет от атеросклероза, а лишь действует только симптоматически.
Показания
Операцию используют в следующих случаях:
- Закрытие сосуда более, чем на 70% его диаметра.
- Прогрессирование атеросклероза.
- Неэффективность консервативных методов лечения.
- Значительное нарушение жизнедеятельности.
- Атеросклероз артерий нижних конечностей 2—3 стадии.
- Опасная локализация холестериновых бляшек.
- Риск развития инфаркта миокарда, инсульта.
Хирургическое лечение применяется для профилактики осложнений атеросклероза, улучшения качества жизни пациента и восстановления нормального кровообращения в ишемизированных органах.
Подготовка
Операции при атеросклерозе артерий предшествует множество обследований. Нужно провести УЗИ-диагностику, КТ, МРТ, ангиографию, ЕКГ, ехокардиографию, лабораторные биохимические исследования. Это необходимо для определения точной локализации холестериновых бляшек, степени их распространения и поражения, что важно для выбора метода хирургического вмешательства.
Виды операций
Эта разновидность избавления артерий от атеросклеротических наслоений выполняется следующими способами:
- Стентирование — подразумевает введение специального металлического устройства стента, который раскрывается в месте сужения и восстанавливает нормальный просвет сосуда. Операции при атеросклерозе сосудов нижних конечностей чаще выполняются именно таким способом.
- Транслюминальная техника ангиопластики — щадящий метод хирургического вмешательства, для которого выполняется разрез не более 2 мм. В сосуд вводят катетер, расширяющий узкий просвет поврежденного сосуда.
- Лазерный способ — оперативное лечение, подразумевающее использование теплой кварцевой нити, которая разрушает холестериновые наслоения на мелкие частицы. Это способствует освобождению артерии. Лазерная методика противопоказана при атеросклерозе сонных артерий и аорты. Используется при повреждении артерий конечностей.
Эта методика основана на создании обходного пути кровотока. Для этого используется специальное приспособление — шунт. Он соединяет неповрежденные участки между собой над и под участком бляшек. Шунтирование сосудов применяется при тотальной окклюзии, когда восстановить просвет артерии и освободить ее от наслоений уже невозможно.
Выделяют следующие методики эндартерэктомии:
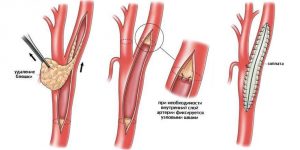
Извлечение бляшек путем эндартерэктомии имеет два способа, применение которых зависит от места расположения и степени повреждений артерии.
- Открытая — подразумевает выполнение широкого разреза кожи и мышц над артерией для выполнения операции. Используется для лечения атеросклероза нижних конечностей.
- Эверсионная — включает выворачивание сосуда в процессе извлечения бляшек, после чего формируют анастомоз. Это дает возможность полностью очистить и промыть внутреннюю поверхность артерии.
Выбор техники операции определяется в каждом конкретном случае и зависит от множества факторов: локализации атеросклероза, степени повреждения, при наличии осложнений или сопутствующих заболеваний.
Виды анестезии
Методика обезболивания также определяется индивидуально для каждого пациента. В большинстве случаев применяется общий наркоз. Транслюминальная ангиопластика выполняется под местной анестезией в связи с минимальной травматизацией в процессе операции. Атеросклероз сосудов нижних конечностей рекомендуется оперировать под эпидуральной анестезией.
Осложнения
В процессе операции может возникнуть отрыв атеросклеротической бляшки и транспортировка с током крови с развитием инсульта или инфаркта миокарда. В месте послеоперационного рубца возможно формирование отечности или застоя лимфы, поэтому рекомендуется завершать операцию дренированием. В редких случаях возникает неприятия иммунной системой шунта или стента с дальнейшим нагноением и воспалением.
Восстановление
После операции назначаются препараты, предложенные в таблице:
Послеоперационные швы снимаются на 6—7 день после хирургического вмешательства. Пациент проводит в стационаре 1—2 недели для восстановления гемодинамики, нормализации обмена в поврежденном участке и профилактики осложнений. Дальнейшие действия больного должны быть направлены на снижение уровня холестерина в крови для предотвращения формирования атеросклеротических наслоений. Необходимо придерживаться правильной диеты, заниматься физической активностью, принимать холестеринснижающие препараты.
Используйте навигацию по текущей странице
- О методе
- Заболевания
- Стоимость
- Врачи
- Вопросы/ответы
- Советы и статьи
- Видеосюжеты

Аорто бедренное шунтирование - хирургическое вмешательство, подразумевающее установку обходного пути — шунта в обход закупоренных подвздошных артерий от брюшной аорты к бедренным артериям в паховой области с помощью искусственного сосудистого протеза. Является самым распространённым вмешательством на сосудах нижних конечностей при атеросклерозе.
Основное показание к аорто-бедренному шунтированию - атеросклероз аорты и подвздошных артерий (синдром Лериша) с развитием тяжёлой недостаточности кровообращения конечностей.
Одностороннее аорто-бедренное шунтирование подразумевает проведение линейного шунта от аорты к одной бедренной артерии, а при бифуркационном аорто бедренном шунтировании - к двум бедренным артериям с помощью специального Y образного шунта).
Аорто-бедренное протезирование применяется при закупорке (окклюзии) аорты и отличается от шунтирования тем, что протез пришивается конец в конец к брюшной аорте, тем самым весь кровоток к ногам идёт только по протезу. При шунтировании протез пришивается в бок аорты и сохраняется остаточный кровоток по поражённым подвздошным сосудам.
Аорто бедренное бифуркационное шунтирование отличается большой эффективностью и безопасностью, но с осторожностью должно применяться у больных старческого возраста и с тяжёлой сопутствующей патологией. Операции на брюшной аорте имеют небольшой риск для жизни (не более 3%) и предупреждают развитие ишемической гангрены у больных с синдромом Лериша.
Особенности операции в Инновационном сосудистом центре
Хотя аорто-бифеморальное шунтирование является одной из самых распространённых сосудистых операций и выполняется во многих сосудистых отделениях, но в нашей клинике применяются определённые подходы, позволяющие улучшить ближайшие и отдалённые результаты операции, особенно в сложных случаях.
Основной проблемой при выполнении АБШ остаётся травматичность доступа и, связанные с этим ранние послеоперационные проблемы. В нашей клинике для выполнения аортобедренного шунтирования применяется забрюшинный доступ, без вскрытия брюшной полости. Это позволяет проводить операции под перидуральной анестезией без общего наркоза и обеспечивает комфортное течение послеоперационного периода.
Для выполнения повторных операций на аорте при нагноении сосудистых протезов или тромбозе нашими хирургами может применяться доступ к грудному отделу аорты с помощью расширенного левостороннего бокового доступа. Такой подход позволил выполнять операции у больных, которым отказали все другие клиники.
Другой важной особенностью хирургического лечения в нашей клинике является возможность ангиографии во время операции. Мы обязательно проводим контрастное исследование после аорто-бедренного шунтирования для того, чтобы оценить гемодинамическую корректность сосудистой реконструкции и выявить возможные проблемы. Такой подход позволяет увеличить возможность проведения операции и улучшить непосредственные результаты.
Использование интраоперационной ангиографии позволяет оперировать больных с тяжёлым кальцинозом брюшной аорты, не позволяющим применить обычные методы пережатия сосуда. Для контроля над кровотечением мы применяем раздувание специального баллона в аорте, позволяющего перекрыть кровоток на время подшивания сосудистого протеза к аорте. Баллон проводится через доступ на руке. Такая же методика позволяет нам успешно оперировать разрывы аневризмы брюшной аорты.
Результаты операции аорто-бедренного шунтирования в нашей клинике очень хорошие. Успех лечения достигается у 97% больных с поражением аорто-подвздошного сегмента.
Предоперационная подготовка
Перед операцией необходимо полное обследование всех сосудистых бассейнов. При выявлении язв или эрозий желудка проводится предварительное лечение. Должна быть проведена санация полости рта.
Уточнение картины поражения сосудов достигается с помощью компьютерной ангиографии (МСКТ). При выявлении значимых поражений сонных или коронарных артерий решается вопрос о преимущественной реваскуляризации этих бассейнов до операции на аорте. До операции необходимо скорректировать все имеющиеся нарушения белкового и электролитного обмена, увеличить уровень гемоглобина крови. Накануне операции необходимо прочистить кишечник специальным препаратом и клизмами. Ужин накануне операции должен быть очень лёгким. Операционное поле (живот, бёдра) тщательно избавляют от волос. Пациенту вводят седативные препараты для снятия тревоги перед операцией.
Обезболивание при аорто-бедренном шунтировании
В нашей клинике оперативное вмешательство проводится обычно под перидуральной анестезией. В спину устанавливается специальный катетер, по которому поступает анестезирующий препарат. Достигается полноценное обезболивание и расслабление мышц для забрюшинного доступа. С целью седации (успокоения) пациенту вводятся лёгкие седативные препараты. При операциях на грудном отделе аорты используется общий наркоз. Анестезиолог непрерывно мониторирует артериальное давление, насыщенность крови кислородом. Для адекватного введения препаратов пациенту устанавливается подключичный венозный катетер. Мочевой пузырь дренируется катетером для контроля за функцией почек.
Варианты операции аорто-бедренного шунтирования
Аортобедренное шунтирование может выполняться в двух вариантах:
- Двухсторонне аортобедренное шунтирование (аорто-бифеморальное). Данный вариант предполагает восстановление кровотока в обе ноги при закупорке обеих подвздошных артерий. Основная бранша протеза пришивается к аорте, ветви протеза пришиваются к бедренным артериям. Проводится 3 доступа, два из них в обеих паховых областях, один большой на левом боку.
- Одностороннее аорто-бедренное шунтирование - проводится при закупорке одной из подвздошных артерий. Соответственно необходимо только два доступа. Один проводится в паховой области на больной ноге, другой на левом боку к аорте.
Для успеха операции необходимо обеспечить хороший отток крови из протеза, иногда артерии на бедре бывают тяжело поражены. В этих случаях в нашей клинике применяются методы двухэтажных шунтирований, когда в паховой области создаётся соединение между протезом и наиболее пригодной артерией, после чего дальше из протеза запускается шунт из большой подкожной вены в низлежащие артерии на ноге. Таким образом, кровоток из протеза распределяется по всей ноге и не возникает застоя крови, ведущего к тромбозу и закупорке протеза. При выраженном поражении артерий в паху возможно выполнение протезирования бедренной артерии. Это позволяло восстановить кровоток при плохом состоянии периферического сосудистого русла.
Ход операции аорто-бедренного шунтирования
В нашей клинике предпочтительный хирургический доступ - забрюшинный разрез по Робу, он имеет значительные преимущества по сравнению с традиционной лапаротомией (доступом через брюшную полость). При доступе по Робу не повреждаются поясничные нервы и не травмируется кишечник. Это позволяет начать питание больных уже на следующий день после операции, а через сутки можно уже подниматься с постели.
После выделения брюшного отдела аорты оценивается степень её повреждения атеросклеротическим процессом. Операция заключается в выделении аорты выше места поражения через разрез на боковой стенке живота и бедренных артерий в верхних отделах бёдер. В свободный от бляшек участок аорты вшивается искусственный сосуд, сделанный из инертного пластического материала, который не вызывает реакции окружающий тканей. Затем ветви этого сосудистого протеза выводятся к бедренным артериям и пришиваются в свободные от поражений участки. Таким образом, обходится закупоренный участок и кровь легко проникает в ноги.
Возможные осложнения аорто-бедренного шунтирования
Операция на брюшной аорте является большим хирургическим вмешательством. Правильное определение показаний позволяет снизить риск неблагоприятного исхода операции. Летальность после реконструктивных операций на аортоподвздошно-бедренном артериальном сегменте составляет около 3%. Основные осложнения аорто-бедренного шунтирования:
- Кровотечение во время или после операции
Кровотечения является наиболее опасным осложнением, так как брюшная аорта самый крупный сосуд в организме и кровопотеря может быть очень значительной. Причиной кровотечения чаще всего являются технические сложности во время операции - слишком большой вес пациента, рубцовые процессы после ранее проведённых вмешательств, атипичная анатомия сосудов. Все кровотечения, возникающие во время операции, должны быть обязательно надёжно остановлены. Хирург не может закрыть операционную рану, если имеется хоть малейшее сомнение в окончательной остановке кровотечения. После операции на сутки обязательно оставляется дренаж, по которому контролируется ситуация с кровотечением. При правильной хирургической технике риск кровотечения при аорто-бифеморальном шунтировании незначительный.
- Сердечно-сосудистая недостаточность
У ослабленных больных с тяжёлыми сопутствующими заболеваниями включение большого объёма сосудистого русла, которое происходит при успешном аорто-бедренном шунтировании, может привести к повышенным требованиям к деятельности сердца. Сердце должно прокачивать больший объём крови, к чему оно не всегда бывает готово. Для коррекции сердечной слабости в раннем послеоперационном периоде применяются препараты, стимулирующие сердечную деятельность. Больные после аортобедренного шунтирования требуют интенсивного наблюдения в первые 2-3 суток после операции, чтобы предупредить .развитие инфаркта миокарда.
- Эффект включения ишемизированных конечностей
Если аортобедренное шунтирование выполнялось по поводу критической ишемии, то ткани ног были в состоянии полужизни, начинались процессы распада белков, предгангренозные и гангренозные изменения. Внезапный запуск крови приводит к вымыванию из тканей продуктов незавершённого метаболизма, которые могут оказывать на организм токсическое действие. Чаще всего это проявляется изменением активности печёночных ферментов, почечных анализов. Может отмечаться повышение температуры тела, учащение дыхания и сердцебиения.
- Тромбозы глубоких вен и тромбоэмболия лёгочных артерий
Недостаток кровообращения, который существовал в ногах длительное время, приводит к образованию тромбов в мелких и крупных венах ног. Восстановление кровообращения может вызвать активизацию кровотока в венах и привести к "вымыванию" мелких тромбов с переносом их в лёгкие с развитием тромбоэмболии. Для профилактики этого осложнения используется назначение гепарина и максимально быстрая активизация пациента.
- Образование лимфатических скоплений и лимфотечение
Редкое осложнение, которое развивается при повреждении лимфатических узлов в паховых областях, когда образуются большие скопления лимфы в подкожной клетчатке. Осложнение неприятное, но при правильном ведении малоопасное. Необходимо настойчиво пунктировать скопления лимфы, не допуская их инфицирования. Постепенно накопление лимфы уменьшится, и проблема разрешится.
- Нагноение послеоперационных ран
Осложнение, которое может развиваться при плохой хирургической технике, технических трудностях на фоне рубцовых процессов, нарушении правил асептики, наличии инфекционного процесса в паховых лимфатических узлах. Нагноение послеоперационных ран опасно возможностью нагноения сосудистых протезов. Если оно поверхностное,то должно быть немедленно дренировано. Если в гнойный процесс вовлечён сосудистый протез, то он должен быть максимально удалён и заменён другим, в обход гнойной раны. Вообще, нагноение сосудистых протезов является самым сложным осложнением в сосудистой хирургии и требует от хирургов большой смелости и находчивости в лечении.
- Тромбоз сосудистого протеза
Обычно развивается или в первые дни после операции или через несколько месяцев или лет. Основной причиной тромбозов после аортобедренного шунтирование является нарушение оттока крови из протеза. Это бывает при неадекватном подборе размера протеза к отводящей артерии, недооценке воспринимающего русла. В нашей клинике проводится обязательная ультразвуковая оценка потока крови по шунту и отводящей артерии. При выявлении несоответствия между притоком и оттоком выполняются дополнительные методы разгрузки шунта. Чаще всего это дополнительные шунты к артериям голени. Поздние тромбозы могут развиваться из-за развития рубцовой ткани в анастомозах сосудов с протезом. Для выявления таких сужений всем больным после АББШ необходимо дважды в год проходить ультразвуковое обследование сосудистой реконструкции. При выявлении признаков нарушения проходимости кровеносных сосудов необходима дополнительная сосудистая коррекция.
![]()
Послеоперационный период
После восстановления прямого тока крови к ногам явления недостаточности кровообращения полностью ликвидируются. При простом физикальном осмотре важно определить, что ноги становятся тёплыми и немного отёчными. В первые 2-3 суток бывает нестабильное артериальное давление, поэтому пациенты находятся под наблюдением реаниматолога. На второй день удаляются дренажи из живота и ног. Полноценное питание начинается со 2 суток послеоперационного периода. Обезболивание достигается перидуральной анестезией, а к 3 суткам обычно оно уже не требуется. Вставать обычно разрешается после 3 суток с момента операции. При гладком послеоперационном течении пациенты выписываются обычно на 7-9 сутки после аортобедренного шунтирования.
Прогноз
Шунты служат долго — 95 % проходимы в течение 5 лет и около 90% в течение 10 лет. Продолжительность работы шунта зависит от общего состояния сосудов и соблюдения пациентом предписаний врача. Необходимо периодическое наблюдение у оперировавшего хирурга и контрольные ультразвуковые исследования. Для профилактики прогрессирования атеросклероза проводится комплекс мер по снижению холестерина и нормализации обмена веществ.
Программа наблюдения
Повторные осмотры у сосудистого хирурга и УЗИ проводятся через 3 месяца после выписки, а затем ежегодно. При контрольных осмотрах оценивается функция шунта, достаточность кровотока в ногах и правильность приёма пациентом назначенной антитромботической терапии.
Из медикаментозных препаратов чаще всего назначаются антитромботические средства - плавикс, тиклопидин, аспирин. Из методов лечебной физкультуры самым эффективным является лечебная ходьба 3-5 км в день или езда на велосипеде. Важно беречь ноги от различных микротравм и ссадин, особенно если имеется сахарный диабет.
Основа успешной жизни после аорто бедренного шунтирования это физические нагрузки, приём антитромботических препаратов и регулярный осмотр у лечащего врача с выполнением УЗИ контроля за функцией шунта. Если выявляются сужения шунта, то необходимо выполнить эндоваскулярную коррекцию. При выполнении этих предписаний вы забудете о риске гангрены от атеросклероза.
Читайте также:



