Операция на коленном суставе при повреждении мениска и порыве связок

Повреждения связок коленного сустава часто называют спортивной травмой. Это вполне объяснимо, поскольку прочные эластичные ткани, образующие связочный аппарат, обеспечивающий суставную функциональность, повреждаются только при чрезмерных нагрузках или при контактных жестких воздействиях (удары, падения). Опытный травматолог может с большой достоверностью определить характер травмы у прыгуна, горнолыжника, теннисиста, спринтера, баскетболиста, гимнаста, исходя из накопленного опыта и знания специфики спортивных нагрузок.
Причины разрыва связок
При нетипичных нагрузках может произойти частичная травма (надрыв связок) или полное нарушение целостности суставно-связочного комплекса (разрыв связок). Находясь под впечатлением от успехов спортсменов, развивающих огромную скорость на горнолыжных спусках, ставящих рекорды по прыжкам в высоту и длину, мы даже представить себе не можем, какие перегрузки выдерживает опорно-двигательная система, насколько синхронно и четко работают мышцы, сухожилия, связки.

Только в одном коленном суставе, чтобы обеспечить сгибание-разгибание, подвижность, повороты и фиксацию в одном положении и принимает участие четыре группы связок:
- Передние крестообразные;
- Внутренние боковые;
- Задние крестообразные;
- Медиальные коллатеральные.
Каждая из связок уязвима к определенным видам внешних воздействий, после чего требуется консервативное или хирургическое лечение. Согласно статистическим данным официальной медицины, наиболее распространенной является операция на передней крестообразной связке, которая подвергается серьезному травматическому воздействию. Надрывы и разрывы передней связки случаются в 20 раз чаще, чем травмы заднего связочного комплекса, причем женщины получают повреждения, в среднем, в 6 раз чаще, чем мужчины.
Надрыв или полный разрыв передней крестообразной связки колена связан с несколькими видами нетипичного воздействия. Передняя связка удерживает голень от чрезмерного смещения вперед и назад, допуская определенное превышение физиологической нормы амплитуды движений за счет эластичности тканей ее образующих.

Причинами разрыва коленных связок передней группы являются:
- Резкое контактное воздействие (удар по голени или бедру);
- Субъективное воздействие (внезапное торможение, приземление после прыжка);
- Смещение голени в наружную сторону при повороте бедра во внутреннюю плоскость (травма баскетболиста при прыжках с разворотом);
- Смещение голени во внутреннюю сторону при повороте бедра наружу;
- Фантом стопа, или травма горнолыжника (разрыв связки при вращении голени и положении сустава под прямым углом).
Разрыв ПКС лыжников и слаломистов связан и со спецификой спортивный экипировки. Во время падения назад верхний край ботинка передает усилие в область верхней части голени большеберцовой кости. Этот вид нагрузки, при котором бедренная кость смещается назад, а голень удерживается краем ботинка, вызывает разрыв передней крестообразной связки.
Разрыв задней крестообразной связки коленного сустава случается значительно реже. В основном, к повреждению этого отдела суставного аппарата приводит прямое механическое воздействие, что случается при автомобильных авариях, нанесении прямых ударов под колено (хоккейная травма), падения с горы, поднятия большого веса (травма тяжелоатлета).
При этой травме возникает сильнейший болевой синдром, который пациенты часто сравнивают с действием электрического тока. Колено быстро опухает, кожа в области травмы краснеет. Движение вперед, сгибание или разгибание колена становится невозможным. Иногда отечность распространяется далеко за пределы сустава, опускаясь к голени и лодыжке.

Разрыв крестообразной связки колена нередко бывает комбинированным, когда повреждается мениск, сосудистый комплекс, мягкие ткани. Если характер повреждения связок опытный травматолог быстро определит по выраженной симптоматике и обстоятельствам получения травмы, то присоединенные патологические процессы определяются с помощью рентгенограммы, артроскопии, КТ и МРТ. Тяжелым случаем в медицинской практике считается множественная травма, когда происходит перелом колена, растяжение сухожилий и разрывы связок в нескольких местах.
Срочная операция на связках коленного сустава
В хирургической практике существует несколько методик и философских подходов к проведению операции на коленных связках. Специалист выбирает технику, исходя из характера повреждения, возраста, состояния пациента, клинических показаний.

Срочная операция по восстановлению связок проводится в течение 2-5 дней после получения травмы. Пациента доставляют в больницу с жалобами на сильную боль в области колена, потерю двигательной функции.
Первая помощь осуществляется по стандартной схеме — удаление крови из суставной полости, фиксация конечности с помощью компрессионной повязки. После оперативной диагностики хирург назначает операцию по сшиванию разорванных связок (если в ходе обследования не был выявлен разрыв мениска, перелом колена и другие повреждения, требующие специальной подготовки к радикальной хирургии).
Большую важность представляет оперативность оказания помощи, поскольку разорванные связки быстро укорачиваются, теряют эластичность, а их концы рассасываются. Если операция не будет выполнена в ближайшие дни после травмы, в дальнейшем потребуется более серьезное вмешательство — пластика связок коленного сустава.
Операция назначается в том случае, если врач счел нецелесообразным проводить консервативное лечение. Современная диагностика дает возможность с высокой степенью достоверности оценить шансы на успешное лечение при использовании радикальных и консервативных методик.
Реконструкция связок коленного сустава
Реконструкция, или пластика коленного сустава, показана при старых травмах, когда прошло более двух месяцев с момента повреждения суставного аппарата. К этому времени связки укорачивается, частично атрофируются, полностью теряет способность к растягиванию.

Для замещения утраченного фрагмента используют синтетические материал или часть сухожилия. Искусственные заменители применяют при лечении людей преклонного возраста, а в отношении молодых пациентов осуществляется пластика с использованием трансплантата, взятого из сухожилия связки надколенника или сухожилия полусухожильной мышцы. Собственный биологический материал называют аутотрансплантатом, взятый у донора — аллотрансплантатом.
Стандартная схема проведения пластики связок
Для проведения операции на передней крестообразной связке используется передневнутренний доступ, для хирургии задней (связки) — задневнутренний. Если приходится восстанавливать несколько связок одновременно, практикуется передневнутренний доступ. Дополнительный разрез осуществляется в области коленного сустава, и в области извлечения ткани для трансплантата (по внешней поверхности бедра).
Больной лежит на спине (анестезия эпидуральная или общий наркоз). На поверхностях голени и бедра просверливаются отверстия для проведения трансплантата. Из волокнистой бедренной ткани (фасции) вырезают полосу шириной 3 см, длиной около 25 см. Ленту протягивают в созданные отверстия и перекрещивают над участком разрыва связки, после чего сшивают трансплантат и связку прочным биополимерным материалом (рассасывающие фиксаторы).
Раны послойно ушиваются, устанавливается дренаж. Конечный этап – иммобилизация конечности пластиковой шиной. Существуют и другие техники проведения пластики связок – выбор метода осуществляет хирург, исходя из характера и масштаба травмы.
Реконструкция с использованием связки надколенника является более сложной, но зато обеспечивает превосходный результат (по показателям стабильности и подвижности колена). Суть операции состоит в следующем: хирург отсекает часть связки вместе с костными фрагментами, что необходимо для закрепления ткани трансплантата в кости сустава. Сращение связки с губчатой костью осуществляется в течение трех недель. Фиксация аутотрансплантата в костных каналах осуществляются с помощью титановых или биополимерных (рассасывающихся) винтов.
Артроскопия — малотравматичная операция, при которой хирург проводит манипуляции под контролем специального аппарата, не обнажая сустав. Хирургический доступ — 2 небольших прокола (не более 2 см), через один из которых вводится миниатюрная оптическая камера, через другой – инструменты. Оптика дает увеличение в 40-60 раз.

При сложных комбинированных операциях одновременно проводится частичная резекция мениска и восстановление крестообразной связки. Самый сложный момент — определение степени натяжения трансплантата, который, в комплекте со связкой должен обеспечить сгибание, разгибание, натяжение мышц сустава в пределах атомической нормы. Слабое натяжение приведет к разбалтыванию и нестабильности сустава, тугая фиксация влечет за собой ограничение подвижности колена.
Подготовка к операции
Период подготовки к операции —2 недели. В течение этого времени врачи составляют схему лечения, выбирают методику проведения хирургии с учетом возраста пациента и его образа жизни (большинство спортсменов планируют вернуться к прежним нагрузкам). Больному подробно рассказывают, как будет проходить операция, какие действия должны быть предприняты в первые и последующие дни пребывания в больнице, чтобы восстановление осуществлялось наиболее эффективно. Пациент сдает анализы, проходит диагностическое обследование у специалистов по направлению оперирующего врача.
Противопоказания к проведению операции на связках колена
Противопоказания те же, что и при всех иных видах хирургии:
![]()
Гнойные инфекции;- Простудные болезни;
- Заболевания органов кроветворения;
- Постинфарктное и постинсультное состояние;
- Злокачественная гипертония;
- Некоторые аутоиммунные заболевания.
Относительными противопоказанием является наличие дегенеративных изменений в суставной ткани, атрофия мышц и связок.
Осложнения после операции
После операции на ПКС и задней крестообразной связке осложнения проявляются редко. Оперативное лечение проводится по хорошо отработанной схеме, с применением высокотехнологичного оборудования и инструментов, что определяет внушительные показатели полной реабилитации пациентов, даже с осложненными травмами. Тем не менее, о возможных последствиях пациент должен знать. К побочным эффектам относятся следующие проявления:
- Болевой синдром в течение двух дней;
- Опухание колена;
- Лихорадка, температура (реакция на хирургическое вмешательство);
- Внутренние кровоизлияния;
- Разрыв трансплантата (очень редко);
- Инфекционное воспаление костяной ткани;
- Онемение конечности (частичная потеря чувствительности);
Для предотвращения развития сепсиса и образования тромбов после операции назначают антибиотики и антикоагулянты в профилактических дозах. При соблюдении рекомендаций врача, касающихся подготовки к операции и поведения после хирургии, риск осложнений сводится к минимуму.
Реабилитация
Программа реабилитации после операции на связках коленного сустава разрабатывается индивидуально для каждого пациента. Врачи расписывают занятия и процедуры по часам, требуя точного выполнения всех пунктов. В первые дни показан покой и холод на прооперированную область. На третий день назначают упражнения на сгибание-разгибание сустава с помощью эластичной ленты. На 4 день ногу сгибают в колене под прямым углом.

Для восстановления силы четырехглавой мышцы применяют электростимуляцию и специальные тренажеры. Ходьба разрешается на четвертый день с костылями, и только в ортезе. Каждую неделю нагрузка увеличивается на 25%.
Вторая фаза реабилитации начинается со второй недели после операции. Пациенту разрешают тренировать сустав, выполняя приседания и отведение ноги в сторону в выпрямленном и согнутом положении. При усилении отечности и боли в области колена, нагрузки вновь уменьшают.
Основные упражнения проводятся на сгибание-разгибание колена. В третьем и четвертой фазе восстановления осуществляется тренировка на укрепление всех мышц конечности, восстановление симметричной нагрузки (правая-левая нога). Через 4 недели разрешается ходить без ортеза и костылей, если восстановлена функциональность четырехглавой мышцы.
К лечебным процедурам относится массаж, физиотерапия, солевые ванны, прием витаминных комплексов. Массаж проводится по ходу движения лимфы (снизу-вверх) от стопы, и до колена. Травмированная область в первые недели после операции не массируется.
Врачи предупреждают о недопустимости превышения нагрузок во время прохождения пооперационной реабилитации. Во-первых, это может привести к разрыву ткани трансплантата, во-вторых, нарушить баланс связочного аппарата. Потребуется повторная операция, которая не всегда бывает успешной.
Длительный период сохранения боли после операции является признаком ущемления нервных окончаний, тугое разгибание колена – свидетельствует о чрезмерном натяжении трансплантата. Необходимо известить хирурга о неприятных ощущениях и дискомфорте, чтобы были предприняты соответствующие меры по их устранению.
Недопустимо увеличивать угол сгибания, если это не предусмотрено программой реабилитации. Восстановление после травмы проходит у всех по-разному (это касается и личных ощущений и длительности времени реабилитации). Срок восстановления никак не влияет на конечный результат, а лишь свидетельствует о разных возможностях организма.
Стоимость операции
Срочная операция выполняется бесплатно (если пациент поступил на скорой помощи после травмы). Задачей хирурга является проведение экстренной диагностики, удаление крови из суставной полости, сшивание связок, либо фиксация конечности (гипс, пластик). Срочная помощь направлена на устранение факторов, угрожающих жизни и здоровью человека. В стальных случаях операция платная.
Плановая операция по реконструкции связок стоит от 39 тысяч рублей. Цена зависит от выбранной хирургической техники, масштаба травмы, статуса клиники, условиям пребывания (комфортности). Реабилитация оплачивается отдельно. Судя по отзывам пациентов, большинство из которых являются спортсменами, операция на связках колена позволяет полностью восстановить функциональность сустава, вести активный образ жизни, и даже заниматься спортом на профессиональном уровне.
Видео: операция при повреждении передней крестообразной связки коленного сустава
Операции и манипуляции
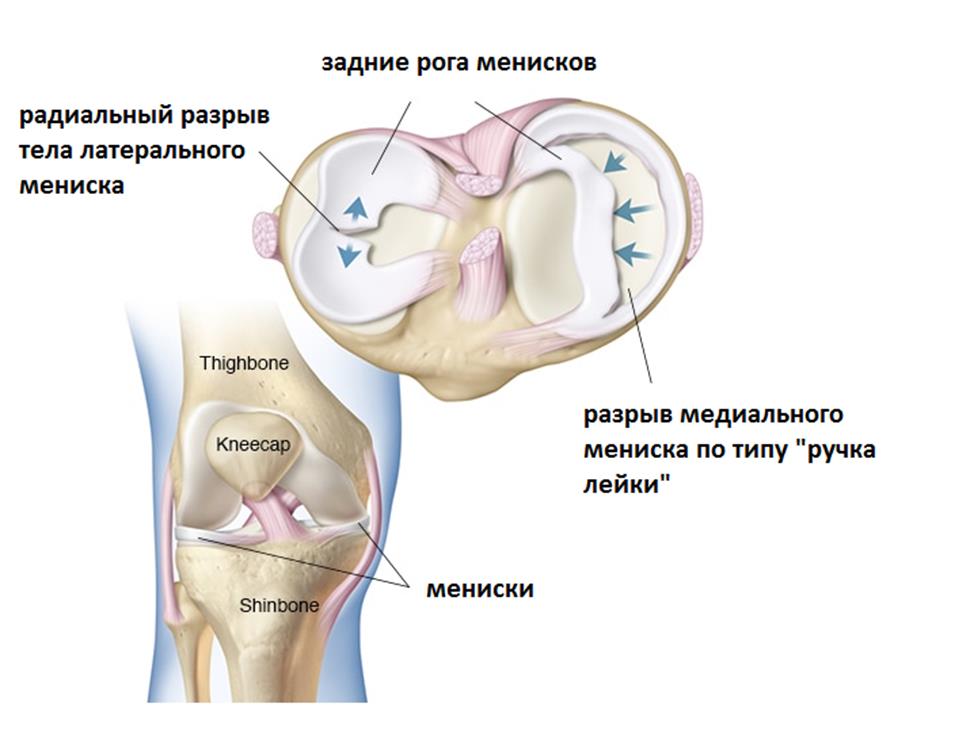
Разрыв мениска - одна из наиболее часто встречаемых внутрисуставных проблем коленного сустава.
К разрывам мениска у молодых пациентов чаще всего приводит резкое скручивание на согнутой ноге, особенно в тех случаях, когда она нагружена весом тела.
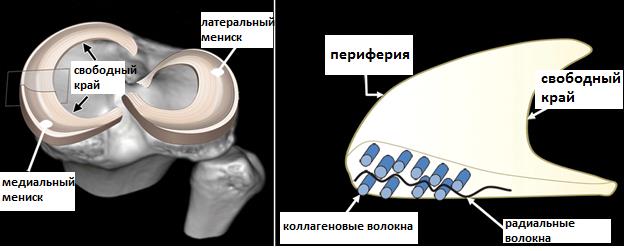
В каждом коленном суставе существуют 2 мениска, медиальный (внутренний) и латеральный (наружный) – это С-образные прокладки из плотной соединительной ткани, обеспечивающие плотное прилегание округлых мыщелков бедренной кости к плоским мыщелкам большеберцовой кости.
При небольших разрывах иногда достаточно небольшого периода покоя и консервативного лечения для того, чтобы облегчить или полностью убрать симптомы. В других случаях требуется хирургическое лечение.
В зависимости от морфологии повреждения мениска может потребоваться либо его резекция, то есть частичное удаление, либо шов мениска.
В настоящее время считается, что мениск нужно восстанавливать (сшивать) во всех возможных случаях, так как резекция, даже экономная, всё равно грубо нарушает естественную биомеханику коленного сустава. К сожалению не каждый разрыв мениска технически возможно сшить. Многие разрывы имеют комбинированный, раздавленный характер, и низкое качество тканей в этих случаях позволяет провести только резекцию повреждённого участка мениска.
Симптомы разрыва мениска.
Если у вас порвался мениск, вы можете испытывать следующие симптомы:
-треск, хруст в суставе.
-отёк, опухлость, ощущение распирания
-боль, в особенности при сгибании и скручивании (ротации)
-неполное разгибание коленного сустава
При всех этих симптомах необходимо обратиться к врачу травматологу-ортопеду, специализирующемуся на артроскопии коленного сустава.
Причины разрыва мениска.
Обычно мениск разрывается при резком скручивании и осевой нагрузке на полусогнутую ногу, что происходит при резком старте или наоборот внезапном торможении. Глубокие приседания и поднятие тяжестей из положения приседа может иногда приводить к разрыву мениска. Дегенеративные изменения на фоне гонартроза также могут приводить к разрыву мениска, чаще в виде расслоения и комбинированных повреждений.
Факторы риска разрыва мениска.
Занятия спортом связанные с резкими скручиваниями и поворотами на фиксированной ноге, такие как футбол, баскетбол, теннис, контактные единоборства. Риск разрыва мениска при этом увеличивается с возрастом в связи с накоплением дегенеративных изменений.
Последствия повреждения мениска.
Диагностика разрыва мениска.
Разрыв медиального мениска часто может быть выявлен во время физического осмотра. Для этого существует целый ряд диагностических тестов.
Наиболее чувствительным клиническим признаком является боль в проекции суставной щели на уровне повреждения. При высокой сенситивности, данный способ не обладает высокой специфичностью именно для разрывов мениска. Помимо пальпации суставной щели существует ряд провокационных тестов.
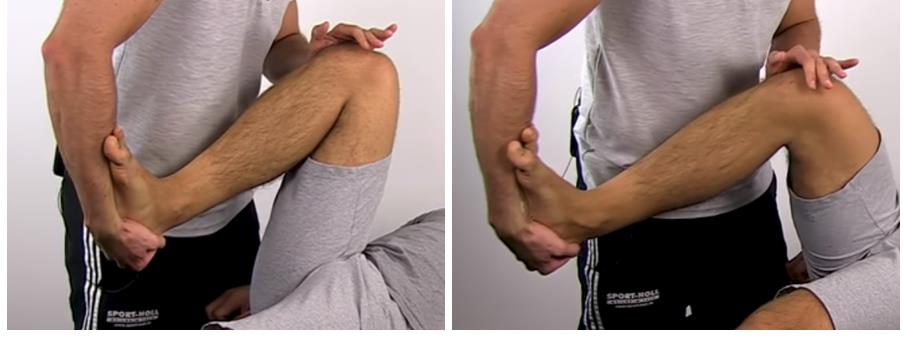
Тест Apley. Специфичность 58 %
Положение на животе. Бедро фиксируется коленом осматривающего. Осуществляется тракция за нижнюю часть голени и поочерёдно наружная и внутренняя ротация голени. При этом оценивается уровень подвижности.
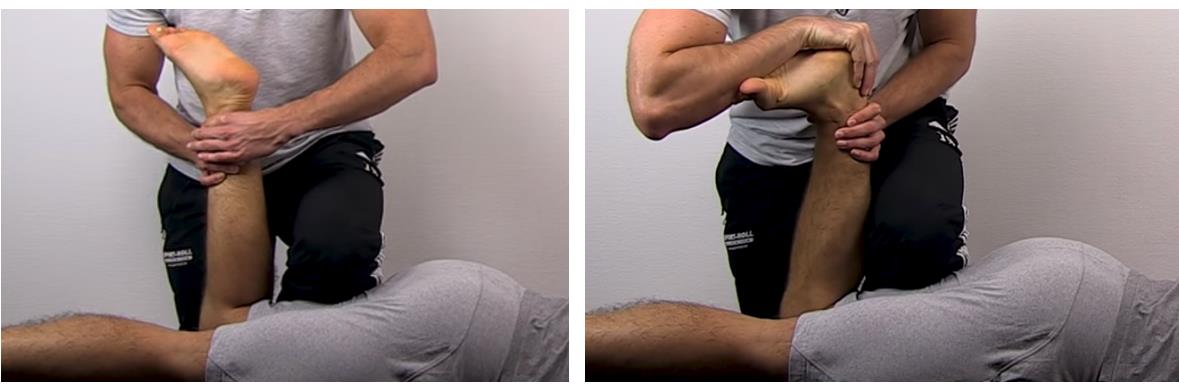
Затем тест повторяется с выполнением компрессии. При этом оценивается боль, крепитация, амплитуда движения.
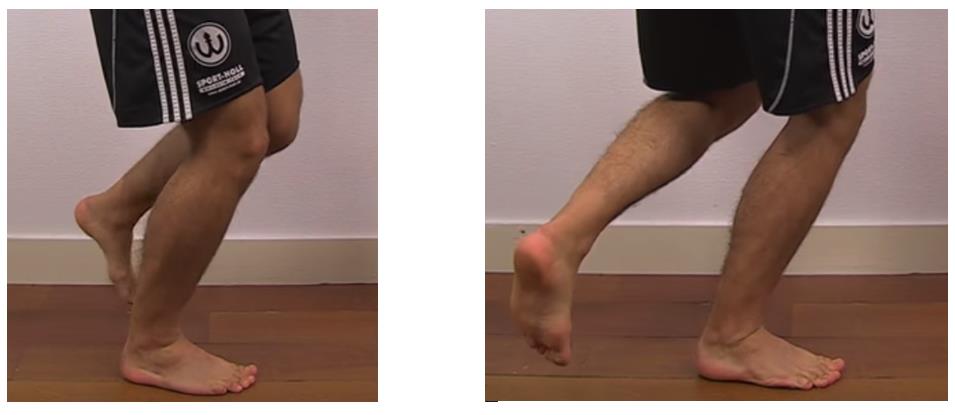
Следующим тестом который мы рассмотрим будет тест Thessaly.
Сенситивность 64 % специфичность 53 %.
Пациент стоит на больной ноге согнутой в коленном суставе на 20 градусов. После чего выполняет скручивание попеременно в наружную и внутреннюю сторону, как позитивный результат расценивается при появлении боли и щелчков.
Тест McMurray's, считается более аккуратным,
его точность порядка 73 %.
Для выполнения теста Мак Мюррея пациент укладывается на спину, нога пациента фиксируется в положении ротации за стопу одной рукой, при этом на коленный сустав оказывается давление либо снаружи либо изнутри, нога разгибается. Необходимо повторить тест с различной ротацией голени и различным направлением давления на коленный сустав. Пальпируемый щелчок или клик сопровождаемый болью подтверждает диагноз разрыва мениска.
Напоминаем вам, что эти тесты носят предварительный характер, их выполнение необходимо для того чтобы заподозрить повреждение мениска. Для инструментального повреждения наиболее часто используется МРТ.
При этом можно предварительно оценить протяжённость и характер разрыва, спланировать хирургическую тактику.
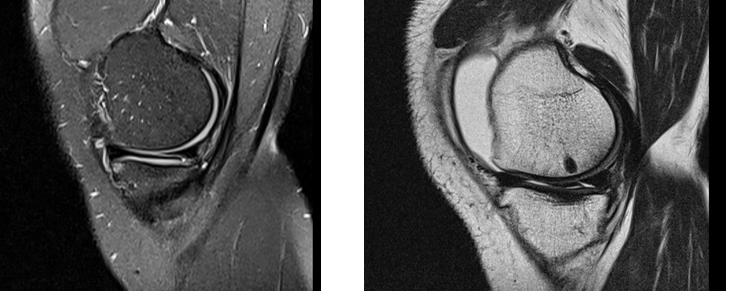
Классификация разрывов мениска.
Существует несколько основных классификаций разрывов мениска. Простая описательная классификация основана на локализации повреждения (красная\розовая\белая зоны).

В подавляющем большинстве случаев разрывы мениска носят дегенеративный характер и представляют собой раздавленные комплексные повреждения его свободного края.
Горизонтальные и комбинированные дегенеративные разрывы чаще встречаются у более возрастных пациентов и появляются без предшествующей травмы.
Лечение разрыва мениска.
Консервативное лечение используется как основный метод лечения в случае комплексных дегенеративных разрывов свободного края без механического компонента в виде блока сустава, заклинивания. Функциональный покой, разгрузка, холод местно по 30 минут 5 раз в день, приём НПВС, внутрисуставное введение препаратов гиалуроновой кислоты или богатой тромбоцитами плазмы, лечебная физкультура с методистом, зачастую дают такой же результат как артроскопическая санация, при этом без каких либо хирургических рисков.
Оперативное лечение разрыва мениска.
В большинстве случаев разрыва мениска до настоящего времени в основном выполняют его частичную или парциальную резекцию. В настоящее время эта тактика во всём мире пересматривается в пользу выполнения реконструкции или шва мениска. Резекция производится при комплексных, дегенеративных и радиальных разрывах, при всех остальных типах разрывов возможно выполнения шва мениска.
После резекции мениска в 80 % случаев улучшение наблюдается уже на следующий день после операции. В 20 % случаев болезненность и другие симптомы постепенно регрессируют на протяжении нескольких месяцев. Хорошие результаты наблюдаются в основном у молодых пациентов (младше 40 лет) в условиях отсутствия деформации конечности и признаков артрита, с повреждением одного мениска.
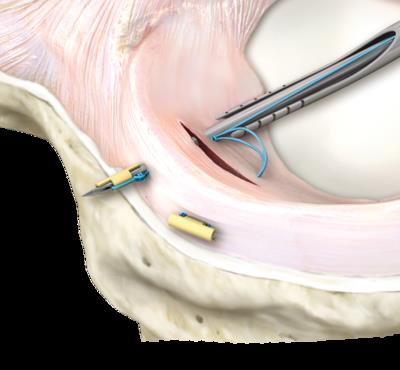
Шов мениска.
Лучшими кандидатами для шва мениска являются свежие разрывы в паракапсулярной (красной) зоне. Так как эта зона хорошо кровоснабжается, такие разрывы хорошо срастаются. Соответственно чем дальше от красной зоны, тем хуже кровоснабжение и тем больше риск несращения. Продольные и вертикальные разрывы срастаются лучше чем радиальные, горизонтальные и дегенеративные.
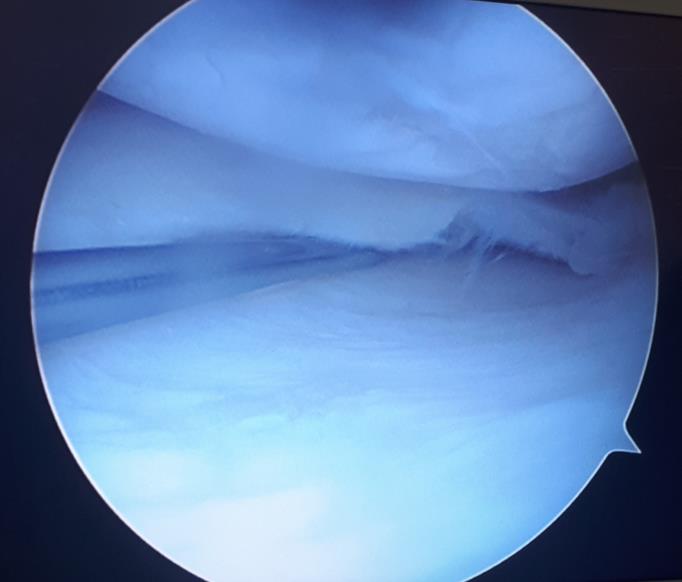
Ниже приведём пример сшивания небольшого полнослойного вертикального разрыва заднего рога медиального мениска у 18 летнего пациента нашей клиники.
На протяжении 1 года он испытывал боли и дискомфорт при выполнении приседаний, беге, скручивании на повреждённом ранее коленном суставе, выполнил МРТ и обратился к нам в клинику.
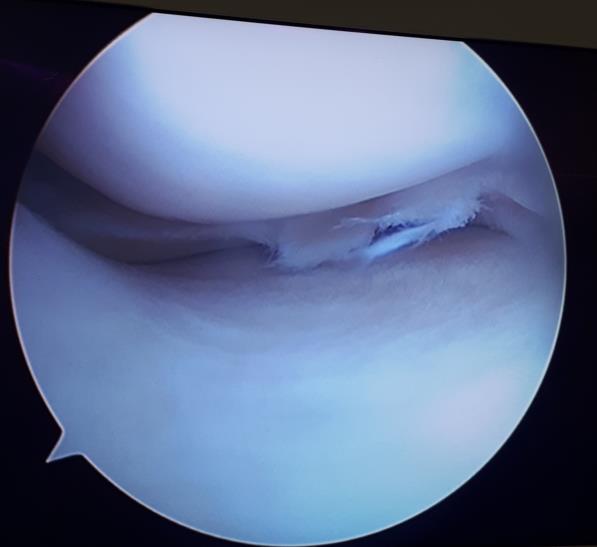
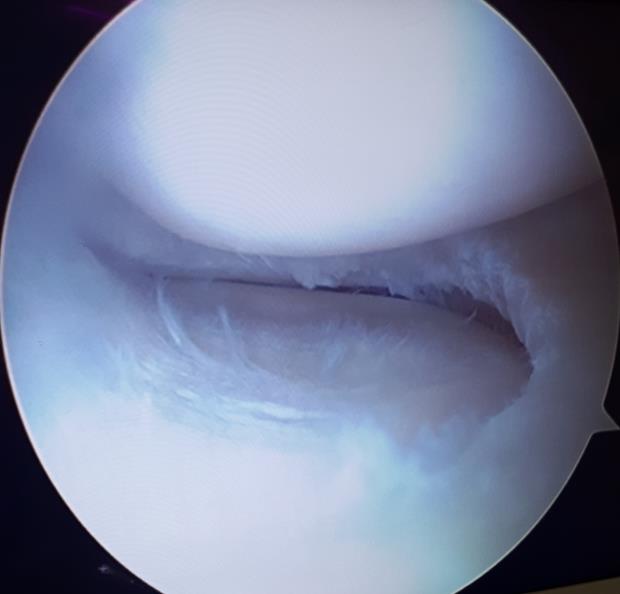
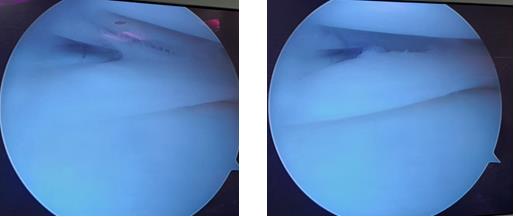
При выполнении артроскопии визуализируется вертикальный разрыв заднего рога медиального мениска.
Следующим этапом производится обработка краёв разрыва при помощи специального щупа с алмазной щёткой на кончике. Благодаря этому обнажаются коллагеновые волокна которые служат хорошим субстратом для фиксации клеток, которые в дальнейшем образуют в месте разрыва рубцовую ткань.
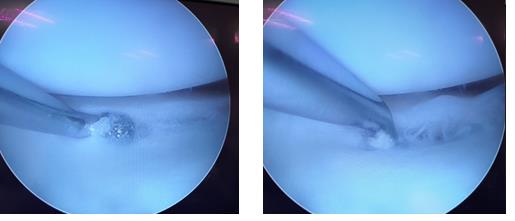
Использование такого инструментария позволяет не делать дополнительных доступов и снижает риск повреждения прилегающих к менискам сосудистых и нервных структур.
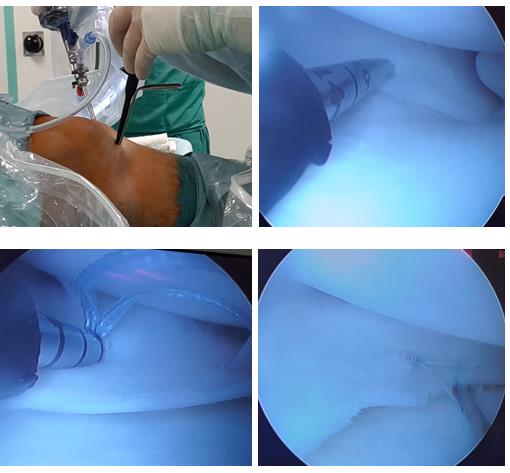
В существующей литературе описано, что мениски лучше срастаются, если одновременно выполняется пластика передней крестообразной связки. По видимому, это связано с тем что при пластике ПКС выполняются костные каналы значительного диаметра по которым внутрь сустава поступают стволовые клетки костного мозга, способствующие лучшему сращению разорванного мениска, а также более щадящая реабилитация. Опираясь на эти данные, ортопеды начали делать трефенеционные отверстия в прилежащих к разрыву мениска участках кости, а также использовать новейшие регенеративные технологии в попытке увеличить вероятность хорошего и надёжного сращения разорванного мениска. В том числе для стимуляции регенеративного потенциала возможно использование васкулярно-стромальной фракции мезенхимальных клеток жировой ткани и богатой тромбоцитами плазмы, но об этом чуть позже.
В такой ситуации после резекции изменённого участка мениска можно ожидать длительно сохраняющийся болевой синдром, синовит и прогрессирование артроза, несмотря на резекцию повреждённого участка мениска. Для того чтобы улучшить внутрисуставной гомеостаз и дать возможность хрящевой ткани адаптироваться к изменённой биомеханике сустава можно использовать внутрисуставное введение богатой тромбоцитами плазмы и стволовых клеток жировой ткани.
Современные возможности ускоренной реабилитации при разрыве мениска и других внутрисуставных повреждениях коленного сустава.
Am J Sports Med. 2017 Feb;45(2):339-346. doi: 10.1177/0363546516665809. Epub 2016 Oct 21.
Проспективное, двойное-слепое, рандомизированное сравнение результатов лечения гиалуроновой кислотой и богатой тромбоцитами плазмы.
Биология лечения остеоартрита коленного сустава.
Использование богатой тромбоцитами плазмы (БОТП) в лечении остеоартрита продемонстрировало различные результаты в рандомизированных контролируемых исследованиях в сравнении с гиалуроновой кислотой. Биологический анализ использования БОТП показал выраженный противовоспалительный эффект.
Целью исследования было оценить клинический и биологический эффект внутрисуставного введения БОТП в сравнении с гиалуроновой кислотой (ГК)
Уровень доказательности – 1.
111 пациентов с симптоматическим остеоартритом получали серию из 3 инъекций БОТП либо ГА под ультразвуковым контролем. Клинические данные собирались непосредственно перед началом лечения, и потом 4 раза в течение 1 года. Синовиальная жидкость бралась для анализа провоспалительных и противовоспалительных факторов перед началом лечения, через 12 и 24 недели после лечения. Для оценки клинического и биологического результата использовались несколько шкал: (1) Western Ontario and McMaster Universities Osteoarthritis Index (WOMAC) pain subscale; (2) International Knee Documentation Committee (IKDC) subjective knee evaluation, visual analog scale (VAS) for pain, and Lysholm knee score, а также производилась сравнительная оценка провоспалительных и противовоспалительных факторов в синовиальной жидкости.
Результаты исследования: БОТП оказалась более эффективной чем гиалуроновая кислоты по всем оценочным шкалам через 12 и 24 недели после проведенного лечения, а также достоверно имела более сильно выраженный противовоспалительный эффект за счёт снижения провоспалительных цитокинов, таких как интерлейкин 1 и фактор некроза опухоли альфа.
В другом исследовании первого уровня доказательности (Am J Sports Med. 2016 Apr;44(4):884-91. doi: 10.1177/0363546515624678. Epub 2016 Feb 1.) , проведённом FDA, главным органом регламентирующим легализацию того или иного метода лечения или лекарственного препарата в США, также была показана эффективность БОТП превышающая таковую препаратов гиалуроновой кислоты на сроках наблюдения 6 и 12 месяцев после лечения.
Ещё о применении БОТП и СВФ вы можете узнать из этой статьи.
Реабилитация после разрыва мениска
Реабилитация после разрыва мениска очень сильно варьирует в зависимости от характера и объёма операции, возраста пациента, сопутствующих повреждений коленного сустава. Так при небольшом радиальном или горизонтальном разрыве свободного края, после парциальной резекции пациент сразу же может ходить с полной нагрузкой без особых ограничений. В случае если выполнялась резекция по поводу значительного комбинированного разрыва площадью более 30% от мениска сустав может длительно адаптироваться к новой системе распределения нагрузки. В таких случаях требуется функциональный покой и разгрузка коленного сустава на протяжении нескольких недель после вмешательства. В послеоперационном периоде может потребоваться внутрисуставное введение лекарственных препаратов. Хорошо себя зарекомендовали обогащённая тромбоцитами плазма и гиалуроновая кислота.
В тех случаях когда выполняется шов мениска, осевая нагрузка лимитируется на срок до 6 недель (пациент ходит с дополнительной опорой на костыли). Для стимуляции регенерации после шва мениска также показано интраартикулярное введение богатой тромбоцитами плазмы.
Читайте также:



