Новые технологии по операциям коленного сустава
2020. ИИ и сенсоры обеспечат успешность эндопротезирования коленного сустава

Эндопротезирование сустава (особенно, его полная замена) - это все еще лотерея. Может повезет, и ничего болеть не будет, а может, и не повезет. Итальянские стартапы Rejoint и Sensoria Health создали решение для повышения успешности полной замены коленного сустава. Rejoint - предлагает технологию персонализированной 3D-печати протеза (из сплава кобальта и хрома). Для проектирования протеза используется компьютерная томография и система на базе машинного обучения. После операции пациенту предоставляется наколенный бандаж (и носок) с датчиками, которые передают информацию на смартфон и лечащему врачу. За счет контроля процесса реабилитации решение позволит уменьшить срок реабилитации и предотвратить необходимость повторных операций.
2019. Российский эндопротез НЭВЗ-Керамикс прослужит не менее 10 лет
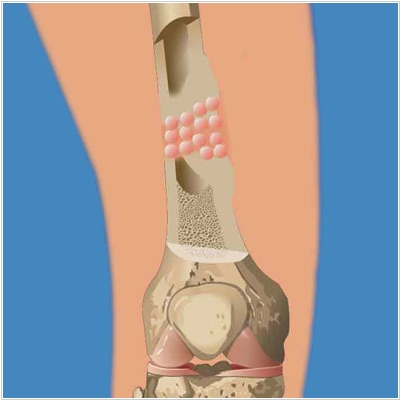
Российская компания НЭВЗ-Керамикс провела (в немецком центре EndoLab GmbH) испытания новой конструкции эндопротеза коленного сустава, разработанной совместно со специалистами Новосибирского государственного технического университета. Особенностью конструкции являются суставные поверхности, выполненные из биостабильного керамического матрикса. Разработка представляет собой симбиоз современных решений из мировой практики применения эндопротезов коленного сустава в купе с преимуществами применения зарекомендовавшей себя в паре трения керамика / полиэтилен. По результатам испытаний, имитирующих нормальную ходьбу человека, эндопротез выдержал 5 млн сгибаний. Этого хватит минимум на 10 лет.
2018. В Германии создали настраиваемый протез тазобедренного сустава
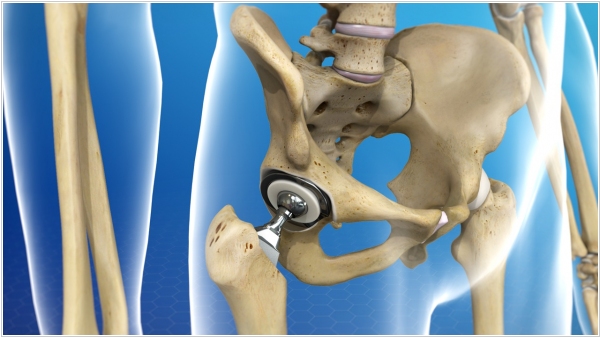
При эндопротезировании тазобедренного сустава часто получается, что одна нога оказывается чуть длиннее другой, а пациенту приходится всю жизнь носить специальную (выравнивающую) обувь. И конечно, именно немцы (которые, пожалуй, лучше всех в мире делают эндопротезирование) придумали как эту проблему решить. Команда из Института интегральных схем общества Фраунгофера разработала систему, которая позволяет точно обеспечить одинаковую длину ног во время операции. Она использует оптические датчики, настраиваемый имплант, который можно регулировать по длине, а также программное обеспечение, которое подсказывает хирургу, какую длину выставить.
2016. Новый искусственный хрящ самостоятельно борется с артритом

Обычно врачи не делают операции по замене тазобедренного сустава пациентам моложе пятидесяти, потому что искусственные суставы, как правило, служат меньше двадцати лет. Повторная операция, в ходе которой доктора удаляют износившийся эндопротез, увеличивает риск проникновения инфекции и может привести к артриту разрушению кости. Учёные из университета Вашингтона в Сент-Луисе вырастили из стволовых клеток суставной хрящ и с помощью генной инженерии заставили его вырабатывать противовоспалительные вещества. Исследователи полагают, что хрящ из живой ткани можно будет использовать для поверхностного эндопротезирования - операции, в ходе которой протезом заменяют только поверхность головки тазобедренного сустава. Если всё пройдёт хорошо, через три-пять лет начнутся клинические испытания этих био-протезов на людях.
2014. Врачи научились распечатывать мениск коленного сустава на 3D-принтере

В коленном суставе находится два хрящевых образования – мениски, которые служат для амортизации при движении и защиты суставного хряща. Колени испытывают огромную нагрузку в течение всей жизни, и именно мениски чаще всего травмируются. На сегодняшний день поломанный мениск просто удаляют, чтобы убрать боль. Однако, это снижает качество жизни человека и значительно увеличивает последующий риск развития остеоартрита. Американские врачи из медицинского центра Колумбийского университет научились распечатывать мениск на 3D-биопринтере. Причем, материал, из которого они печатают - это не просто мертвый пластик. Он содержит живые протеины, которые позволят имплантанту притягивать стволовые клетки организма для дальнейшего развития сустава.
2014. Видео: Эндопротезирование тазобедренного сустава, распечатанного на 3D-принтере
Британские хирурги впервые напечатали тазобедренный сустав для эндопротезирования на 3D-принтере и использовали стволовые клетки пациентки, чтобы зафиксировать его на месте. Имплантат для 71-летней пациентки больницы при Саутгемптонском университете был напечатан на основе 3D-файлов, изготовленных по подробным КТ-сканам. В качестве материала использовался титановый порошок, тонкие слои которого спекались под воздействием лазерного луча. А в качестве "клея", который позволит надежно зафиксировать имплантат на месте использовался материал из стволовых клеток пациентки. Хирурги уверены, что технология трехмерной печати может кардинально изменить ход проведения сложных ортопедических операций. Однако, как и другие инновационные технологии, сейчас она далеко не всем по карману. 3D-печатный имплантат и операция обошлись пациентке в 12000 фунтов.
2013. Ручка-биопринтер позволяет хирургу печатать ткани прямо во время операции
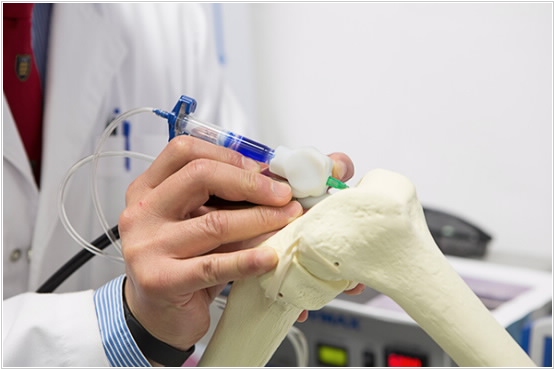
Уже, наверное, никто не сомневается, что 3D-биопринтеры скоро станут неотъемлемой частью медицины и будут использовать для создания искусственных органов и тканей. Но до сих пор речь шла об использовании больших биопринтеров в лабораториях. А вот австралийские ученые из университета Вуллонгонг подумали, почему бы не сделать портативный биопринтер, с помощью которого можно формировать нужные ткани и прямо на живом человек. И вот результат - BioPen - биопринтер в форме ручки, на которую по трубочкам подаются материалы: стволовые клетки и полимер (который обеспечивает нужную структуру, а потом растворяется через некоторое время). Ультрафиолетовый излучатель на кончике ручки обеспечивает быстрое застывание био-чернил. Использовать BioPen сначала собираются для ортопедических операций по эндопротезированию суставов, в которых нужно восстанавливать поврежденные хрящи и кости.
2013. Искусственный суставный хрящ позволит избавиться от артрита
При артрите, который не лечится лекарствами, изношенный сустав заменяют на пластиковый или металлический протез. Однако, такие имплантанты далеки от идеала. Специалисты по ортопедии из университета Дьюка (США) смогли создать синтетический сустав, который имплантировать пациенту будет гораздо проще, чем “железяку”. То есть, замене в таком случае подлежит только, собственно, изношенная часть сустава - его не надо безжалостно удалять, превращая человека в киборга с металлом в конечностях. Материал для синтетических хрящей состоит из переплетенных меж собой пучков волокон, каждое из которых не толще человеческого волоса. В итоге получается крепкое, гибкое и не пересыхающее чудо медицинской инженерной мысли. Затем в волокно оное вживляются стволовые клетки пациента. Из них вырастает живой хрящ толщиной примерно в один миллиметр. Полученную ткань пересаживают больному в суставы. Выращенная из стволовых клеток прочная белковая субстанция срастается с естественной хрящевой тканью пациента без отторжения.
2013. Простой имплантант возвращает подвижность коленному суставу
Остеоартроз (поражение хрящевой ткани суставов) - самая распространенная причина нетрудоспособности, вызывающая ухудшение качества жизни и значительные финансовые затраты у пожилых людей. Из-за боли в суставе человек начинает меньше двигаться, что способствует дальнейшей дегенерации сустава. Лечить остеоартроз пока не научились, поэтому рано или поздно наступает необходимость в эндопротезировании сустава, а это дорогая и сложная операция. Американская компания KineSpring придумала простой имплантант, который позволяет (за недорого) оттянуть необходимость протезирования на значительное время. Его конструкция содержит крепления для костей и пружину, и устанавливается он очень просто с помощью малоинвазивной операции. Имплантант KineSpring позволяет снизить нагрузку на коленный сустав на 13 кг и значительно снижает болевые ощущения. Как он работает - смотрите на видео.
2013. Внешний электростимулятор помогает лечить суставы

В результате различных травм и заболеваний (остеоартрозов, артритов и т.д.) коленный сустав может частично или полностью терять двигательные функции. Из-за болевых ощущений человек старается не ходить, при этом мышцы вокруг сустава атрофируются, возникает отек. Такая же ситуация может возникнуть после операции эндопротезирования коленного сустава (замене компонентов сустава имплантантами). Американская компания DJO Global выпустила (и сертифицировала в FDA) наружный электростимулятор Empi Phoenix, который одевается на колено и имеет 3 функции (программы): предотвращение атрофирования мышц (за счет их стимуляции электрическими импульсами), устранение боли (за счет стимуляции нервных окончаний), и устранение отека (за счет электростимуляции циркуляции крови).
С возрастом суставы изнашиваются, да и в течение жизни могут подвергаться чрезмерным нагрузкам и неожиданно травмироваться. Страдают все суставы тела, но коленный сустав является одним из самых активных сочленений, поэтому он поражается наиболее часто. Имплантация нового коленного сочленения уверенно удерживает по частоте эндопротезирования второе место, на первом же месте по частоте замены стоит тазобедренный сустав.
В настоящее время в мире выполняется в год около сотни тысяч первичных операций по замене коленного сустава.
Помимо травм и старческого износа коленного сочленения, есть еще много патологий, в результате развития которых появляется необходимость оперативного вмешательства. Это могут быть воспалительные процессы, нарушение костного генеза, подагра и другие изменения метаболизма. Некоторые из них приводят к инвалидности. Для того, чтобы улучшить качество жизни, самым оптимальным решением во многих случаях является своевременная замена суставов. С новым суставом у человека появляется забытый энтузиазм, он начинает (продолжает) заниматься спортом, открываются новые возможности в повседневной жизни и работе, при проведении досуга.
Техника операции по эндопротезированию отшлифована до малейших нюансов и для квалифицированного специалиста не представляет трудности. Пораженные фрагменты сустава извлекаются, а на их место крепятся искусственные протезы из разных материалов – сплавов металла, керамических и полимерных композиций или их комбинаций. Эти искусственные конструкции (протезы) называют имплантатами.
Медицинская промышленность выпускает разнообразную линейку протезов, удовлетворяющих любой спрос, виды имплантатов постоянно совершенствуются. Благодаря своевременной операции в специализированном медицинском центре, при правильном выборе грамотного специалиста можно избавиться от мучений и поддерживать вполне приемлемую активную жизнь длительное время.
Эндопротезирование назначается только в том случае, если все терапевтические меры исчерпаны, а результата нет. Пациент продолжает жаловаться на боль, он не может свободно двигать конечностью, через какое-то время и сама ходьба становится невозможной. Встает вопрос замены коленного сустава. Если пациент решается на операцию, перед эндопротезированием необходимо тщательно обследоваться, так как есть абсолютные противопоказания, когда имплантировать искусственный сустав не рекомендуется, например,
- психические расстройства;
- болезни крови;
- тромбофлебит;
- гнойные инфекции;
- онкология 3-4 стадии;
- сердечно-сосудистая недостаточность.
Помимо абсолютных противопоказаний есть и относительные, но здесь лечащий врач должен учитывать разнообразные факторы, начиная от самочувствия пациента и заканчивая объективными данными, выявленными во время обследования, выбором технологии вмешательства и материалов протеза.
Благодаря оперативному вмешательству заменяются разрушенные суставные компоненты имплантатами, повторяющими анатомию удаленных структур. На сегодняшний момент выделяют два вида вмешательств:
- полная замена на искусственный сустав (колено заменяется полностью);
- частичное эндопротезирование (заменяются разрушенные компоненты сочленения при патологии только одного (внутреннего или наружного) мыщелка);
Вид операции определяет врач. Он выявляет противопоказания, проводит тщательное обследование, обстоятельно беседует с пациентом. Хорошего специалиста будет интересовать всё – образ жизни человека, его активность, стремления и мотивации, готовность взаимодействовать с врачом, желание быть здоровым, окружение и поддержка больного. Врач должен предупредить не только пациента, но и близких ему людей о возможных послеоперационных рисках. Перед операцией надо избавиться от хронических очагов инфекции и позаботиться о приобретении костылей (ходунков), домашнего тренажера для разработки сустава, откорректировать питание и составить меню, богатое необходимыми питательными веществами и микроэлементами для костной ткани.
Отдельно проводится беседа с родственниками больного, которые будут находиться с ним дома. Врач рассказывает, какие предметы ухода надо приобрести, как важно правильно организованное безопасное пространство в квартире (отсутствие острых углов, лежащих на полу проводов), о нескользкой обуви, о фонарике, который должен быть всегда под рукой в ночное время, о правильном выборе костылей и т.д.
Эта техника не очень популярна, она используется у людей в преклонном возрасте, когда их двигательная нагрузка уменьшается или у лежачих больных. Во время вмешательства удаляются разрушенные части и заменяются новыми компонентами. Аккуратное удаление омертвевшего слоя позволяет оставить свои живые костные ткани максимально.
- малоинвазивная;
- местная анестезия;
- быстрая реабилитация;
- возможное сохранение связок;
- щадящее травмирование мягких тканей;
- ноги остаются одинаковой длины;
- стоимость существенно ниже.
После частичного протезирования в течение недели исчезает боль, походка восстанавливается через 1-2 месяца. С новым имплантатом прооперированный может подниматься и спускаться по ступенькам, приседать, отводить конечность в сторону и вращать ею.
Самый главный минус – ограничение длительности службы искусственного сочленения. Если мало двигаться, сустав может быть функциональным до 5-8 лет, а потом приходится повторять операцию.
При полном эндопротезировании колено полностью заменяется новой конструкцией из высококачественных материалов в разных комбинациях. Срок службы таких искусственных суставов достигает 20 лет. Операция показана молодым активным людям, занимающимся спортом, любителям физкультуры.
- длительная реабилитация;
- риск большой кровопотери;
- время проведения операции.
На сегодняшний момент современные клиники применяют малоинвазивное полное эндопротезирование колена. Это новая технология, которая значительно превосходит классический вариант операции.
- уменьшение сроков реабилитации вдвое;
- минимальные болевые послеоперационные ощущения;
- связки, сосуды остаются невредимыми;
- мышцы не травмируются;
- проходит без общей анестезии;
- минимум кровопотери;
- нагрузки возможны уже в первый день после операции.
Кроме разных подходов к вмешательству, может применяться и разный способ фиксации – с цементом и без него. Бесцементное фиксирование хорошо тем, что имплантат с течением времени соединяется с костной тканью, которая буквально прорастает в него. Такую технологию используют у пациентов без явлений остеопороза. Цементный связывающий компонент обычно применяется у лиц 60+ с явлениями остеопении и остеопороза. Правильная комбинация компонентов делает возможным достижение эффективного лечения и продлевает срок службы протеза.
Причины разрушения имплантатов являются многообразными и поэтому к свойствам материалов и сырья, из которых они изготовляются предъявляют высокие требования.
При эндопротезировании коленного сочленения необходимо учитывать несколько аспектов. В случае замены задней поверхности колена - что является наиболее часто используемым методом - имплантат состоит из фрагментов костей бедренной и большеберцовой и полимерной пластины. Между пластиной из полимерного материала и компонентом бедренной кости существует взаимосвязь, поэтому очень важно адекватное их соприкосновение. Оно должно быть близким к физиологическому, не раздражать кость, не вызывать трение и быть износоустойчивым.
Новая технология открывает большие перспективы. Введению технологии VERILAST* для эндопротезирования коленного сустава, предшествовало детализированное моделирование с более чем 45 миллионами циклов нагрузки, результаты которых подтверждают притязания наименования продукта (VERILAST= It lasts very long (англ.) = hält sehr lange (нем.) = это длится очень долго). После имитационного 30-летнего периода, степень износа была на 80% ниже, чем при использовании стандартных материалов всего через три года.
Заключение
Реабилитационный период довольно длительный, надо иметь большое желание- следовать всем рекомендациям врача, терпение - выполнять ежедневно физические упражнения, учиться заново ходить и соблюдать строгий режим дня. Но благодаря совместным слаженным действиям врача и больного, благодаря упорному труду пациента в восстановительном периоде можно добиться отличных результатов: пациент избавится от боли и вернется к привычному образу жизни, по крайней мере, на ближайшие 15-20 лет при аккуратном отношении к своему новому суставу.
Замена коленного сустава (ЗКС) – метод хирургического лечения последствий дегенеративно-дистрофического патогенеза колена. Цель операции полное восстановление функций проблемного отдела конечности за счет замены необратимо пораженного сочленения эндопротезом. Гонартроз 3-й степени (в 85% случаев) самая частая причина.
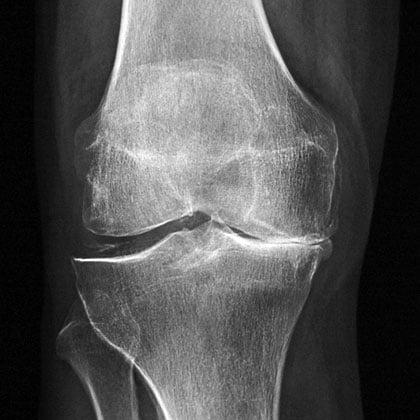
Артроз коленного сустава на рентгене.
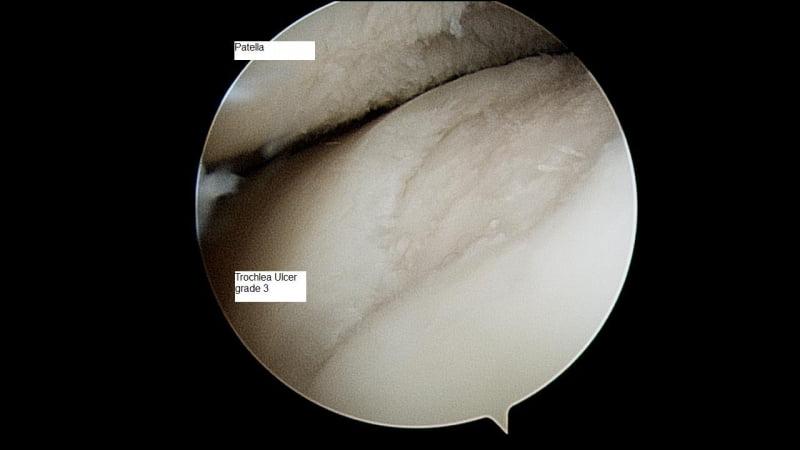
А так выглядит пораженный сустав через артроскоп. Обратите внимание на площадь отсутствия хрящевой поверхности.
Примерно в 98% случаев операция прогнозирует благоприятный исход. По окончании качественной реабилитации двигательно-опорные функции полностью восстанавливаются, болезненная симптоматика исчезает, человек возвращается к нормальной здоровой жизни. Эффект от успешно пройденного лечения сохраняется более чем на 15 лет.
Показания к замене
Посмотрите на рентген, на нем вы видите, до какой степени при запущенном гонартрозе изношен гиалиновый хрящ, обеспечивающий гладкое скольжение суставных поверхностей. Концевые участки костей грубо деформируются нарушая функции сгибания и разгибания конечности вызывая интенсивный болевой синдром.
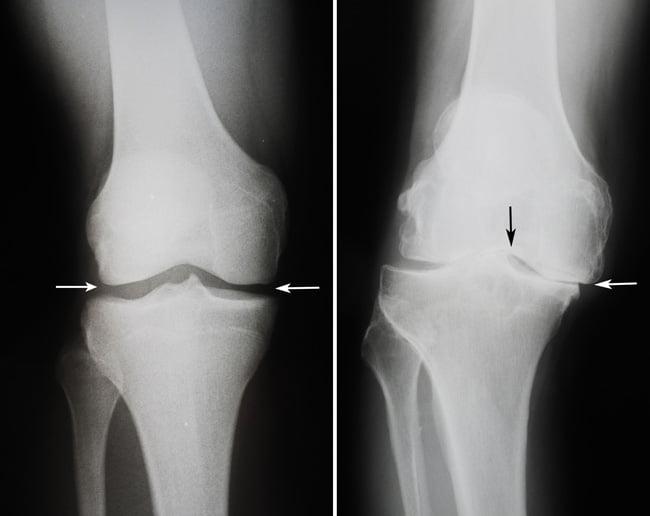
Сравнение здорового и пораженного сустава.
Когда операции не миновать
- гонартроз, сопровождающийся ярко выраженными функциональными нарушениями, стойкой болезненной симптоматикой, вальгусной или варусной деформацией ног;
- асептический некроз мыщелков бедренной кости;
- аутоиммунные заболевания, вследствие которых появились дегенерации в суставных тканях, – болезнь Бехтерева, системная красная волчанка, подагра, ревматоидный артрит;
- некорректно сросшийся перелом, который нельзя исправить другими методами;
- врожденные аномалии строения сустава;
- локальные новообразования в костно-хрящевых структурах колена, которые требуют обязательной резекции.
Хирургическое техники
Согласно диагнозу, возрастным и весовым критериям, физическим данным и сопутствующим заболеваниям, специалист выбирает наиболее эффективную тактику имплантации:
- частичная замена (одномыщелковая) – протезированию подлежит только одна из полукруглых возвышенностей бедренной кости с подлежащим к ней проксимальным фрагментом большеберцовой кости (применяется у пожилых пациентов и у лиц с низкой физической активностью);
- тотальная операция (полная) – меняется весь коленный сустав, он удаляется полностью, а на его место имплантируется эндопротез;
Неполные имплантаты, устанавливаемые при частичной замене, имеют короткий срок эксплуатации. Такие модели вырабатываются в 2 раза быстрее, чем тотальные конструкции, при этом их потенциал прочности не рассчитан на высокой степени физические нагрузки. Преимущества частичного протезирования состоят в том, что замещается имплантатом только определенная часть сочленения, остальная область остается нетронутой. Таким образом, щадящее вмешательство позволяет сократить сроки реабилитации и перенести восстановительный период относительно легко.
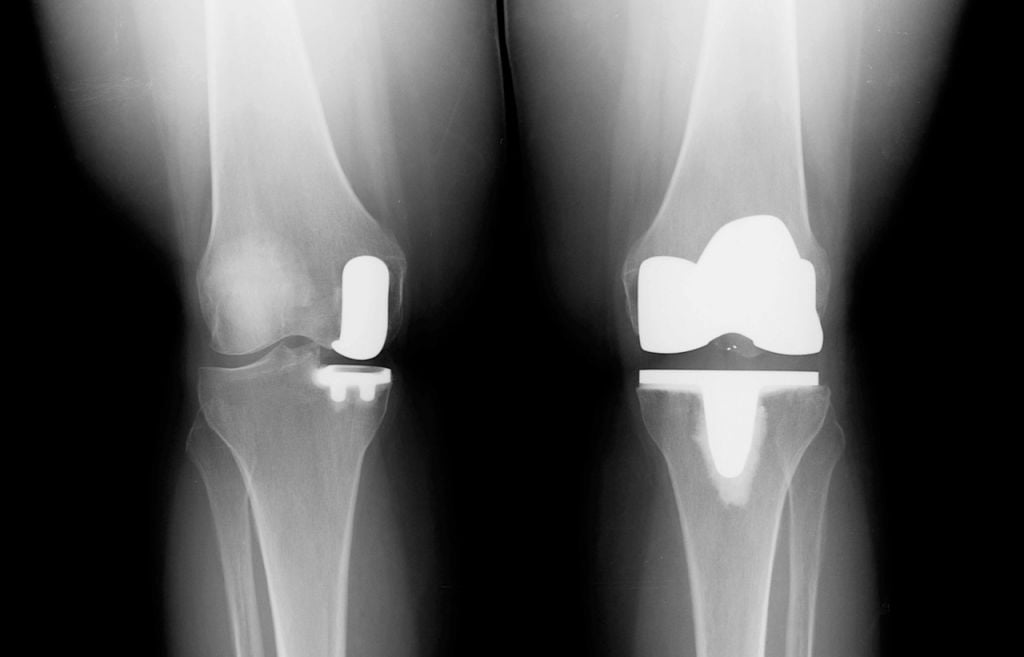
Две техники операции у одного пациента.
Какие бывают эндопротезы?
Протезные системы бывают с подвижной или неподвижной платформой, а также предусматривающие сохранение или удаление задней крестообразной связки. Различаются по виду фиксации, она может быть цементной, бесцементной и комбинированной.
-
Подвижные и неподвижные платформы. Большинству пациентов ставят имплантат с амортизирующим вкладышем, который плотно связан с большеберцовым элементом, то есть изделия с неподвижной платформой. Наличие же мобильного вкладыша внутри металлического большеберцового компонента требует хорошего состояния мышечной системы и капсульно-связочного аппарата, в противном случае может произойти смещение протеза.

Имплантант позволяет осуществлять движения в двух плоскостях.
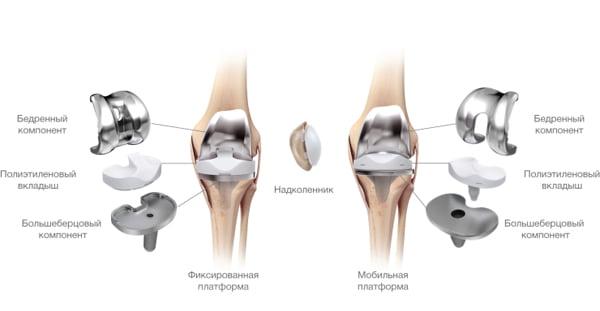

Все чаще применяется керамический бедренный компонент вместо металлического. На изображении степени износа поверхностей. Керамика совершенно не повреждается.
Внимание! Имплант может прослужить от (от 15 до 30 лет), но при условии качественной замены коленного сустава и реабилитации.
Как получить квоту на замену коленного сустава?
Квота в 2018 году положена официально признанным инвалидам по причине гонартроза. В рамках программы ВМП на получение квоты могут рассчитывать люди, нуждающиеся в ревизионном (повторном) вмешательстве, если первичная процедура была выполнена некорректно, что повлекло за собой осложнения.
Чтобы бесплатно прооперироваться, вам потребуется стать в очередь на замену проблемного коленного сочленения эндопротезом. Что для этого нужно?
- Сначала вы проходите все необходимые обследования в своей поликлинике, где стоите на учете.
- Далее полный пакет медицинской документации, включающий все диагностические результаты, выписку из истории болезней, письменное заявление пациента, ксерокопии паспорта, свидетельства ОПС и полиса Обязательного медицинского страхования, заверяет главврач.
- Затем заверенную документацию отсылают на рассмотрение в квотный отдел местного органа здравоохранения. Там ее изучают и дают согласие, о чем вы будете проинформированы, документы отправляют в клинику, которая специализируется на установке коленных имплантов.
- Клиника оповещает местный ОЗ о дате хирургического сеанса. Городской орган здравоохранения связывается с вами и вы должны будете прийти и забрать направление на операцию. В направлении будут точно указаны дата запланированного вмешательства и клиника, где вам будет оказана ВМП.
После одобрения местным органом здравоохранения вам потребуется еще ждать от 3 месяцев до 1,5 года, когда пригласят в ту или иную больницу на лечение.

Где делают замену коленного сустава
Желательно оперироваться в Москве или Санкт-Петербурге в больницах федерального типа при НИИ, там, по сравнению с другими клиниками, практикуют лучшие хирурги России.
Где лучше сделать замену коленных суставов за рубежом? Однозначно, в Чешской Республике, цены в клиниках ЧР намного ниже, чем в других знаменитых странах медицинского туризма.
Подготовка к операции
Речь будет о том, как подготовиться, чтобы после перенесенного эндопротезирования вы легко восстанавливались.
-
Во-первых, начните заниматьсялечебной физкультурой, минимум за 2-3 месяца до намеченной процедуры. Лучше, если вы будете посещать занятия под контролем ЛФК-инструктора. Превосходно на повышение выносливости мышц оказывает плавание в бассейне и аквагимнастика, поэтому возьмите это обязательно на заметку.

Делайте хотя бы минимальные движения.

С лишним весом: хуже заживает шов, сложнее анестезия, труднее и дольше реабилитация, быстрее износ эндопротеза.
Борьба с вредными привычками. За 3 месяца бросьте курить, исключите прием алкогольных напитков, и больше никогда не возвращайтесь к ним. И первое, и второе – злобные враги, угнетающие естественные возможности организма к регенерации травмированных в ходе операции тканей, в том числе к противостоянию всем возможным интра- и постоперационным негативными явлениями.

Курение замедляет процессы регенерации, откажитесь от него.
Подготовьте свое жилище:
- Первое, что необходимо сделать, это надежно прикрепить поручни в туалете и ванной комнате, которые будут служить до вашего выздоровления в качестве страховочных элементов.
- В вашем доме или квартире ничего не должно мешать передвижению и не выступало потенциальной причиной травматизма. Поэтому уберите коврики, телефонные и электрические кабели с полов, предметы мебели стоящие посередине комнат.
- Чтобы принимать правильную позу при посадке на стул или принятии положения лежа, не сгибая конечность более чем на 90 градусов, надо возвысить все поверхности для лежания и сидения.
- Все предметы и вещи первой необходимости должны находиться на доступном уровне, чтобы вам не пришло в голову вдруг за ними тянуться, наклоняться, приседать и, не дай бог, становиться на табуреты и прочие подставочные элементы.

Очень полезная в быту вещь.
Хирургический процесс
Замену коленного сустава проводят под эпидуральным наркозом. Анестезирующий препарат вводят в эпидуральное пространство позвоночника, что вызывает полное блокирование болевой чувствительности нижних конечностей, при этом пациент остается в сознании.
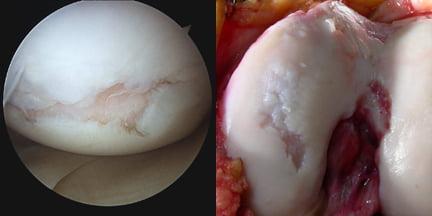
Как хирург видит сустав во время операции.
Этапы классической операции:
- Сначала выполняется широкая антисептическая обработка кожных покровов проблемной ноги, после конечность покрывают пленкой.
- Дальше хирург совершает разрез мягких тканей на передней стороне колена, аккуратно обнажая пораженный сустав.
- После открытия сочленения патологические наросты и свободные костно-хрящевые фрагменты удаляются.
- Костные единицы выравнивают по оси, снимаются поверхностные слои с бедренной и большой берцовой кости, затем опиленные компоненты шлифуются.
- В большеберцовой кости создается небольших размеров канал, в который погружают заднюю втулку протеза. Этот плоское металлическое или керамическое плато повторяющее геометрию краевого костного участка, с упругой полимерной вкладкой.
- На обработанную бедренную кость фиксируется часть эндопротеза, которая по форме имитирует естественные округлости нижнего участка кости бедра.
- По окончании процедуры рана обильно промывается, выполняется гемостаз, ставится дренажная система, разрез послойно ушивается по технике узлового шва. Завершает операционный процесс наложение на конечность тугой стерильной повязки.
Хирургический процесс длится в среднем 2 часа. Когда операция по замене коленного сустава окончена, больного на несколько часов переводят в реанимационное отделение. В блоке интенсивной терапии медицинский персонал осуществляет внимательный контроль над всеми жизненными циклами организма. Потом прооперированный человек переводится в обычную палату, где начинают реализовывать комплексную программу реабилитации, специально разработанную для конкретного пациента.
Сроки восстановления
2,5-3 месяца, это время, которое необходимо для того, чтобы искусственная конструкция окончательно прижилась и разработалась, а пациент полностью адаптировался к жизни с новым суставом.
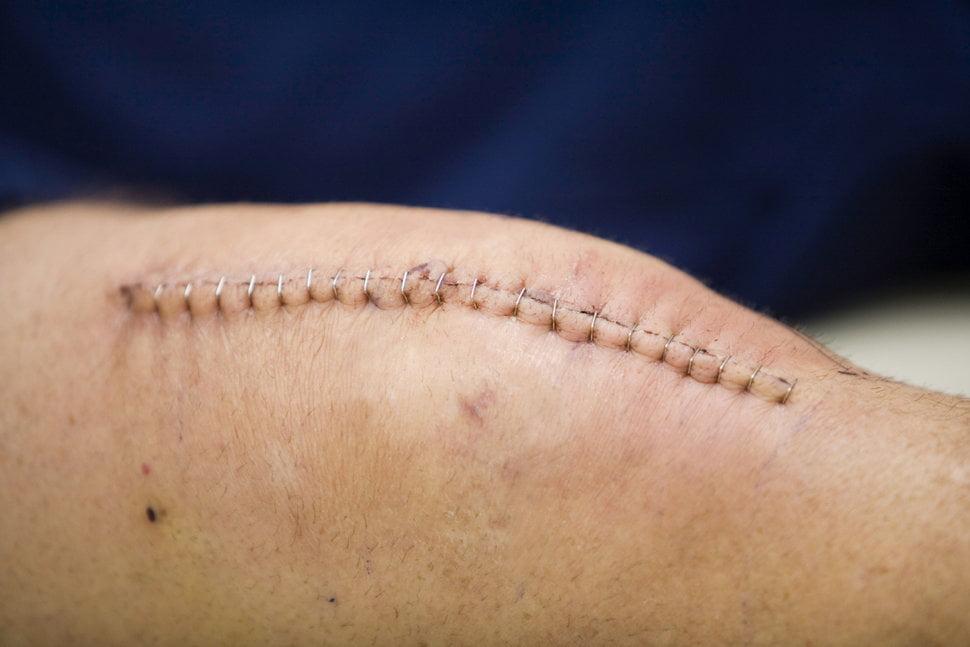
Хорошо заживающий шов примерно на 10 день после операции.
Весь восстановительный период может продлиться 2,5-3 мес., а иногда и до полугода. Без реабилитации смысла в пройденной замене коленного сустава нет. Поэтому:
- не игнорируйте обязательный восстановительно-лечебный процесс, не сокращайте его сроки;
- проходите физиотерапевтические процедуры и занятия ЛФК;
- восстанавливайтесь в хорошем профильном медицинском заведении;
- соблюдайте ограничения и все медицинские рекомендации(хождение на костылях и с тростью, соблюдение угла сгибания конечности и пр.).
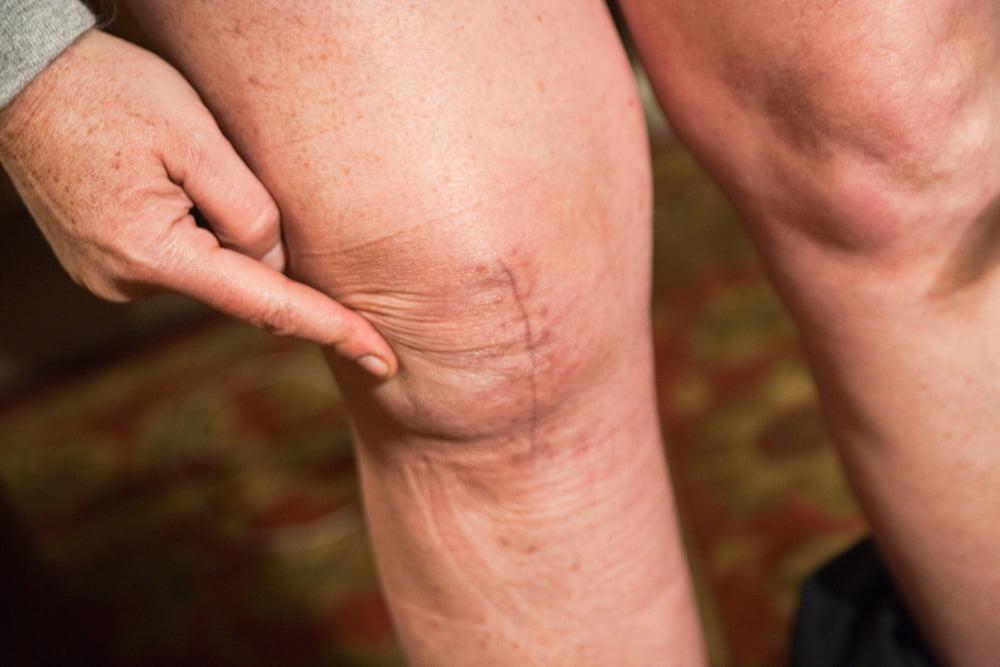
Прошло 6 месяцев.
Необходимо всю жизнь соблюдать особенный график физической активности, так сказать, в щадящем режиме. В не являетесь инвалидом, вы – физически здоровый человек, но, имея протез, нуждаетесь в соблюдении правил:
- не совершать интенсивные махи ногами;
- глубоко и резко не приседать;
- не поджимать под себя ноги и не становиться на колени;
- не прыгать и не спрыгивать с возвышенных объектов;
- не заниматься командными видами спорта (футбол, баскетбол и пр.);
- вести активный образ жизни, отдавая предпочтение нетравматичной физкультуре (плавание, скандинавская ходьба, пеший туризм, облегченная езда на велосипеде, аквагимнастика и др.)
- дозировать нагрузки, не допуская физической перегрузки и рационально комбинируя активность с отдыхом;
- всегда посещать плановые обследования и т. д.
Важно осознавать, что функциональность протезированной ноги теперь полностью зависит от состояния мышечного комплекса. Вашими пожизненными рекомендациями являются регулярные занятия ЛФК. Тренировки после пройденного реабилитационного курса можно выполнять в домашних условиях.
Противопоказания
Ни возраст, ни высокая масса тела не являются основанием для отказа в проведении операции. Процедура противопоказана, если имеются:
- неконтролируемый сахарный диабет и диабет в стадии декомпенсации;
- тяжелые пороки сердечно-сосудистой системы;
- почечные заболевания, характеризующиеся нарушенной азотовыделительной функцией почек (почечная недостаточность и пр.);
- печеночная и легочная недостаточность 2-3 ст.;
- любые хронические заболевания в фазе обострения;
- локальный и общий инфекционно-воспалительный, гнойный очаг;
- серьезные состояния иммунодефицита;
- парез или паралич конечностей;
- тяжелые формы остеопороза;
- выраженные тромбы в венах нижних конечностей;
- тяжелые нервно-психические расстройства.
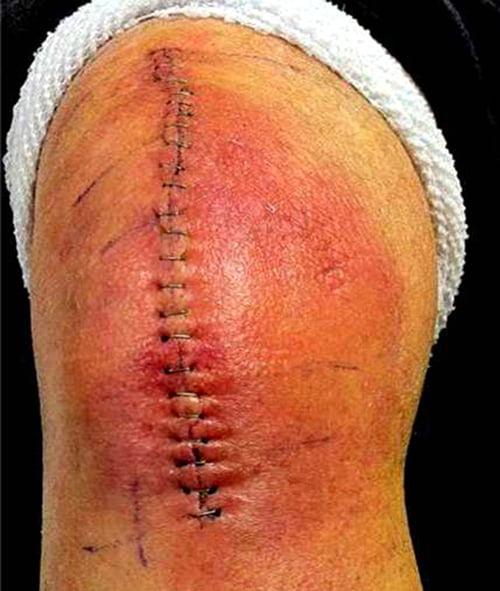
Так может выглядеть рана у диабетика.
Риски операции
Показатель вероятности осложнений, как мы ранее упоминали не превышает 2%. В России — 6%, это:
- локальный инфекционный процесс;
- тромбоз глубоких вен ног и легочная тромбоэмболия;
- расшатывание и нестабильность протеза;
- вывихи, подвывихи, перелом эндопротеза;
- перипротезный перелом кости;
- упорная боль и контрактура.
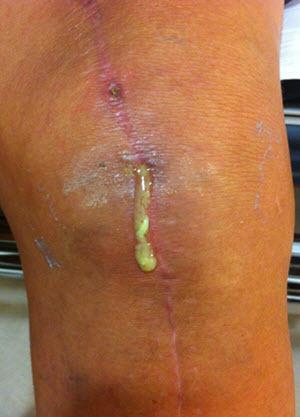
Инфекция одно из самых трудно излечиваемых осложнений.
Почему все эти отрицательные реакции происходят? В основном они обусловлены несоблюдением технологических принципов при постановке имплантата, некорректно подобранным видом протеза, неудовлетворительными условиями в операционном блоке, некачественной реабилитацией, всевозможными травмами конечности на любом сроке после операции и игнорированием исполнения правил, касающихся физического режима.
Читайте также:


