Несросшийся перелом коленного сустава
Похожие темы научных работ по клинической медицине , автор научной работы — Золотов А. С., Вечей В.
Несросшийся перелом надколенника
А.С. Золотов, В. Вечей
Non-united patellar fracture
A.S. Zolotov, V. Vechey
Городская больница, г. Спасск-Дальний, Приморский край, Россия; Госпиталь АКН, г. Вена, Австрия
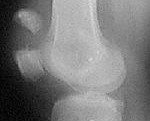
Клиническое наблюдение. Больной Ч., 76 лет, за три месяца до обращения получил перелом надколенника со значительным смещением при падении. Оперативное лечение сразу после травмы не предпринималось в связи с тяжелым сопутствующим заболеванием (инсульт в остром периоде). Коленный сустав был фиксирован гипсовой шиной в течение шести недель. Перелом не сросся, активное разгибание голени не было восстановлено. Спустя три месяца после повреждения общее состояние пациента улучшилось и стало возможным выполнение восстановительной операции. К этому времени между малоподвижными отломками пальпаторно определялся диастаз в 5 см, что было подтверждено рентгенологически (рис. 1).
Операция была выполнена под спинальной анестезией. Наружным парапателлярным разрезом 16 см обнажено место перелома. Иссечены рубцы. Выделены из рубцов и максимально мобилизованы дистальный и проксимальный отломки. При попытке сближения последних с помощью однозубых крючков при полностью разогнутой голени оставался диастаз в 2 см. Через верхний полюс надколенника и верхнюю треть
большеберцовой кости во фронтальной плоскости проведены две спицы Киршнера 1,8 мм в диаметре. Последние закреплены в полукольцах аппарата Илизарова. Смонтирован аппарат из 2 опор. Очень медленно, в течение 15 минут, опоры сближались путем накручивания гаек по резьбовым стержням, одновременно растягивалась четырехглавая мышца бедра и низводился проксимальный отломок (рис. 2). После полного сближения нижнего и верхнего полюсов поврежденного надколенника аппарат был демонтирован, отломки фиксированы способом стягивающей петли (рис. 3).
Рис. 1. Рентгенограмма пациента Ч. через 3 месяца после травмы
Рис. 2. Момент операции. Низведение проксимального отломка с помощью модуля аппарата Илизарова
После операции осуществлялась иммобилизация гипсовой шиной. Швы сняты через две недели после операции, иммобилизация продолжалась в течение шести недель. В последующем пациент получал ЛФК, массаж. Восстановлено активное разгибание голени, объем сгибания в коленном суставе через четыре месяца составил 90°.
Через шесть месяцев после остеосинтеза фиксаторы удалены (рис. 4). На пятый день после второй операции пациент ходил с полной нагрузкой. Объем движений 85° (рис. 5). Результатом лечения пациент доволен, много ходит, занимается общественной работой.
Рис. 4. Фиксаторы удалены. 6 мес. после остеосинтеза
Рис. 5. Функция коленного сустава через 5 дней после удаления фиксаторов
Проблема сближения отломков в застарелых случаях переломов надколенника решается различными способами. Б. Бойчев [2] рекомендует:
1) удлинение собственной связки надколенника,
2) удлинение четырехглавой мышцы бедра,
3) поднятие бугристости вместе с собственной связкой надколенника.
Однако первый и третий способы нарушают анатомию коленного сустава, так как в результате операции надколенник смещается кверху от своего нормального положения. А удлинение четырехглавой мышцы бедра полностью лишает питания проксимальный отломок (полюс) надколенника.
При невозможности сближения отломков надколенника Schanz в 1908 году предложил [1]
операцию с применением мышечно-
сухожильной пластики. Автор рекомендовал мобилизовать портняжную мышцу, переместить ее кпереди, фиксировать к разошедшимся отломкам надколенника и тем самым восстановить связь между четырехглавой мышцей и собственной связкой надколенника. Дисконгруэнт-ность суставной поверхности надколенника после такой операции сохраняется.
В отличие от вышеописанных операций способ, предложенный В. Вечеем, позволил в нашем случае постепенно растянуть четырехглавую мышцу, низвести верхний полюс надколенника, не нарушая его питания, и в весьма непростой ситуации восстановить анатомию и функцию коленного сустава.
1. Новаченко, Н.П. Повреждения надколенника / Н.П. Новаченко // Многотомное руководство по ортопедии и травматологии / Под ред. Ф.Р. Богданова, Б. Бойчева. - М.: Медицина, 1968. - Т. 3, гл. XXII. - С. 675-682.
Ложный сустав — нарушение целостности трубчатой кости, при которой наблюдается патологическая подвижность в нехарактерном для этого месте. При нормальном срастании в месте перелома образуется костная мозоль, и кость становится цельной. В случае же несросшегося перелома образуется соединительная ткань. Если не предпринять меры по лечению несросшегося перелома, появляются капсула, суставная полость, синовиальная жидкость, а подвижность увеличивается.
Причины
Существует врождённая патология кости, при которой образуется ложный сустав. Причиной этому могут быть нарушение питания тканей и развития определённого сегмента кости. Происходит нарушение формирования костной ткани, из-за чего кость не способна выдерживать даже небольшие нагрузки.
Приобретённая патология — посттравматического характера. Это результат несрастающегося перелома. Причинами могут быть:
- попадание мягких тканей в пространство между отломками;
- большое расстояние между частями кости;
- ранняя или чрезмерная нагрузка на травмированную кость;
- поздняя или недостаточная нагрузка;
- нагноение в месте перелома;
- нарушение кровообращения в области травмы.
- Неправильно выполненный остеосинтез.
Способствовать образованию ложного сустава могут:
- нарушение обмена веществ;
- авитаминоз;
- дефицит витамина D;
- инфекционные заболевания;
- анемия и другие состояния ослабленного организма.
Симптомы ложного сустава
Самым очевидным симптомом врождённого и приобретённого ложного сустава является подвижность кости в несвойственном для этого месте. В первом случае патология проявляется на первом-втором году жизни ребёнка, когда он начинает ходить. Во втором случае — после перелома трубчатой кости.
При этой патологии боль и неприятные ощущения могут отсутствовать и проявляться только при нагрузке. Со временем подвижность в этом месте увеличивается.
Диагностика
Грамотный ортопед-травматолог легко диагностирует ложный сустав после перелома. Для этого требуются:
- осмотр пациента, пальпация патологического участка;
- рентгенография в двух проекциях.
В некоторых случаях требуется рентгенография и в косых проекциях для составления более отчётливой картины и точной диагностики.
Ложный сустав может быть трёх видов: атрофический, гипертрофический, истинный. В первом случае наблюдается конические сужение отломков костей. Во втором — их увеличение. В третьем одна часть кости приобретает выпуклую форму, другая — вогнутую.
Также диагностируется стадия несросшегося перелома: от начального образования соединительной ткани до формирования суставной капсулы и покрытия отломков кости хрящевой тканью. В соответствии с этим принимается решение о методе лечения.
Ложный сустав: лечение
Для лечения несросшегося перелома подбирается индивидуальный метод для каждого пациента. Однако во всех случаях необходимо оперативное вмешательство для устранения новообразовавшейся соединительной ткани с последующей фиксацией костных отломков.
На самой ранней стадии возможно малотравматичное вправление отломков с фиксацией при помощи правильного подобранного титанового фиксатора.
Если на концах отломков кости начала образовываться хрящевая ткань, она удаляется хирургически, выполняется пластика концов частей одной кости для их удлинения и последующего сращивания.
В последнее время при несросшихся переломах очень часто применяют эндопротезирование и интрамедуллярный остеосинтез. Это многкратно увеличивает вероятность сращивания кости и восстановление функции конечности.
Если у вас есть вопросы по лечению несросшихся переломов (ложных суставов), вы можете задать их по телефону +7 (905) 640-64-27 или в сообщении из раздела Контакты. Я отвечу в ближайшее время.

Если кости после перелома не срослись, то их края при постоянном контакте друг с другом постепенно сглаживаются. На участке соприкосновения образуется ложный сустав. Он формируется из волокнистой хрящевой ткани. Просветы внутри нее заполняются жидкостью. Подобными патологиями заканчивается лечение 2-3 % всех переломов. Чаще всего ложный сустав формируется на локтевой, большой берцовой, лучевой костях. В группу риска попадают люди в возрасте, с ослабленным иммунитетом, дефицитом кальция в организме.
Симптомы заболевания
Формирование ложного сустава идет долго. Дискомфорт и боль, которые больные испытывают в этом время в месте перелома, они связывают с процессом заживления кости либо с различными сторонними факторами (вплоть до реакции организма на изменения погоды). Поэтому даже не догадываются о том, что у них имеются ложные суставы и несросшиеся переломы. А ведь предположить наличие патологии можно уже по одному характерному признаку — повышенной подвижности конечности на тех участках, где, с точки зрения анатомии, подобное исключено. На поздних стадиях они проявляют себя и другими признаками:
- способностью к неестественному повороту;
- увеличением амплитуды движений в суставах;
- укорачиванием конечности;
- снижением мышечной силы;
- нарушением двигательных функций поврежденной конечности;
- боль при физических нагрузках.
При ходьбе у человека могут подворачиваться ноги, вследствие чего ему приходится пользоваться костылями. А из-за сокращения нагрузки на истинные суставы случаются расстройства их функциональности. Часто в области ложного сустава отмечается заметная припухлость, связанная с активным разрастанием соединительной ткани.

Причины ложных суставов и несросшихся переломов
Ложный сустав является осложнением незалеченного перелома кости. Его образование напрямую связано с нарушением процесса сращивания костных отломков, которое может быть спровоцировано:
- обволакиванием костных отломков мягкими тканями;
- большим разбросом отломленных костных элементов;
- недостаточным обеспечением неподвижности поврежденной конечности;
- проблемами с кровоснабжением костных тканей;
- нагноением в месте перелома.
Высок риск развития патологии при множественных сложных переломах, раневой инфекции, неправильном наложении гипсовой повязки на травмированную конечность. Наиболее подвержены ей люди, страдающие:
- рахитом;
- инфекционными заболеваниями;
- сосудистыми и эндокринными нарушениями;
- остеопорозом.
Пространство между отдельными костными фрагментами постепенно заполняется соединительной тканью. Их края обрастают хрящом, что усиливает подвижность поврежденной конечности. Одновременно с этим в щели формируется псевдосуставная полость. Она наполнена жидкостью и заключена в капсулу.
Если в месте перелома наблюдается неестественная подвижность, ухудшена общая двигательная способность конечности, то, вероятно, поврежденная кость не срослась. В подобном случае нужно безотлагательно обратиться к врачу. Лечит ложные суставы и несросшиеся переломы:
Первый специализируется на лечении различных травм, второй — выявляет патологии опорно-двигательного аппарата и назначает комплекс лечебных мероприятий. На приеме врач подробно расспросит пациента о том:

- при каких обстоятельствах произошла травма;
- какие лечебные меры были приняты ранее;
- когда появилась нетипичная подвижность поврежденного участка кости;
- что еще тревожит пациента.
Доктор проведет осмотр травмированного участка, назначит инструментальное обследование. Рентгенография в двух взаимоперпендикулярных и косой проекциях поможет составить реальную клиническую картину патологии, т.е. выявить:
- наличие/отсутствие ложного сустава;
- форму, размер щели между костными фрагментами;
- степень закрытия канала костного мозга;
- гладкость формирующихся ложносуставных поверхностей.
Радионуклеидное обследование позволит объективно оценить активность процесса регенерации костной ткани в месте сращивания костных фрагментов. По результатам обследования врач составит план лечения.
Устранить ложный сустав можно лишь оперативным путем. Хирургическое вмешательство позволяет восстановить контакт между несращенными костными фрагментами и нормальные двигательные функции конечности. Вид операции выбирается с учетом характера, размеров, локализации патологии и общего состояния пациента. Наиболее часто прибегают к:
- компрессионно-дистракционному остеосинтезу;
- устойчивому остеосинтезу;
- костной пластике.
Методика остеосинтеза обеспечивает сближение костных отломков и их двухстороннее сдавливание. Для этого применяются специальные фиксаторы. При устойчивом остеосинтезе требуется полное обнажение костных фрагментов. После хирургического вмешательства конечность до полного сращивания кости должна находиться в состоянии неподвижности. Послеоперационная реабилитация включает в себя:
- массаж;
- физиотерапевтические процедуры;
- лечебную физкультуру.
Массаж повышает тонус мышц, улучшает кровообращение. Лечебная физкультура помогает восстановить подвижность истинных суставов. Физиотерапия усиливает процесс заживления и регенерации костных тканей.
Надколенником называется кость, защищающая колено. Биомеханическая функция сесамовидной кости состоит в увеличении эффективности работы четырехглавой мышцы бедра. Переломы коленной чашечки встречаются редко, но показывают, как важна роль этой костной структуры.
Анатомия наколенника
Надколенник находится на фронтальной части коленного сустава в пателлофеморальной канавке. Сверху сесамовидная кость закреплена к сухожилию четырехглавой мышцы бедра, а снизу – собственными связками к бугристости большеберцовой кости. Кость имеет треугольную форму, верхушка которой развернута вниз, переднюю и заднюю поверхности.

Задняя часть соединяется с бедренной костью двумя фасетками:
- медиальной – образует сустав с медиальным мыщелком;
- латеральная – входит в сустав с наружным мыщелком.
Надколенник анатомически выполняет две основные функции:
- Разгибание колена – увеличивает плечо, с помощью которого сухожилие четырехглавой мышцы бедра может воздействовать на бедренную кость, что повышает эффективность мышечной работы.
- Защита переднего края коленного сустава от механических травм.
Чаще всего травмы надколенника связаны с его вывихом – выходом из пателлофеморальной борозды, на что приходится 3% всех травм коленного сустава. Чаще всего сильный прямой удар или скручивание сустава вызывает смещение кости в сторону.
Переломы возникают в двух случаях:
- прямая травма колена;
- внезапное сокращение четырехглавой мышцы.
Травмам подвержены мужчины в возрасте 20-50 лет.
Классификация переломов надколенника
Фрагменты сломанного надколенника обычно разделяются: проксимальный – вытесняется сухожилием четырехглавой мышцы, дистальный – пателлярной связкой. Данный вид травмы составляет только 1% от других повреждений скелета. Коленная чашечка может быть сломана: частично или полностью, на несколько частей. Иногда происходит разрыв сухожилий и связок, которые фиксируют кость.
Существует несколько разновидностей переломов:
- Стабильные – фрагменты костей остаются в контакте друг с другом или расходятся на 1-2 миллиметра. Обычно остаются на месте во время заживления.
- Перелом коленной чашечки со смещением, при котором костные фрагменты сдвигаются относительно друг друга. Гладкость суставной поверхности нарушается. Требуется хирургическое вмешательство.
- Оскольчатые — когда кость разбивается на три и более куска. Может быть стабильным и нестабильным. На данный вид приходится примерно треть повреждений надколенника.
- Открытый перелом надколенника – обломанные костные фрагменты проникают через кожу наружу или рана оголяет кость. Данный вид травмы затрагивает мягкие ткани и заживает длительно. Открытая рана повышает риск инфицирования.

Лечение и симптомы перелома надколенника полностью зависят от типа травмы и степени расхождения обломков.
Различают также два класса переломов:
- А-класс или переломы при прямых ударах бывают четырех видов: без смещения, оскольчатый, вертикальный и костно-хрящевой;
- Б-класс или при надрыве четырехглавой мышцы бедра бывают трех видов: поперечные со смещением, переломы верхнего и нижнего полюса, вертикальные.
Симптомы перелома надколенника
К признакам сломанного надколенника относятся следующие жалобы:
- сильная боль в области кости и вокруг нее;
- отечность;
- боль при сгибании и разгибании сустава;
- проблема с разгибанием колена;
- деформированный вид колена из-за раздробленных частей;
- болезненность при нажатии на надколенник.
Прямой удар в результате аварии или в контактном виде спорта приводит к переломам без смещения. При резком падении происходит сокращение четырехглавой мышцы, которая обуславливает отрывной перелом.
Если пострадавший сломал коленную чашечку, всегда появляется болезненность и припухлость. Врач прощупает кость на предмет костно-хрящевого повреждения. При нарушенном активном разгибании подозревают разрыв четырехглавой мышцы бедра, требующий хирургического лечения.
Диагностика перелома надколенника

Травматолог проводит осмотр колена, расспрашивает о механизме травмы. Проводится тест на разгибание колена, возможно, после применения укола с обезболивающим средством. Это необходимо для выявления других травм сустава.
При травмах иногда происходит разрыв сосудов, что нарушает кровоснабжение костей и приводит к аваскулярному некрозу.
Снимки в прямой, боковой и аксиальной проекциях позволяют установить степень перелома и выявить другие травмы. МРТ или КТ используются по показаниям, если травмируются мягкие ткани и другие компоненты сустава.
Первая помощь при переломе
Поврежденную конечность обездвиживают. Можно использовать шину из подручных средств, накладывая ее от голени до середины бедренной кости. Пострадавший находится в покое до прибытия в больницу. Для снятия боли используется лед, завернутый в полотенце. Прикладывать холод нужно на 15 минут с интервалом в полчаса. Можно ли ходить при подозрении на перелом? Нет. Нагрузка на мышцы вызовет смещение обломков.
Лечение перелома надколенника
Выбор терапевтического подхода полностью зависит от типа перелома:
- Для поперечных переломов без смещения фрагментов накладывают гипсовую повязку от паха до лодыжки. Нога находится в полном разгибании. Гипс моделируют по форме надколенника. Пациента направляют к физиотерапевту для начальной реабилитации – укрепления четырехглавой мышцы бедра.
- При вертикальных, костно-хрящевых, переломах со смещением требуется прикладывание льда, обездвиживание ноги шиной в разгибании, использование обезболивающих средств. Пациента отправляют в стационар и готовят к операции, если смещение фрагментов более 4 мм.
Если надколенник раздроблен значительно, его удаляют полностью. Данный тип травмы приводит к дегенеративным артрозам коленного сустава – почти в 40% случаев.
Лечение консервативным способом возможно, если расхождение обломков не превышает 2-3 миллиметра и отсутствует их смещение относительно друг друга. Подобные травмы характеризуются сохранением разгибания сустава. Конечность фиксируют в разгибании гипсовой повязкой от голеностопа до бедра. Длительность иммобилизации – 4-6 недель. При исчезновении болей увеличивается нагрузка на ногу.
А тут, как использовать пихтовое масло для лечения суставов.
Для восстановления при переломах надколенника проводят операции двух типов:
![]()
Открытая операция с внутренней фиксацией обломков: хирург приподнимает кожу, стягивает сломанные кости металлической проволокой, штифтами или винтами. Удаляются только обломки, которые невозможно зафиксировать из-за малого размера. Если кость слишком раздроблена и не подлежит реконструкции, то ее удаляют полностью или частично.- Полная или частичная паллетэктомия: эта процедура, которая заключается в удаление кости полном или частичном. Обычно показанием является наличие множественных мелких осколков. Во время операции сохраняется сухожилие четырехглавой мышцы бедра выше надколенника, сухожилие и другие мягкие ткани. После процедуры разгибание сохраняется, но будет слабее. Частичное удаление целесообразно, если сохраняется хотя бы 2/3 части от кости, иначе она не повлияет на функциональность сустава.
Смещение осколков на 3 миллиметра и более указывает на разрыв сухожилия четырехглавой мышцы, прекращение разгибания в суставе. Операция проводится в три этапа: репозиция фрагментов, достижение конгруэнтности, восстановление сухожилий.

Операцию на коленной чашечке стараются провести как можно быстрее, чтобы сохранить функцию мышц. При наличии ран и других повреждений кожи вмешательство откладывают до заживления, чтобы избежать инфицирования.
После совмещения костей отверстие зашивается и накладывается стерильная повязка. Для фиксации сустава используются ортезы, которые предотвращают сгибание и разгибание.
Иногда при фиксации кости проволокой, штифтами и винтами происходит раздражение кожи и сухожилий. В этом случае после полного заживления надколенника металлические элементы удаляют.
После заживления кости необходимо укреплять мышцы, чтобы избежать дальнейших травм. Спортивные игры, приседания, бег и другая активность, которая усиливает нагрузку на колено, ограничиваются для предотвращения повторной травмы. Спортсменам рекомендуют использовать ортезы.
Возможные осложнения
Переломы надколенника влияют на биомеханику сустава вне зависимости от тяжести и типа. Последствия травмы разнообразны:
- дегенеративные артрозы, которые чаще возникают после оскольчатых и костно-хрящевых переломов;
- повторное смещение осколков из-за неправильной фиксации сустава;
- поперечные переломы, в том числе одного из полюсов, развиваются аваскулярные некрозы.
Своевременное лечение и реабилитация позволяют снизить риск осложнений. При переломе надколенника со смещением период восстановления полностью зависит от правильной фиксации сустава ортезом.
Реабилитация и лечебная гимнастика

Реабилитация при переломе надклоленника заключается в укреплении мышечного аппарата, стабилизирующего колено. Поскольку переломы влияют на четырехглавую мышцу бедра, то ее тонусу уделяется первоочередное значение:
- На первых этапах (буквально со 2-го дня после травмы) мышцу произвольно сокращают, чтобы добиться возвращения чувствительности и проприоцепции.
- По мере утихания болевых ощущений ногу начинают приподнимать над поверхностью, задерживая в этом положении на 5, 10 или 15 секунд.
Задача – добиться удержания веса конечности на протяжении минуты. После чего можно начинать ходить с костылями. Сроки лечения с учетом использования ортезов составляют в среднем 6 недель.
Заключение
Переломы надколенника встречаются редко в медицинской практике, являются специфической – спортивной травмой. Реконструктивная хирургия является первым вариантом при выборе метода лечении. Важно вовремя распознать перелом коленной чашечки по симптомам и начать лечение. Реабилитация важна для сохранения функции коленного сустава.

Ложный сустав — нарушение целостности трубчатой кости, при которой наблюдается патологическая подвижность в нехарактерном для этого месте. При нормальном срастании в месте перелома образуется костная мозоль, и кость становится цельной. В случае же несросшегося перелома образуется соединительная ткань. Если не предпринять меры по лечению несросшегося перелома, появляются капсула, суставная полость, синовиальная жидкость, а подвижность увеличивается.
Причины
Существует врождённая патология кости, при которой образуется ложный сустав. Причиной этому могут быть нарушение питания тканей и развития определённого сегмента кости. Происходит нарушение формирования костной ткани, из-за чего кость не способна выдерживать даже небольшие нагрузки.
Приобретённая патология — посттравматического характера. Это результат несрастающегося перелома. Причинами могут быть:
- попадание мягких тканей в пространство между отломками;
- большое расстояние между частями кости;
- ранняя или чрезмерная нагрузка на травмированную кость;
- поздняя или недостаточная нагрузка;
- нагноение в месте перелома;
- нарушение кровообращения в области травмы.
- Неправильно выполненный остеосинтез.
Способствовать образованию ложного сустава могут:
- нарушение обмена веществ;
- авитаминоз;
- дефицит витамина D;
- инфекционные заболевания;
- анемия и другие состояния ослабленного организма.
Симптомы ложного сустава
Самым очевидным симптомом врождённого и приобретённого ложного сустава является подвижность кости в несвойственном для этого месте. В первом случае патология проявляется на первом-втором году жизни ребёнка, когда он начинает ходить. Во втором случае — после перелома трубчатой кости.
При этой патологии боль и неприятные ощущения могут отсутствовать и проявляться только при нагрузке. Со временем подвижность в этом месте увеличивается.
Диагностика
Грамотный ортопед-травматолог легко диагностирует ложный сустав после перелома. Для этого требуются:
- осмотр пациента, пальпация патологического участка;
- рентгенография в двух проекциях.
В некоторых случаях требуется рентгенография и в косых проекциях для составления более отчётливой картины и точной диагностики.
Ложный сустав может быть трёх видов: атрофический, гипертрофический, истинный. В первом случае наблюдается конические сужение отломков костей. Во втором — их увеличение. В третьем одна часть кости приобретает выпуклую форму, другая — вогнутую.
Также диагностируется стадия несросшегося перелома: от начального образования соединительной ткани до формирования суставной капсулы и покрытия отломков кости хрящевой тканью. В соответствии с этим принимается решение о методе лечения.
Ложный сустав: лечение
Для лечения несросшегося перелома подбирается индивидуальный метод для каждого пациента. Однако во всех случаях необходимо оперативное вмешательство для устранения новообразовавшейся соединительной ткани с последующей фиксацией костных отломков.
На самой ранней стадии возможно малотравматичное вправление отломков с фиксацией при помощи правильного подобранного титанового фиксатора.
Если на концах отломков кости начала образовываться хрящевая ткань, она удаляется хирургически, выполняется пластика концов частей одной кости для их удлинения и последующего сращивания.
В последнее время при несросшихся переломах очень часто применяют эндопротезирование и интрамедуллярный остеосинтез. Это многкратно увеличивает вероятность сращивания кости и восстановление функции конечности.
Если у вас есть вопросы по лечению несросшихся переломов (ложных суставов), вы можете задать их по телефону +7 (905) 640-64-27 или в сообщении из раздела Контакты. Я отвечу в ближайшее время.
Сколько срастается перелом колена?
Как долго срастается коленная чашечка?
Колено, коленная чашечка в медицинском термине называется надколенником.
Он расположен перед суставом и действует как щит, закрывающий сустав от травм.
У пожилых людей этот срок увеличивается ещё на 1 — 2 месяца.
Подробно о переломах колена можно почитать здесь.
модератор выбрал этот ответ лучшим
более года назад
Хотя выглядит это очень страшно и бывает очень болезненно, но срастается не так уж и долго, но здесь есть одно но, если перелом обычный и без смещения. Если смещения нет, то срастается подобный перелом примерно месяц, иногда чуть больше, то есть в районе четырёх-пяти недель. Ну а если есть ещё и смещение, то времени на реабилитацию уходит гораздо больше, это как минимум, два месяца, но тут тоже зависит от сложности перелома. Поэтому два месяца это самый минимум, а зачастую это затягивается конечно дольше, примерно до трёх и более месяцев. Поэтому конечно подобные переломы очень коварные, так как на полное восстановление уходит довольно-таки много времени. В общем несложный перелом без смещений срастается месяц или чуть больше, а со смещением от двух месяцев и более. Так что следует быть аккуратным, ведь при падении на колено можно получить очень серьёзную травму, хотя эту травму можно получить и другими способами, при аварии к примеру. В общем от этого никто не застрахован и произойти это может абсолютно с любым человеком.
Перелом коленной чашечки часто называют переломом надколенника, потому что фактически ломается кость, которая зашищает коленный сустав от повреждений. Этим и опасен перелом надколенника — можно одновременно (или в процессе заживления) повредить и колнный сустав, и мышцы бедра, которые крепятся к коленной чашечки.
Вот здесь схематически изображено где находится коленная чашечка:
Время заживления такого перелома сильно колеблется и зависит от его сложности: от 4х до 6ти недель. А сложности при переломе надколенника встречаются часто. Это может быть осколочный перелом с накоплением крови нутри, либо перелом со смещением коленной чашечки. Оба эти случая будут требовать оперативного вмешательства. При проведении операции подколенник фиксируют скобами или специальной проволокой, спицами.
Перелом и фиксация коленной чашечки для заживления может выглядеть вот так:
Добрый день! 06.06 упала на левое колено, через пару часов попала в травмпункт, где наложили лангетку на тыльную часть ноги и поставили диагноз-перелом надколенника. 12.06 сделали контрольный снимок, травматолог успокоил тем, что обойдется без операции. Сейчас постоянно лежу, по рекомендации врача. Ем творог и студень из куриных лапок. В связи с переменой погоды, колено дико выкручивает.
- Может ли такое быть на раннем сроке травмы.
2.Какие посоветуете рекомендации для скорейшего заживления?
- Сколько нужно носить лангетку?
- Насколько может затянуться реабилитация?
Заранее благодарна за ответ!
более года назад
Защита сустава от повреждений является самой главной функцией чашечки нашего колена. С возрастом при изнашивания костной ткани, некоторой потери кальция нередко диагностируется перелом надколенника. Это достаточно редкий вид травмы. Такой защитный сустав ломается также при воздействии различных сильных ударов.
За 4..5 недель обычно срастается перелом неосложненный, если он произошел без смещения костей и осколков. В течение 2… 3 месяцев может тянуться залечивание перелома осложнённого с костным смещением. В этом случае долгим процессом станет срастание больной травмированной чашечки колена.
более года назад
Все зависит от квалификации реабилитолога, который занимается вашим восстановлением. Когда я столкнулась с этой проблемой, мне удалось полностью восстановится всего за три помощи, но только благодаря реабилитологам.
Переломы надколенника — нарушение целостности коленной чашечки в результате травматического воздействия. Патология сопровождается припухлостью колена и болью, усиливающейся при сгибании ноги в коленном суставе, ограничением разгибания голени. При повреждениях со смещением ходьба становится невозможной. Диагностика включает рентгенологическое исследование, при необходимости МРТ и пункцию коленного сустава. Переломы надколенника без смещения лечатся путем фиксации гипсовой шиной, при наличии смещения требуется операция.
Общие сведения
Переломы надколенника составляют 1,5% от общего количества переломов. Чаще встречаются у людей среднего и пожилого возраста, обычно являются результатом уличной травмы. Нередко сопровождаются выраженным смещением отломков, обусловленным тягой четырехглавой мышцы бедра. Характеризуются достаточно благоприятным прогнозом. Лечение патологии осуществляют врачи-травматологи.
Причины
Обычно перелом надколенника становится результатом прямой травмы при падении на согнутое колено или ударе коленной чашечкой об острый и твердый предмет. Перелом в результате непрямой травмы возможен при внезапном резком сокращении четырехглавой мышцы бедра. Выделяют смешанный механизм перелома, возникающий при сочетании элементов прямой и непрямой травмы. Перелом надколенника часто сочетается с повреждением бокового сгибательного аппарата – сухожильных волокон четырехглавой мышцы бедра. При разрыве сухожилий отмечается выраженное расхождение отломков надколенника.
Патанатомия
Надколенник – плоская округлая кость, расположенная на передней поверхности коленного сустава. К верхней части надколенника (коленной чашечки) прикрепляются сухожилия всех головок четырехглавой мышцы бедра, к нижней – собственная связка надколенника. С наружной и внутренней стороны кость поддерживается боковыми связками.
Своей гладкой внутренней поверхностью коленная чашечка прилегает к надколенниковой поверхности бедренной кости. Шероховатая наружная поверхность надколенника покрыта сухожильными волокнами. Надколенник защищает колено при травмах и выполняет функцию блока, увеличивающего силу четырехглавой мышцы бедра.
Классификация
Выделяют закрытые и открытые (сообщающиеся с через рану с внешней средой) переломы надколенника. В зависимости от локализации специалисты в сфере травматологии и ортопедии подразделяют переломы надколенника на продольные, поперечные, оскольчатые, краевые. Чаще всего наблюдаются поперечные переломы коленной чашечки, реже – краевые, очень редко – продольные. Все переломы надколенника, за исключением краевых переломов верхушки, являются внутрисуставными.
Симптомы перелома надколенника
Наблюдается выраженная припухлость в области коленного сустава. При ощупывании выявляется резкая болезненность, щель между отломками, гемартроз (кровь в коленном суставе). Иногда определяется патологическая подвижность и хруст (крепитация) костных отломков. Боли резко усиливаются при попытке сгибания колена. Активное разгибание голени невозможно или резко ограничено. При переломе без смещения пациент сохраняет способность ходить, однако ходьба сопровождается выраженными болевыми ощущениями. Перелом надколенника со смещением исключает ходьбу, поднятие выпрямленной конечности и активные движения в суставе.
Диагностика
Диагноз перелома надколенника устанавливается в ходе консультации травматолога на основании характерной клинической картины и данных рентгенографического исследования. Дополнительно проводится МРТ коленного сустава. Гемартроз подтверждает диагностическая пункция сустава. Перелом надколенника дифференцируют от разрыва собственной связки надколенника, разрыва сухожилия четырехглавой мышцы, травматического артрита и препателлярного бурсита. Во всех указанных случаях отсутствует щель между отломками, выявляется баллотирование коленной чашечки, надколенник смещается полностью.
В отдельных случаях перелом надколенника приходится дифференцировать с аномалией развития коленной чашечки – разделенным надколенником (patella partita). В отличие от перелома надколенника при patella partita в анамнезе отсутствует травма, нет резких болей, щель между костными фрагментами ровная, закругленная. Patella partita, как правило, выявляется с двух сторон.

Рентгенография коленного сустава. Перелом надколенника с выраженным диастазом отломков.
Лечение перелома надколенника
При повреждении без смещения или со смещением не более, чем на 0,5 см, показано консервативное лечение – фиксация конечности задней гипсовой шиной на срок 2-3 недели. Пациенту разрешают ходить на костылях. После снятия шины назначают лечебную физкультуру, массаж и физиолечение: УВЧ, электрофорез, магнитолазеротерапия и др. Трудоспособность восстанавливается через 1,5-2 месяца.
Перелом надколенника со смещением отломков более, чем на 0,5 см является показанием к операции. Могут применяться различные методики с использованием шва мягких тканей, костного шва и мышечно-сухожильной пластики. Самый популярный метод – операция Берже-Шультце (сближение отломков с последующим прошиванием мягких тканей вокруг надколенника). Срок иммобилизации в послеоперационном периоде составляет 1 месяц. После снятия гипсовой шины назначают массаж, физиопроцедуры и лечебную гимнастику.
При многооскольчатых переломах в некоторых случаях (наличие мелких отломков, невозможность восстановления надколенника) применяют иссекающие операции – удаление костных фрагментов или всего надколенника. Если есть возможность сохранить коленную чашечку, иссекающие операции проводить не рекомендуется.
Прогноз и профилактика
Прогноз обычно благоприятный, функции конечности полностью восстанавливаются. Сроки нетрудоспособности зависят от тяжести повреждения и колеблются от 2 месяцев при неосложненных переломах надколенника до 3 месяцев при переломах с повреждением сухожилия четырехглавой мышцы бедра. Профилактика предусматривает проведение мероприятий по предупреждению уличного травматизма, особенно – в зимнее время года.
Наиболее частыми причинами нарушений заживления перелома являются:
1. недостаточная репозиция отломков;
2. неэффективная внешняя иммобилизация как по виду повязки, так и по продолжительности фиксации поврежденного сегмента;
3. многократные, неоправданные попытки вправления отломков;
4. интерпозиция мягких тканей;
5. сопутствующее повреждение сосудов, нервов;
6. нестабильный остеосинтез;
7. диастаз между отломками при лечении методом постоянного скелетного вытяжения или после остеосинтеза;
8. неоправданно обширное удаление осколков с образованием дефекта кости;
9. раннее удаление фиксатора;
10. отсутствие внешней иммобилизации при нестабильном остеосинтезе;
11. отсутствие надкостницы и недостаточное кровоснабжение фрагментов (шейка бедра, ладьевидная кость кисти).
псевдоартрозили ложный сустав формируется из замедленной консолидации, когда срок сращения в 2-3 раза превышает сроки нормальной консолидации; клиническими симптомами
псевдоартроза являются отсутствие боли и отека, незначительная подвижность отломков, ограничение функции конечности и атрофия мышц; рентгенологическими
симптомами являются склероз смежных концов кости, замыкание костно-мозговых каналов, формирование суставных поверхностей;
Клиническим проявлением ложного сустава являются свободная, безболезненная подвижность между отломками на месте перелома, укорочение конечности, нарушение ее функции. При этом из анамнеза известно, что после перелома прошло 2-3 срока, необходимых для сращения перелома данной локализации.
На рентгенограмме определяются следующие признаки:
· Остеосклероз концов отломков (при атрофических ложных суставах — остеопороз их);
· Образование замыкательных пластин на концах фрагментов (при атрофических ложных суставах кстномозговой канал закрыт этой пластиной)
Основной задачей в предупреждении нарушений заживления переломов является своевременное устранение вышеуказанных причин замедленного образования костной мозоли. С этой целью необходимо достичь: I. полной стабильности отломков и стимуляции репаративного процесса, нормализовав кровоснабжение в зоне перелома..
Лечение ложного сустава заключается в основном в хирургическом вмешательстве, так как консервативная терапия часто не эффективна по причине сложности патологии. При хирургическом вмешательстве врачи предпочитают использовать предельно низко травматичные способы, например, остеосинтез компрессионно-дистракционный. Если такое лечение ложного сустава не приносить положительных результатов, то используется метод обрезания обломков и их следующее удлинение. Иногда может проводиться пластика кости с использование имплантата, внедряемого при помощи техник микрохирургии. Если ложный сустав имеется с рождения, то используется комбинация медикаментозного лечения ложного сустава и процедур физиотерапии.
Несросшийся перелом – перелом, сращение которого не наступило в максимальные сроки для данной локализации и вида перелома. Морфологически четко прослеживаются прослойки фиброзной и хрящевой ткани между костными фрагментами. Болезненная подвижность в зоне перелома при этой форме несращения более выражена, чем в случаях замедленной консолидации. На рентгенограммах видна слабо выраженная периостальная и оссальная мозоль, иногда ее нет. Обычно отмечается уплотнение, реже – порозность костных структур с нечетко очерченными и неровными костными концами. Костномозговые каналы свободны, замыкательные пластинки отсутствуют.
Лучшим методом лечения является прочный интрамедуллярныи металлоостеосинтез в сочетании с аутокостнои пластикой. Костные трансплантаты укладывают и фиксируют экстра-медуллярно.
Читайте также:



