Наружная большеберцовая кость стопы
Берцовые кости входят в состав периферического скелета, который соединяет кости грудных и тазовых конечностей. Большая берцовая и малоберцовая кость образуют голень. Травмы этих частей скелета надолго обездвиживают человека и представляют угрозу для его здоровья.
Строение берцовых костей
Как мы уже выяснили, большая и малая берцовая кость формирую голень, и располагаются во внутренней ее части. Если положить руку на переднюю часть ноги (ниже колена), то мы сразу же упремся в большую берцовую кость. А с внешней стороны голени находится малая берцовая кость, которую потрогать не получится, поскольку она располагается в толще мышц. Следовательно, эти две кости соединены между собой и формируют с одной стороны голеностопный сустав, а с другой — коленный. Таким образом, их строение обуславливает подвижность и функциональность нижних конечностей.
Большая берцовая кость
Большая берцовая кость расположена ближе к центру по отношению к малой кости. Представляет собой трубчатую длинную кость, которая оснащена двумя эпифизами и телом. Ее тело состоит из трех краев, которые имеют трехгранную форму:
- переднюю;
- межкостную;
- медиальную.
Эти края имеют три поверхности:
- заднюю;
- медиальную;
- латеральную.
Верхний эпифиз вместе с коленной чашечкой формирует коленный сустав. Нижняя часть сочленяется с таранной костью и формирует голеностоп. Большая берцовая является самой массивной и устойчивой костью в человеческом скелете. Она испытывает самые большие нагрузки, когда человек стоит, бегает или быстро ходит. Кроме того эта кость очень легкая поскольку имеет микроскопическое строение, ее пронизывают множественные сосуды и нервные окончания.
Малая берцовая кость
Расположена с внешней (латеральной) стороны голени. Она тоже является длинной трубчатой костью, но значительно меньше по форме и толщине. Состоит из двух эпифизов: верхней и нижней. Верхняя входит в коленный сустав, а нижняя — в голеностопный. В составе голеностопного сустава носит название — латеральная (наружная лодыжка). Ее основная функция состоит в стабилизации голеностопного сустава. Однако она практически не несет никакой нагрузки, а является местом прикрепления мышц.
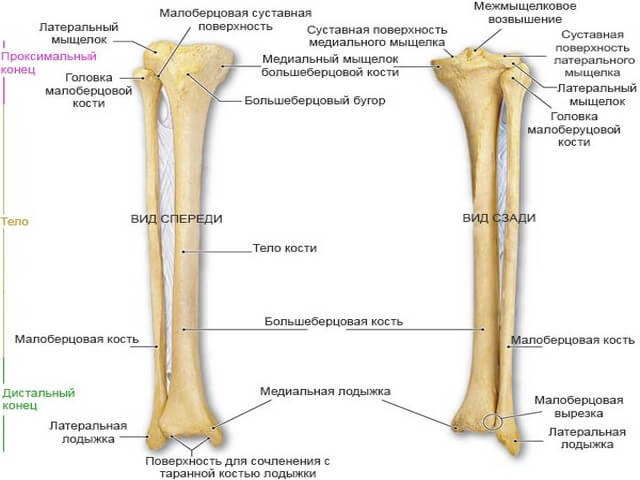
Имеет три поверхности:
- заднюю;
- медиальную;
- латеральную.
Эти поверхности разделяются между собой тремя гребнями.
Травмы
Травматизация нижних конечностей происходят по причине большой нагрузки на суставы, которые они испытывают каждый день при ходьбе и движениях. При травмах голени обычно повреждаются обе кости.
К тому же в некоторых случаях эта нагрузка возрастает:
- при лишнем весе или ожирении;
- врожденных аномалиях костной системы (в данном случае нижних конечностей);
- при слабом мышечном аппарате;
- при нарушении координации движений.
В этих случаях кости не справляются с нагрузкой, которая на них возлагается, что приводит к травме. Такие повреждения происходят по разным причинам и в зависимости от этого отличаются по характеру и степени тяжести. Например, при прямом повреждении кости наблюдаются отломки одного типа, а при непрямой травме — другого вида.
Причины, вызывающие повреждение берцовых костей:
- сильный удар;
- автомобильные аварии;
- падения с высоты;
- производственные травмы;
- чрезмерные физические нагрузки (например, при профессиональном занятии спортом).
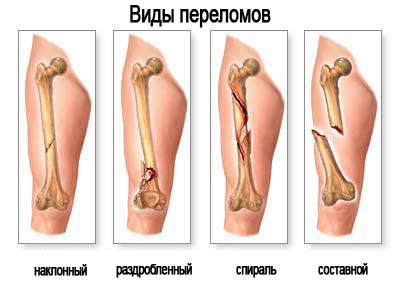
Классификация переломов
При травмах голени обычно повреждаются обе кости. Переломы тела берцовых костей практически всегда сопровождаются смещением фрагментов кости. Они бывают следующих видов:
- Поперечные. Если произошел перелом только большой берцовой кости, то наблюдается стабильное повреждение костей без смещения фрагментов. Если же повредилась малая кость, то отмечается нестабильность отломков.
- Винтообразные. Наблюдаются при воздействии скручивающей силы, повреждение нестабильно и имеет спиралевидную форму.
- Косые. Как правило, происходят под углом. Повреждение нестабильно, со склонностью к увеличению смещения.
- Оскольчатые. Характеризуются сильной нестабильностью и формированием более трех костных отломка.
Помимо этой классификации переломы бывают закрытые и открытые. При закрытых переломах не наблюдается нарушение целостности кожных покровов.
При открытых — кожа повреждена, а сломанные фрагменты сообщаются с внешней средой. Этот вид повреждения опасен еще тем, что возникшая рана может инфицироваться.
Такие травмы далеко не редкое явление, они случается как у взрослых, так и у детей. Не надо обладать специальными медицинскими знаниями, чтобы понять, что травматизация этого анатомического сегмента очень опасна и может привести к серьезным последствиям.
Особенно опасны травмы, затрагивающие повреждение обеих костей. Ведь в этом случае человека ждет полная обездвиженность и долгая реабилитация. Возможны переломы со смещением, которые также нуждаются в долгом восстановительном периоде.
Симптомы переломов
Симптомы характеризуются сильной резкой болью, быстро нарастающим отеком, появлением гематом и синяков, а также очевидным укорочением поврежденной конечности. Пострадавший не может не только ходить, невозможно опереться и просто встать на поврежденную конечность. Как правило, такие переломы всегда происходят со смещением фрагментов. Нога может принять неправильное положение и быть повернутой в определенную сторону: внутрь или наружу (по отношению к колену). При открытом переломе наблюдается повреждение кожи, через которое видны отломки костей.
Диагноз ставится при помощи рентгенографического исследования, поскольку одной клинической картины недостаточно. Изучение рентгенограммы позволяет определить количество фрагментов и степень их смещения, наличие перелома обеих костей или же только одной из них, а также целостность коленного и голеностопного сустава. Также определяют целостность сосудов и нервов. Для этого пострадавшего отправляют на консультацию к узким специалистам.
Лечение и первая помощь
Оказание первой помощи может повлиять на дальнейшее лечение и реабилитацию пострадавшего. Прежде всего ему дают анальгетики и осуществляют противошоковую терапию (при наличии множественных повреждений). Иммобилизацию голени осуществляют при помощи шины. В качестве шины может выступать любой предмет, оказавшийся под рукой (фанера, лыжи, доски). При наложении шины очень важно, чтобы ее нижняя часть охватила голеностопный сустав, а верхняя заканчивалась у верхней части бедра.

При открытом переломе необходимо наложить жгут чуть выше раны, чтобы остановить кровотечение. Обязательно обработать открытую рану йодом, спиртом, зеленкой, или же просто промыть водой, если обеззараживающих средств нет под рукой. Все эти действия необходимы, чтобы свести к минимуму инфицирование раны.
Консервативное лечение
Лечение в медицинском учреждении может быть как консервативным, так и хирургическим. Тактика лечения зависит от степени и уровня повреждения. При повреждениях, которые носят стабильный характер и без смещения (что случается крайне редко) накладывают гипсовую повязку. При других видах повреждения используют скелетное вытяжение. Суть этого лечения состоит в том, что металлическую спицу проводят через кость пятки, а на ногу накладывают шину.
Такое лечение предполагает два сценария. Во — первых, консервативное лечение предполагает вытяжение в течение 4 недель, в процессе которого фиксируют в правильном положении фрагменты кости. При появлении костной мозоли скелетное вытяжение снимают и накладывают гипсовую повязку еще на два месяца. Во- вторых, после снятия повязки больному назначают реабилитацию: физиотерапевтические процедуры, массаж и лечебную гимнастику.
Оперативное лечение
Хирургическое лечение показано при многооскольчатых переломах, которые трудно восстановить в правильном анатомическом положении при традиционном консервативном лечении. Хирургическое лечение предполагает использование разнообразных металлических конструкции — пластин, штифтов, стержней. К тому же при таких травмах показано применение аппарата Илизарова. Аппарат позволяет восстановить естественное расположение отломков и быстрое их срастание. Его применяют в самых сложных случаях — при раздробленных переломах с формированием дефекта кости. Период срастания кости примерно около 4- 6 месяцев. Темпы восстановления индивидуальны и зависят от степени повреждения и сложности травмы.





(78 оценок, среднее: 5,00 из 5)
Большая берцовая кость является частью скелета голени. Ее повреждение может надолго лишить человека способности передвигаться. Если кости не срастаются или соединились неправильно, может потребоваться хирургическая операция.
Местонахождение
Голень – это место, где находится кость берцовая. Она состоит из двух частей и расположена в нижней части ноги. Большая берцовая (ББК) располагается медиально. Она длинная, имеет 3-гранное тело и два эпифиза. Верхний конец большой берцовой кости участвует в образовании коленного сустава. Кость берцовая – самая прочная в скелете человека. Большая берцовая кость может выдерживать максимальную нагрузку до 1650 килограмм.
Малая берцовая кость (МБК) менее массивная, располагается латерально. Она длинная и трубчатая, крепится к большой и ограничивает голеностоп. Переломы и травмы МБК встречаются редко.
Описание ББК
Самая крупная составная голени называется большеберцовой костью, анатомия ее имеет одну особенность. К ББК примыкает ее вторая, но отдельная половинка. Это малая кость берцовая. Большая и малая берцовая кость крепятся к бедренным суставам и надколеннику. Внизу образовывают голеностоп и примыкают к таранной кости.

Передний край большой берцовой кости выглядит, как заостренный гребень. Сверху он бугристый. Между берцовыми костями есть небольшой соединяющий хрящ. Поверхность большой берцовой кости выпуклая и ее можно прощупать даже через кожу. Латеральная часть вогнутая, задняя – плоская, с камбаловидной мышцей. Ниже находится питательное отверстие.
Проксимальный эпифиз несколько расширен. Его бока называются мыщелками. Снаружи латерального находится суставная плоская поверхность. Вверху проксимального эпифиза есть небольшое возвышение с двумя бугорками. Дистальный эпифиз – четырехугольный. На латеральной поверхности имеется малоберцовая вырезка. Сзади эпифиза – лодыжковая борозда.
Переломы ББК
При травмах большой берцовой кости, там где она находится, появляются болевые ощущения. Это может свидетельствовать о ее переломе. Последний может иметь несколько разновидностей. Переломы берцовых костей бывают косыми и поперечными. Еще различают оскольчатые и фрагментарные.
Внутрисуставные переломы могут появиться в мыщелках или медиальной лодыжке. Чаще всего это происходит из-за скручивания голени при зафиксированной стопе. Это проявляется в том, что у человека болит большеберцовая кость. Перелом лодыжки нередко появляется после резкого поворота стопы.
Симптомы переломов костей
Даже небольшие трещины в костях отзываются негативными ощущениями. Переломы чувствуются намного острее. Они обнаруживаются быстро, когда болит кость берцовая при ходьбе – это может свидетельствовать о нарушении ее целостности. Неприятные ощущения возникают при ощупывании ноги. В месте перелома сразу чувствуется сильная боль.
Если костные отломки оказались смещенными, то деформируется голень и меняется ось конечности. На ноге появляется отечность. Конечность не выдерживает никакой нагрузки. После оперативного лечения деформированной берцовой кости человек может вставать на больную ногу на следующий день после операции.

При травмировании проксимального отдела возникает острая боль, которая усиливается при прощупывании конечности. Нога становится короче, на нее невозможно ступить, в колене не сгибается. Не получается даже пошевелить больной конечностью.
Первым признаком диафизарных переломов становится появление обширных гематом. Они образуются из-за подкожного кровоизлияния в мягкие ткани. Иногда появляется шоковое состояние. Двигаться при таком переломе человек не может, его мучают сильные боли. Очень редко, но все же встречаются осколчатые переломы. В этом случае сразу же появляется отек и боль.
Почему болит большая кость берцовая? Это может быть при одновременном переломе и МБК. В результате травмы обеих берцовых костей лечение сильно осложняется. При таком переломе, если наблюдается смещение, невозможно осуществить обычное вправление.
Киста
Когда болит берцовая кость – это может означать появление кисты. Это недуг, когда в полсти ткани появляется утолщение. Кисты – проявление дистрофического процесса.
В основе утолщений – нарушение кровообращения и активная деятельность лизосомных ферментов, которые приводят к уменьшению коллагена и других полезных веществ и протеинов. Киста относится к новообразованиям, которые могут быть как доброкачественными, так и злокачественными.
Они обнаруживаются, когда начинает болеть кость берцовая на ноге. Киста бывает аневризмальной или солитарной. Она развивается длительный период времени. Солитарная киста чаще всего обнаруживается у юношей. Аневризмальное новообразование появляется внезапно. В основном такая киста появляется после травмы или перелома кости.
Боли в голени и ее костях
Боли в голени могут иметь различные причины. Например, от чрезмерных тренировок, когда после бега начинает болеть кость берцовая. Она может стать более хрупкой при недостатке в организме кальция, магния и других необходимых элементов. Они часто вымываются при употреблении человеком диуретических средств.
Когда болит кость берцовая спереди, это может быть следствием заболевания суставов или чрезмерной нагрузки, которую неожиданно почувствовали ноги после длительного застойного периода. Причинами негативных ощущений могут стать воспалительные процессы или инфекция, поразившая костную ткань. Очень редко на кости может появиться злокачественная опухоль.
Перелом МБК

Травма или перелом МБК может возникнуть вследствие повреждения головки или шейки. Такое случается довольно редко. Чаще всего подобный перелом совмещается с другими травмами голени. Человек сразу чувствует в колене сильную боль. Тем не менее нога способна сгибаться и разгибаться.
Плохо то, что в МБК верхний отдел может вызвать очень серьезные осложнения. Они происходят из-за повреждения нервов и нарушения их функций. Это провоцирует дополнительные осложнения, вплоть до полного обездвиживания конечностей. При переломах МБК проводится консервативное лечение. Но если возникают осложнения – делается хирургическая операция.
Осложнения после переломов
Осложнения после переломов могут возникнуть чаще всего из-за несвоевременного обращения к хирургу или после неправильного лечения. Но нередко виновниками осложнения становятся не врачи, а индивидуальные особенности организма (непереносимость некоторых лекарств, малое содержание в тканях кальция и т.д.).
Осложнения могут проявляться по-разному. Неправильное срастание большой берцовой кости, где был перелом. Возникает жировая эмболия, нарушается кровоснабжение внутренних органов. После срастания костей наступает полное обездвиживание голени или колена. В них может начаться деформирующий остеоартроз. При заживлении из-за дефекта костей наблюдается ложный сустав. Происходит деформация ноги.
Перелом берцовой кости чаще всего вызывает осложнения. Зачастую они начинаются из-за вынужденного долгого обездвиживания ноги. Но благодаря современным средствам и технике, большинство негативных последствий стало возможным избежать.
Лечение переломов

Лечение переломов чаще всего проводится амбулаторно. На конечность накладывается гипсовая повязка. Кроме этого, конечность может дополнительно закрепляться специальными приспособлениями. Для того чтобы посчитать по времени, сколько срастается большая кость берцовая, начинать нужно с момента фиксации ноги.
После наложения гипса назначается десятидневный постельный режим. Потом человеку разрешается понемногу ходить и слегка наступать на ногу. Чаще всего кости полностью срастаются в течение пяти недель. При сложном переломе большой берцовой кости может потребоваться стационарное лечение. В этом случае срастание происходит в течение двух месяцев.
Если выявляется, что большая кость берцовая (фото ее есть в данной статье) сломана со смещением и наличием осколков, то сначала выполняется репозиция отломков. Операция проходит под местным наркозом. После этого гипс накладывается на всю ногу. Лечение мыщелковых травм и переломов осуществляется с помощью остеосинтеза и вытяжения. Заживление ноги в этом случае происходит от двух до четырех месяцев. Главное, не тянуть с визитом к специалисту и вовремя начать лечение.

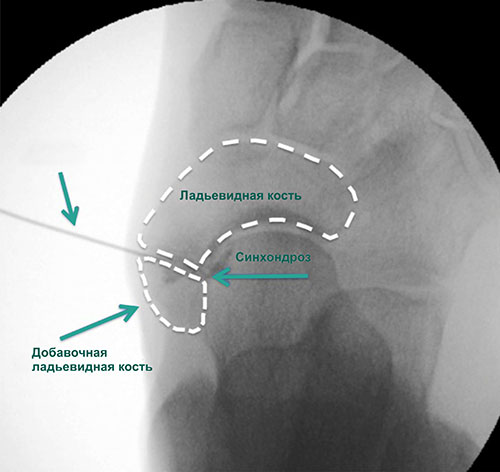
Добавочная ладьевидная кость — это небольшая косточка, расположенная рядом с проксимальным полюсом ладьевидной кости стопы.
У здоровых людей она встречается с частотой 1 на 10 человек. Это наиболее часто встречающаяся добавочная кость стопы. Она располагается в толще сухожилия задней большеберцовой мышцы, которое в свою очередь прикрепляется к бугристости ладьевидной кости.
Более подробная информация о ладьевидной кости и сухожилии задней большеберцовой мышцы представлена в разделе, посвященном анатомии стопы и голеностопного сустава.
Точная причина неизвестна, возможно формирование добавочной ладьевидной кости связано с генетическими факторами.
Большинство людей с добавочной ладьевидной костью никаких жалоб на этот счет не предъявляют и даже не подозревают о том, что она у них есть. Однако эта косточка может становиться источником проблем, особенно в подростковом возрасте. Косточка может сопровождаться развитием плоскостопия и в таких случаях, особенно когда плоскостопие носит односторонний характер, необходимо дополнительное обследование пациента.
Сочленение между ладьевидной и добавочной ладьевидной костями представляет собой синхондроз. Травмы и повторяющиеся перегрузки стопы могут привести к повреждению этого синхондроза или сухожилия задней большеберцовой мышцы, что приведет к изменению биомеханики стопы и болевому синдрому.
Типичная клиническая симптоматика включает:
- Боль в области внутреннего свода стопы
- Боль в области добавочной ладьевидной кости (глубокая ноющая, острая или тупая боль)
- Отек в области внутреннего края среднего отдела стопы
- Наличие костного выступа на внутренней поверхности стопы, подвергающегося постоянному давлению в обуви
- Сложность встать на носочки
- Плоскостопие
При первом вашем визите в клинику вам будет выполнена рентгенография стоп. Она поможет подтвердить диагноз, оценить тяжесть деформации и при необходимости спланировать хирургическое вмешательство.
Добавочная ладьевидная кость классифицируется в соответствии с рентгенологическими ее особенностями:
- Сесамовидная косточка в толще сухожилия задней большеберцовой мышцы в области его прикрепления к ладьевидной кости
- Добавочная ладьевидная кость, сочленяющаяся синхондрозом с ладьевидной костью
- Костный выступ ладьевидной кости
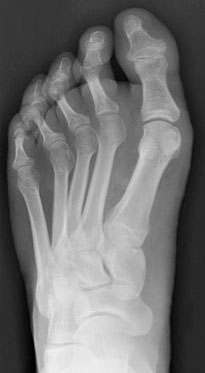
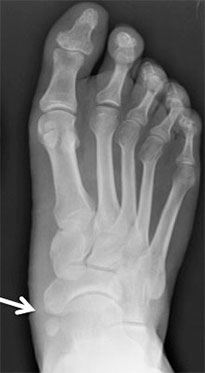
Рентгенограмма стопы при 1 типе добавочной ладьевидной кости
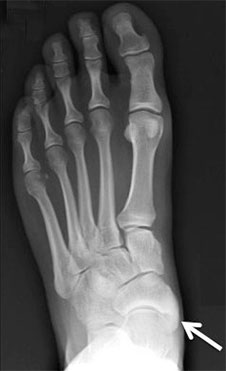
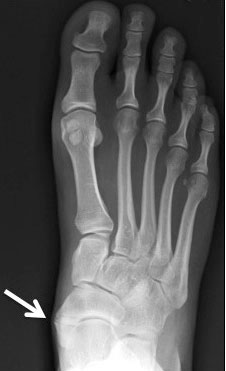
Рентгенограммы стоп: 3 тип добавочной ладьевидной кости
Иногда для оценки состояния сухожилия задней большеберцовой мышцы, синхондроза между добавочной и ладьевидной костями, исключения стрессового перелома может понадобиться МРТ.
Подавляющее большинство людей с добавочной ладьевидной костью каких-либо жалоб на этот счет не предъявляют. Проблемы могут появиться после перенесенной травмы или на фоне повторяющихся перегрузок.
Если вы отметите усиление болевых ощущений, невозможность заниматься спортом или заметите развитие деформации, вам имеет смысл обратиться за консультацией к ортопеду, занимающемуся патологией стопы и голеностопного сустава.
В задачи консервативного лечения входит купирование болевых ощущений и замедление прогрессирования деформации. Наиболее эффективно оно будет на ранних стадиях заболевания.
Консервативное лечение всегда должно быть первой линией терапии. Варианты его включают:
Исключение на некоторое время занятий спортом и тяжелой физической нагрузки.
Мягкие подкладки, сделанные из гелеобразного или пенистого материала, используются вместе с обувью и позволяет предотвратить избыточное давление в обуви.
Дополнительная поддержка голеностопного сустава, предотвращающая его подворачивание.
Нестероидные противовоспалительные препараты позволяют купировать боль и дискомфортные ощущения, связанные с воспалительными явлениями в области синхондроза.
Ношение более просторной обуви, исключающей давление на костный выступ в области внутреннего края стопы. Также может быть эффективно использование обуви с жесткой подошвой.
Упражнения, направленные на растяжение икроножной мышцы, позволяют минимизировать влияние этой мышцы, стремящейся деформировать стопу. Упражнения, направленные укрепление задней большеберцовой мышцы.
Короткий период иммобилизации позволяет минимизировать выраженность клинической симптоматики.
Оперативное лечение показано пациентам, у которых оказалось неэффективным лечение консервативное.
Пациенты должны отдавать себе отчет в том, что выбор в пользу оперативного лечения должен быть тщательно обдуманным.
К любому варианту оперативного лечения необходимо подходить взвешенно, отдавая предпочтение в первую очередь менее инвазивным и травматичным вмешательствам.
Введение в области синхондроза ладьевидной кости лекарственных препаратов при острых воспалительных явлениях в этой области осуществляется под лучевым контролем и в условиях кратковременной общей анестезии. Оно помогает подтвердить диагноз и купировать воспалительные явления.
Такое лечение может на некоторое время уменьшить выраженность симптомов, а иногда полностью избавить от них пациента, однако оно никак не может повлиять на те или иные существующие деформации стопы.
Правильность положения иглы подтверждается введением рентгенконтрастного препарата
Операция заключается в иссечении добавочной ладьевидной кости с последующей реинсерцией сухожилия задней большеберцовой мышцы. Для фиксации сухожилия используются костные анкеры.
Вы должны понимать, что осложнения того или иного заболевания могут развиваться как после, так и в отсутствие оперативного лечения.
- Усиление болевых ощущений
- Усиление выраженности плоскостопия
- Формирование язв на внутренней поверхности стопы
- Инфицирование язв
Осложнения могут возникать при любых хирургических вмешательствах на стопе. Более подробно послеоперационные осложнения рассматриваются в соответствующем разделе.
- Риски и осложнения анестезии
- Кровотечение
- Инфекция (поверхностная и глубокая)
- Тромбозы
- Необходимость повторных вмешательств
- Комплексный регионарный болевой синдром
- Повреждение нервов
- Проблемы с заживлением раны
- Болезненный послеоперационный рубец
- Длительно сохраняющийся болевой синдром
ПРИВЕДЕННЫЙ ВЫШЕ СПИСОК ОСЛОЖНЕНИЙ ДАЛЕКО НЕ ПОЛНЫЙ И ПРЕДСТАВЛЕН ЛИШЬ ДЛЯ ОЗНАКОМЛЕНИЯ
Практически все пациенты после операций по поводу разрывов ахиллова сухожилия выписываются из клиники в день операции.
В течение двух недель после операции голеностопный сустав будет фиксирован гипсовой или полимерной жесткой повязкой, подобной представленной на фото ниже.
Не снимайте гипс до следующей перевязки, которая состоится через 2 недели после операции.
В течение 2 недель после операции вам нельзя нагружать конечность. Перед выпиской домой вас проконсультирует физиотерапевт, который в т.ч. расскажет вам о том, как правильно пользоваться костылями.
В первые 2 недели после операции старайтесь придавать стопе возвышенное положение и держать ее в этом положении 95% времени.

Возвышенное положение стопы
У большинства людей дома конечно же нет функциональной кровати, как здесь на этом фото. Однако того же эффекта можно добиться и на обычной кровати или диване, подложив под стопу подушку. Не следует придавать возвышенное положение стопе, когда вы сидите на стуле. И еще раз советуем все первые две недели оставаться дома.
С тем, чтобы минимизировать риск инфекции, держите стопу в сухости и прохладе. Избегайте избыточной влажности и жары. Когда принимаете душ, надевайте на стопу герметичный мешок.
С целью профилактики тромбозов вен регулярно выполняйте движения в стопе и голеностопном суставе. Употребляйте достаточное количество жидкости. При наличии факторов риска тромбозов обязательно сообщите об этом своему лечащему врачу, при необходимости он может назначить вам антикоагулянты.
Вас осмотрит ваш лечащий врач и будет сделана перевязка. Если раны полностью зажили, то мы вам расскажем, как правильно массажировать ткани в области вмешательства. Мероприятия, направленные на снижение чувствительности рубца, начинаются только после полного заживления раны. С этой целью вы можете воспользоваться массажным кремом (например, Е45), который следует втирать в область рубца и вокруг него. Подвергать зону операции действию влаги и принимать душ можно только после полного заживления ран.
На данном этапе, если послеоперационный отек уже в значительной мере купируется, мы разрешим вам чаще опускать стопу вниз, но рекомендуем по возможности все еще держать ее б?льшую часть времени в горизонтальном положении.
Вам будет разрешено ненадолго садиться за руль, однако только в том случае, если оперирована левая нога и машина у вас с автоматической трансмиссией. Если оперирована правая нога, то садиться за руль мы советуем не раньше 6-8 недель после операции.
На данном этапе вас могу направить в отделение физиотерапии для начала ранней реабилитации и упражнений, направленных на укрепление задней большеберцовой мышцы.
Если процесс заживления протекает хорошо, то к этому времени у вас уже практически исчезнут отек и кровоизлияния, однако некоторый отек может сохраняться до 3-4 месяцев после операции.
Вы сможете носить обычную обувь (если позволяет отек), однако мы рекомендуем пока носить обувь с жесткой подошвой. В течение ближайших 3-6 месяцев вам предстоят занятия лечебной физкультурой, которые позволят добиться наиболее оптимального результата проведенного хирургического вмешательства.
Если вы удовлетворены результатом, то это ваш последний визит к врачу.
Наши рекомендации по этом поводу представлены здесь. В конце концов, ответственность в этом вопросе полностью лежит на пациенте. Хороший способ понять, можно вам за руль или еще нет, — это поставить правую стопу на пол и сильно надавить, имитируя экстренное нажатие на педаль тормоза. Если вам страшно или больно, за руль лучше не садиться, это может быть небезопасно. Кроме того, при длительной езде ваша стопа долго будет находиться в вынужденном положении. Это может усилить послеоперационный отек.
На самом деле все зависит от того, кем вы работаете. Если ваша работа связана с длительным стоянием, ходьбой или физическим трудом, то вернуться к такой работе можно через 8-12 недель. Если у вас сидячая работа, например, в офисе, то вернуться к ней вы сможете уже через 2 недели, однако возможно это лишь в порядке исключения и мы не советуем этого делать.
Читайте также:


