Мрт плюсневой кости стопы
Магнитно-резонансная томография – надежный способ исследования внутреннего состояния организма. Полученные результаты помогают оценивать здоровье того или иного органа, а также осуществить диагностику заболевания. Скорость проведения процедуры и высокая детализация изображения помогают специалистам быстро подобрать необходимую схему лечения, что положительно скажется на дальнейшем выздоровлении. Но перед анализом пациенту стоит ознакомиться с немногочисленными противопоказаниями, чтобы не навредить организму.
Какие болезни определяет МРТ стопы
Если иные аппаратные исследования, а также осмотр и пальпация не дают конкретных результатов, специалисты прибегают к такому надежному методу, как магнитно-резонансная томография.

Она успешно находит следующие недуги:
- внутренние травмы костной, хрящевой тканей;
- разрыв или растяжение связок;
- переломы;
- опухолевые образования;
- очаги инфекции;
- некротические изменения асептического плана;
- артриты и артрозы;
- туннельный синдром;
- врожденные дефекты;
- сбои кровотока в ступнях;
- присутствие инородных тел.
МРТ стопы показывает, что за патологии присутствуют у конкретного пациента. К ним относятся:
- Пяточные шпоры. Определяет присутствие нароста, который имеет хронический характер, и воспалительных процессов в прилегающих мягких тканях.
- Невромы Мортона. Последствие наличия доброкачественной опухоли вокруг нервного волокна. Локализуется в пальцах стоп. Симптоматика заключается в жжении, покалывании или потере чувствительности в пораженной зоне.
- Метатарзаглии. Часто перетекает в бурсит. Заболеванием страдают спортсмены и любительницы каблуков, так как в результате основной вес тела переносится на малые лучи стопы. Основной признак – сильный дискомфорт.
- Вальгус. При нем большой палец заходит внутрь. Итог – нарушенная функциональность нижней части ноги. МРТ выявляет болезнь и помогает быстро приступить к лечению.
Можно сделать вывод, что томография наглядно демонстрирует:
- внутреннее состояние стоп;
- деформации и отклонения от нормы;
- переломы и опухоли.
Показания и противопоказания к проведению

Стопа и пятка принимают весь вес человеческого тела, а потому избыток нагрузки в течение долгого периода или некое неловкое движение способны повредить их, что приведет к неприятным ощущениям и потере возможности вести обычный активный образ жизни. Поэтому при малейших подозрениях лучше сразу обратиться за помощью к специалистам.
Основой для проведения томографии является опрос и сбор анамнеза врачом (чаще хирургом, ортопедом или травматологом). Пациенты, которым назначают МРТ, страдают от:
- болевого синдрома, который невозможно объяснить через обычный осмотр;
- снижения амплитуды движения, скованности, невозможности нормально двигать пальцами;
- отечности стоп и суставов;
- хруста и иных звуков аномального характера.
Несмотря на хорошую результативность МРТ имеет некоторые противопоказания, о которых стоит знать людям, решившимся на проведение анализа в частном порядке. О них также упомянет прописывающий исследование врач. Это:
- Металлическими предметами внутри стопы.
- Беременность. В этом случае решение принимает врач.
- Имплантаты, активированные электрически, механически или магнитно.
Преимущества и недостатки метода
МРТ конкурирует с КТ (компьютерной томографией) за право считаться наиболее эффективным методом аппаратного обследования.

Преимущества у МРТ стопы следующие:
- Высокое качество снимков.
- Отличная детализация, позволяющая увидеть даже незначительные изменения.
- Получение информации как о состоянии твердых, так и мягких тканей, включая кровообращение. Травматологи рекомендуют делать МРТ, если есть риск обширной травмы, затрагивающей многие части стопы.
- Не занимает много времени. Бесконтрастное сканирование длится не более 1 часа.
- Отсутствие побочных эффектов при знании противопоказаний.
- Нет никакого дискомфорта или болезненных ощущений.
- Возможность использования контраста. Врачи прибегают к данному способу в очень тяжелых ситуациях. Используются:
- Омнискан;
- Гадовист.
Эти вещества безопасны для здоровья человека, не вызывают аллергий. Ими пользуются чаще всего для поиска опухолей.
Но недостатки все же имеются, и их обязательно стоит учитывать людям, страдающим некоторыми заболеваниями:
- При исследовании легких возможно получение артефактов, сказывающихся на четкости снимков, так как создание одной единицы занимает до минуты.
- Анализ сердца приводит к сбоям в ритме.
- Ограничения по выявлению костных деформаций и камней.
- Высокая цена как аппарата, так и самой процедуры.
- Обязательное наличие экранов от помех в помещениях.
- Невозможность применения для тех, кто:
- страдает боязнью замкнутых пространств;
- имеет искусственные водители ритма или имплантаты из немедицинских металлов.
Подготовка к МРТ стопы

Перед данным аппаратным исследованием от человека не требуется:
- дополнительного приема медикаментов;
- соблюдения особой диеты;
- иной подготовки.
Но пациент обязан сообщить лечащему врачу или специалисту, проводящему процедуру, о:
- аллергии на лекарственные средства;
- клаустрофобии.
Как проводится МРТ стопы
Процедура проста и не требует от пациента каких-то особых действий:
- Перед входом в кабинет необходимо переодеться в халат или специальный больничный балахон и снять все металлическое. Женщинам стоит помнить не только об украшениях, но и о заколках и шпильках для волос. Если есть сопровождающий, то указанные мероприятия относятся и к нему. Если в одежде не присутствуют металлические крепления или украшения, то по усмотрению врача пациент остается, в чем был.
- Если показано введение контрастных веществ, то это всегда делает венозным способом. Катетер не вынимают до завершения МРТ, так как иногда требуется повтор процедуры.
- Больной находится внутри томографа, лежа на спине. Качество снимков напрямую зависит от неподвижности тела, поэтому человеку рекомендуется максимально расслабиться и не двигаться. Если аппарат исследует отдельную конечность, но для надежности ее фиксируют специальными ремешками. Обследование длительное, так как без контраста МРТ занимает около получаса, а с ним – 45 минут.
Расшифровка результатов

Снимки изучает врач. Он:
- смотрит на отличие результата от нормы;
- определяет вид патологии и этап ее развития;
- конкретизирует место;
- изучает на предмет наличия негативных изменений в соседних тканях.
Внимательно проанализировав снимки, специалист дает заключение, которое можно прочитать в описании, обязательно прилагаемом к выдаваемым фотографиям. На листке будет стоять подпись и печать специалиста.
Столько стоит МРТ стопы?

Клиники устанавливают цену в частном порядке. В прайсе указывается стоимость процедуры для различных частей тела. Для стоп она лежит в диапазоне от 2 500 до 7 000 рублей. При обращении необходимо убедиться в сертификации оборудования. МРТ стопы в Москве стоит около 6 500 р. Запись осуществляется заранее, что обусловлено продолжительностью и ограниченным количеством оборудования.
МРТ стопы – быстрый и простой способ увидеть патологические изменения, деформации или внутренние травмы. Качество снимков исключает возможность ошибки. Единственным минусом можно считать стоимость процедуры. Цены на МРТ стопы различны для разных клиник и городов России.
Обследовать стопу довольно трудно из-за наличия сложной системы мышечных волокон и связок. Эта область характеризуется наличием анатомических образований маленьких размеров, что затрудняет диагностику. Значимые для врачей детали рентгеновское исследование не всегда хорошо показывает. Для точного определения патологий стопы назначают МРТ.

Кого направляют на томографию стопы
Благодаря МРТ стопы врачи получили возможность детально изучить структуру всех тканей в этой области. Магнитно-резонансную томографию обычно назначают, когда другие методы исследования не предоставили специалистам точную информацию о предполагаемой патологии (новообразование, закрытый перелом, травма пятки).
Результаты рентгеновского обследования очень важны для врачей при наличии у пациента сложных травм с повреждением кровеносных сосудов и нервов. Исследование мягких тканей, костей, сухожилий, связок может проводиться перед предстоящим оперативным вмешательством.
Показаниями для направления пациента на прохождение магнитно-резонансной томографии считаются:
- деформация или повреждение стопы;
- сильный ушиб или перелом пятки;
- воспалительный процесс;
- артрит, артроз суставов пальцев ног;
- формирование рубцовой ткани после перенесенных травм;
- тромбоз сосудов;
- плоскостопие и плоско-вальгусная деформация;
- нарушение кровотока;
- новообразования разной природы;
- наличие инородного тела, неметаллической природы.
На МРТ направляют пациентов с жалобами на ограничение движения в голеностопном суставе, сильную боль в районе стопы, припухлость, сильный хруст.

Требуется ли подготовка к МРТ
Для проведения МРТ стопы особой подготовки не требуется, также как и для МРТ нижних конечностей. Если исследование будут осуществлять с контрастированием, тогда пациенту запрещается принимать пищу за 2 — 5 часов до процедуры. Также больной должен обязательно уведомить врача о наличии аллергических реакций на медикаменты, тяжелой патологии почек.
Перед исследованием пациент снимает все украшения, аксессуары, содержащие металлические детали, съемные протезы, надевает удобную одежду (без металлических застежек, кнопок, молний).
При проведении магнитно-резонансной томографии ребенку младше 7 лет, перед процедурой ему, скорее всего, потребуется ввести седативное средство.
Как делают магнитно-резонансную томографию
МРТ стопы выполняют на специальном оборудовании — магнитно-резонансном томографе. Работа этого аппарата основана на принципе воздействия сильного электромагнитного поля на ткани человека. Внутри тканей организма содержится неодинаковое количество атомов водорода. Именно эта особенность объясняет контрастную визуализацию органов на снимке.
Пациент для проведения обследования ложится внутрь цилиндрической капсулы томографа. Вокруг его нижней конечности фиксируют магнитный датчик. Во время диагностирования внутри капсулы создается электромагнитное поле. Эти волны не наносят вреда даже маленьким детям и женщинам в положении. При работе томографа кольцо вращается вокруг обследуемого участка.
Длительность процедуры всего 5 – 30 минут. Метод неинвазивный и абсолютно безопасный. При работе аппарат издает несильный шум. Чтобы он не приносил дискомфорт пациенту, ему выдают беруши. Чтобы симки были четкими, пациент должен сохранять неподвижность.
После процедуры нужно подождать результаты исследования в коридоре. Снимки томограммы представлены последовательными тонкими срезами, которые выполнены в разных проекциях. Вместе со снимками врач передает пациенту и расшифровку к ним.
Возможные противопоказания и ограничения
К диагностике патологий стопы посредством МРТ есть ряд противопоказаний:
- психические расстройства;
- наличие электрических устройств внутри тела (это могут быть кардиостимуляторы, внутренние слуховые протезы);
- клаустрофобия;
- начало беременности (I триместр);
- незакрепленные металлические конструкции на поверхности тела и внутри него, которые невозможно удалить.

Что покажет обследование — описание снимков
Врачи могут отправить на МРТ стопы в том случае, когда не удалось установить диагноз при помощи других методов диагностики. Благодаря магнитно-резонансной томографии можно получить информацию о развитии таких заболеваний как:
- некроз;
- инфекции;
- поражения хрящевых тканей;
- туннельный синдром;
- болезнь Севера (эпифизит пяточной кости);
- переломы мелких костей;
- новообразования в области мышечных, костных тканей;
- аномалии развития;
- диабетическая стопа;
- воспалительные процессы;
- подошвенный фасциит;
- нарушения кровообращения;
- пяточная шпора;
- патологии сосудов стопы;
- посторонние предметы в районе конечности;
- патологии суставов.
МРТ применяют для изучения вальгусных деформаций. Эти патологии представлены отклонением большого пальца в сторону. Вследствие этого кость смещается. Болезнь негативно сказывается на функциональности нижней конечности, изменяется походка, становиться трудно долго стоять на ногах, трудно подобрать удобную обувь, ухудшается общее качество жизни. При вальгусной деформации постепенно деформируется вся стопа, пятка уходит в сторону, уплощается свод, развивается плоскостопие.

Альтернативные методы диагностики
Первичным методом исследования стопы считается рентгенография, МРТ проводят в том случае, когда врачам нужно подтвердить или опровергнуть предполагаемый диагноз. Этот метод диагностики считается максимально точным и безопасным, однако, при этом довольно дорогим и сложным в исполнении. Для расшифровки результатов МРТ нужен высококвалифицированный специалист. Также есть ряд случаев, когда провести магнитно-резонансную томографию нельзя в связи с наличием у пациента абсолютных противопоказаний. Тогда врачи выдают направление на прохождение одного из альтернативных методов обследования стопы:
- компьютерная томография;
- ультразвуковое исследование;
- артрография;
- артроскопия.
МРТ стопы считается наиболее информативным, абсолютно безвредным для здоровья диагностическим методом. Он дает возможность визуализировать любые патологии мягких тканей пальцев, мельчайших сосудов стопы, пяточной кости, следить за проводимым хирургическим лечением, подготовиться к предстоящей операции. Стоимость такой процедуры в среднем составляет 4000 рублей. Цена может вырасти из-за необходимости в применении контраста.
МРТ стопы в аксиальной проекции в норме
а) Определения:
• Аксиальная (горизонтальная) плоскость стопы:
о Длинная ось стопы
о Немного косая по сравнению с аксиальной плоскостью голени
о Задний отдел стопы: срезы отклонены соответственно длинной оси таранной кости
о Средний и передний отделы стопы: срезы отклонены соответственно продольной оси второй плюсневой кости
• Фронтальная плоскость стопы: о Короткая ось стопы
о Задний отдел стопы: срезы отклонены перпендикулярно шейке таранной кости
о Средний и передний отделы стопы: срезы отклонены перпендикулярнодлинной оси второй плюсневой кости
б) Лучевая анатомия стопы:
1. Структуры, лучше визуализирующиеся в аксиальной плоскости:
• Связка Лисфранка (три отдельных пучка, от второй клиновидной к основанию первой плюсневой кости
о Тыльный пучок: наиболее верхний срез, выполненный через вторую клиновидную и первую плюсневую кости
о Межкостный пучок: толстый центрально расположенный пучок, должен выглядеть натянутым
о Подошвенный пучок: наиболее тонкий пучок у подошвенного края второй клиновидной кости
• Скакательная связка (подошвенные пучки):
о От пяточной кости к ладьевидной
о Срединно-подошвенный косой пучок: берет свое начало в венечной ямке пяточной кости кпереди от опоры таранной кости и прикрепляется к ладьевидной кости, латеральнее сухожилия задней большеберцовой мышцы
о Нижнеподошвенный продольный пучок: короткий прямой, от венечной ямки пяточной кости к клюву ладьевидой кости
2. Структуры, лучше визуализирующиеся во фронтальной плоскости:
• Тарзальный туннель:
о Костно-фиброзный туннель в медиальной части заднего отдела стопы:
- Крыша: удерживатель сухожилий сгибателей
- Дно: медиальные края таранной и пяточной костей
о Содержимое: задний большеберцовый сосудисто-нервный пучок и ветви, сухожилие задней большеберцовой мышцы, сухожилия длинных сгибателей большого пальца и пальцев
о Значение: опухоли, варикозно измененные вены, кисты или изменения мышц способны вызывать импиджмент большеберцового нерва или его ветвей
- Результатом является развитие синдрома тарзального туннеля: боль, онемение, мышечная слабость и атрофия
• Тарзальный синус:
о Воронкообразное пространство между шейкой таранной кости и тыльным краем пяточной кости
о Содержимое: цервикальная связка, пучки удерживателя сухожилий разгибателей, артерия тарзального синуса
о Значение: повреждение может приводить к развитию фиброза и боли в латеральной части заднего отдела стопы, а также субъективной нестабильности
• Тарзальный канал:
о Задневнутреннее продолжение тарзального синуса
о Содержимое: межкостная связка
о Значение: нестабильность подтаранного сустава может быть следствием разрыва связки
• Скакательная связка (верхне-внутренний пучок):
о Наиболее прочная порция скакательной связки
о Начинается от опоры таранной кости и большеберцово-скакательного пучка поверхностной дельтовидной связки
о Прикрепляется к медиальной части ладьевидной кости
• Внутренние мышцы:
о Взаиморасположение мышечных слоев, как правило, наилучшим образом отображается на фронтальных томограммах
• Фасциальные ложа стопы:
о Четыре подошвенных фасциальных ложа разделены листками фасции
о Медиальное, среднее (поверхностное и глубокое) и латеральное
о Значение: инфекционный процесс ограничен, как правило, одним фасциальным ложем, если ранее на стопе не выполнялись хирургические вмешательства
3. Структуры, лучше визуализирующиеся в продольной плоскости:
• Предплюсне-плюсневые суставы:
о Эффект усреднения частичного объема может явиться причиной сложностей при интерпретации томограмм, полученных в других плоскостях, из-за наклонного расположения суставов
о Значение: патологические изменения в суставах, нестабильность
• Подошвенные пластинки плюснефаланговых суставов:
о Подошвенное утолщение капсулы сустава
о Проходят от шейки плюсневой кости к основанию проксимальной фаланги
о Первая плюснефаланговая подошвенная пластинка включает в себя сесамовидные кости
о Значение: повреждение подошвенной пластинки может приводить к тыльному подвывиху или вывиху сустава
• Фаланги:
о Нормальное положение сгибания затрудняет локализацию патологических изменений на аксиальных и фронтальных томограммах
о Значение: в остеомиелитический процесс часто вовлекаются дистальные фаланги, которые наилучшим образом отображаются на продольных томограммах
4. Протокол МРТ:
• Используйте специальную катушку для стопы или коленного сустава
• Обычное положение пациента-на спине, однако ряд авторов отдают предпочтение положению на животе для обеспечения стопе подошвенного сгибания:
о Положение на животе в некоторой степени искажает нормальную анатомию
• Продольные срезы обычно отклонены соответственно оси второй плюсневой кости:
о Модификации для других областей исследования
• Фронтальные проекции должны быть перпендикулярными плюсневым костям
• Аксиальные проекции должны выполняться по оси второй плюсневой кости
• Подложка высокой плотности вокруг переднего отдела стопы часто позволяет улучшить качество визуализации
• Т1-взвешенные томограммы обычно получают в продольной и аксиальной плоскостях
• Томограммы в режимах, чувствительных к жидкости, получают во фронтальной и продольной плоскостях
• При остеомиелите томограммы в режиме Т1 получают во всех трех плоскостях
в) Особенности лучевой анатомии стопы. Особенности визуализации:
• Заворот таранно-ладьевидного сустава, распространяющийся между пучками скакательной связки может ошибочно расцениваться как признак разрыва связки
• Сумки, расположенные между головками плюсневых костей, могут быть ошибочно приняты за невромы
• Расхождение плюсневых костей может затруднять получение изображения отдельного пальца на продольных срезах
• Сгибание пальцев может имитировать патологию вследствие эффекта усреднения частичного объема.
Редактор: Искандер Милевски. Дата публикации: 9.7.2019
Стопа имеет очень сложное строение, и, несмотря на ее сравнительно небольшую величину, патологии любого рода в этой зоне влекут нарушение функционирования всей нижней конечности. Плюсневые кости - не исключение.
Анатомия стопы
В состав нее входит 26 костей, и она подразделена на 3 части: предплюсна, плюсна и фаланги пальцев.
К костям предплюсны относятся 3 клиновидные, пяточная, ладьевидная, кубовидная, таранная (является частью голеностопа) кости. Все они посредники перехода голеностопа в ступню.
Костей плюсны 5 - первая плюсневая кость стопы, затем вторая, третья и так по счету пальцев. Их основное предназначение – поддержание и создание свода стопы, без чего движение человека было бы невозможным. Это мелкие трубчатые косточки, они очень хрупкие. Между ними имеется пространство.
Фаланг пальцев 14. Они являются подвижными суставчиками, имеют хрящи. Большой палец имеет 2 фаланги, другие пальцы – 3. Своды стопы функционально очень важны, потому что при движениях ног они выполняют роль амортизатора.
Причины болей
Если болят плюсневые кости стопы, причины и лечение всегда взаимосвязаны настолько, что можно говорить об этиопатогенетической терапии. Боли связаны со многими заболеваниями. Они различаются по своему характеру, длительности, распространенности. Могут быть одно- или двусторонними, кратковременными и постоянными, в виде жжения, парестезий и пр.
Наиболее распространены следующие патологии:
- Воспаление подошвенной фасции. Причиной становится постоянное давление на подошвенный апоневроз, поддерживающий свод стопы. Фасция занимает пространство между пяткой и плюсной. Патология характерна при большом весе, плоскостопии, занятиях спортом. Боли в своде и пятке возникают сразу после сна.
- Артриты. Болит и сам сустав, и стопа. Проявляется это зудом и жжением.
- Лигаментоз – поражение связок стопы, может быть 2-сторонним. Развивается при больших нагрузках на стопу, нарушенном кровообращении и микротравмах связок.
- Пяточные шпоры – появление костного нароста в месте крепления фасции к пяточной кости. При этом почти всегда имеется хронический фасцит. Боль появляется при ходьбе.
- Сбой в кровоснабжении. При этом стопа болит и при ходьбе, и в покое.
- Защемление нервного ответвления между костями стопы или в месте выхода из позвонка. Чаще возникает после родов.
- Доброкачественные невриномы. Боли возникают между 3-м и 4-м пальцем. Они могут быть в виде покалывания, жжения, боли, чаще с 1 стороны. При ношении узкой обуви боль усиливается.
- Переломы, вывихи.
- Метаболические нарушения с остеопорозом. Боль усиливается при нажатии на кости.
- Функциональная недостаточность стоп – это проблема толстяков, беременных, гиподинамии и больших нагрузок на ноги. После длительного стояния в ступнях появляются разлитые боли.
- Плоскостопие – имеется распластывание свода, меняется форма ступни. Голени и стопы быстро утомляются и сильно болят.
- Патологические нарушения – бородавки, вросший ноготь, искривление большого пальца. Являются результатом неудобной обуви.
- Возрастные изменения стоп – жировая ткань на стопах с возрастом уменьшается, происходит деформация плюсны, нарушения кровообращения и остеопорозы. Роль играет интенсивная нагрузка на стопы.
Симптомы и лечение наиболее частых патологий
Часть плюсневых костей образует подвижные суставы с пальцевыми фалангами. Как и в других суставах, здесь имеется суставной хрящ и суставная сумка. При ушибе или падении головки могут сместиться, и возникает мучительная боль в месте повреждения. Подвижность сустава резко нарушена, наступить на ступню и пошевелить пальцами ног невозможно.
Сустав становится отечным, увеличивается в размере, кожа над ним краснеет. Головка сама может деформироваться с появлением на ней наростов.
Лечение ушиба плюсневой кости стопы определяется картиной рентгена. Чаще возникает необходимость хирургического вмешательства. И хотя проводится оно с местной анестезией, это радикальный вид терапии.
Лечение плюсневых костей стопы выражается тогда в возвращении головки кости в анатомически правильное положение и фиксировании ее металлической спицей.
Костные наросты удаляют. Обувь после такого вмешательства подойдет только ортопедическая для поддержания костей стопы.
Плоскостопие развивается по разным причинам:
- аномалии строения стопы с рождения;
- ношение узкой обуви или высокий каблук;
- ожирение;
- повышение нагрузки при тренировках;
- травмы ног со слабостью мышц.
Лечение чаще всего консервативное. Пациент выполняет специальные упражнения для тренировки свода, постоянно использует ортопедические стельки. Полезно хождение босиком по песку или гальке и плавание.
Убрать плоскостопие полностью возможно только у детей, пока кости растут. Взрослым остается только следить, чтобы патология не прогрессировала. Плоскостопие может стать причиной вальгусного большого пальца, который боль усиливает.
Патологии суставов
Артрит — воспаление сустава, артроз — дегенеративные изменения хряща. Лечение артроза плюсневых костей стопы включает в себя и прием хондропротекторов. Они подпитывают остатки хряща. Воспаленный сустав также отекает, увеличивается, становится горячим на ощупь, болит при ходьбе.
Для артроза характерен хруст при движениях. В процесс воспаления вовлекаются окружающие ткани, связки, мышцы. Это называется периартритом и периартрозом. Если артрит полностью излечим, то при артрозе этого нет, процесс можно только затормозить. Тогда применимо только симптоматическое лечение плюсневых костей стопы.
Для терапии травм применяют специальные фиксирующие повязки. Также для лечения важна первопричина. Если речь идет об инфекции, назначается антибактериальная терапия. В других случаях можно обойтись местным лечением в виде мазей и гелей и пр. Для снятия боли назначают анальгетики. Лечение воспаления плюсневой кости стопы по схеме назначается только врачом.
Нервные нарушения
Нарушение проводимости нервных импульсов с появлением боли могут возникать в следующих случаях:
- защемление нерва между костями плюсны;
- защемление нерва на уровне позвонков;
- воспаление нервной ткани при переохлаждениях, ношении узкой обуви;
- невринома между фалангами пальцев.
В качестве лечения будут назначаться сеансы массажа, физиотерапии, одежда по сезону и удобная обувь. При воспалении можно применить мази и гели, согревающие и противовоспалительные.
Лечение плюсневых костей стопы может заключаться в мануальной терапии, если защемление находится в позвоночнике и сопровождается смещением позвонков. Целью становится возврат позвонков на место.
Метаболические нарушения в костях
Они связаны с дефицитом витаминов, Са, цинка, фосфора и пр. Чаще всего возникает остеопороз. При этом кости становятся хрупкими и подвержены переломам. Патология обычно симметрична и сначала поражает мелкие кости.
Боли появляются при нагрузках и в конце дня. Визуально стопа не изменяется, но все нарушения видны на рентгене.
Для лечения необходим прием препаратов Са и витаминов с минералами, правильное питание. Не менее важна и высота каблука, которая не должна превышать 4-5 см.
Лечение плюсневых костей стопы направлено на предотвращение разрушения костей в дальнейшем. Таким больным нельзя заниматься спортом и иметь серьезные нагрузки. Также следует нормализовать вес.
Болезни сосудов
Чаще всего боли связаны с варикозом. При нем нарушается отток крови от ступней. Целью лечения становится восстановление тонуса вен, укрепление стенок сосудов, распределение нагрузок на ноги.
Лекарства могут применяться местно и перорально. Используют препараты для улучшения микроциркуляции, флеботоники, витамины, антиагреганты и пр. Вообще надо сказать, что различны причины болей плюсневых костей стопы ног, а лечение может быть консервативным и радикальным.
Диагностика
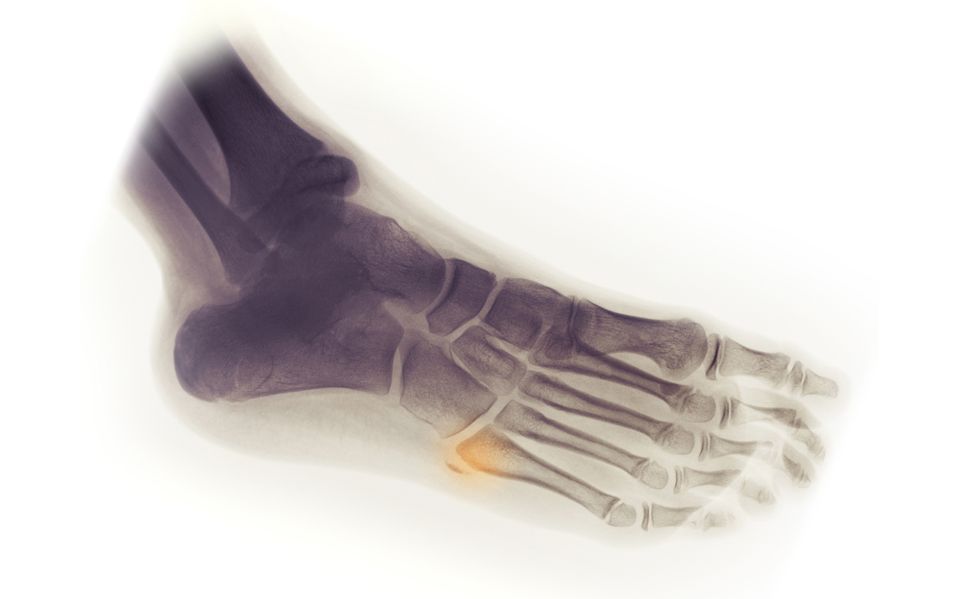
Визуальный осмотр не может дать достаточно информации для постановки диагноза. Назначается рентгенография в 2 проекциях. Это основной метод диагностики.
Также применяется УЗИ, при необходимости МРТ или КТ. Сложность диагностики в том, что пациенты чаще всего приходят с запущенными формами патологий, потому что, например, при переломах мелких костей многие к врачам не идут и продолжают ходить с переломами.
Общие принципы лечения
Лечение болей плюсневых костей стопы всегда и во всех отношениях индивидуально. Начинается все с консервативного лечения, к операциям стараются прибегать редко.
Необходимое лечение боли плюсневых костей стопы врач назначает только после определения причины. Терапия начинается с ограничения нагрузок на стопу. Воспаление потребует применения противовоспалительных средств, переломы – наложения гипса, вывихи – эластичной повязки.
Метаболические нарушения лечатся гормонами, витаминно-минеральными комплексами, ангиопротекторами, хондропротекторами и пр. Плоскостопие подразумевает ношение специальных стелек и обуви. Вне обострения заболеваний обязательными становятся ЛФК, массаж, физиотерапия.
Нарушения кровообращения, невриномы, вросший ноготь требуют радикального хирургического лечения.
Переломы подробно
Плюсневые кости трубчатые и мелкие, поэтому именно они подвержены переломам. И это не зависит от возраста, пола и профессии. Переломы плюсны встречаются в 5 % случаев всех переломов, и в 20 % переломов ног. Симптомы при этом настолько разные, что многие не догадываются о переломе. Обращение к врачу при этом необходимо.
Статистика переломов плюсны
Наиболее часто ломаются 4-й и 5-й кости плюсны. Они ломаются чаще. Перелом наружной 5-й кости часто бывает осложнен смещением. Период реабилитации при таком переломе наиболее длительный.
Менее частым является перелом 1-й кости. Реже всех страдают 2-я и 3-я кость. Они находятся в середине и защищены лучше.
2-я, 3-я и 4-я плюсневые кости страдают при прямом направлении удара (падение на стопу тяжелого предмета или ДТП). При непрямом ударе повреждаются 1-я и 5-я кости. Усталостный перелом возникает в 4-й кости.
Причины переломов
Основными причинами переломов являются:
- удар по стопе;
- подворачивание стопы;
- падение тяжести на ногу;
- неудачное приземление после падения или прыжка;
- мелкие однообразные повторяющиеся травмы (например, танцы, спорт).
А также заболевания костной системы.
Классификация переломов
По линии надломов переломы могут быть: поперечными, Т-образными, косыми, винтообразными и клиновидными. Переломы бывают со смещением обломков и без.
Виды перелома
По характеру повреждения перелом бывает травматический и усталостный (стрессовый перелом). Травматический возникает при прямом ударе, падении с высоты, наезде на стопу, подвывихе.
Усталостный перелом возникает при повторных ушибах и постоянных нагрузках. Его еще называют перелом Дойчелендера или маршевый.
Диагностируется чаще всего у призывников, т. к. у них резко увеличивается нагрузка на стопу. Также в группу риска с таким переломом входят балерины, танцоры, атлеты, гимнасты, футболисты. Стрессовые переломы обычно не имеют ярких проявлений и часто игнорируются, поэтому приводят к осложнениям. Они выражаются в смещении кости и травмировании соседних костей.
Другие виды переломов по анатомическому принципу
При переломе Джонса кости травмируются у основания 5-й плюсневой кости. Перелом этот всегда множественный осколочный, и после него кости не срастаются. Лечение перелома пятой плюсневой кости стопы будет успешным только в случае точного диагноза, который довольно сложен.
При отрывном переломе стопы костный отломок кости отсоединяется при сильном натяжении сухожилий. Диагностировать патологию также сложно, потому что все симптомы напоминают растяжение связок. Сочетается часто с переломом голеностопа.
При авульсивном переломе линия слома поперечная, без смещения. При этом у основания 5-й плюсневой кости параллельно возникает растяжение сухожилий голеностопа.
При субкапитальном переломе травмируется шейка плюсневых костей.
Также переломы бывают открытые и закрытые.
Симптомы и признаки
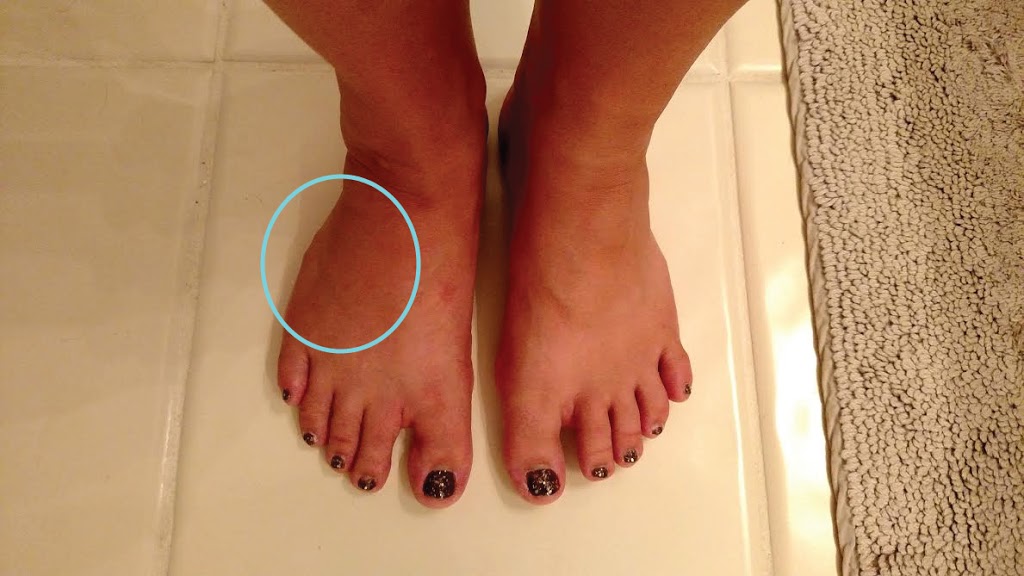
В момент получения травмы можно услышать характерный хруст и ощутить сильную боль. Поврежденный палец может стать укороченным, неестественно отклониться в сторону, а на месте перелома быстро возникают отек и гематома. Движение становится невозможным.
Первая помощь
Сразу обязательна иммобилизация стопы с помощью шин или других подручных средств. Фиксация производится по всей стопе до верхней трети голеностопа. Поврежденная нога должна быть слегка приподнята. Это значительно снижает риск острой боли и упрощает транспортировку пострадавшего.
К месту повреждения можно приложить на 20 минут лед, который уменьшит боль и не даст быстро развиться отеку.
Повторить прикладывание льда можно через 10 минут. При наличии ран необходимо наложить асептическую повязку.
При смещении костных обломков или открытом переломе самим вправлять перелом нельзя. Это делает только врач после проведения рентгена.
Для купирования боли можно выпить "Пенталгин", "Анальгин". Транспортировка только в горизонтальном положении на носилках.
Принципы лечения
Общая схема лечения:
- иммобилизация стопы с наложением гипса;
- закрытая репозиция (без разреза тканей сопоставляются фрагменты кости).
Остеосинтез проводится при множественных оскольчатых переломах и больших смещениях. Это операция, в ходе которой обломки восстанавливают по их анатомическому размещению. Костные обломки фиксируются специальными пластинами, спицами или винтами. И только после синтеза накладывают гипс.
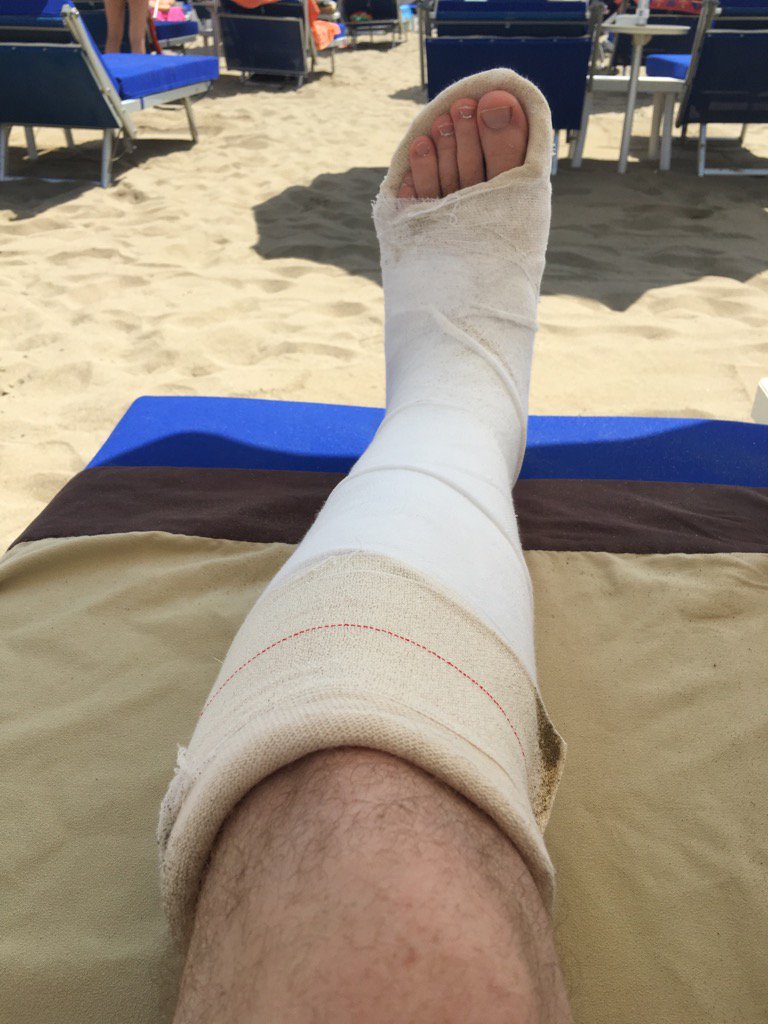
Лечение перелома 5-й плюсневой кости стопы требует наложения гипсового сапожка. Его используют в большинстве переломов стопы. При переломе 5-й плюсневой кости в гипсе ходят 1,5 месяца.
Ортез
Ортез применяется при легких единичных травмах. Он стабилизирует стопу и уменьшает нагрузку на нее.
Сколько заживает перелом?
В среднем на это уходит 6-8 недель. Скорость сращивания зависит от возраста, уровня кальция в крови, наличия сопутствующих заболеваний и точности выполнения предписаний врача.
Операция
Оперативное лечение перелома пятой плюсневой кости стопы требуется только при сильном смещении 3-й и 4-й плюсневых костей. Чаще это бывает при переломе головки кости.
Реабилитация и восстановление
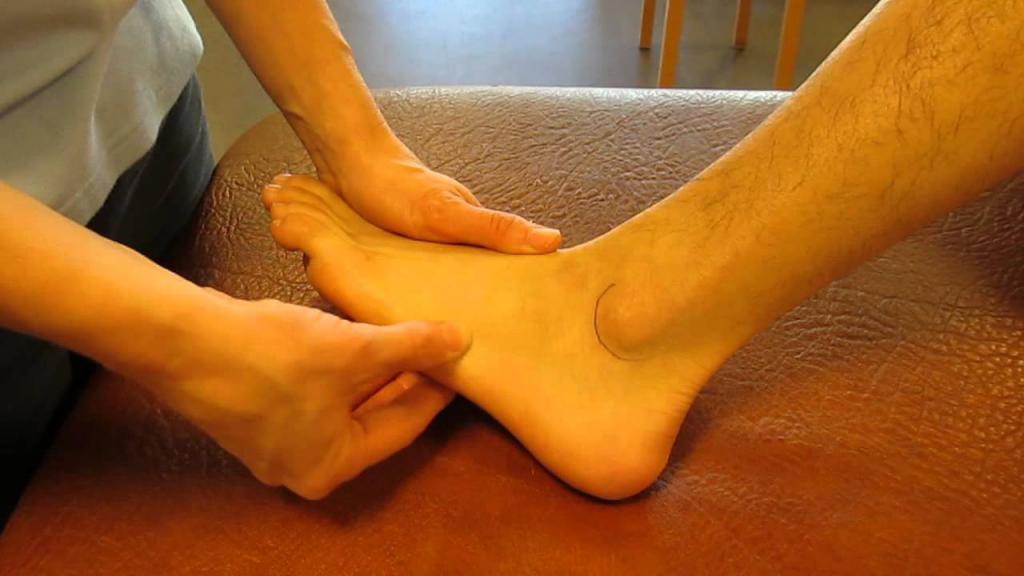
Для разгрузки стопы требуется использование костылей вплоть до полного срастания перелома. Реабилитация ставит своей целью восстановление работы мышц и сухожилий стопы, нормализацию подвижности суставов. Проводится под наблюдением ортопеда.
В примерный комплекс реабилитации входит:
- Физиотерапия – стимулирует рост и заживление костной ткани.
- Лечебная гимнастика и ЛФК показаны уже через месяц после травмы. Процедуры укрепляют мышцы, увеличивают подвижность суставов. Главные упражнения – сгибание и разгибание пальцев, подъем и опускание на носочки.
- Массаж начинают после снятия иммобилизации. Он улучшает кровоснабжение и уменьшает отек, повышает мышечный тонус.
- Ношение супинаторов формирует правильный свод стопы и равномерно распределяют нагрузки. Их надо носить 6-12 месяцев.
Осложнения
При неправильном лечении перелома плюсневой кости стопы или игнорировании реабилитации перелом чреват осложнениями. Среди них:
- артриты и артрозы;
- деформация костей стопы;
- хронические боли в стопе;
- формирование костных шипов;
- некроз и остеомиелит.
При лечении перелома плюсневых костей стопы огромное значение придается правильной реабилитации и восстановлению.
Читайте также:


