Международный протокол лечения остеоартроза коленного сустава
Представлены последние рекомендации по ведению больных остеоартрозм коленных суставов в реальной клинической практике. Рекомендации обосновывают необходимость мультимодального подхода к лечению остеоартроза, пошаговую очередность применения всех имеющихся
The up-to-date recommendations on observation of patients with knee-joint osteoarthrosis in real clinical practice were presented. The recommendations substantiate multi-module approach to osteoarthrosis treatment, пошаговую single-step sequence of all available methods of this disease treatment.
Остеоартроз (ОА) представляет собой самую частую форму артрита и одну из главных причин нетрудоспособности [1]. Наиболее распространенная локализация ОА — коленные суставы, при которой наблюдается высокая частота болевого синдрома [2], поэтому эта форма ОА представляет собой хорошую модель для развития рекомендаций по лечению заболевания. И действительно, в последние 10 лет предложено множество рекомендаций, в том числе международных, созданных обществами врачей различных специальностей в разных странах. ОА, или остеоартрит, рассматривается в настоящее время не как единая болезнь, скорее как синдром, объединяющий различные фенотипические субтипы болезни, например, метаболический, возрастной, генетический, травматический и др. И хотя причины таких состояний многообразны, развитие болезни во всех случаях обусловлено клеточным стрессом и деградацией экстрацеллюлярного матрикса, которые возникают при макро- или микроповреждениях, и при этом активируются не нормальные адаптивные восстановительные ответы, включая провоспалительные пути иммунной системы, костное ремоделирование и образование остеофитов.
Несмотря на большое количество рекомендаций по лечению ОА, ведение больных до сих пор остается сложным вопросом, поскольку рекомендации часто содержат противоречивые данные. Возможное объяснение этому лежит в многообразии форм ОА, поэтому во всех метаанализах и обзорах, на основе которых создаются рекомендации по лечению ОА, констатируется высокая гетерогенность популяции больных, включенных в исследования, которая сама по себе может влиять на эффективность тех или иных средств для лечения ОА ( 1).
В последних рекомендациях Международного общества по изучению остеоартроза (The Osteoarthritis Research Society International, OARSI) 2014 г. [3] сделана попытка выделить определенные формы ОА с учетом локализации поражения и наличия коморбидности (рис. 2) и на основании такого разделения предложен дифференцированный подход к лечению (рис. 3). Однако эти рекомендации оставляют нерешенными ряд вопросов, например, при генерализованном процессе и коморбидности рекомендуется внутрисуставное (в/с) введение гормонов: в какие суставы — не понятно, ведь процесс генерализованный, а если у больного имеется сопутствующий диабет 2-го типа? Или назначение селективных нестероидных противовоспалительных препаратов (НПВП) при осложнениях со стороны сердечно-сосудистой системы и т. д. Что касается лечебных средств из группы симтоматических препаратов замедленного действия, то рекомендации еще более неопределенны. Глюкозамин и хондроитина сульфат не рекомендуется назначать для замедления сужения суставной щели, хотя существуют двойные слепые плацебо-контролируемые длительные исследования, показавшие их возможный структурно-модифицирующий эффект. Симптоматическое действие этих препаратов оценено как неопределенное, хотя размер анальгетического эффекта для хондроитина сульфата составляет от 0,13 до 0,75, для глюкозамина — от 0,17 до 0,45 [4]. По другим препаратам этой группы — рекомендации тоже неопределенные.
В июле 2014 г. [5] был предложен алгоритм ведения больных ОА коленных суставов для практики, отражающий последовательно основные принципы лечения ОА, созданный комитетом, состоящим из клиницистов и ученых разных стран, Европейского общества по клиническим и экономическим аспектам остеопороза и остеоартрита (European Society for Clinicaland Economic Aspects of Osteoporosis and Osteoarthritis, ESCEO), и учитывающий не только эффективность, но и безопасность лечебных мероприятий.
Как и во всех существующих рекомендациях, подчеркивается необходимость комбинации нефармакологических и фармакологических методов лечения ОА. Немедикаментозные методы обязательно должны включать образовательные программы, обеспечивающие больного знаниями о природе заболевания и разных методах лечения. В этих программах должна содержаться информация по изменению образа жизни: снижение избыточного веса, способы защиты или разгрузки суставов. В действительности чрезвычайно трудно убедить больного выполнять такие рекомендации, но необходимо разъяснять, что такие меры, по крайней мере, не будут вызывать усиление болей или ухудшать прогрессирование заболевания. Известно, что небольшое (до 5%) снижение веса при избыточной массе тела в большей степени улучшает функцию суставов, но не снижает выраженность боли. Основываясь на последнем качественном исследовании [6], комитет сделал заключение, что только снижение веса на 10% от первоначального вызывает значимое уменьшение симптомов ОА, более того, такая потеря веса улучшает качество и увеличивает толщину хряща медиального отдела бедренной кости [7]. Образовательные программы для больных должны содержать информацию по двигательной активности и лечебной физкультуре, поскольку эти методы (индивидуальные, групповые, занятия дома) благоприятно влияют на боль и функцию коленных суставов [8]. Убедительные данные получены по занятиям лечебной физкультурой в воде, по силовым упражнениям для нижних конечностей, тренировке квадрицепса, аэробным упражнениям, например ходьбе. И хотя четких доказательств влияния этих методов на прогрессирование ОА нет, по мнению экспертов, такие программы, лучше смешанные, должны быть обязательными для всех больных [9].
Вместе с тем использование только немедикаментозных методов после установления диагноза обычно бывает недостаточно, прежде всего, для купирования боли и улучшения функционального статуса, поэтому возникает необходимость добавления фармакологических методов лечения ОА.
Если больной испытывает боли в суставах (рис. 4), одновременно с немедикаментозными методами назначаются лекарственные средства либо в виде монотерапии, либо при недостаточной эффективности — комбинации препаратов, для более быстрого достижения удовлетворительного клинического эффекта (шаг 1). Впервые в рекомендациях обосновывается участие в лечебном процессе физиотерапевта, который оценивает функциональный статус больного, обращая особое внимание на отклонения оси суставов, поскольку варусная и вальгусная деформации являются признанными факторами риска не только развития, но и прогрессирования ОА. Использование надколенников и стелек улучшает биомеханику сустава, и, как следствие, уменьшается боль в суставах, улучшается их функция, а длительное их применение даже замедляет прогрессирование процесса [9]. Участие физиотерапевта в лечебном процессе не должно ограничиваться только первым этапом, поскольку параллельно с лекарственной терапией можно назначать и другие методы лечения для дополнительного уменьшения боли.
Одна из основных целей лечения заключается в уменьшении симптомов болезни. Практически в любых рекомендациях при небольших болях в суставах рекомендуется парацетамол в суточной дозе не больше 3,0 г из-за предположения о его большей безопасности по сравнению с другими анальгетическими средствами, несмотря на то, что он вызывает незначительное уменьшение боли. Но в последнее время безопасность такого лечения поставлена под сомнение, поскольку накопились данные о частых нежелательных лекарственных реакциях (НЛР) со стороны желудочно-кишечного тракта (ЖКТ), увеличении уровней печеночных ферментов, в США самой частой причиной лекарственного поражения печени признан парацетамол. Более безопасным было бы использование симптоматических препаратов замедленного действия (Symptomatic slow acting drugs for osteoarthritis — SYSADOA) в качестве базовой терапии с короткими курсами назначения парацетамола для быстрого обезболивающего эффекта. Последний Кохрановский обзор [11] показал, что глюкозамин (суммарно оценивались все препараты) уменьшает боль при ОА, однако отмечена высокая гетерогенность исследований, которая могла повлиять на результаты, тем более что субанализ подгрупп не выявил преимущества глюкозамина над плацебо по влиянию на боль. Вместе с тем 3 исследования продолжительностью от 6 месяцев до 3 лет у больных ОА с небольшой или умеренной болью без гетерогенности, проведенные в Европе, с применением кристаллизованного глюкозамина сульфата продемонстрировали его преимущество над плацебо по влиянию на боль (размер эффекта — 0,27 (95% CI: 0,12–0,43) [9] и функцию суставов (0,33 (95% CI: 0,17–0,48) [12], другими словами, размер эффекта оказался таким же, как при применении коротких курсов НПВП [13]. Кроме того, длительное лечение глюкозамина сульфатом задерживает прогрессирование ОА [14].
Хондроитина сульфат тоже обладает способностью замедлять прогрессирование ОА [15], кроме того, этот препарат обладает довольно выраженным действием на боль, и хотя мнения различных исследователей не всегда единодушны, размер анальгетического эффекта по некоторым данным достигает 0,75. Недавно опубликованное исследование показало эффективность хондроитина сульфата в отношении уменьшения структурных изменений в суставах с параллельным симптоматическим клинически значимым действием [16], что нашло подтверждение и в другой работе [17]. Помимо уже установленной эффективности, эти препараты обладают высокой безопасностью, частота НЛР при лечении этими средствами не отличалась от плацебо [11, 16], что тоже усиливает их роль в качестве базовой терапии ОА. Из-за предположения об аддитивном действии глюкозамин и хондроитина сульфат часто используются в комбинации. Так, в исследовании, проведенном в Америке [18], было отмечено, что комбинация глюкозамина гидрохлорида и хондроитина сульфата по анальгетическому действию превосходила плацебо у больных с умеренной и выраженной болью. В настоящее время показано, что такая комбинация имела одинаковую эффективность с целекоксибом после 6 месяцев лечения больных ОА коленных суставов с умеренными или сильными болями в суставах [19]. Представляет интерес недавно опубликованное 2-годичное исследование из Австралии, в котором продемонстрировано структурно-модифицирующее действие такой комбинации при ОА коленных суставов [20]. Структурно-модифицирующий эффект комбинации хондроитина сульфата и глюкозамина гидрохлорида подтвержден и учеными из Канады [21], когда независимо от приема анальгетиков или НПВП через 24 месяца отмечалась меньшая потеря объема хряща по сравнению с больными, не принимавшими такую комбинацию. Эффективность и безопасность применения комбинированной терапии хондроитина сульфатом и глюкозамина гидрохлоридом (Терафлекс) подтверждена и результатами исследования, проведенного в НИИР РАМН, у 50 амбулаторных больных с ОА коленных суставов. Более того, на основании годичного наблюдения 100 больных гонартрозом продемонстрировано, что интермиттирующая терапия Терафлексом (лечение — 3 месяца, 3 месяца — перерыв, 3 месяца лечения) обладает равной эффективностью с постоянным приемом препарата в течение 9 месяцев по влиянию на боль и функцию суставов [22].
Как правило, исследования по изучению так называемых препаратов замедленного действия (SYSADOA) проводятся с сопутствующей анальгетической терапией: либо парацетамол, либо НПВП, по снижению дозы которых косвенно судят о противоболевой и противовоспалительной эффективности исследуемых средств. Препараты SYSADOA обычно развивают свое действие через 4–8–12 недель от начала лечения, поэтому для купирования боли необходима обезболивающая терапия.
Прием анальгетиков и НПВП при усилении болей совместно с другими лекарственными препаратами, которые больной принимает для лечения сопутствующих заболеваний, приводит, как это наблюдается при длительном лечении многих хронических заболеваний, к снижению приверженности лечению. Известно, что повысить комплаентность можно либо изменяя схему лечения, например, уменьшая частоту приема лекарства, либо сочетая различные препараты в одной таблетке. Открытое 3-месячное рандомизированное сравнительное исследование эффективности и безопасности препарата Терафлекс Адванс, содержащего глюкозамин, хондроитина сульфат и ибупрофен, по сравнению с препаратами Терафлекс и ибупрофен у 60 пациентов с ОА коленных суставов показало, что Терафлекс Адванс, обладая хорошей переносимостью, быстрее, по сравнению с Терафлексом, уменьшает боль, скованность и улучшает функцию суставов и может быть рекомендован при ОА в первые три недели лечения с последующей заменой его на Терафлекс [23].
Доказательства по другим медленно действующим препаратам более скудны. Тем не менее, появляются препараты других групп, претендующие на роль структурно-модифицирующих средств. Например, стронций ранелат, который действует на субхондральную кость и хрящ, тем самым оказывая позитивное действие на прогрессирование ОА. Недавно проведенное высококачественное 3-годичное плацебо-контролируемое исследование установило, что стронций ранелат замедляет рентгенологическое прогрессирование ОА вместе с уменьшением симптомов заболевания [24]. Переносимость препарата в этом исследовании была хорошей, но Европейское агентство по лекарственным средствам (European Medicines Agency, ЕМА) недавно ограничило использование этого препарата, рекомендовав его применение только при тяжелом остеопорозе из-за возможного увеличения кардиоваскулярного риска, поэтому место этого препарата в лечении ОА в будущем будет нуждаться в переоценке.
Если после назначенного базового лечения больной все еще испытывает боль, можно добавлять локальные средства одновременно с немедикаментозными методами. Эффективность локальных средств установлена во многих исследованиях. Рандомизированные исследования подтвердили сходную эффективность локальных и пероральных НПВП. Локальные НПВП обладают лучшей ЖКТ-безопасностью, но чаще вызывают кожные НЛР, однако длительность исследований эффективности локальных средств, как правило, составляет в среднем только 12 недель, а длительных исследований нет для суждения о долгосрочном эффекте.
Члены комитета рекомендуют при неудовлетворительном симптоматическом эффекте переходить к следующему шагу 2. И здесь основная роль традиционно принадлежит НПВП. Известно, что и селективные, и неселективные НПВП обладают преимуществом по сравнению с парацетамолом по действию на симптомы болезни, размер эффекта на боль составляет до 0,29 (0,22–0,35) [13], т. е. в 2 раза превосходит эффект парацетамола. И действительно, больные отдают предпочтение НПВП. И хотя сравнение НПВП и глюкозамина сульфата не показало разницы в их эффективности по влиянию на боль и функцию суставов, члены комитета пришли к мнению, что НПВП нужно рекомендовать больным с выраженной болью, особенно когда SYSADOA не дают нужного эффекта. С другой стороны, при использовании SYSADOA в качестве базовой терапии они уменьшают потребность в НПВП. Недавние систематические обзоры не выявили различий по эффективности неселективных, селективных НПВП, поэтому выбор НПВП зависит от профиля безопасности препарата, сопутствующих заболеваний пациента и его состояния. ЦОГ-2 селективные НПВП ассоциируются с меньшей частотой ульцерогенного действия при коротких курсах применения, однако не ясно, как обстоят дела при длительном их применении, особенно целекоксиба и эторикоксиба. Действительно, недавно получены доказательства, что коксибы значимо увеличивают риск НЛР со стороны верхних отделов ЖКТ по сравнению с плацебо, хотя риск ниже, чем при использовании неселективных НПВП [25]. С одной стороны, при назначении неселективных НПВП требуется одновременный прием ингибиторов протонной помпы (ИПП), а с другой — принимая во внимание описанное выше и данные по затратной эффективности, члены комитета полагают, что даже у больных с нормальным риском ЖКТ-осложнений врачи должны рассматривать возможность назначения ИПП и при сочетании с селективными НПВП. У больных с высоким риском НЛР со стороны ЖКТ нужно избегать назначения неселективных НПВП, а селективные сочетать с ИПП. При сочетанном применении Аспирина со стандартными НПВП тоже увеличивается риск НЛР со стороны ЖКТ, в этом случае селективные НПВП частично улучшают толерантность со стороны ЖКТ, а сочетание их с ИПП еще больше снижает риск таких осложнений.
И стандартные, и селективные НПВП увеличивают риск серьезных осложнений со стороны сердечно-сосудистой системы, только Напроксен ассоциируется с меньшим риском тромботических кардиоваскулярных осложнений. Недавно проведенный метаанализ 638 рандомизированных исследований [25] показал, что коксибы, диклофенак и ибупрофен (в высоких дозах) увеличивали сосудистые коронарные осложнения, но не Напроксен [25], поэтому комитет рекомендует избегать назначения коксибов, диклофенака и высоких доз ибупрофена у больных с увеличенным кардиоваскулярным риском [25]. Данные более раннего метаанализа [26] показали, что среди широко применяемых НПВП Напроксен и низкие дозы ибупрофена в наименьшей степени увеличивают риск развития сердечно-сосудистых событий. Кроме того, нужно помнить, что нельзя назначать ибупрофен вместе с Аспирином из-за их фармакодинамического взаимодействия. Необходимо учитывать, что НПВП могут повышать артериальное давление, ухудшать течение сердечной недостаточности, вызывать почечную дисфункцию. НПВП нельзя назначать больным с хроническим заболеванием почек при сниженном клиренсе креатинина
Л. И. Алексеева, доктор медицинских наук, профессор
ФГБНУ НИИР им. В. А. Насоновой МЗ РФ, Москва
Войти через uID
Стандарты лечения ДОА
Протоколы лечения ДОА
Стандарты лечения остеоартроза, коксартроза, гонартроза
Протоколы лечения остеоартроза, коксартроза, гонартроза
Остеоартроз (полиартроз, коксартроз, гонартроз)
Профиль: хирургический.
Этап: стационар.
Цель этапа: уменьшение функциональной недостаточности суставов, коррекция терапии
Длительность лечения (дней): 16.
Коды МКБ:
M15 Полиартроз
M16 Коксартроз (артроз тазобедренного сустава)
M17 Гонартроз (артроз коленного сустава)
M19 Другие артрозы.
Определение: Остеоартроз (ОА) — хроническое прогрессирующее дегенеративное заболевание суставов, характеризующееся деградацией суставного хряща с последующими изменениями в субхондральной кости и развитием краевых остеофитов, приводящее к потере хряща и сопутствующему поражению других компонентов сустава (синовиальная оболочка, связки).
Классификация: (классификация Насонова В.А., Астапенко М.Г., 1989 г.)
I Патогенетические варианты:
1. первичный (идиопатический)
2. вторичный
II Клинические формы:
1. полиартроз
2. олигоартроз
3. моноартроз
4. в сочетании с ОА позвоночника, спондилоартрозом
III Преимущественная локализация:
1. межфаланговые суставы (узелки Гебердена, Бушара)
2. тазобедренные суставы (коксартроз)
3. коленные суставы (гонартроз)
4. другие суставы
IV Рентгенологическая стадия (по kellgren J.H., Lawrence J.S.): I, II, III, IV, V.
Синовит:
1. имеется
2. отсутствует
Факторы риска: наследственная предрасположенность, механические повреждения, физиологическая перегрузка, нарушения обмена и кровообращения, эндокринный дисбаланс, нарушение питания хряща, возрастная инволюция хряща, пожилой возраст, избыточная масса тела, нарушение развития или приобретенные заболевания суставов и костей, профессиональные особенности и физические нагрузки, связанные с работой.
Поступление: плановое.
Показания к госпитализации: выраженный болевой синдром, отсутствие эффекта амбулаторной терапии, синовит сустава.
Необходимый объем обследований перед плановой госпитализацией:
1. Рентгенография пораженного сегмента и симметричного сустава в 2 проекциях
2. общий анализ крови (6 параметров)
3. общий анализ мочи
4. определение С-реактивного белка
5. реакция Райта, Хеддельсона при совместной постановке
6. ЭКГ
7. исследование кала на яйца глист
8. микрореакция.
Критерии диагностики:
1. Боли при физической нагрузке и/или в покое, по ночам, при пальпации сустава.
2. Скованность в пораженном суставе по утрам или возникающая после любого отдыха, не превышающая 30 мин.
3. Ограничение подвижности сустава или ощущение нестабильности в нем.
4. Болезненные точки в местах прикрепления сухожилий к суставным сумкам, крепитация и потрескивание в суставе при движении.
5. рентгенологическая картина поражения суставов, подтверждающая диагноз.
Клинические особенности отдельных форм ДОА
ДОА тазобедренного сустава (коксартроз). ДОА тазобедренного сустава – один из наиболее распространенных вариантов болезни. ОА развивается с одинаковой частотой у мужчин и женщин, но у женщин протекает гораздо тяжелей. Отмечено, что если коксартроз развивается в возрасте до 40 лет, это обычно связано с дисплазией сустава (врожденная дисплазия вертлужной впадины). Основными симптомами ОА являются боли механического характера в области сустава, рано присоединяется нарушение походки (прихрамывание).
В ряде случаев в начале боли появляются в коленном суставе, паху, ягодице, бедре, пояснице.
Болевой синдром появляется при ходьбе и стихает в покое. Первые клинические симптомы (боль, ограничение объема движений) появляются при отсутствии рентгенологических изменений сустава, они обусловлены мышечным спазмом. Постепенно нарастает ограничение объема движений в суставе, у ряда больных возникает симптом "блокады" сустава (заклинивание при малейшем движении в суставе).
При обследовании больного отмечается болезненность при пальпации в области сустава, без экссудативных проявлений, при длительном течении заболевания появляется атрофия мышц бедра. Конечность принимает вынужденное положение – небольшое сгибание в тазобедренном суставе с нарушением ротации и отведения, и возникает компенсаторный поясничный лордоз, наклон таза в сторону пораженного сустава и сколиоз.
Все это обусловливает появление болей в спине, ущемление бедренного, седалищного и запирательного нервов. Коксартроз приводит к изменению походки – вначале прихрамывание, затем укорочение конечности и хромоте.
При двустороннем поражении у больных коксартрозом формируется "утиная походка".
ДОА коленного сустава (гонартроз). Коленный сустав – вторая по частоте локализация деформирующего ОА. Гонартрозом обычно страдают женщины, чему способствуют
ожирение и нарушение кровообращения в нижних конечностях. Первые симптомы обычно появляются в 40–50 лет.
Наиболее частыми этиологическими факторами развития болезни являются нарушение осанки, частая травматизация. Как правило, гонартроз бывает двусторонним, но больной долгое время жалуется на боли в одном суставе. Основным симптомом гонартроза является боль механического типа. Боль возникает при ходьбе, особенно по лестнице. Боль возникает при долгом стоянии, длительной физической нагрузке,
иногда ночью. Локализация болей: в передней или внутренних частях сустава, с иррадиацией в голень. У больных появляется ощущение "подкашивания ног".
Движения в коленных суставах уменьшаются в основном при сгибании, с течением болезни сгибание ограничивается. Больные не могут выполнить полное сгибание из-за боли, но полностью сгибание не блокируется. Ограничение движений в коленных суставах возрастает при длительном течении болезни. При пальпации отмечаются болезненность, хруст.
Постепенно нарастает деформация сустава за счет образования остеофитов, перестройки суставных поверхностей с последующим подвывихом в суставе, нарастает атрофия мышц нижней конечности. Почти у половины больных обнаруживается девиация коленного сустава (genu varum и genu valgum), за счет ослабления боковых и крестообразных связок появляется нестабильность сустава при латеральных движениях в суставе, или симптом "выдвижного ящика". В начале заболевания чаще возникает пателлофеморальный артроз, что вызывает боль при разгибании в передней части сустава, особенно при движениях по лестнице, и поколачивании по надколеннику. При присоединении поражения коленного сустава появляются боли при пальпации суставной щели, варусные или вальгусные отклонения, гиперподвижность. ОА коленных суставов очень часто осложняется вторичным синовитом.
При длительно протекающем гонартрозе может периодически возникать "блокада" сустава, связанная с появлением в суставной полости "суставной мыши". Поражение коленного сустава может осложниться остеонекрозом мыщелка бедра, это наблюдается при варусной девивации.
Перечень основных диагностических мероприятий:
1. Рентгенологическое исследование сустава
2. Компьютерная томография суставов
3. Ядерно-магнитный резонанс суставов
4. УЗИ внутренних органов.
Тактика лечения:
Алгоритм лечения остеоартроза
I этап
• Устранение механических факторов (ношение ортопедической обуви, корсета или поддерживающего пояса, использование трости);
• Снижение массы тела;
• Разгрузка пораженного сустава;
• Физиотерапия (тепловые процедуры, водолечение);
• Лечебная физкультура (основная задача – уменьшить нагрузку на сустав и укрепить мышцы): коррекция осанки и длины нижних конечностей, упражнения с изометрической нагрузкой, упражнения для отдельных мышечных групп;
• Локальные анальгетики и НПВП (мазь, гель, крем).
II этап
• Системные НПВП при возникновении признаков манифестного остеартроза и при появлении признаков воспаления;
• Пероральные и ректальные НПВП: ибупрофен, диклофенак, кетопрофен, лорноксикам, прироксикам, целекоксиб;
• Хондропротекторы;
• При стойком синовите – внутрисуставное введение глюкокортикоидов.
III этап
• При неэффективности консервативного лечения – ортопедические операции: эндопротезирование тазобедренного или коленного сустава, артроскопия с абразивной хондропластикой.
Анальгетическая и противовоспалительная терапия:
• Локальные анальгетики (препараты с раздражающим и отвлекающим действием): финалгон.
• Локальные НПВП: диклофенак, ибупрофен, кетопрофен, пироксикам.
• Системные НПВП: диклофенак (100–150 мг/сут), ибупрофен (1200–2400 мг/сут), кетопрофен (200–300 мг/сут), напроксен (500–100 мг/сут), пироксикам (20 мг/сут), лорноксикам (8–16 мг/сут).
• Специфические ингибиторы ЦОГ-2: целекоксиб (200–400 мг/сут).
Хондропротекторы:
• Хондроитин сульфат (500 мг 2 раза в сутки).
• Дериваты гиалуроновой кислоты для внутрисуставного введения (3 еженедельные внутрисуставные инъекции).
Для улучшения обменных процессов назначают метаболическую терапию.
Фосфаден внутрь по 0,05 г 3 раза в день в течение 4 недель, в/м 2-4 мл 2% р-ра 2-3р в день в течение 2-4 недель.
Для улучшения микроциркуляции применяют антикоагулянты.
Пентоксифиллин улучшает микроциркуляцию в зонах нарушенного кровообращения. Назначают по 5 мл в 250мл 0,9% р-ра натрия хлорида в/в капельно. Таблетки по 0,1 г 3раза в день в течение месяца.
Перечень основных медикаментов:
1. Ибупрофен 200 мг, 400 мг табл
2. Диклофенак натрия 25 мг, 100 мг, 150 мг табл
3. Кетопрофен раствор для инъекций 100мг/2 мл, амп
4. Лорноксикам 4 мг, 8 мг табл
5. Целекоксиб 100 мг, 200 мг капс
6. Напроксен 250 мг табл
7. Пироксикам 10 мг табл
8. Хондроитин сульфат мазь 30 г
9. Фосфаден 0,05 г табл, 2% раствор для инъекций, амп
10. Пентоксифиллин 100 мг, драже, раствор для инъекций 100 мг/5 мл амп
Критерии перевода на следующий этап: уменьшение функциональной недостаточности суставов.
Сегодня деформирующий остеоартроз коленного сустава 1,2 и 3 степени, симптомы и лечение – проблема, которой уделяют большое внимание. Патологическое состояние является главной причиной нетрудоспособности, ухудшения качества жизни, значительных финансовых трат.
Информация о механизмах возникновения болезни, симптоматике, передовых медикаментозных/альтернативных методах лечения позволяет выявить изменения на ранней стадии, соответственно, надеяться на благоприятное разрешение.
Что такое ДОА коленного сустава
Это ревматическое заболевание с первичными дистрофическими изменениями хрящевой ткани, и последующей дегенерацией субхондральной кости, синовиальной полости, связок, капсул, периартикулярных мышц. Синонимичным названием будет деформирующий артроз, остеоартроз, гонартроз.
Различают первичный и вторичный остеоартроз коленного сустава. Вне зависимости от патогенетического фактора болезнь имеет прогрессирующее течение с чередованием ремиссий и обострений.
Проявляется выраженной деформацией форм, функциональной недостаточностью суставной структуры, снижением объема движений, может быть следствием инвалидизации.
Деструктивные процессы по первичному типу изначально развиваются в здоровом хряще, и генерируют его патоморфологические изменения: из упругого и эластичного хрящ становится шероховатым, рыхлым.
На ранней стадии происходит разволокнение коллагенового каркаса, истончение и размягчение хряща в проекциях максимальной нагрузки. В результате фрагментации хрящевой ткани субхондральная костная пластинка обнажается, в ней наблюдаются остеосклеротические изменения, формируются кисты и остеофиты.
Справка! Остеоартроз периферического скелета нижних конечностей – болезнь всех возрастов без определенной половой принадлежности. Болезнь чаще поражает людей старше 45 лет, физически активных пациентов.
Причины
Патологическое состояние рассматривают, как мультифакторное заболевание, сопряженное с воздействием генетических, приобретенных и внешнесредовых факторов. При этом наследственность определена предрасполагающим пусковым механизмом первичной формы артроза.
Ключевое значение в развитии патологии играет воспаление, нарушение обменных процессов хряща, изменение субхондральной кости.
В качестве производящих обстоятельств вторичного остеоартроза коленного сустава называют:
врожденную дисплазию опорно-двигательного аппарата,
Справка! К причинам возникновения болезни относят постоянные стрессы, современную экологию, переохлаждение организма, беременность, пожилой возраст.
Объединяющими признаками и факторами риска остеоартроза всех форм называют развитие иммуновоспалительного процесса в соединительной ткани, изменение микроциркуляторного гомеостаза.
Симптоматика
Клиника артроза коленного сустава разнообразна и переменчива. При этом существуют стабильные маркеры, наличие которых требует незамедлительной консультации ревматолога.
Типичными признаками патологии будут:
- утренняя скованность движений нижних конечностей,
- припухлость, отечность, изменение конфигурации сустава,
- длительная субфебрильная температура или лихорадка,
- артралгия,
- мышечная боль, спазм.
Боль является доминирующей в клинической картине, легкая и умеренная по интенсивности вначале и усиливающаяся по мере прогрессирования болезни. На ранней стадии нерезкие боли и быструю утомляемость провоцируют чрезмерные нагрузки. В дальнейшем неприятные ощущения начинают беспокоить пациента в состоянии покоя, во время ночного сна.
Постепенно движения становятся ограниченными, изменяется частота и качество движений, опора затрудняется, больной вынужден пользоваться тростью, костылями.
На последней стадии определяется экспрессивная суставная деформация, голень приобретает О или Х-образную форму.
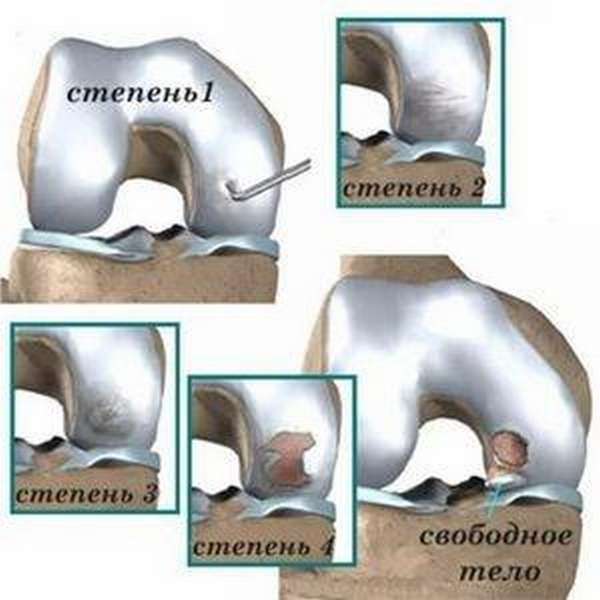
Степень выраженности и характер клинических форм артроза коленного сустава обусловливает стадия, в которой протекаю дегенеративные изменения.
Фото демонстрирует, что происходит с суставной тканью на каждом этапе.
На начальных этапах возникает незначительная болезненность в области сустава, усиливающаяся в процессе движения. Двигательная активность незначительно изменяется, метаморфозы суставной поверхности четко не визуализируются. Патологическое состояние может сохраняться длительное время (вплоть до нескольких лет).
Справка! Интенсивность боли варьируется в зависимости от температурного режима, влажности воздуха, атмосферного давления.
О прогрессировании деструкции костно-хрящевой ткани свидетельствует резкое начало боли и ее усиление без видимых на то причин. Появляется утренняя скованность, крепитация в суставах при совершении сгибательно-разгибательных движений.
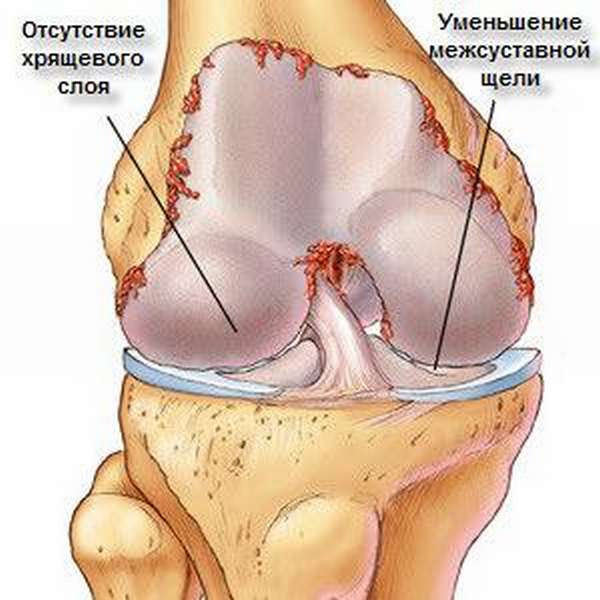
Вследствие отека тканей сустав увеличивается в объеме, пальпационно определяются узелки Гебердена (узелковая форма). На рентгенологическом фото визуализируется разрастание кости, сужение суставной щели.
Отличительной особенностью называют деформацию сустава и резкое ограничение его подвижности, вплоть до полной потери функционала, наличие обширных остеофитов, кист.
Боль сохраняется при любом состоянии: физической активности, в стадии покоя, и сопровождается характерным хрустом. Нарушается фиксация сустава, пациент передвигается с дополнительной опорой (костылями, тростью) или полностью обездвижен.
На поздней стадии наблюдается развитие реактивного синовита (эластичного образования на задней стенки коленного сустава, заполненного суставным экссудатом). Проявлениями синовита называют постоянную боль, крепатуру, деформацию и тугоподвижность сустава, гипертермию над ним.
Методы обследования
Диагноз ДОА правого коленного сустава или левого базируется на дифференциации и анализе клинических форм, результатах рентгенологического и лабораторного исследования.
Первоначальным этапом выявления заболевания будет консультация ревматолога.
Специалист проводит опрос пациента, определяет изменения внешнего вида, степень функциональной полноценности сустава по патологическим признакам.
Справка! Пациентов с гонартрозом тяжелой формы (2 и 3 степень), которым показано хирургическое вмешательство наблюдает травматолог-ортопед.
Для исключения сопутствующих заболеваний кости проводят лабораторное исследование крови, мочи. При выявлении синовита назначают пункцию сустава с эвакуацией воспаленного экссудата
Уточнить и визуализировать структуру пораженного сустава помогают неинвазивные диагностические методы.
К таковым необходимо отнести:
- сонографию,
- рентгенографию,
- компьютерную томографию,
- магнитно-резонансную томографию,
- артроскопию.
Визуальное обследование суставной полости предоставляет данные о дегенеративных изменениях: состоянии хряща, накоплении синовиальной жидкости, локализации и размерах остеофитов, кист.
Лечение остеоартроза коленного сустава
При выборе лечебной тактики важно учитывать основные клинические симптомы, индивидуальные особенности пациента. Лечение необходимо индивидуализировать с учетом тяжести поражения, наличия сопутствующих патологий.
Терапевтическая задача при ДОА левого коленного сустава или правого сводится к механической разгрузке пораженной структуры опорно-двигательного аппарата, замедлению прогрессирования дегенеративных процессов, купированию боли.
Восстановление и поддержание функциональности сустава требует комплексного подхода, сочетающего ЛФК при остеоартрозе и препараты разной фармацевтической активности.
Препятствует развитию патологии выполнение физических упражнений, физиотерапевтические процедуры, правильно организованное питание и образ жизни.
Сдерживание дегенеративного процесса в суставной хрящевой ткани обеспечивают средства патогенетической медицины. Базисными средствами терапии будут хондопротекторы.

Особое внимание на себя обращают:
Фармакологическое действие обеспечивает способность компонентов состава тормозить разрушающие процессы суставной ткани, сдерживать продукцию ферментов, которые участвуют в генерации дистрофических изменений.
Дополнительно улучшают метаболизм хряща, усиливают кальцевой обмен, уменьшают болезненность и улучшают двигательную активность сустава. Менее выраженное противовоспалительное действие.
Содержащие в своем составе гиалуроновую кислоту, они совершенствуют вязко- эластичные параметры суставных структур, устраняют болезненность, восстанавливают подвижность сустава.
Для купирования болевого синдрома и рецидивов синовита рекомендованы средства паллиативной тактики: мази и лекарства при остеоартрозе с противовоспалительными способностями (НПВП), глюкокортикостероиды.
Важно! Начинать прием НПВП необходимо под наблюдением врача с целью раннего определения переносимости лекарственных компонентов, выбора эффективных доз, составления окончательной схемы лечения.
Воздействуя на патогенетические звенья воспалительного компонента, НПВП обеспечивают анальгезирующий эффект, жаропонижающий и противовоспалительный эффект.
Данная группа препаратов представлена разнообразием лекарственных форм:
- мази, гели для наружного использования, аппликаций,
- таблетки, драже, сиропы для приема внутрь,
- суппозитории,
- раствор для инъекций.
В комплексной терапии используют миорелаксанты (устраняют контрактуру), глюкокортикостероиды (купируют признаки реактивного синовита), ангиопротекторы (улучшают микроциркуляцию крови), биогенные стимуляторы (улучшают тканевые процессы регенерации), анестетики (блокируют болевой синдром).
Включение в общую программу восстановления методов физиолечения улучшает субъективные ощущения, сокращают сроки выздоровления, купируют болевой синдром, устраняют тугоподвижность, восстанавливают двигательную активность.
При деформирующем артрозе назначают:
- иглорефлексотерапию,
- магнито – и лазеротерапию,
- ультразвук,
- электро – и ультрафонофорез,
- криотерапию,
- теплолечение.
Выбор процедуры и курс лечения требует индивидуального подхода, и определяется общим состоянием пациента, формой, в которой протекает болезнь, возрастными особенностями.
В позднем периоде ревматологии, когда результат от фармакотерапии не был достигнут, рекомендовано оперативное лечение. При артрозе коленного сустава проводят паллиативные и радикальные операции.
Наиболее эффективными и физиологическими процедурами будут:

разновидности артропластики с целью выравнивания суставной поверхности,
При тяжелых формах артроза коленного сустава иногда единственным способом восстановить способность к передвижению является эндопротезирование. При наличии противопоказаний проводят артродез (сустав фиксируют в наиболее выгодном положении).
Важно! С учетом биомеханики сустава выбирают металлополимерные или керамические эндопротезы.
Как лечить остеоартроз деформирующий коленного сустава народными средствами в домашних условиях? В терапевтических целях используют широкое разнообразие натуральных компонентов, пищевых продуктов, которые прямо или косвенно оказывают положительное воздействие на хрящевую и суставную ткань.
Для приема внутрь рекомендованы:

Отвар с портулаком. Делают лекарство из расчета 3 ст. л измельченной травы на 250 мл питьевой воды. Состав довести до готовности путем 10-ти минутного кипячения. Остуженный и отфильтрованный отвар принимают с периодичностью 3 р/д длительным курсом (от 2 до 3 месяцев, если иное не обозначено доктором).
Для наружного использования будут эффективными компрессы с яблочным уксусом, свежим хреном, аппликации капустным листом, лопухом, растирки с одуванчиком, горчичная/медовая мазь, мумие.
Народные методы лечения являются вспомогательным аспектом терапии, и не исключают приема фармакологических средств. Особое внимание альтернативной медицине уделяют на ранней стадии болезни, когда остановить дегенеративный процесс проще и быстрее.
Массаж помогает восстановить функциональность сустава, снижает частоту и интенсивность болевого синдрома, улучшает трофику, восстанавливает подвижность колена, ускоряет регенеративные процессы.
Технология классического массажа предусматривает определенную последовательность действий:

Подушками пальцев массируют крестцовый и нижний отдел позвоночника, сочетая поглаживающие и вращательные движения.
Завершают сеанс поглаживанием и потряхиванием суставов и мышц нижней конечности.
Важно! Чтобы исключить риск дополнительной травматизации сустава, правильно распределить нагрузку рекомендовано посещать сеансы профессионального массажа.
В лечебно-профилактических целях могут быть назначены другие виды массажа: вакуумный, вибрационный, точечный, рефлекторный, струйный, вибрационный.
С учетом состояния мышечного аппарата ревматолог подбирает комплекс упражнений для укрепления, повышения выносливости суставов, улучшения работоспособности ног. Лечебная физкультура и гимнастика проходит в положении лежа, сидя или стоя с чередованием активных и пассивных движений.
При соответствии заданных нагрузок согласно возможностям пациента выполнение упражнений не вызывает болезненности.
Идея диеты и питания при остеоартрозе коленного сустава у женщин/мужчин преследует цель убрать лишний вес, восполнить дефицит полезных микроэлементов, принимающих участие в формировании суставно-хрящевой ткани.
Режим питания и диета должны быть индивидуальными, опираясь на факты со стороны пациента.
К общим рекомендациям относят:

Придерживаться дробного питания (5-6 раз в день маленькими порциями). Соблюдать пищевой баланс: не переедать, но и не голодать.
При подборе оптимального рациона необходимо учитывать состав продуктов. Полезным для организма будут нежирные сорта мяса, птицы, кисломолочная продукция с низким процентом жирности, овощи и фрукты, крупы, орехи, отруби, рыба, растительные масла. Все блюда необходимо запекать, тушить, варить.
Совет! Для восстановления водно-солевого баланса рекомендовано увеличить суточный объем жидкости – не менее 1,5 л в зависимости от возраста.
Целесообразно ограничить употребление жирного мяса, колбасных изделий, мучного, сладкого, фастфуда, майонеза, кофе, алкогольных и газированных напитков.
Осложнения и профилактика
Скорость, степень прогрессирования и исход болезни определяется формой, в которой протекают дегенеративные процессы, возрастом и общим фоном здоровья. На этапе тяжелой стадии возможно серьезное нарушение функциональности конечностей, вплоть до развития нетрудоспособности, инвалидизации.
Сущность профилактических мероприятий при ДОА коленного сустава заключается в ношении удобной обуви, ограничении статистических нагрузок, регулярных занятиях гимнастикой/плаванием/спортом, полноценном излечение травм, контроле и поддержании оптимального веса.
В последующем для предупреждения разрушения суставной ткани важно избегать факторов риска (инфекций, нагрузок, стрессовых ситуаций), уделять внимание организации здорового образа жизни, исключить вредные привычки.
Заключение
Понимая, что такое остеоартроз и как его лечить, пациент осознает весь риск, связанный с дистрофическими изменениями костных суставов и его последствиями. Ранее обращение к специалисту, грамотный диагностический поиск и оптимально подобранная тактика лечения позволяют надеяться на скорейшее разрешение патологии с благоприятным исходом, без вероятности осложнений.
Читайте также:


